INTRODUCCIÓN
En diciembre de 2019 fue identificado en la provincia de Wuhan, China, el coronavirus responsable del brote de síndrome respiratorio agudo severo que rápidamente se propagó globalmente y fue declarado pandemia el 11 de marzo de 2020 por la Organización mundial de la salud (OMS) 1. La enfermedad resultante de la infección por el virus fue denominada “coronavirus disease 2019” (COVID-19) en la que la neumonía es la característica de la enfermedad grave aunque se ha descrito compromiso en diversos órganos. Desde los primeros reportes de casos se advirtió la aparición de síntomas gastrointestinales y alteraciones en las pruebas hepáticas 2. Hoy conocemos que frecuentemente los pacientes con COVID-19 presentan alteraciones en las pruebas hepáticas entre las que sobresale la elevación de aminotransferasas: 41,1% presenta elevación de la aspartato aminotransferasa (AST) y un 29,1% de la alanino aminotransferasa (ALT) 3. Elevaciones de la fosfatasa alcalina (FA) o de la bilirrubina total (BT) pueden encontrarse en el 13,5% y 4,3% de los casos respectivamente 4,5).
Las elevaciones no suelen superar 3 veces el límite superior de lo normal aunque elevaciones mayores están relacionadas con enfermedad grave 6. En particular, el daño en los colangiocitos puede estar relacionado con el receptor de la enzima convertidora de angiotensina-2 (ACE2) expresada en la membrana de estas células 7. Han aparecido reportes de casos en varios países sobre una afectación biliar significativa en pacientes tras infección por COVID-19 8-10 que en algunos casos es de tal magnitud como para considerar trasplante hepático 11. En este artículo describimos 6 casos de colangiopatía secundaria a COVID-19 severo en Colombia.
CASO CLÍNICO
Incluimos pacientes adultos de dos clínicas de tercer nivel del departamento de Antioquia entre 1 de julio y 31 de diciembre de 2021 en quienes el servicio de hepatología fue consultado por un cuadro de colestasis y que tenían el antecedente de haber padecido una COVID-19 con un curso grave semanas o meses atrás. El diagnóstico de COVID-19 se había establecido con la técnica de reacción en cadena de polimerasa (rt-PCR) en todos los pacientes y las alteraciones colestásicas incluían elevación de la fosfatasa alcalina o alteraciones de la vía biliar intrahepática identificadas en resonancia magnética.
Analizamos los datos demográficos y clínicos de estos pacientes incluyendo resultados de laboratorio, imágenes y estudios de biopsia hepática en los casos que ésta última estuviera disponible. La información demográfica incluyó la edad, el sexo y los antecedentes personales previos a la hospitalización por COVID-19 severo y de esta última se obtuvo información sobre la estancia hospitalaria y en unidad de cuidados intensivos (UCI), el uso de vasoactivos, antimicrobianos, ventilación mecánica y complicaciones hospitalarias durante esa hospitalización. Adicionalmente, recuperamos los resultados de laboratorio, tanto de ingreso como máximos, que incluían valores de ALT, AST, BT, FA, proteína C reactiva (PCR), nitrógeno ureico (BUN) y creatinina sérica.
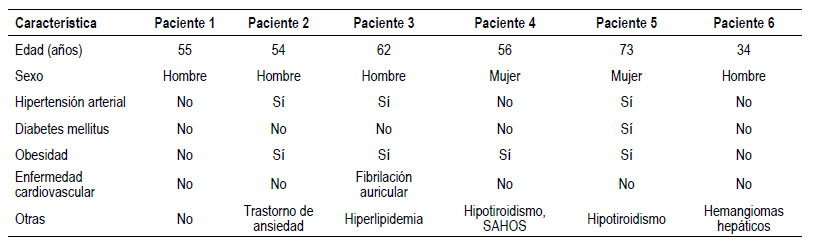
Durante el lapso de 6 meses identificamos 6 pacientes que, si bien se recuperaron de una COVID-19 grave, demostraron datos a favor de una alteración colestásica. Ninguno de los pacientes tenía enfermedad hepática conocida hasta entonces. Cuatro pacientes eran hombres y dos eran mujeres, la edad promedio fue de 56 años y los antecedentes más importantes eran obesidad (66,6%) e hipertensión arterial (ver Tabla 1).
Todos los pacientes tuvieron estancias prolongadas en unidad de cuidados intensivos (UCI) con promedio de 56 días (rango de 31 a 78 días). Las complicaciones más frecuentes que presentaron fueron falla renal aguda que se presentó en 5 de los 6 pacientes (dos de ellos con necesidad de terapia de reemplazo renal), la neumonía bacteriana (5 de 6 casos) y el tromboembolismo pulmonar que se presentó en dos pacientes. Uno de los pacientes tuvo una complicación grave por isquemia intestinal con perforación de colon y se llevó a colectomía total. Todos los pacientes requirieron terapia vasopresora, en la mayoría se usó norepinefrina y en la mitad de los casos se comprobó el uso adicional de vasopresina. Los agentes de sedación más usados fueron benzodiacepinas, propofol y ketamina. Todos los pacientes recibieron corticosteroides y diferentes clases de antimicrobianos (ver Tabla 2).
Tabla 2 Características de la hospitalización inicial por COVID-19 grave y valores de laboratorios durante hospitalización por COVID-19 severo y en el diagnóstico de colestasis.
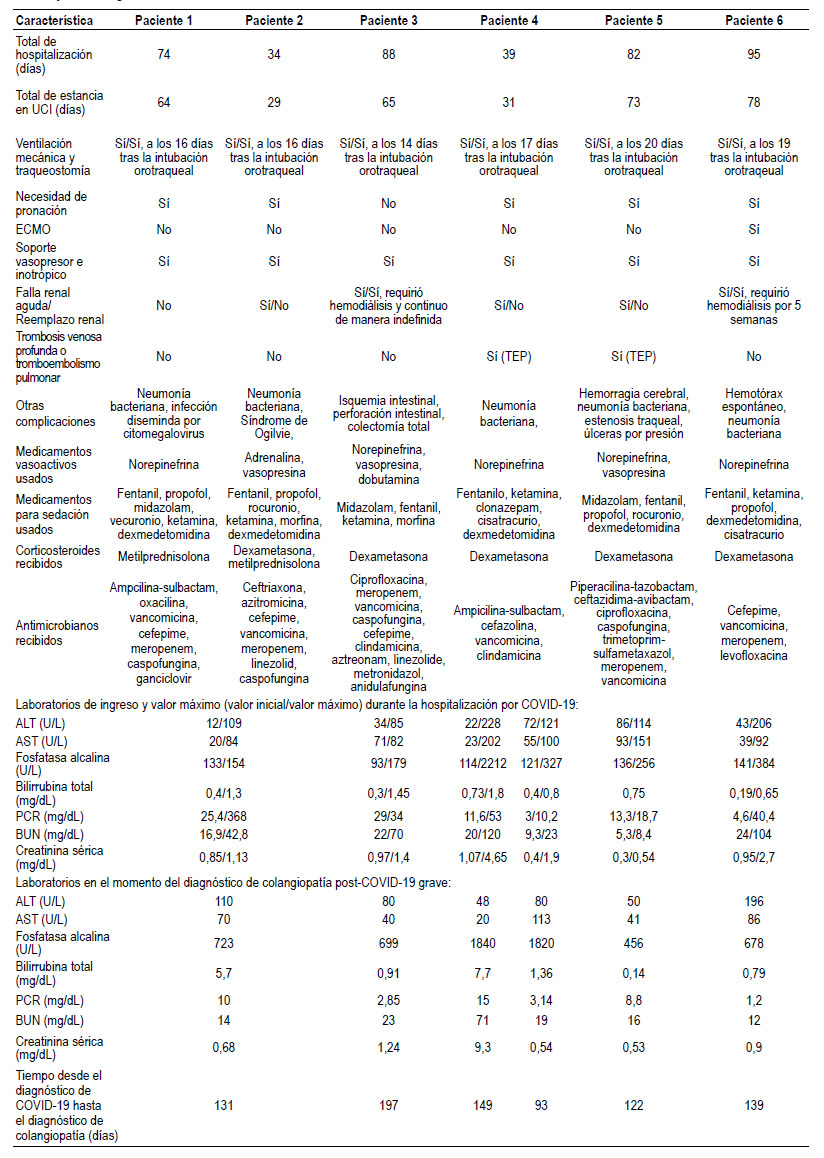
Al ingreso a la hospitalización por COVID-19 los pacientes tenían niveles de AST, ALT y FA normales o levemente elevadas con incrementos durante la estancia entre 2 y 4 veces por encima del límite superior de lo normal. El diagnóstico de colestasis se hizo meses más tarde y el hallazgo más importante era la elevación de los niveles de FA (ver Tabla 2). En promedio, el tiempo desde el diagnóstico de COVID-19 hasta la alteración colestásica fue de 138 días (rango de 93 a 197 días).
Todos los pacientes fueron llevados a realización de resonancia magnética con colangiografía en donde se documentaron hallazgos como desestructuración y arrosariamiento de la vía biliar intrahepática. En un paciente se encontraron defectos de llenado en vía biliar extrahepática con formas tubulares y fue llevado a colangiografía retrógrada endoscópica (CPRE) en donde le fueron extraídos moldes biliares. En tres de los seis pacientes se realizó biopsia hepática, los hallazgos más frecuentes eran la presencia de reacción ductular, proliferación de colangiolos, infiltrado inflamatorio asociado al epitelio biliar con componente linfoplasmocitario y de polimorfonucleares neutrófilos. Adicionalmente, colestasis citoplasmática en hepatocitos en dos de las tres biopsias realizadas (ver Figura 1). Uno de los pacientes falleció como consecuencia de una sepsis de origen gastrointestinal a los 9 meses del diagnóstico de la colangiopatía post- COVID-19 grave.
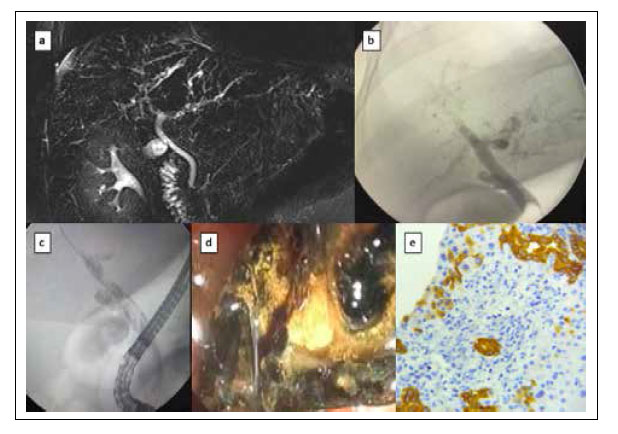
Figura 1 a) Reconstrucción de colangiografía por resonancia magnética en donde se observa desestructuración y arrosariamiento. b) Imagen de colangiografía por CPRE observando marcada desestructuración de la vía biliar intrahepática y defectos de llenado tubulares (c) que se correspondían con moldes biliares (d). e) Inmunohistoquímica CK7 de biopsia hepática demostrando la presencia de conductos conservados y proliferación colangiolos (40X).
DISCUSIÓN
En esta serie describimos 6 casos de colangiopatía post COVID-19, una entidad clínica diferente a la alteración en la bioquímica hepática más prevalente durante el curso agudo. En nuestra serie hubo un predominio de pacientes hombres, algo también observado en otras series 10,11; sin embargo, el tamaño de nuestra muestra impide realizar conclusiones definitivas acerca de la susceptibilidad de los hombres para desarrollar esta complicación. Los hallazgos imagenológicos de desestructuración y arrosariamiento de las vías biliares vistos en la resonancia magnética fueron comunes en los pacientes evaluados. Otros reportes de casos también informan hallazgos semejantes y la aparición de esta complicación en promedio a los 4 meses de la enfermedad por COVID-19 grave 8-10.
La lesión hepatobiliar descrita se ha planteado posiblemente secundaria a una lesión isquémica relacionada con la coagulopatía microvascular o a la hipotensión durante una enfermedad grave o sepsis 10. Sin embargo, se considera también que existe una lesión directa causada por el virus al epitelio biliar y que está implicada en la fisiopatología de esta complicación 12. Un estudio realizado por Chai et al. 13 evaluó la expresión específica del tipo de célula con receptor ACE2 en tejidos hepáticos sanos. La expresión de ACE2 en colangiocitos fue del 59,7% y en los hepatocitos solo del 2,6%. En estudios in vitro en organoides hepáticos humanos se ha demostrado que los colangiocitos son especialmente susceptibles a la infección por SARS-CoV2 7. Estos hallazgos sugieren la posibilidad que la colestasis presentada en estos pacientes puede estar relacionada con lesión directa de las células epiteliales por SARS-CoV2.
La colangitis esclerosante secundaria en pacientes críticamente enfermos es una forma recientemente descrita de colestasis que se presenta en pacientes sin antecedente de enfermedad hepatobiliar y con estancias prolongadas en UCI por politraumatismo, infecciones, quemaduras, falla respiratoria o cirugía mayor 11,14. El diagnóstico se realiza mediante CPRE o resonancia magnética donde se evidencia estenosis y dilataciones en los conductos biliares intrahepáticos, en algunos casos con demostración de defectos de llenado causados por la presencia de moldes biliares 14. En esta serie encontramos resultados que podrían sugerir esta posibilidad; sólo hubo un paciente con defectos de llenado en quien se extrajeron moldes biliares. En cuanto a la fisiopatología de esta entidad, se ha encontrado que la isquemia biliar juega un papel determinante en la colangitis esclerosante secundaria en pacientes críticamente enfermos. Mientras la irrigación hepática está dada por la vena porta y la arteria hepática, la irrigación del epitelio de la vía biliar esta dada solamente por el plexo peribiliar, y es por esta razón que los colangiocitos son más suscpetibles a lesión por isquemia en comparación con los hepatocitos 15. Otro dato fisiopatológico relevante que comparte la colangitis esclerosante secundaria con la colangiopatía post COVID-19 es la tormenta de citoquinas que se presenta en los dos escenarios y que puede inducir una lesión inmunológicamente mediada (16). Existe la posibilidad de que el epitelio biliar sea particularmente sensible a este daño inmune producido por la tormenta de citoquinas como se ha documentado en algunos reportes y que esto genere una lesión colestásica grave 10.
La colangiopatía post COVID-19 podría compartir aspectos fisiopatológicos con la colangitis esclerosante secundaria en pacientes críticamente enfermos que a su vez se ve empeorada por efectos citopáticos del virus en las células del epitelio biliar, los fenómenos microtrombóticos y la magnitud de la tormenta de citoquinas en la COVID-19. Esto podría explicar el porqué ahora se han dado casos como los descritos en esta serie a pesar de que la colangitis esclerosante secundaria en pacientes críticamente es aún mucho menos frecuente 15.
En conclusión, la colangiopatía post COVID-19 es un hallazgo que se ha encontrado en los pacientes con COVID-19 con un curso clínico grave, particularmente en pacientes con requerimiento de UCI, ventilación mecánica invasiva y soporte vasopresor. Esta es una complicación tardía, que se presenta en promedio de 4 meses después del diagnóstico de COVID-19 y se caracteriza por una elevación de fosfatasa alcalina y hallazgos descritos en la resonancia magnética con colangiografía. Es importante considerar este diagnóstico en los pacientes luego de una infección grave por COVID-19.