Introducción
Las miopatías inflamatorias (MI) son una familia heterogénea de enfermedades caracterizadas por debilidad muscular, niveles elevados de enzimas musculares en suero, autoanticuerpos e inflamación evidenciada por biopsia en el tejido muscular1 . Hay cuatro tipos reconocidos: polimiositis, dermatomiositis, miositis de cuerpos de inclusión y miositis necrotizante autoinmune (MNA) también conocida como miopatía necrotizante inmunomediada (MNIM) (1, 2)
La MNA representa hasta el 19% de las MI 2. Si bien puede ocurrir a cualquier edad, su inicio promedio es hacia el final de la quinta década de vida 3 y es más frecuente en adultos. Los pacientes con MNIM cursan con una elevación muy marcada de la creatinina quinasa (CK) y de los títulos de anticuerpos específicos de miositis (MSA) o anticuerpos asociados a miositis (MAA) 2. Los pacientes suelen referir dificultad para levantarse de una silla, subir las escaleras o levantar los brazos por encima de la cabeza. Usualmente, la respuesta al tratamiento no es buena y requiere regímenes de segunda y tercera línea 3
Comúnmente, esta enfermedad se diagnóstica tardíamente 2,4 . El objetivo del siguiente trabajo fue informar acerca de un caso de miositis necrotizante autoinmune que fue diagnosticada en estadio temprano en hospitalización y se le dio tratamiento oportuno evitando las complicaciones que suele llevar a estos pacientes a unidades de cuidados intensivos 5. Una forma similar de miositis necrotizante puede ser causada por algunas drogas como las estatinas 6. Se discute el caso y se revisa la literatura
Reporte del caso
Información del paciente
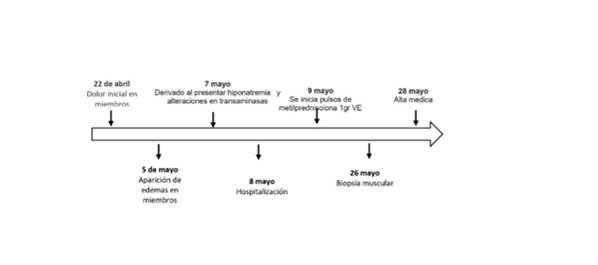
Paciente varón de 54 años, natural y procedente de Arequipa, sin antecedentes patológicos o comorbilidades conocidas, niega alergias a medicamentos. Entre 22/04/2021 y 04/05/2021, el paciente acude reiteradas veces al centro de salud de su localidad signos y síntomas compatibles con un síndrome seudo gripal caracterizado por fiebre, malestar general y mialgias en las últimas dos semanas. En el centro de salud, se le descartó COVID-19 y se lo manejó como resfriado administrándole AINES como diclofenaco 50 mg IM c/ 24 h o naproxeno 500 mg VO c/8 h. No refiere consumo de estatinas. El 05/05/2021 debutó con aumento de volumen en miembros inferiores y disminución progresiva de la fuerza en estos, por lo que acudió al hospital Edmundo Escommel. En el servicio de emergencias, se descubre hiponatremia moderada (sodio sérico = 120 mMOL/L) e hipertransaminasemia (15 veces por encima del valor de referencia); por lo que fue referido a un hospital de mayor capacidad resolutiva para manejo. El 07/05/2021 ingresa por emergencias al hospital Yanahuara y a las 24 horas de permanecer en emergencia (08/05/2021) es hospitalizado.
Hallazgos clínicos
En hospitalización, se le realiza un examen físico, encontrándose una temperatura de 36.5 ºC axilar corregida; presión arterial: 110 mmHg / 70 mmHg; frecuencia cardiaca: 86 lpm; frecuencia respiratoria: 18 rpm; saturación de oxígeno: 94% con FiO2 de 21%. Regular estado general, ventilaba espontáneamente, sin hallazgos anormales a la evaluación pulmonar, cardiovascular, abdominal y neurológico. Sin embargo, los reflejos osteotendinosos estaban muy disminuidos, y se constató una disminución de la fuerza en ambos miembros inferiores (3 de 5). La fuerza de ambos miembros superiores estuvo conservada (5 de 5). Asimismo, los miembros inferiores presentaron edema bilateral. (Figura 1)
Evaluación diagnóstica
Se pensó en los siguientes diagnósticos diferenciales debido a la clínica y al laboratorio en el momento del ingreso a hospitalización: síndrome nefrótico como posible causa de los edemas; miopatía inflamatoria idiopática como posible causa del dolor muscular; hepatitis aguda de etiología a determinar como posible causa de la elevación de transaminasas e hipersensibilidad tardía a fármacos (AINES). En consecuencia, se solicitó exámenes de creatinina quinasa para ver la posibilidad de miopatía inflamatoria idiopática. Proteinuria de 24 horas fue solicitado para ver la posibilidad de síndrome nefrótico. Antígenos para hepatitis B y C para ver la posibilidad de hepatitis aguda. Hemograma para ver hipereosinofilia, se solicitó IGE la cual no había reactivo en el hospital. Todos los resultados, con excepción de la creatinina quinasa fueron normales. Esta último mostró una elevación de 62 veces su valor de referencia, por lo que se manejó como un diagnóstico presuntivo de miopatía inflamatoria idiopática y se inició pulsos de metil-prednisolona. Según la guía inglesa 4, luego de un resultado elevado de creatinina quinasa se debe proceder a la biopsia muscular, dosar anticuerpos asociados y específicos a las miositis para una mejor caracterización del tipo de miositis como anticuerpos anti-SRP o anti HMGCR, así mismo contar con una resonancia magnética y electromiografía.
Exámenes auxiliaries (Figura 2, Tabla 1)
Tabla 1 Análisis en el tiempo de hospitalización
| Proteinria (VN 0-0-2 GR/24H) | 10-May | 13-May | 16-May | 17-May |
|---|---|---|---|---|
| 0.56 | ||||
| Antigeno de superficie Hepatitis B | No reactivo | |||
| Anticerpo antihepatitis C | No reactivo | |||
| TGO (VN 10-38 U/L) | 608 | 263 | ||
| TGP (VN 0-38 U/L) | 601 | 353 | ||
| ANA | Neativo | |||
| ANCA | Neativo | |||
| ENA | Neativo | |||
| Troponina (VN 0.001-0.014PG/ML) | 0,44 | 0,44 |
Estudio neurofisiológico
Electromiografía (11/05)
Compatible con miopatía con miopatía de músculos proximales agudo. Polineuropatía sensitivo-motora que afecta miembros superiores e inferiores de grado moderado.
Biopsia muscular (26/05)
Se realizo en musculo gastrocnemio derecho. Se evidencia tejido muscular esquelético con leves signos focales sugestivos de degeneración, moderado infiltrado inflamatorio perimisial y endomisial conformado por leucocitos T (CD3 +, CD4 + y CD8 +) e histicocitos (CD 66+)
Intervenciones específicas
Luego del inicio pulsos de metilprednisolona 1gr por 3 días, se siguió el tratamiento con prednisona 50mg cada 24 horas, con los días fue disminuyendo la creatina quinasa y se le realizo una electromiografía y al tener un resultado compatible con miopatía de músculos proximales se decidió preparar al paciente para biopsia muscular.
Seguimiento y desenlaces
Con el resultado de la anatomía patológica de la biopsia muscular fue derivado a reumatología el 24 de junio donde se le agrego metrotexato 0.5 cc SC semanal y ácido fólico VO 1mg c/24 horas junto a la prednisona 50 mg vo c/ 24horas.
En última teleconsulta el día 10/12 se le disminuyo la dosis de prednisona hasta 7.5 mg vo c/ 24 horas y se aumentó la dosis de metrotexato a 0.7 cc SC semanal, el paciente refirió mejoría con la medicación instaurada.
Discusión
En este reporte de caso presentamos un cuadro de miositis necrotizante autoinmune el cual se tuvo una sospechosa diagnostica temprana, para lo cual se pudo iniciar prontamente el tratamiento inmunosupresor.
En la MNA su inicio es agudo o subagudo, y se asocia con dolor muscular y niveles muy elevados de creatina quinasa (CK) 3 concordante con nuestro paciente en ambos parámetros; aproximadamente un 60% de los pacientes con MNA muestran títulos elevados de anticuerpos anti-SRP o anti HMGCR 2, lo cual en nuestro paciente solo se logró obtener anticuerpos anti -SRP siendo negativo y no se contó con anti HMGCR al no disponer de ello en el hospital. Ha habido múltiples informes que pacientes sin exposición a las estatinas también puede ser positivos para anti-HMGCR y que estos pacientes evolucionan peor. 7
Recientemente, la importancia y el uso de autoanticuerpos ha aumentado, y se identifican en mas del 50% de pacientes con MI 8. La titulación de otros MSA y MAA (panel de autoanticuerpos para miositis) permitirá establecer la presencia de otras formas de MNA 2 no se dispone de este panel en el hospital.
Los estudios electrofisiológicos y la RM permiten confirmar la presencia de una miopatía, pero su mayor utilidad es para excluir otros diagnósticos diferenciales (2 ,en nuestro caso si se logró contar con la electromiografía que tuvo signos compatible con miopatía pero no con resonancia magnética debido a que se encontraba en mantenimiento.
En la MNA característicamente, se observa necrosis de las fibras musculares, lo cual explica la elevación marcada de CK en sangre 3.Una vez obtenida la biopsia se uso lo criterios de EULAR/ACR9 con lo cual se clasifico como probable MNIM.
El abordaje farmacológico tiene por objetivos primero, inducir una remisión y segundo, mantenerla (2) . En los pacientes con enfermedades grave, tales como enfermedad pulmonar intersticial, disfagia, o debilidad profunda se puede iniciar con 1g/día de metilprednisolona intravenosa durante 3 a 5 días antes de cambiar a 1 mg/ kg/día de prednisona oral durante varios meses 3. La remisión se lleva a cabo a través de la introducción agentes inmunosupresores ahorradores de esteroides como azatioprina, micofenolato o metotrexato siendo este último el que ha mostrado mayor efectividad 2. En el ensayo Rituximab en Miositis no logro el principal criterio de valoración de la eficacia, pero pudo disminuir la actividad clínica y mostro un efecto ahorrador de corticoides 10
En el caso de los pacientes con enfermedad refractaria, definida como la incapacidad de inducir remisión después de 3 meses de tratamiento con corticoides, el uso empírico de terapia inmunosupresora es apropiada (3. Se debe tener en cuenta que los esquemas terapéuticos actualmente aceptados están mayormente basados en estudios observacionales, ya que debido en parte a la baja frecuencia de las MII, no ha sido posible obtener resultados concluyentes de muchos ensayos clínicos controlado (2) .
Conclusiones
La miositis necrotizante autoinmune es una miopatía inflamatoria de difícil diagnóstico, pero cada vez más prevalente dentro de las miopatías
La sospecha temprana, así como el tratamiento oportuno evitan complicaciones de la enfermedad.
Hay limitaciones debido a que no se cuenta con reactivos para pruebas de anticuerpos específicas para miositis para poder clasificarlas mejor así como en varias enfermedades autoinmunes.
Es necesario la correlación clínica, laboratorial y anatomo patológica para el diagnóstico final.