Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Medica Herediana
versión impresa ISSN 1018-130Xversión On-line ISSN 1729-214X
Rev Med Hered v.18 n.4 Lima oct./dic. 2007
Lupus eritematoso sistémico en la Unidad de cuidados intensivos de medicina del Hospital Nacional Cayetano Heredia.
Systemic lupus erythematosus in the medical intensive care unit (ICU) at Hospital Nacional Cayetano Heredia.
Vásquez Kunze Sergio1, Calvo Quiroz Armando2, Sosa Valle Hector3, Ticse Aguirre Ray3.
1
Médico Asistente del Servicio de Emergencia Hospital Nacional Cayetano Heredia.Lima, Perú.2
Médico Asistente del Servicio de Reumatología del Hospital Nacional Cayetano Heredia. Profesor Principal del Departamento de Medicina de la Facultad de Medicina Alberto Hurtado de la Universidad Peruana Cayetano Heredia, Lima, Perú.3
Médico Asistente Departamento de Medicina, Servicio de Medicina Interna. Hospital Nacional Cayetano Heredia. Lima, Perú.
RESUMEN
Objetivos: Describir las características clínicas y factores pronósticos del Lupus Eritematoso Sistémico (LES) en la Unidad de Cuidados Intensivos (UCI) de Medicina del Hospital Nacional Cayetano Heredia (HNCH). Material y métodos: Colección retrospectiva de hallazgos clínicos y de laboratorio de historias clínicas de pacientes con LES en la UCI del HNCH en el periodo 1999-2004. Se hizo estudio estadístico descriptivo y análisis univariado para variables continuas y discretas. Se calculó el score APACHE II y se evaluó su significado pronóstico. Resultados: Hubo 26 pacientes con LES de los cuales se encontraron historias clínicas de 21 de ellos. La frecuencia de LES en la UCI del HNCH es de 1,49%, es la patología reumática más frecuente en UCI. La mortalidad fue de 57,69%. El motivo de admisión más frecuente fue insuficiencia respiratoria (52,4%), mayormente debido a causa infecciosa.Las variables que se asociaron significativamente a mortalidad fueron: velocidad de sedimentación globular (VSG) alta, anemia severa, hipoalbuminemia severa, la relación presión arterial de oxígeno entre la fracción inspirada de oxígeno (PaFi) < 200 al ingreso. El score APACHE II en el grupo de fallecidos fue significativamente más alto (19,9) (p < 0,01). La insuficiencia renal aguda que requirió hemodiálisis y la necesidad de ventilación mecánica se asociaron significativamente a mayor mortalidad. Conclusiones: El LES en la UCI del HNCH tiene una alta mortalidad, mayor que la reportada en estudios previos. Los factores de mal pronóstico fueron VSG alta, anemia severa, hipoalbuminemia severa, PaFi<200, score APACHE II alto, necesidad de hemodiálisis y de ventilación mecánica. (Rev Med Hered 2007;18: 192-199).
PALABRAS CLAVE: LES, lupus, cuidados intensivos.
SUMMARY
Objectives: To describe the clinical findings and prognostic factors of SLE in the medical ICU in Hospital Nacional Cayetano Heredia. Materials and methods: Retrospective data gathering of clinical and laboratory findings of patients with SLE in our medical ICU during 1999-2004. Statistic descriptive analysis and univariate analysis for discrete and continuous variables were performed. APACHE II score was calculated and its prognostic value was evaluated. Results: There were 26 patients with SLE, recovering 21 complete records of them. SLE prevalence in our hospital ICU was 1.49% and was the most frequent rheumatic disease in this setting. Mortality was 57.69%. The most frequent cause of ICU admission was respiratory failure, mostly due to infectious etiologies. Data significantly associated to mortality were high ESR, severe anemia, severe hypoalbuminemia, PaFi02 less than 200 on admission. APACHE II score was significantly higher in the deceased group. Acute renal failure required dialysis and mechanical ventilation were significantly associated with mortality. Conclusions: SLE patients in Hospital Nacional Cayetano Heredia medical ICU have a high mortality, even higher than previous studies. Poor prognostic factors were: high ESR, severe anemia, severe hypoalbuminemia, PaFi02 less than 200, high APACHE II score, necesity of hemodialysis and mechanical ventilation. (Rev Med Hered 2007;18: 192-199).
KEY WORDS: SLE, lupus, intensive care.
INTRODUCCIÓN
El pronóstico del lupus eritematoso sistémico (LES) ha mejorado notablemente desde la introducción de inmunosupresores potentes con una sobrevida de hasta 90% en 5 años (1-3). Sin embargo hay pocos datos acerca de las características clínicas y el pronóstico del paciente con LES cuando ingresa a una unidad de cuidados intensivos (UCI)(4). En la literatura internacional existen 3 estudios hechos mayormente de forma retrospectiva y con relativamente pocos pacientes en los cuales se muestra que la mortalidad del LES en una UCI es alrededor del 50%, siendo esta mayor que la mortalidad general en UCI (5-7).
El estudio de investigación se realizó en la Unidad de Cuidados Intensivos de Medicina del Hospital Nacional Cayetano Heredia y su objetivo fue describir las características clínicas, los motivos de admisión, curso, terapia y mortalidad de LES, además de tratar de identificar factores de mal pronóstico.
MATERIAL Y MÉTODOS
Se revisaron todas las historias de los pacientes en la UCI que tuvieron como uno de sus diagnósticos de ingreso LES, en el periodo enero 1999 a diciembre 2004. Se tabularon los siguientes parámetros clínicos y de laboratorio: edad, sexo, el tiempo de enfermedad y los signos y síntomas al ingreso de la hospitalización, tiempo de diagnóstico de LES, criterios diagnósticos previos, criterios de severidad (enfermedad en sistema nervioso, enfermedad renal, antecedente de biopsia renal y resultado) y terapia inmunosupresora previa, hospitalizaciones previas y complicaciones no infecciosas e infecciosas de la enfermedad. Además se colectaron las funciones vitales de ingreso a la UCI, Glasgow, perfil hematológico (leucopenia o leucocitosis, linfopenia, hematocrito, conteo de plaquetas, tiempo de protrombina y tiempo parcial de tromboplastina), velocidad de sedimentación globular(VSG), gases arteriales, creatinina, urea, albúmina, examen completo de orina, lectura de radiografía de tórax, procedimientos invasivos y cultivos de líquidos, antiDNA y C'3 si estaban disponibles.
Los diagnósticos de entrada y salida de UCI se recogieron de las notas de la historia clínica y de la epicrisis de la historia. Se incluyeron todos los diagnósticos infecciosos y no infecciosos. Se incluyó el diagnóstico de neumonía si había alta sospecha por infiltrados radiográficos asociados a leucocitosis. Los diagnósticos de infección del tracto urinario y bacteremia fueron incluidos si mostraban confirmación bacteriológica. El diagnóstico de hemorragia alveolar se incluyó si se mostraban infiltrados pulmonares más caída de hematocrito asociado a lavado bronquioloalveolar con macrofagos cargados de hemosiderina. También se incluyó el diagnóstico de hemorragia alveolar sin anatomía patológica si era descrito como de alta sospecha por los 2 primeros criterios. Para el diagnóstico de pericarditis infecciosa se incluyeron solo aquellos con anatomía patológica. Se anotó también el tiempo de permanencia en UCI y la condición de fallecido o no, o si falleció luego en los servicios de medicina. Se calculó el score APACHE II (8) al ingreso a la UCI, y en los que tuvieron datos completos, el score del Indice de Actividad de Enfermedad del LES (SLEDAI) (9). Por último se analizó la terapia recibida en UCI, antibioticoterapia, esteroides y pulsos, ventilación mecánica, vasopresores, hemodiálisis y anticoagulación. Autopsias y sus resultados fueron anotadas si estaban disponibles. Se utilizó para el análisis estadístico la media en las variables continuas, la tabla frecuencia en las discretas (antecedentes, diagnósticos de ingreso y de egreso, la mortalidad, el uso o no de alguna terapia, etc.) y se comparó el grupo de fallecidos con el de sobrevivientes para identificar variables pronosticas. Se utilizó Chi2 o el test exacto de Fisher para el análisis de variables discretas y la t student para variables continuas. Un p< 0,05 fue considerado estadísticamente significativo.
RESULTADOS
Características clínicas
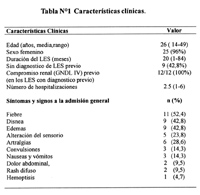
De las 1 734 admisiones a UCI en el periodo 1999-2004 se encontraron 26 pacientes (1,49%) con diagnóstico de LES. Se ubicaron las historias clínicas de 21 pacientes, de las cuales se obtuvo la información para el estudio. Las historias clìnicas de los 5 pacientes restantes estaban perdidas o incompletas por lo que solo se pudo saber sus diagnósticos de ingreso y salida, y si falleció o no. No se pudo calcular el SLEDAI en todos los pacientes por falta de datos. Los 21 pacientes con historia clínica completa (HC) cumplieron con los criterios diagnósticos del Colegio Americano de Reumatología para LES (10). Las características clínicas se muestran en la tabla N°1. De los 26 pacientes, 25 (96%) fueron mujeres, y la edad media fue de 26 años (rango de 14 a 49). En los 21 pacientes con HC completa, la duración del LES antes de la admisión fue en promedio 20 meses (rango entre 1 y 84 meses). Entre los síntomas y signos más frecuentes a la llegada al hospital estuvieron: fiebre (52,4%), disnea (42,8%) y edemas (42,8%); otros sínotmas y signos se pueden apreciar en la tabla Nº1. Nueve (42,8%) pacientes no tenían diagnóstico previo de LES. Los 12 restantes con diagnóstico previo (100%), tenían enfermedad renal tipo IV por biopsia renal. De éstos, 9 (75%) pacientes habían recibido ciclofosfamida, 7 como pulsos endovenosos y 2 de forma oral. El número promedio de pulsos fue 13 (rango entre 1 y 31). La media de hospitalizaciones previas de los pacientes con diagnóstico previo era de 2,5 admisiones (rango entre 1 y 6).
Motivo de admisión a la UCI
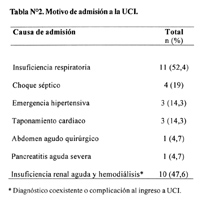
Los motivos de admisión a la UCI se presentan en la tabla N°2. Los mas frecuentes fueron insuficiencia respiratoria oxigenatoria (52,4%), choque séptico (19%), de los cuales 1 fue por bacteremia por salmonella no typhi, 2 fueron por neumonía y uno por infección urinaria, emergencia hipertensiva (14,3%) y patología pericárdica (taponamiento cardiaco y pericarditis constrictiva) (14,3%). Hubo 1 ingreso (4,7%) por abdomen agudo quirúrgico (obstrucción intestinal). Pancreatitis aguda severa por corticoides se diagnosticó en el único paciente varón (4,7%).Es importante señalar que si bien la insuficiencia renal aguda con necesidad de hemodiálisis (47,6%) no fue el diagnóstico de admisión más importante coexistió o fue una complicación en la UCI.
Patología del paciente con LES en UCI
Patología infecciosa.
Trece pacientes (62 %) presentaron patología infecciosa comprobada o de alta sospecha, 12 (57.1%) por neumonía y 1 (4.7%) por infección urinaria a E.coli y 1(4.7%) por sepsis por Salmonella no typhi. No se aisló ningún germen en neumonía siendo el diagnóstico, radiológico mas presencia de leucocitosis. De los 3 pacientes con patología de pericardio 2 se trataron como TBC pericárdica por hallazgo de granulomas caseificantes BK negativo en la biopsia.
Patología no infecciosa, actividad de enfermedad (Tabla N°3)
Hemorragia alveolar se observó en 7 pacientes (33.3%). La sospecha diagnóstica fue por la presencia de infiltrados alveolares nuevos y caída del hematocrito en mas de 3 puntos. En un paciente se realizó lavado bronquiolo alveolar donde se encontraron macrófagos con hemosiderina. De estos 7 pacientes, 5 recibieron 3 pulsos de metilprednisolona (MP) (1gr al día) falleciendo 3 pacientes. Los otros dos pacientes que no recibieron pulsos de MP fallecieron en menos de 24 horas del ingreso a UCI. Neumonitis lúpica se diagnosticó en un paciente, por la rápida respuesta a esteroides.
Un paciente fue catalogado miocarditis lúpica por la presencia de edema pulmonar con una fracción de eyección disminuida (por ecocardiografìa) y arritmias que mejoraron con tratamiento inmunosupresor.
Tres pacientes presentaron emergencias hipertensivas y convulsiones en 2 de ellos la causa se atribuyó a vasculitis por actividad de enfermedad en otros órganos sin encontrarse en estado urémico y el otro se atribuyó a la enfermedad renal de fondo sin descartar vasculitis en SNC.
Dos pacientes cursaron con ACV hemorrágico probablemente hipertensivos y uno con ACV isquémico extenso en los 2 hemisferios cerebrales con sospecha clínica de síndrome antifosfolipídico (SAF) catastrófico. Los 3 pacientes fallecieron.
Variables de laboratorio y Score Apache II
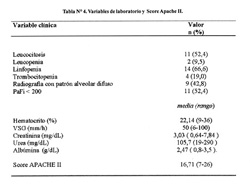
El Score Apache II promedio de los 21 pacientes fue de 16,71. La velocidad de sedimentación globular (VSG) fue determinada en 14 pacientes con una media de 50 mm/h.
La frecuencia relativa de pacientes con leucocitos, leucopenia, linfopenia, trombocitopenia, radiografìa con patròn alveolar difuso y PaFi 02 <200 asi como las medias del hematocrito, creatinina ùrea y albumina séricas, se aprecian con la tabla N°4.
Curso y mortalidad en la UCI
El tiempo de permanencia promedio en la UCI fue de 6 días (rango <24 horas en 2 pacientes a 1 mes). La mortalidad de los 26 pacientes en total fue de 57,69%. Un paciente falleció días después en el servicio de hospitalizaciòn de medicina alcanzando una mortalidad total 61,5%.
Factores pronósticos en LES en la UCI
Las variables que se asociaron significativamente a mortalidad fueron VSG promedio alta (63 vs 39 mm/h, p< 0.01), anemia severa (hematocrito de 27 vs 19, p< 0,01), hipoalbuminemia severa (2,0 vs 2.84 g/dL, p< 0,01), PaFi02< 200 al ingreso (8 vs 3 pacientes, p<0,05) . El score APACHE II en el grupo de fallecidos fue significativamente más alto (19.9 vs 13.8, p <0.01). La insuficiencia renal aguda que requirió hemodiálisis (7 vs 3 pacientes, p< 0,05) y la necesidad de ventilación mecánica (9 vs 2 pacientes, p< 0,05) se asociaron también significativamente a mayor mortalidad.
DISCUSIÓN
El LES es un diagnóstico no tan frecuente (124 casos por 100 000) y a pesar que su tasa de sobrevida excede el 90% en 5 años todavía es una causa importante de mortalidad (8). Cuando el paciente con LES es admitido a una unidad de cuidados intensivos su pronostico cambia (2). A la fecha existen 3 estudios de pacientes lúpicos en UCI (5-7). Dos de estas investigaciones fueron realizadas de forma retrospectiva y solo una parcialmente prospectiva. Llama la atención la escasez de información sobre este problema en la literatura médica.
En el estudio pionero de Ansell (5) se describe la evolución de 30 pacientes con LES en una UCI de un hospital de South Africa. Recolectó los datos en un periodo de 11 años y los analizó de una forma casi idéntica a la de nuestro trabajo. Encontró básicamente que la mortalidad del LES en UCI era más alta que la de un paciente no lúpico y se estimó en 53%. Encontró que ni la causa de admisión ni ningún predictor laboratorial, incluyendo el score APACHE II se relacionaban significativamente con la muerte. La única variable significativa de mal pronóstico en su estudio fue el compromiso renal previo.
En un estudio con un número mayor de pacientes lúpicos realizado en un hospital en Reino Unido, Williams y cols.(6) analizaron 25 pacientes con LES y 36 con LES asociado a síndrome antifosfolípido o síndrome antifosfolípido (SAF) solo. Dicho trabajo se hizo en un periodo de 14 años con la mayoría de datos analizados de forma prospectiva. Al igual que el anterior y el nuestro, sus objetivos fueron muy similares. Sin embargo se encontró que la mortalidad no fue tan alta como la previamente reportada alcanzando solo 28%. Se hizo un análisis multivariado y se encontró que la administración de ciclofosfamida previa, leucopenia, enfermedad renal, infección y SAF reduce la sobrevida significativamente. En este estudio si se encontró que el Score APACHE II predecía la mortalidad de forma significativa y que por lo tanto el curso de un paciente lúpico con similar Score APACHE II que otro no lúpico tenían un pronóstico similar.
El último estudio y el más reciente (7) se hizo en un hospital de Taiwan en un periodo retrospectivo de 8 años con 51 pacientes con LES. La mortalidad de este estudio fue tan alta como la del estudio de Ansell llegando a 47%. Ellos encontraron en el análisis multivariado que la hemorragia intracraniana, el sangrado gastrointestinal y el choque séptico eran predictores significativos de mortalidad. Otra vez aquí el Score APACHE II no predijo mortalidad en este grupo de pacientes.
El único trabajo nacional publicado y de similares características al nuestro pero con una muestra mas pequeña, es el hecho en el Hospital Nacional Arzobispo Loayza por Rojas JE et al (12). En un periodo de 9 años evalúa retrospectivamente 11 pacientes lúpicos en la UCI, encuentra una mortalidad de 61% principalmente por choque séptico de origen respiratorio. La principal causa de ingreso a UCI fue la insuficiencia respiratoria, igual que en nuestro trabajo. El score APACHE II correlacionó bien con la mortalidad mas no la insuficiencia renal.
Al igual que los estudios anteriores una de las principales limitantes de nuestro estudio fue que la captación de datos es retrospectiva, perdiéndose algunos datos de interés e inclusive pacientes para el análisis, sin embargo la información obtenida tiene muchos aspectos de interés.
Como primer punto la cantidad relativamente escasa de pacientes se entiende por que el periodo de estudio ha sido menor que los estudios precedentes (sólo 5 años) y además la UCI solo cuenta con 4 camas. En el estudio de Taiwan, la frecuencia de LES en dicha UCI fue de 1,2%, siendo la nuestra algo mayor (1.49%). El LES en nuestra UCI fue la enfermedad reumatológica más frecuente ( 63.5%). Como era de esperarse los pacientes fueron todos muy jóvenes, la mayoría entre 20 y 30 años. Llama la atención el tiempo promedio de diagnóstico de LES antes de ingresar a la UCI de 20 meses, comparado con el estudio británico (6) es relativamente corto, de 6.4 años, siendo relativamente corto.
Es también notable que en casi la mitad de los pacientes la enfermedad fue de debut y lo hizo de manera muy severa, complicando no sólo la terapia de la patología critica sino también el esfuerzo diagnóstico.
En lo que respecta al motivo de admisión, la causa respiratoria es la más frecuente en todos los estudios (13-15), siendo la causa infecciosa la más frecuente en nuestra serie. Esta también es la causa más frecuente de compromiso pulmonar en LES (13). Es importante mencionar que no se tuvo ninguna confirmación microbiológica para el diagnóstico de neumonía siendo el diagnóstico hecho solo por alta sospecha. El agente etiológico infeccioso sólo se logro aislar en 2 pacientes (16%) mientras que en el estudio británico en 78% (6) y en el taiwanes en 40% (7)
La admisión en UCI por enfermedad pericárdica fue más común en nuestra serie (11%) que en los estudios precedentes (5% y 8%) (6-7), generalmente tiene un curso benigno por el poco compromiso sistémico, además de un score APACHE II bajo.
El diagnóstico de hemorragia alveolar se planteó frecuentemente (33,3%), sin embargo sólo en uno se hizo el esfuerzo diagnóstico con fibrobroncoscopía y lavado bronquioloalveolar positivo a macrófagos con hemosiderina. La hemorragia alveolar es una complicación rara pero seria del LES con alta morbilidad y mortalidad; 2% de los pacientes con LES la desarrollarán y cuenta con 1,5 a 3,7% de las hospitalizaciones totales en la literatura (16-19). No se llegó a hacer biopsia de pulmón a cielo abierto a ningún paciente. La terapéutica para este tipo de diagnóstico fue invariablemente cobertura antibiótica amplia y pulsos de metilprednisolona.
La mortalidad de nuestros pacientes es la más alta, si se compara con los 3 estudios extranjeros previos. La nuestra alcanza el 60% la cual se aproxima más al estudio sudafricano. Si bien la mortalidad en el estudio de la UCI en el Hospital Nacional Arzobispo Loayza es mayor, este estudio fue hecho con muy pocos pacientes. La mortalidad en general en el paciente no reumatológico en nuestra UCI es de alrededor de 22%, siendo claramente inferior a estudios anteriores.
Los factores de mal pronósticos identificados fueron la VSG, el hematocrito, PaFi< 200 y la albúmina, estos no habían sido descritos en las otras series. Es de notar que no hubo en ningún paciente con hemorragia digestiva, la cual fue frecuente en las series anteriores y en los pacientes no reumatológicos (20-22).
El score APACHE II promedio de 19 también fue asociado significativamente a mortalidad. En nuestro estudio el score promedio general (16 puntos) ha sido más bajo en comparación con los 3 estudios extranjeros precedentes, 18 en el sudafricano, 19 en el taiwanes y 22 en el británico, alcanzando sólo valor pronóstico en este último. El score APACHE II está bien validado para pronóstico según severidad de enfermedad, pero en pacientes no lúpicos (8). Un score APACHE II entre 15 y 19, como la de nuestro estudio, tiene una mortalidad de 30%. Definitivamente nuestros pacientes lúpicos tienen un peor curso en UCI que el paciente no lúpico. Probablemente si el score APACHE II promedios de nuestros pacientes hubieran sido tan altos como las otras series, la mortalidad hubiera sido aun mayor.
Aunque la creatinina no fue un factor pronóstico importante, una vez en UCI los pacientes con insuficiencia renal aguda que requirieron hemodiálisis tuvieron una mortalidad significativamente mayor. Lo mismo sucedió para el uso de ventilación mecánica.
En conclusión, la frecuencia de LES en nuestra UCI fue de 1,49%, es la patología reumatológica más frecuente en UCI y su mortalidad es mayor que la reportada en la literatura extranjera (58%). La terapia recibida fue mayormente empírica basada en los diagnósticos clínicamente más probables. Las variables que se asociaron significativamente a mortalidad fueron VSG alto, anemia severa, PaFi02< 200, hipoalbuminemia severa, un score APACHE II mayor de 19,9, insuficiencia renal que requirió hemodiálisis y la necesidad de ventilación mecánica.
REFERENCIAS BIBLIOGRÁFICAS
1. Abu-Shakra M, Urowitz MB, Gladman DD, et al. Mortality studies in sistemic lupus erythematosus. Results from a single center. Causes of death. J. Rheumatol 1995; 22: 1259-64. [ Links ]
2. Gladman DD. Prognosis and treatment of systemic lupus erythematosus. Curr Opin Rheumatol 1996; 8: 430-7. [ Links ]
3. Tucker LB, Menon S, Schaller JG, Isenberg DA. Adult and childhood-onset systemic lupus erythematosus: a comparison of onset, clinical features, serology and outcome. Br J Rheumatol 1995; 34: 866-72. [ Links ]
4. Raj R, Murin S, Matthay R, Wiedemann H. Systemic Lupus Erythematosus in the intensive care unit. Critical Care Clinics 2002; 18: 781-803. [ Links ]
5. Ansell SM, Bedhesi S, Ruff B, et al. Study of critically ill patient with systemic lupus erythematosus. Critical Care Medicine 1996; 24: 981-86. [ Links ]
6. Williams FM, Chinn S. Critical illness in systemic lupus erythematosus and the antiphospholipid syndrome. Ann Rheum Dis 2002; 61: 414-21. [ Links ]
7. Hsu CL, Chen KY, Yeh PS, et al. Outcome and prognostic factors in critically ill patient with systemic lupus erythematosus: a retrospective study. Critical Care 2005; 9: 177-83 [ Links ]
8. Knaus WA. APACHE II: A severity of disease classification system. Crit Care Med 1985; 13: 818-29. [ Links ]
9. Bombardier C, Gladmann DD, Urowitz MB, Caron D, Chang CH, Committee on prognosis studies in SLE. Derivation of the SLEDAI: a disease activity index for lupus patients. Arthritis Rheum 1992; 35: 630-40. [ Links ]
10. Tan EM. The 1982 revised criteria for the classification of systemic lupus erythematosus. Arthritis Rheum 1982; 34: 945-50 [ Links ]
11. Ruiz-Irastorza G, Khamashta MA, Castellino G, et al. Systemic Lupus Erythematosus. Lancet 2001; 357: 1027-32. [ Links ]
12. Rojas JE, Jalile AJ, Torres LE. Estudio de pacientes críticamente enfermos con lupus eritematoso sistémico en una unidad de cuidados intensivos. Rev Med Intensiva Cuid Crit 2000; 4: 15-20. [ Links ]
13. Matthay RA, Schwarz MI, Petty TL, et al. Pulmonary manifestations of systemic lupus erythematosus. Medicine 1975; 54: 397-409. [ Links ]
14. Carette S, Macher AM, Nussbaum A, Plotz PH. Severe, acute pulmonary disease in patients with systemic lupus erythematosus: ten years of experience at the National Institute of Health. Semin Arthritis Rheum 1984; 14: 52-9. [ Links ]
15. Haupt MM, Moore CW, Hutchins GM. The lung in systemic lupus erythematosus. Analysis of the pathologic changes in 120 patients. Am J Med 1981; 71: 791-8. [ Links ]
16. Abud-Mendoza C, Diaz-Jouanen E, Alarcon-Segovia D. Fatal pulmonary hemorrhage in systemic lupus erythematosus. Occurrence without hemoptysis. J Rheumatol 1985;12:558-61. [ Links ]
17. Leatherman JW, Davies SF, Hoidal JR. Alveolar hemorrhage syndromes: diffuse microvascular lung hemorrhage in immune and idiopathic disorders. Medicine (Baltimore) 1984;63:343-61. [ Links ]
18. Schwab EP, Schumacher Jr. HR, Freundlich B, et al. Pulmonary alveolar hemorrhage in systemic lupus erythematosus. Semin Arthritis Rheum 1993; 23: 8-15. [ Links ]
19. Zamora MR, Warner ML, Tuder R, et al. Diffuse alveolar hemorrhage and systemic lupus erythematosus. Clinical presentation, histology, survival, and outcome. Medicine 1997;76:192-202. [ Links ]
20. Hoffman BI, Katz WA. The gastrointestinal manifestations of systemic lupus erythematosus: A review of literature. Semin Arthritis Rheum 1980; 9: 237-47. [ Links ]
21. Cook DJ, Fuller HD, Guyatt GH, et al. Risk factors for gastrointestinal bleeding in critically ill patients. N Engl J Med 1994; 330:377-81. [ Links ]
Correspondencia
Sergio Octavio Vásquez Kunze
Calle Micaela Bastidas 148 Dpto 101 La Molina. Lima Perú
Teléfono 511-3485268
Correo electrónico: servaskunz@hotmail.com