Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Anales de la Facultad de Medicina
versión impresa ISSN 1025-5583
An. Fac. med. vol.79 no.1 Lima ene./mar. 2018
http://dx.doi.org/10.15381/anales.v79i1.14593
ARTÍCULO DE REVISIÓN
Vulvodinia: una puesta al día
Vulvodynia: Up to date
Juan P. Matzumura-Kasano 1,a, Hugo F. Gutiérrez-Crespo 2,b, Luisa A. Zamudio-Eslava 3,c
1 Sociedad Peruana de Obstetricia y Ginecología. Universidad Nacional Mayor de San Marcos, Facultad de Medicina. Lima, Perú.
2 Universidad Nacional Mayor de San Marcos, Facultad de Medicina. Sociedad Peruana de Obstetricia y Ginecología. Lima, Perú.
3 Hospital Nacional Docente Madre Niño San Bartolomé. Lima, Perú.
a Médico Gineco Obstetra. Vicepresidente de la SPOG. Doctor en Medicina, Vicedecano de Posgrado e Investigación. ORCID: 0000-0003-0231-0187 b Obstetra. Docente de la Sección Maestría. Magíster en Docencia e Investigación en Salud. ORCID: 0000-0003-1097-6990 c Enfermera. ORCID: 0000-0001-8009-4761
RESUMEN
La vulvodinia es definida como un malestar vulvar, descrito como un dolor tipo ardor con una duración promedio de 3 meses y con una prevalencia de 16%. La metodología empleada consistió de una revisión y análisis sistemático en bases de datos electrónicos, mediante el uso de palabras clave. Su etiología sigue siendo desconocida, a pesar de que diversas teorías sostienen que tiene un origen multifactorial.
El diagnóstico de la vulvodinia se realiza mediante una evaluación minuciosa de la historia del dolor, historia sexual, situación clínica y examen físico. El tratamiento no médico incluye intervenciones psicológicas, que tienen por objetivo disminuir el dolor y restaurar la función sexual. Las terapias alternativas aún no han demostrado su eficacia para el tratamiento de la vulvodinia, mientras que la terapia física, al disminuir las restricciones tisulares, ayudan a restaurar la longitud de los músculos y tejidos de la pelvis. Asimismo, el tratamiento médico incluye terapia local mediante el uso de antinociceptivos y agentes antiinflamatorios, neuromoduladores; también se utiliza antidepresivos tricíclicos, norepinefrina y anticonvulsivos. El tratamiento quirúrgico ha demostrado ser una estrategia que permite disminuir el dolor siendo de importancia destacar la experiencia del cirujano como un factor determinante. En conclusión, la vulvodinia es un problema de salud para la mujer, que afecta su función sexual y calidad de vida. El tratamiento debe ser abordado con un enfoque holístico y multidisciplinario.
Palabras clave: Vulvodinia; Dolor; Revisión (fuente: DeCS BIREME).
ABSTRACT
Vulvodynia is defined as vulvar discomfort, described as a burning pain with an average duration of 3 months and a prevalence of 16%. The methodology used consisted of a systematic review and analysis in electronic databases, through the use of keywords. The etiology remains unknown, despite the fact that various theories maintain that it has a multifactorial origin.
The diagnosis of vulvodynia is made through a thorough evaluation of the history of pain, sexual history, clinical situation and physical examination. Non-medical treatment includes psychological interventions that aim to reduce pain and restore sexual function. Alternative therapies have not yet proven effective for the treatment of vulvodynia, while physical therapy, by helping to reduce tissue restrictions, helps restore the length of the muscles and tissues of the pelvis. Likewise, medical treatment includes local therapy, through the use of antinociceptives, anti-inflammatory agents and neuromodulators; It also uses tricyclic antidepressants, norepinephrine and anticonvulsants. Surgical treatment has been shown to be a strategy to reduce pain and the surgeon's experience should be taken into account as a determining factor. In conclusion, vulvodynia is a health problem for women that affects their sexual function, quality of life and treatment must be approached with a holistic and multidisciplinary approach.
Keywords: Vulvodynia; Pain; Review (source: MeSH NLM).
INTRODUCCIÓN
El dolor vulvar sigue siendo un problema clínico que padecen las mujeres. Definido como un malestar vulvar y descrito como un dolor de tipo ardor, que se presenta en ausencia de hallazgos físicos relevantes o producto de un trastorno neurológico específico (1). El prefijo "dynia" se refiere al dolor y la vulvodinia es análoga a una variedad de otros síndromes de dolor neuropático (2). Esta patología fue descrita inicialmente como dispareunia por Sorano de Éfeso en los antiguos papiros egipcios (3).
Es una patología con una prevalencia de 16%. La percepción clínica es que las pacientes son crónicas y difíciles de diagnosticar y tratar, a consecuencia de un diagnóstico tardío, falta de reconocimiento clínico y uso de tratamientos inadecuados. Fue reconocido por un grupo de médicos de diversas especialidades como un dolor vulvar de tipo idiopático, durante el séptimo Congreso Mundial de Obstetricia y Ginecología (4).
El dolor vulvar crónico puede tener un impacto negativo en la función sexual, el estado de ánimo y la calidad de vida de las mujeres afectadas (5). Un reciente estudio describió que los gastos que ocasiona esta enfermedad en los Estados Unidos es de 31 a 73 mil millones de dólares cada año (6).
Actualmente, no existe un consenso que permita a los médicos especialistas abordar la vulvodinia de manera integral, pero se recomienda realizar una buena historia clínica, revisar los antecedentes sexuales, efectuar un cuidadoso examen físico, iniciar el tratamiento y realizar el seguimiento de la paciente para evaluar la respuesta al tratamiento (2). Asimismo, existe poca literatura que describa otras necesidades de las pacientes con diagnóstico de vulvodinia que no estén siendo abordadas mediante intervenciones multidisciplinarias (7). En el Perú no se han realizado estudios que permitan determinar su prevalencia e implicancias médicas, solo ha sido abordada de manera muy puntual durante el desarrollo de sesiones científicas de las diversas sociedades de la especialidad.
METODOLOGÍA DE LA BÚSQUEDA DE INFORMACIÓN
Se realizó una revisión y análisis de forma sistemática en bases de datos electrónicas (PubMed, MEDLINE, Academic Search, Biomedical Research, Current Contents y Science Citation Index Expanded) mediante el uso de palabras clave meSH: vulvodynia, vulvar pain syndrome, vulvodynia and diagnosis, vulvodynia and treatment. La búsqueda incluyó ensayos clínicos aleatorizados, revisiones sistemáticas, guías de práctica clínica, estudios de cohorte y de casos y controles. Cada artículo fue revisado por los investigadores, quienes analizaron el diseño, la población estudiada, la validez y los resultados.
DEFINICIÓN
La vulvodinia es un desorden de dolor específico que ha sido descrito por muchas mujeres durante siglos. Sin embargo, las descripciones exactas de dolor vulvar han sido definidas mediante un consenso internacional en el año 2015, por investigadores de la Sociedad Internacional para el Estudio de la Salud Sexual de la Mujer y de la Sociedad Internacional de Dolor Pélvico (8). Se proponen dos categorías principales de dolor vulvar crónico: el dolor vulvar relacionado con un desorden específico (inflamatorio, neoplásico, traumático) y la vulvodinia, que es un dolor vulvar de origen idiopático con una duración promedio de 3 meses. La misma clasificación utiliza un sistema para describir el dolor, basado en la posición del dolor (localizado, o generalizado), manifestaciones del dolor (al contacto o de origen espontáneo), duración temporal (intermitente o constante) y si es de origen primario o secundario. (Véase la Tabla 1).

Asimismo, se describen diversos factores asociados a la vulvodinia (músculo esqueléticos, neuro proliferación y factores psicosociales). La información sobre la localización del dolor puede describir los diferentes tipos de vulvodinia: vestibulodinia (síndrome vestíbulo vulvar, vulvitis focal, adenitis vestibular y vestibulitis vulvar focal), caracterizados por la presencia de dolor provocado en el vestíbulo vaginal y vulvodinia es caracterizada por el dolor de vulva provocado y no provocado, que puede ser causado por diferentes factores (9,10).
Es importante identificar las manifestaciones sobre la presencia de dolor, si esta ha estado presente desde el primer episodio o apareció durante su primera relación sexual (tipo primario) o se ha adquirido después de un periodo de actividades sin dolor (tipo secundario). Hay que tener en cuenta que diversos factores pueden influir en la sensibilidad al dolor y en el resultado del tratamiento (11,12).
EPIDEMIOLOGÍA
Se estima que la prevalencia de vulvodinia en mujeres norteamericanas es de hasta 16% (13). Una investigación clínica identificó una prevalencia de 15% de casos con vulvodinia localizada. La mitad de esas pacientes reportó síntomas durante toda su vida, mientras que un grupo significativo reporto su inicio después del parto (14). Otras investigaciones realizadas en poblaciones encontraron una prevalencia de 16% aproximadamente y la mayoría de las pacientes manifestó una historia de 3 meses de dolor vulvar. La vulvodinia localizada se confirmó en el 78% durante el examen clínico. Las mujeres blancas y afroamericanas presentaron una similar prevalencia, mientras que las mujeres hispanas eran 80% más propensas que las mujeres blancas o afroamericanas a experimentar dolor vulvar (15,16). Es importante señalar que el diagnóstico de la vulvodinia se realiza por exclusión en la mayoría de casos y los resultados de las diversas investigaciones deben de ser interpretados con mucha precaución (17).
ETIOLOGÍA
La etiología de la vulvodinia sigue siendo desconocida, diversas teorías sostienen que tiene un origen multifactorial, incluyendo un origen embrionario, proceso inflamatorio crónico, factores genéticos inmunes, factores ambientales (infecciones, uso de sustancias irritantes, trauma), cambios hormonales e infecciones por el virus del papiloma humano. Se ha logrado demostrar que la zona de dolor presenta una proliferación de fibras nerviosas e inflamación crónica: también es causada al tener contacto con sustancias irritantes, infecciones vulvovaginales recurrentes, cambios hormonales y afecciones dermatológicas (18,19).
1. Embriología
La vulvodinia se ha asociado con otras condiciones de dolor crónico, incluyendo la vejiga dolorosa, síndrome de intestino irritable y la fibromialgia, mediante un mecanismo único que origina el dolor, debido a que comparten su origen embrionario a través de la formación del seno urogenital (19).
2. Dolor neuropático
Probablemente sea el origen más convincente de la vulvodinia. El dolor neuropático es definido como un dolor complejo iniciado por una lesión o disfunción del sistema nervioso. El dolor descrito por las pacientes con vulvodinia es similar al de las pacientes con neuralgia post herpética y la neuropatía diabética. Las pacientes describen con mayor frecuencia un dolor ardiente que puede ser constante (17).
3. Infección
Se han investigado posibles etiologías infecciosas y algunos estudios han informado que 80% de las mujeres con vulvodinia han padecido de candidiasis vulvovaginal recurrente. Bornstein informó que el tratamiento con fluconazol no mejoró los síntomas del dolor vulvar. Sin embargo, no está claro si los síntomas estaban relacionados con las terapias tópicas utilizadas para el tratamiento o con la infección por candida (20,21). El virus del papiloma humano (VPH) también está implicado como un factor para el desarrollo de vulvodinia. Sin embargo, estudios posteriores no han demostrado una asociación entre el VPH y la vulvodinia (22).
4. Inflamación
La terminología más antigua se refiere a la vestibulitis, "itis" significa inflamación. Esto fue corroborado inicialmente por muestras de tejido en pacientes con vestibulodinia, donde se evidenció la presencia de tejido inflamatorio. Sin embargo, estudios posteriores, observaron la presencia de tejido inflamatorio en pacientes asintomáticos. Por ello, no se considera como un elemento para el diagnóstico de vulvodinia (23).
5. Genética
Las características genéticas pueden predisponer a las mujeres a la presencia de dolor neuropático. El alelo 2 del receptor antagonista de la interleucina 1 beta (IL-1 beta) puede estar asociado con un incremento a la respuesta a la inflamación, debido a la disminución de la capacidad regulatoria de la actividad inflamatoria (24).
6. Factor hormonal
Está demostrado que los tejidos de la vulva y vagina responden y dependen de los esteroides humanos y que la deficiencia del estrógeno circulante conduce a cambios anatómicos y funcionales. Otras causas naturales son la anovulación secundaria por lactancia o debido a la anorexia, amenorrea secundaria por estrés, excesiva actividad física e hiperprolactinemia (25). Las causas iatrogénicas de la disminución de los esteroides sexuales circulantes incluyen factores quirúrgicos (ooferectomía e histerectomía) y los anticonceptivos hormonales combinados.
Existe evidencia de que los anticonceptivos hormonales combinados son responsables de los cambios morfológicos en la mucosa vestibular, incrementando su vulnerabilidad a la deformación mecánica. Además, su uso se ha asociado con disminución en el umbral mecánico del dolor, tamaño del clítoris, grosor labial y diámetro del introito (26). Burrows y Goldstein describieron una serie de 50 casos de mujeres que desarrollaron vulvodinia mientras utilizaban anticonceptivos hormonales y recibieron tratamiento con estradiol en forma tópica y testosterona (27). Asimismo, Goldstein y colaboradores identificaron un polimorfismo en el receptor de andrógenos que incrementó el riesgo de desarrollar vulvodinia (28).
7. Factor anatómico
La disfunción del suelo pélvico puede ser un factor predisponente o coexistente. Aunque no está claro si la disfunción del suelo pélvico sea el resultado de un dolor crónico por vulvodinia o un factor desencadenante (17).
8. Factor psicosocial
La vulvodinia afecta el ámbito emocional y psicosocial en forma significativa, incluyendo a la familia y parejas sexuales. Se sostiene que evitar la intimidad pueda generar una mayor incidencia de abuso sexual (29).
DIAGNÓSTICO
1. Historia
El diagnóstico de la vulvodinia se hace con base en la historia clínica y por exclusión. Es importante identificar y brindar tratamiento a trastornos específicos que puedan estar originando el dolor, antes de hacer el diagnóstico. Una evaluación minuciosa del historial del dolor, historia sexual, situación clínica, historia clínica y el examen físico son elementos básicos para realizar un buen diagnóstico. Recientemente se desarrolló un cuestionario diseñado para estudiar a pacientes afectadas con vulvodinia, desde un enfoque biopsicosocial. Este cuestionario permite evaluar la calidad del dolor, temporalidad del dolor, síntomas asociados, intensidad del dolor, funcionamiento emocional o cognitivo, estrategias para enfrentar la enfermedad y la función interpersonal (30).
Es importante establecer una relación de confianza, debido a que muchas pacientes padecen de la enfermedad por varias semanas y no han recibido un adecuado tratamiento. Se debe tener en cuenta que la mujer puede reportar un dolor intenso tipo ardor en forma generalizada, disminución de la libido, dispareunia y mucha preocupación por su relación matrimonial o de pareja; en estos casos, se recomienda tener listo un gabinete de asesoramiento para mejorar las relaciones matrimoniales.
2. Historia del dolor
Identificar el dolor que refiere la paciente mediante su historial es de vital importancia y la entrevista debe incluir la localización, calidad, intensidad y duración de los episodios de dolor. Otras preguntas que podrían ser útiles serían:
¿Durante cuánto tiempo ha tenido el dolor?
¿Ha presentado dolor antes o se esta presentando después de un tiempo sin dolor?
¿Qué otros síntomas se presentan asociados al inicio del dolor (infecciones)?
¿Qué provoca el dolor o qué alivia el dolor?
¿Qué impacto tiene el dolor en su vida diaria?
Las mujeres con vulvodinia con frecuencia manifiestan dolor en el introito vaginal como consecuencia del uso de tampones vaginales y relaciones sexuales, mientras que otro grupo de mujeres manifiesta dolor constante tipo ardor en toda la vulva (31).
3. Historia sexual
Una historia sexual completa permite entender la complejidad del problema y abordar la vulvodinia en forma holística. Se debe iniciar con la evaluación de estado actual de su sexualidad, incluyendo deseo, excitación, orgasmo, frecuencia sexual, prácticas sexuales y satisfacción sexual. La entrevista con la paciente puede proporcionar una visión de la forma como las pacientes están enfrentando el problema; si reciben apoyo de su pareja y si presentan dificultades para expresar temas relacionados a su sexualidad o conflictos; entre otros. En los casos de pacientes con antecedentes de abuso sexual, experiencias sexuales negativas
o cualquier trauma ocasionado durante su niñez, se puede requerir de un tiempo adicional para discutir su historia y la posibilidad de beneficiarse del tratamiento y de su posterior seguimiento (31). Algunos estudios realizados en las últimas dos décadas han reportado que las mujeres con vulvodinia presentan menos deseo sexual, excitación o satisfacción, más dificultad para alcanzar el orgasmo, menor frecuencia de coito, actitudes negativas hacia la sexualidad y más angustia (32). Otros estudios han demostrado que las mujeres con vulvodinia presentaron signos de angustia frente a su imagen corporal y genital (33). Por otra parte, dos estudios controlados indicaron que las parejas de mujeres con vulvodinia, también informaron sobre la presencia de dificultades sexuales, incluyendo problemas de erección y menor satisfacción sexual que los hombres del grupo control; aunque la variable "causa-efecto" en esta asociación no está clara. Por lo anterior, las mujeres con vulvodinia, experimentan un deterioro significativo de su sexualidad (34,35).
4. Historial Médico
Una vez culminada la entrevista, podría ser necesario conocer las expectativas de las pacientes, debido a que podrían manifestar diversas molestias, por lo que sería importante determinar cuál de ellas es la principal dolencia (32). Las pacientes que presentan dolor vulvar deben ser evaluadas para identificar los síntomas; historia médica, psicosocial y quirúrgica; historia sexual, alergias y tratamientos previos. Se debe preguntar en forma especial sobre el uso de productos (cremas, otros), ya que la piel de la vulva es particularmente sensible a los componentes que contienen productos de higiene íntima.
Una historia menstrual permite establecer si el dolor está asociado con la menstruación y si la paciente es hipoestrogénica. El uso de métodos anticonceptivos debe ser evaluado, ya que pueden causar irritación, mientras otros podrían contribuir a la atrofia. También es importante saber si la paciente es sexualmente activa (número de parejas, uso de juguetes sexuales), ya que el riesgo de una infección por Cándida debe ser evaluado ya que los síntomas pueden ser similares con la vulvodinia.
La historia de abuso sexual debe de ser determinada para considerarla en el adecuado manejo de la paciente. El abuso sexual durante la infancia debe de ser consultado, ya que se ha demostrado su prevalencia en mujeres con vulvodinia (36). El traumatismo físico o antecedentes de cirugía pélvica (reparación de cistocele, rectocele u otros) pueden contribuir al desarrollo de lesiones nerviosas y la presencia de dolor. La historia obstétrica, incluyendo la vía de parto, uso de fórceps, el peso al nacer y el trauma obstétrico, deben de ser tomados en cuenta (17).
5. Pruebas de laboratorio
Las pruebas con hidróxido de potasio (KOH) y la evaluación del pH vaginal, pueden ser útiles para excluir infecciones, como candidiasis, trichomoniasis y vaginosis bacteriana o afecciones inflamatorias. Elevaciones mayores a 4,7 son sugestivas de vaginosis bacteriana, trichomoniasis o afección inflamatoria. Las pacientes con vulvodinia probablemente tendrán un pH normal; si se sospecha de vulvodinia y se diagnostica candidiasis o vaginosis bacteriana, la infección debe ser tratada y la paciente reevaluada en 6 a 8 semanas. El cultivo bacteriano de la vagina no es útil y no se recomienda su uso (31).
TRATAMIENTO
Un correcto tratamiento de la vulvodinia requiere de un enfoque multidisciplinario, que incluye medidas de prevención, tratamiento psicológico, terapia física y terapia médica. Los estudios sobre la eficacia de las terapias son limitados y las decisiones sobre el tratamiento son, por lo tanto, guiadas por la experiencia clínica o la opinión de los expertos y adaptadas de forma individual a cada paciente (32). Un estudio realizado por Reed demostró una resolución espontánea del dolor en 22% de las pacientes sin tratamiento durante 2 años (37).
Puede ser útil discutir los aspectos de tratamiento desde el inicio, para ayudar a las pacientes a comprender que la mejoría puede ser un proceso lento y que encontrar el tratamiento adecuado, puede requerir de varias pruebas. Antes de iniciar un nuevo tratamiento, es aconsejable que la paciente detenga todas las terapias locales, debido a que pueden estar contribuyendo a la dermatitis irritativa en la vulva (31).
1. Tratamiento no médico
Los tratamientos no médicos no presentan algoritmos en las diversas publicaciones. Estos tratamientos incluyen psicoterapia, terapia física de piso pélvico y tratamientos alternativos.
1.1. Intervenciones psicológicas: Tienen por objetivo disminuir el dolor, restaurar la función sexual y fortalecer de la relación de pareja mediante la orientación, manejo de emociones y mejora de comportamientos. Estas intervenciones pueden ser realizadas en forma individual, en pareja o en grupos. La terapia cognitivo conductual es la intervención psicológica más estudiada y utilizada hasta la actualidad. La terapia cognitivo conductual basada en grupos ha sido estudiada en varios ensayos clínicos, mostrando una disminución significativa del dolor durante el coito a los 6 meses de seguimiento, y este efecto se mantuvo durante el seguimiento a largo plazo por 2,5 años. Las mujeres que participaron en la terapia reportaron una mejor satisfacción, menos dolor y una mejor función sexual. La psicoterapia es una opción válida, segura, no invasiva, que debe de ser considerada como una opción de tratamiento (32,38).
1.2. Terapias alternativas: El uso de terapia alternativa es generalizado, pero existen pocos datos que apoyen su eficacia (32). Existen estudios que sugieren una mejoría en el dolor después de recibir sesiones de acupuntura e hipnosis. Un pequeño estudio controlado, demostró una disminución del dolor vulvar, la dispareunia y la función sexual (39). Los riesgos de presentar efectos adversos son mínimos y las pacientes prefieren usar estos tratamientos antes de someterse a tratamientos médicos o quirúrgicos.
1.3. Terapia física: Las mujeres con vulvodinia suelen presentar hipersensibilidad de los músculos del piso pélvico debido a inflamación y perfusión alterada. La fisioterapia del suelo pélvico utiliza la movilización pélvica y técnicas de estabilización para ayudar a disminuir las restricciones tisulares (40). Posteriormente, la fisioterapia del piso pélvico ayuda a restaurar la longitud adecuada de los músculos y tejidos del suelo pélvico, disminuyendo la tensión neural y disminuyendo la dispareunia (41).
Estas técnicas se utilizan para disminuir las restricciones en los tejidos, los músculos y los nervios, y permiten mejorar la circulación del flujo sanguíneo o mejorar la congestión pélvica. Las técnicas aumentan el movimiento en los tejidos y facilitan la movilidad de las estructuras dentro de la pelvis ósea. Las técnicas de terapia manual, como la movilización de tejido articular, cicatricial y la reeducación neuromuscular, logran disminuir la adherencia tisular y restablecer la correcta alineación esquelética adecuada y memoria muscular. Estas intervenciones permiten a las mujeres estar más cómodas, realizar sus labores con normalidad y beneficiarse de la mejora en su función sexual.
Es importante realizar ejercicios de estiramiento y fortalecimiento de los músculos de la espalda, las extremidades inferiores y el abdomen con ayuda de un terapeuta físico, además del deslizamiento nervioso para facilitar el movimiento de los nervios restringidos. Los dilatadores vaginales pueden ser recomendados para normalizar el tono de los músculos, desensibilizar las áreas hipersensibles de la vulva y la vagina, y restaurar la función sexual (42).
2. Tratamiento médico
2.1. Terapia local: Los tres principales tipos de terapia local que se han utilizado para el tratamiento del dolor vulvar son los antinociceptivos (anestésicos como la Lidocaína y la Capsaicina y la toxina botulínica), los agentes antiinflamatorios (corticoides, interferón, cromolina) y los neuromoduladores o combinaciones (antidepresivos, gabapentina y baclofeno). Los ensayos clínicos con agentes tópicos han mostrado una limitada eficacia y por ello no se recomienda su uso como tratamiento (32,43). Del mismo modo, la inyección de toxina botulínica A, corticoides e interferón, tienen datos muy limitados para apoyar su uso y no es recomendable. Recientemente se informó que la terapia tópica hormonal (estradiol al 0,01% y testosterona al 0,1%), disminuyó significativamente el dolor en mujeres con vulvodinia, en comparación a las mujeres que tomaban píldoras anticonceptivas cuando empezó el dolor, pero no existe suficiente evidencia para recomendar su uso (27).
El uso de un tópico anestésico como la Lidocaína, puede proporcionar a la paciente un alivio del dolor en forma temporal. Se debe garantizar que la lidocaína se aplique a la totalidad de las áreas o zonas dolorosas y, a veces, es difícil garantizar si la lidocaína penetra la hendidura entre el himen y el vestíbulo, en particular en la apertura del conducto de Bartolino. Se pueden utilizar formulaciones de lidocaína viscosa al 4%, lidocaína en ungüento al 5% y lidocaína en gel al 2%.
Se necesita ensayar varias veces hasta encontrar la dosis que es bien tolerada y accesible para la paciente. Actualmente, la fórmula de la lidocaína es muy segura, aunque existen informes de toxicidad en las pacientes al tener que aplicarse en grandes zonas; se debe utilizar la cantidad apropiada para cubrir la zona dolorosa. La cantidad máxima recomendada es de 4,5 mg/kg cada 3 horas. Cuando se utiliza una terapia local, es importante tener en cuenta el vehículo para la aplicación del medicamento, porque muchas cremas contienen preservantes y estabilizadores que pueden producir quemaduras. Un ungüento o líquido puede ser mejor tolerado (31). (Véase la Tabla 2).
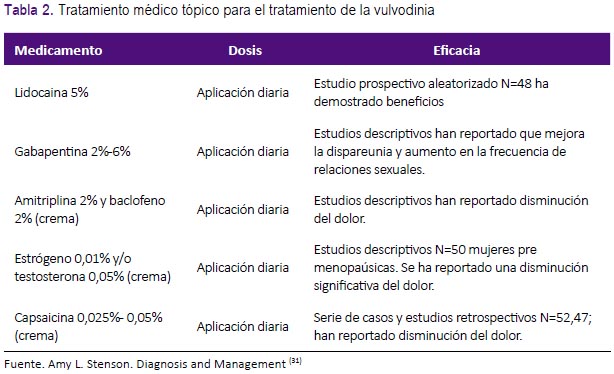
2.2. Medicación oral: Existen diversos medicamentos orales que se pueden utilizar para el tratamiento de la vulvodinia. Estos incluyen los antidepresivos tricíclicos (amitriptilina, nortriptilina y desapramina), la serotonina o norepinefrina (duloxetina) y los anticonvulsivos (gapapentina, pregabalina). El tratamiento con cualquiera de estos agentes requiere evaluar los efectos adversos, por ello se sugiere iniciar la terapia con una dosis baja y ajustar para evaluar sus efectos adversos, por ello algunos investigadores no recomiendan su uso (31).
3. Tratamiento quirúrgico
Actualmente, está demostrado que el tratamiento quirúrgico es una estrategia que permite disminuir el dolor. Woodruff y Poliakoff fueron los primeros en describir la vestibulectomía vulvar (44). El procedimiento consistía en la escisión del segmento semicircular de la piel perineal, la mucosa del vestíbulo vulvar posterior y el anillo himenial posterior. La vestibulectomía vulvar con alcance vaginal, incluye la escisión de la mucosa de todo el vestíbulo y la mucosa adyacente de la uretra, mientras que una vestibulectomía modificada, limita la escisión de la mucosa al vestíbulo posterior (45).
La determinación de la tasa de recurrencia de la vulvodinia después de la cirugía es muy difícil de evaluar, y no existe evidencia que permita determinar cuál es la mejor técnica quirúrgica para tratar la vulvodinia (45). Es importante señalar la importancia de la experiencia del cirujano como un factor importante. Como todas las cirugías, el procedimiento debe de ser lo suficientemente extenso para permitir eliminar todas las áreas dolorosas y evitar riesgos innecesarios. Asimismo, todas las pacientes deben ser informadas de las posibles complicaciones de la vestibulectomía.
Las posibles complicaciones son: sangrado, infección, incremento del dolor, hematoma, dehiscencia de la herida y la formación de quistes de Bartolino (46). En los últimos años se ha demostrado que el manejo quirúrgizco de la vulvodinia tiene una tasa de éxito entre el 60% a 90% (47). Asimismo, se ha logrado demostrar como la dispareunia mejora significativamente en los casos de las pacientes sometidas a una vestibulectomía (45).
Las últimas investigaciones han permitido analizar que los resultados quirúrgicos son mejores cuando se combina con la psicoterapia y fisioterapia pélvica (31).
CONCLUSIONES
La vulvodinia es un problema de salud que afecta la función sexual, estado de ánimo y calidad de vida, que se caracteriza por la presencia de dolor crónico, cuyo origen es multifactorial. Su diagnóstico se realiza mediante una minuciosa evaluación de los síntomas, valoración de los antecedentes y el examen físico. El tratamiento tiene por objetivo disminuir el dolor, restaurar la función sexual y debe de ser abordado en forma multidisciplinaria. Existe evidencia científica que los tratamientos quirúrgicos ofrecen un mejor beneficio para las pacientes cuando se incorpora terapia psicológica y terapia física.
REFERENCIAS BIBLIOGRÁFICAS
1. Ventolini G. Vulvarpain: Anatomic and recent pathophysiologic considerations. Clin Anat. 2013 Jan;26(1):130-3. Doi: 10.1002/ca.22160. [ Links ]
2. Nunns D. Vulvodynia management. Obstet Gynaecol Reprod Med. 2015 Mar;25(3):68-74. Doi: 10.1016/j.ogrm.2015.01.005. [ Links ]
3. McElhiney J, Kelly S, Rosen R, Bachmann G. Satyriasis: the antiquity term for vulvodynia? J Sex Med. 2006 Jan;3(1):161-3. [ Links ]
4. Thomas TG. A practical treatise on the diseases of women. Philadelphia: HC Leas Son & Co; 1880. [ Links ]
5. Ponte M, Klemperer E, Sahay A, Chren MM. Effects of vulvodynia on quality of life. J Am Acad Dermatol. 2009 Jan;60(1):70-6. Doi: 10.1016/j.jaad.2008.06.032. [ Links ]
6. Xie Y, Shi L, Xiong X, Wu E, Veasley C, Dade C. Economic burden and quality of life of vulvodynia in the United States. Curr Med Res Opin. 2012 Apr;28(4):601-8. Doi: 10.1185/03007995.2012.666963. [ Links ]
7. LePage K, Selk A. What Do Patients Want?: A Needs Assessment of Vulvodynia Patients Attending a vulvar Diseases Clinic. Sex Med. 2016 Dec;4(4):242-8.Doi: 10.1016/j.esxm.2016.06.003. [ Links ]
8. Bornstein J, Goldstein AT, Stockdale CK et al. 2015 ISSVD, ISSWSH, and IPPS consensus terminology and classification of persistent vulvar pain and vulvodynia. J Sex Med 2016;127(4):745-51. [ Links ]
9. Amalraj P, Kelly S, Bachmann GA. Historical perspective of vulvodynia. In: Goldsteain AT, Pukall CF, Goldstein I, editors. Female sexual pain disorders. Oxford: Wiley-Blackwell; 2008. [ Links ]
10. Pukall CF, Goldstein AT, Bergeron S, Foster D, Stein A, Kellogg-Spadt et al. Vulvodynia: definition, prevalence, impact, and pathophysiological factors. J Sex Med. 2016 Mar;13(3):291-304. Doi: 10.1016/j.sxm.2015.12.021. [ Links ]
11. Heddini U, Bohm-Starke N, Nilsson KW, Johannesson U. Provoked vestibulodynia - medical factors and comorbidity associated with treatment outcome. J Sex Med. 2012 May; 9(5) :1400-6. Doi: 10.1111/j.1743-6109.2012.02665.x. [ Links ]
12. Pukall CF. Primary and secondary provoked vestibulodynia: A review of overlapping and distinct factors. Sex Med Rev. 2016 Jan;4(1):36-44. Doi: 10.1016/j.sxmr.2015.10.012. [ Links ]
13. Reed BD, Harlow SD, Sen A, Legocki LJ, Edwards RM, Arato N et al. Prevalence and demographic characteristics of vulvodynia in a population-basedsample. Am J Obstet Gynecol. 2012 ;206(2):170. e1-9. doi: 10.1016/j.ajog.2011.08.012. [ Links ]
14. Goetsh MF. Vulvar vestibulitis: prevalence and historic features in a general gynecologic practice population. Am J Obste Gynecol. 1991;164:1609-14. [ Links ]
15. Harlow BL, Wise LA, Stewart EG. Prevalence and predictors of chronic lower genital tract discomfort. Am J Obstet Gynecol. 2001 Sep;185(3):545-50. [ Links ]
16. Harlow BL, Stewart EG. A population-based assessment of chronic unexplained vulvar pain: have we underestimated the prevalence of vulvodynia? J Am Med Womens Assoc. 2003;58(2):82-8. [ Links ]
17. Eppsteiner E, Boardman L, Stockdale CK. Vulvodynia. Best Pract Res Clin Obstet Gynaecol. 2014; 28(7): 1000-12. Doi: 10.1016/j.bpobgyn.2014.07.009. [ Links ]
18. Shah M, Hoffstetter S. Vulvodynia. Obstet Gynecol Clin North Am. 2014;41(3):453-464. Doi: 10.1016/j.ogc.2014.05.005. [ Links ]
19. Reed BD, Harlow SD, Sen A, Edwards RM, Chen D, Haefner HK. Relationship between vulvodynia and chronic comorbid pain conditions. Obstet Gynecol. 2012;120(1):145-151. Doi: 10.1097/AOG.0b013e31825957cf. [ Links ]
20. Ventolini G, Gygax SE, Adelson ME, Cool DR. Vulvodynia and fungal association: a preliminary report. Med Hypotheses. 2013;81(2):228-30. Doi: 10.1016/j.mehy.2013.04.043. [ Links ]
21. Bornstein J, Livnat G, Stolar Z, Abramovich H. Pure versus complicated vulvar vestibulitis: a randomized trial of fluconazole treatment. Gynecol Obstet Invest. 2000;50(3):194-7. [ Links ]
22. Gaunt G, Good AE, McGovern RM, Stanhope CR, Gostout BS. Human papillomavirus in vulvar vestibulitis syndrome. J Reprod Med. 2007; 52(6): 485-9. [ Links ]
23. Eva LJ, Rolfe KJ, MacLean AB, Reid WM, Fong AC, Crow J, et al. Is localized, provoked vulvodynia an inflammatory condition? J Reprod Med. 2007;52(5):379-384. [ Links ]
24. Gerber S, Bongiovanni AM, Ledger WJ, Witkin SS. Interleukin-1beta gene polymorphism in womenwith vulvar vestibulitis syndrome. Eur J ObstetGynecol Reprod Biol. 2003 Mar 26;107(1):74-7. [ Links ]
25. Meczekalski B, Podfigurna-Stopa A, Warenik-Szymankiewicz A, Genazzani AR. Functional hypothalamic amenorrhea: current view on neuroendocrine aberrations. Gynecol Endocrinol. 2008 Jan; 24(1): 4 -11. Doi: 10.1080/09513590701807381. [ Links ]
26. Burrows LJ, Basha M, Goldstein AT. The effects of hormonal contraceptives on female sexuality: a review. J Sex Med. 2012 Sep;9(9):2213-23. Doi: 10.1111/j.1743-6109.2012.02848.x. [ Links ]
27. Burrows LJ, Goldstein AT. The treatment of vestibulodynia with topical estradiol and testosterone. Sex Med. 2013;1(1):30-3. Doi: 10.1002/sm2.4. [ Links ]
28. Goldstein AT, Belkin ZR, Krapf JM, Song W, KheraM, Jutrzonka SL et al. Polymorphisms of the androgen receptor gene and hormonal contraceptive induced provoked vestibulodynia. J Sex Med.2014;11(11) :2764-71. Doi: 10.1111/jsm.12668. [ Links ]
29. Lynch PJ. Vulvodynia as a somatoform disorder. J Reprod Med. 2008 Jun;53(6):390-6. [ Links ]
30. Dargie E, Holden RR, Pukall CF. The Vulvar Pain Assessment Questionnaire Inventory. Pain. 2016;157(12):2672-8686. Doi: 10.1097/j.pain.0000000000000682. [ Links ]
31. Stenson AL. Vulvodynia: Diagnosis and Management. Obstet Gynecol Clin Noth Am. 2017;44 (3):493-508. Doi: 10.1016/j.ogc.2017.05.008. [ Links ]
32. Goldstein AT, Pukall CF, Brown C, Bergeron S, Stein A, Kellogg-Spadt S. Vulvodynia: assessment and treatment. J Sex Med. 2016;13(4):572–590. Doi: 10.1016/j.jsxm.2016.01.020. [ Links ]
33. Van Lankveld JJ, Granot M, Weijmar-Schultz WC, Binik YM, Wesselmann U, Pukall CF et al. Women’s sexual pain disorders. J Sex Med. 2010;7:615-31 Doi: 10.1111/j.1743-6109.2009.01631.x.
34. Pazmany E, Bergeron S, Van Oudenhove L,Verhaeghe J, Enzlin P. Body image and genital self-image in pre-menopausal women with dyspareunia. Arch Sex Behav. 2013 Aug;42(6):999-1010.Doi: 10.1007/s10508-013-0102-4. [ Links ]
35. Pazmany E, Bergeron S, Verhaeghe J, Van Oudenhove L, Enzlin P. Sexual communication, dyadic adjustment, and psychosexual wellbeing in premenopausal women with self-reported dyspareunia and their partners: a controlled study. J Sex Med. 2014 Jul; 11(7):1786-97. Doi: 10.1111/jsm.12518. [ Links ]
36. Harlow BL, Stewart EG, Adult-onset vulvodyniain relation to childhood violence victimization. Am J Epidemiol. 2005; 161:871-80. Doi: 10.1093/aje/kwi108. [ Links ]
37. Reed BD, Haefner HK, Sen A, Gorenflo DW.Vulvodynia incidence and remission ratesamong adult women: a 2-year follow-up study. Obstet Gynecol. 2008;112:231-7. Doi: 10.1097/AOG.0b013e318180965b. [ Links ]
38. Stockdale CK, Lawson HW. 2013 Vulvodynia Guideline Update. J Low Genit Tract Dis. 2014;18(2):93-100. Doi: 10.1097/LGT.0000000000000021. [ Links ]
39. Schlaeger JM, Xu N, Mejta CL. Acupuncture for the treatment of vulvodynia: a randomized wait-list controlled pilot study. J Sex Med. 2015;12(4):10191027. Doi: 10.1111/jsm.12830. [ Links ]
40. Hartmann D, Strauhal MJ, Nelson CA. Treatment of women in the United States with localized, provoked vulvodynia: practice survey of women’s health physical therapists. J Reprod Med. 2007Jan;52(1):48-52.
41. FitzGerald MP, Payne CK, Lukacs ES, Yang CC, Peters KM, Chai TC et al. Randomized multicenter clinical trial of myofascial physicaltherapy in women with interstitial cystitis/painfulbladder syndrome and pelvic floor tenderness. J Urol. 2012 Jun;187(6):2113-8. Doi: 10.1016/j.juro.2012.01.123. [ Links ]
42. Whitmore KE, Kellogg-Spadt S. Vaginal dilation: when it’s indicated, and tips on teaching it. OBG Manage. 2012 Dec;24(12):12-18.
43. Foster DC, Kotok MB, Huang LS, et al. Oral desipramine and topical lidocaine for vulvodynia: a randomized controlled trial. Obstet Gynecol. 2010;116:583–593. Doi: 10.1097/AOG.0b013e3181e9e0ab. [ Links ]
44. Woodruff JD, Genadry R, Poliakoff S. Treatment of dyspareunia and vaginal outlet distortions by perineoplasty. Obstet Gynecol. 1981 Jun;57(6):750-4. [ Links ]
45. Tommola P, Unkila-Kallio L, Paavonen J. Surgical treatment of vulvar vestibulitis: a review. Acta Obstet Gynecol Scand. 2010; 89: 1385-95. Doi: 10.3109/00016349.2010.512071. [ Links ]
46. Marinoff SC, Turner ML. Vulvar vestibulitis syndrome. Dermatol Clin. 1992 Apr;10(2):435-44. [ Links ]
47. Bergeron S, Corsini-Munt C, Aerts L, Rancourt K, Rosen NO. Female sexual pain disorders: a review of the literature on etiology and treatment. Curr Sex Health Rep. 2015 Sep ;7 (3):159-169. Doi: 10.1007/s11930-015-0053-y. [ Links ]
Conflictos de interés: Ninguno.
Fuentes de financiamiento: Autofinanciado.
Contribuciones de autoría: JMK, HGC y LZE, han participado en la concepción del artículo, la búsqueda bibliográfica, su redacción y aprobación de la versión final del artículo.
Correspondencia:
Juan P. Matzumura Kasano
jmatzumura@yahoo.com
Av. Javier Prado 1066. Torre B. Piso 7. San Isidro.
Teléfonos: 999008897
Recibido: 14 noviembre 2017
Aceptado: 25 marzo 2018














