INTRODUCCIÓN
En el 2020, la Organización Mundial de la Salud (OMS) estimó que a nivel global hubo un incremento del 27,6% en trastornos depresivos y del 25,6% en trastornos de ansiedad debido a la pandemia por SARS-CoV-2 1. Como respuesta a esta problemática, la OMS consideró la promoción y el tratamiento de la salud mental de la población dentro de los Objetivos de Salud y Bienestar para el 2033 2.
En el Perú, durante la pandemia, el Ministerio de Salud (MINSA) (2021) reportó la atención de 261 197 casos de ansiedad, 132 928 de depresión, 50 898 de psicosis y 22 078 casos de trastornos de personalidad 3. Además, según el Instituto Nacional de Salud Mental entre el 2019 y 2020, hubo un incremento de atenciones en el servicio de emergencias psiquiátricas de 13 877 a 14 606 4. Sin embargo, otros estudios en el mundo informaron una reducción de las emergencias psiquiátricas, aunque hubo un aumento en el número de hospitalizaciones psiquiátricas 5.
La COVID-19 estuvo relacionada directa e indirectamente con el desarrollo de problemas de salud mental en la población. El ambiente originado por la cuarentena, con una interrupción repentina de las rutinas diarias y la pérdida del contacto social, generó inestabilidad del estado de ánimo y desregulación emocional, afectando el procesamiento de recompensas; lo que llevó al desequilibrio en la afectividad de las personas en general, como de pacientes con antecedentes psiquiátricos, y recién diagnosticados 6,7.
Existe literatura que apoya la influencia directa de la infección por COVID-19 en el desarrollo de trastorno psiquiátricos, mediante mecanismos biológicos causales que propician o agravan los síntomas psiquiátricos 8. El SARS-CoV-2 es conocido por su neurotropismo al afectar las células microgliales y la vasculatura, produciendo trombosis microvascular 9. Cuando se detecta el virus en el sistema nervioso se produce una regulación positiva masiva que incrementa las interleucinas proinflamatorias, lo que conlleva un estado neuroinflamatorio crónico relacionado con la inmunosenescencia en el envejecimiento y la lesión tisular; todo esto generaría alteraciones en áreas cerebrales relevantes para el desarrollo de patología psiquiátrica 10.
La descripción de las características y los diagnósticos de pacientes psiquiátricos con COVID-19 durante la pandemia ha sido escasa en el Perú, por lo que conocer el perfil de estos pacientes -considerada población vulnerable- sigue siendo un tema de interés en la actualidad; especialmente para documentar los efectos que tuvo la COVID-19 en otras condiciones de salud. El presente estudio busca realizar una aproximación al perfil de los pacientes con trastornos psiquiátricos durante la pandemia por COVID-19, siendo un punto de partida para la investigación de posibles relaciones entre la infección del SARS-CoV2 con los trastornos y las secuelas psiquiátricas.
Por lo descrito, el objetivo de este estudio fue determinar la frecuencia de los diagnósticos psiquiátricos y caracterizar los factores sociodemográficos de pacientes con prueba antigénica de SARS-CoV-2 positiva atendidos en un hospital psiquiátrico peruano durante un año de pandemia por COVID-19.
MÉTODOS
Ámbito y diseño de estudio
Se realizó un estudio observacional descriptivo de serie de casos. Los datos fueron recogidos de las historias clínicas del área de pacientes con COVID-19 del servicio de emergencias de un hospital público de referencia nacional especializado en psiquiatría ubicado en Lima, Perú. Se eligió el hospital Víctor Larco Herrera, porque es uno de los hospitales especializados en psiquiatría más grandes del país, perteneciente al Ministerio de Salud (MINSA), por lo que atiende un gran número de pacientes de diversos contextos sociodemográficos. Durante la pandemia se implementó un área especializada en la atención de pacientes ingresados a la sala de observación de emergencia positivos para COVID-19, lo cual facilitó el acceso a las historias clínicas y a los datos sociodemográficos.
El período de estudió comprendió julio 2020 a julio 2021. En este periodo en el Perú estuvo vigente el estado de emergencia a nivel nacional caracterizado por la auto cuarentena y las restricciones de desplazamiento de las personas y desde el punto de vista epidemiológico, se dieron dos olas de contagios.
El criterio virológico se determinó mediante una prueba antigénica que se tomaba a todos los pacientes con orden de internamiento para observación, los positivos eran derivados al área COVID 19, estos pacientes fueron los casos estudiados en esta investigación.
Criterios de selección
Se incluyeron consecutivamente todas las historias clínicas de pacientes que cumplieron los siguientes criterios: edad entre 18 hasta 70 años, diagnóstico de COVID-19 con prueba antigénica positiva, ingreso en el área de observación COVID-19 durante julio 2020 a julio 2021 y presentar información sobre las variables a estudiar.
En junio de 2021 se solicitó a la oficina de estadística, la relación de todas las historias clínicas de los pacientes que cumplieran con los criterios de inclusión. El total de historias registradas fue 126; de éstas fueron encontradas 100 en el archivo del hospital, las cuales ingresaron al análisis. La falta de las 26 historias se debió a fallas en el archivo, ya que en la pandemia hubo escasez de personal y se alteraron los procesos de archivo de historias clínicas.
La primera autora recogió los datos de las variables en una ficha de recolección de datos, para su posterior ingreso a una base de datos electrónica en Excel MS.
Variables
Los diagnósticos de trastornos mentales, definidos como el diagnóstico realizado por un médico psiquiatra del servicio de emergencias del hospital, fueron agrupados según las categorías de la Clasificación Internacional de Enfermedades versión 10 (CIE-10) 11: esquizofrenia, trastornos esquizotípicos y trastornos de ideas delirantes (F20-F29); trastornos del humor (F30-F39); trastornos neuróticos, trastornos relacionados con el estrés y somatomorfos (F40-F49); trastornos del comportamiento asociados a disfunciones fisiológicas y a factores somáticos (F50-F59); trastornos de la personalidad y del comportamiento del adulto (F60-F69); y la categoría «otros» para los diagnósticos dentro del F10-F19 y desde el F70 hasta el F99.
Las variables sociodemográficas fueron recogidas de la historia clínica de emergencia y la ficha familiar adjunta. Las variables cuantitativas fueron la edad (en años) y el tiempo de estancia (número de días de permanencia en el pabellón). Las variables cualitativas sociodemográficas estudiadas fueron sexo, nivel educativo, lugar de residencia, estado civil, nivel socioeconómico (NSE), donde el nivel A representa el nivel más alto y el E el nivel más pobre.
El instrumento para medir el NSE fue aplicado por las trabajadoras sociales de la institución evaluando los 6 módulos de la matriz socioeconómica planteados en la Encuesta Nacional de Hogares (factores sociodemográficos, vivienda, servicios, equipamiento, ingresos y gastos) 12. Asimismo, se analizaron variables relacionadas a aspectos clínicos como comorbilidades médicas, antecedentes familiares psiquiátricos, condición de ingreso, síntomas COVID, entre otros. La clasificación de estas variables se describe en el Material Suplementario 1.
Análisis estadístico
Se realizó un análisis descriptivo de las variables, para las continuas (edad y tiempo de estancia) se usaron medidas de tendencia central (media, mediana, desviación estándar, valores mínimos y máximos). El resto de las variables fueron cualitativas y se empleó frecuencias relativas y absolutas.
Para los 2 tipos de diagnóstico psiquiátrico más frecuentes se realizó la caracterización mediante frecuencias y porcentajes de las variables sociodemográficas y clínicas. Los pacientes con el diagnóstico de ambas condiciones fueron caracterizados por separado. El análisis se realizó en el programa Jamovi® versión 2.2.5 y los gráficos se realizaron en GraphPad Prism® versión 9.0.0.
Aspectos éticos
El estudio fue aprobado por el Comité Institucional de Ética de la Universidad de Piura y autorizado por el departamento de investigación del hospital. Para la recolección de datos no se usaron datos personales como nombre o documento de identidad, la base de datos fue anonimizada para su análisis.
RESULTADOS
Ingresaron a la serie la información de 100 pacientes con resultado positivo a la prueba antigénica para SARS-CoV-2. Se encontró que los diagnósticos psiquiátricos más frecuentes pertenecen a las categorías «F20-F29» de esquizofrenia, trastornos esquizotípicos y trastornos de ideas delirantes (49,0%) y «F30-F39» de trastornos del humor (37,0%). El menos frecuente fue la categoría «F50-F59» (1,0%) (Figura 1A). El 79,0% tuvo en la epicrisis un solo diagnóstico. El 94,0% de los pacientes eran asintomáticos respiratorios, aunque el síntoma asociado a COVID-19 más frecuente fue tos (4,0%).
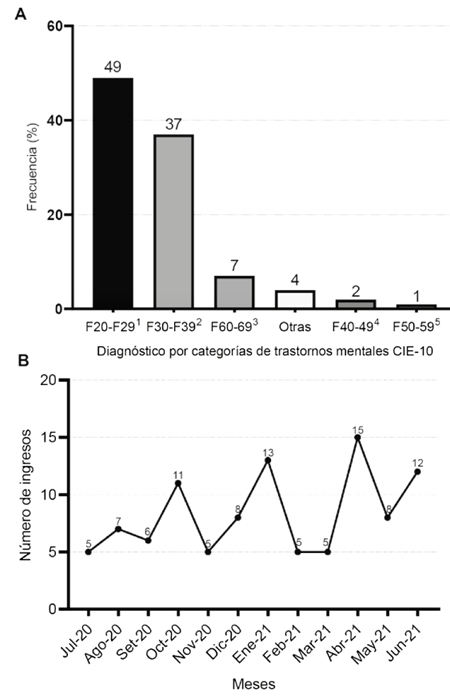
1 F20-29: Esquizofrenia, trastorno esquizotípico y trastornos de ideas delirantes
2 F30-39: Trastornos del humor (afectivas)
3 F60-F69: Trastornos de la personalidad y del comportamiento del adulto
4 F40-49: Trastornos neuróticos, secundarios a situaciones estresantes y somatomorfos
5 F50-59: Trastornos del comportamiento asociados a disfunciones fisiológicas y a factores somáticos
Figura 1 Transtornos mentales encontrados según (A) la frecuencia de diagnóstico categorizado según CIE-10, (B) el número de ingresos por mes
En cuanto a las características sociodemográficas, se encontró que el 60,0% eran mujeres, la mediana de la edad fue de 32,0 años y el rango intercuartil de 17 a 25. El 75,0% de pacientes tuvo nivel educativo secundario. Los pacientes solteros fueron el 74,0%. El 66,0% pertenecía a los niveles socioeconómicos D y E. El 84,0% contaba con el SIS como seguro médico. Así mismo, se halló que más de la mitad de la muestra no presentaba antecedentes psiquiátricos en la familia (55,0%), y el 39,0% tuvo algún antecedente de trastornos delirantes familiares. En cuanto a comorbilidades médicas, el 77,0% de pacientes no presentó comorbilidades en nuestro estudio (Tabla 1).
Tabla 1 Características sociodemográficas y clínicas de los pacientes con COVID-19 ingresados en un hospital psiquiátrico de Lima-Perú.
| Variables | Porcentaje (%) |
|---|---|
| n=100 | |
| Sexo | |
| Masculino | 40,0 |
| Femenino | 60,0 |
| Nivel educativo | |
| Primaria o inferior | 10,0 |
| Secundaria | 75,0 |
| Estudios superiores | 15,0 |
| Lugar de residencia | |
| Lima Metropolitana | 95,0 |
| Resto de costa | 2,0 |
| Sierra | 3,0 |
| Estado civil | |
| Soltero | 74,0 |
| Casado/conviviente | 21,0 |
| Viudo/divorciado | 5,0 |
| Ocupación | |
| Desempleado | 56,0 |
| Empleado | 44,0 |
| Nivel socioeconómico | |
| NSE B | 6,0 |
| NSE C | 28,0 |
| NSE D | 34,0 |
| NSE E | 32,0 |
| Cohabitantes de la vivienda | |
| Solo | 8,0 |
| Familia nuclear | 45,0 |
| Familia extendida/otros1 | 47,0 |
| Comorbilidades médicas | |
| Enfermedades cardiovasculares | 13,0 |
| Enfermedades pulmonares | 5,0 |
| Enfermedades neurológicas | 3,0 |
| Enfermedades oncológicas | 1,0 |
| Enfermedades metabólicas | 1,0 |
| Sin comorbilidades | 77,0 |
| Antecedentes familiares psiquiátricos | |
| Esquizofrenia, trastorno esquizotípico y trastornos de ideas delirantes | 39,0 |
| Trastornos del humor (afectivos) | 6,0 |
| Sin antecedentes | 55,0 |
| Número de diagnósticos psiquiátricos | |
| Solo un diagnóstico | 79,0 |
| Diagnóstico múltiple | 21,0 |
| Condición de ingreso | |
| Nuevo | 40,0 |
| Continuador | 60,0 |
| Tipo de seguro | |
| SIS2 | 84,0 |
| Essalud | 10,0 |
| No asegurado | 6,0 |
| Síntomas COVID | |
| Tos | 4,0 |
| Diarrea | 1,0 |
| Dolor de cabeza | 1,0 |
| Asintomático | 94,0 |
1 Otros: casas de acogida, centros parroquiales o centros penitenciarios; 2 SIS: seguro integral de salud
Con relación a la fecha de ingreso, durante el año 2020 el mayor número de ingresos se realizó en el mes de octubre (11 ingresos). Mientras que durante el 2021 los meses de enero y abril fueron los que tuvieron más ingresos, 13 y 15 ingresos, respectivamente (Figura 1B). El 60,0% de los pacientes fueron continuadores.
El promedio de días de estancia hospitalaria fue de 6,93 días, con valores mínimo y máximo de 1 y 27 días, respectivamente. Los diagnósticos de la categoría F20-F29 tuvieron el tiempo de estancia más alto (mediana: 7 días), teniendo como valor máximo 27 días; seguidos de la categoría F30-F39 (mediana: 6 días), con tiempo máximo de 24 días (Material Suplementario 2).
Entre los pacientes con COVID-19 y diagnóstico de esquizofrenia, trastornos esquizotípicos y trastornos de ideas delirantes (F20-F29), se encontró una proporción similar según sexo (hombres: 48,9%, mujeres 51,1%). El 82,2% eran solteros y un 64,4% eran desempleados. La condición de paciente continuador se dio en 62,2% y el 2,2% de los pacientes no se encontraban asegurados. Entre los pacientes con trastornos del humor (F30-F39), el 69,7% eran mujeres, el 63,6% eran solteros, el 72,7% eran continuadores y los pacientes sin seguro representaron el 9,1% (Tabla 2).
Tabla 2 Características sociodemográficas y clínicas de los pacientes con COVID-19 que presentaban diagnóstico de esquizofrenia, trastorno esquizoafectivo y trastornos de ideas delirantes; y trastornos del humor en un hospital psiquiátrico.
| Variables | Diagnóstico | ||
|---|---|---|---|
| F20-F29 | F30-F39 | F20-F29 y F30-F39 | |
| (N=45) | (N=33) | (N=4) | |
| n (%) | n (%) | n (%) | |
| Sexo | |||
| Masculino | 22 (48,9) | 10 (30,3) | 1 (25,0) |
| Femenino | 23 (51,1) | 23 (69,7) | 3 (75,0) |
| Nivel educativo | |||
| Primaria o inferior | 8 (17,8) | 0 (0,0) | 1 (25,0) |
| Secundaria | 34 (75,6) | 28 (84,8) | 3 (75,0) |
| Estudios superiores | 3 (6,7) | 5 (15,2) | 0 (0,0) |
| Lugar de residencia | |||
| Lima Metropolitana | 42 (93,3) | 33 (100,0) | 4 (100,0) |
| Resto de costa | 1 (2,2) | 0 (0,0) | 0 (0,0) |
| Sierra | 2 (4,4) | 0 (0,0) | 0 (0,0) |
| Estado civil | |||
| Soltero | 37 (82,2) | 21 (63,6) | 3 (75,0) |
| Casado/conviviente | 6 (13,3) | 11 (33,3) | 1 (25,0) |
| Viudo/divorciado | 2 (4,4) | 1 (3,0) | 0 (0,0) |
| Ocupación | |||
| Desempleado | 29 (64,4) | 16 (48,5) | 0 (0,0) |
| Empleado | 16 (35,6) | 17 (51,5) | 4 (100,0) |
| Nivel socioeconómico | |||
| NSE B | 2 (4,4) | 3 (9,1) | 0 (0,0) |
| NSE C | 13 (28,9) | 7 (21,2) | 2 (50,0) |
| NSE D | 14 (31,1) | 14 (42,4) | 2 (50,0) |
| NSE E | 16 (35,6) | 9 (27,3) | 0 (0,0) |
| Cohabitantes de la vivienda | |||
| Solo | 2 (4,4) | 2 (6,1) | 1 (25,0) |
| Familia nuclear | 20 (44,4) | 16 (48,5) | 2 (50,0) |
| Familia extendida/otros1 | 23 (51,1) | 15 (45,5) | 1 (25,0) |
| Comorbilidades médicas | |||
| Enfermedades cardiovasculares | 5 (11,1) | 4 (12,1) | 2 (50,0) |
| Enfermedades pulmonares | 1 (2,2) | 2 (6,1) | 0 (0,0) |
| Enfermedades neurológicas | 2 (4,4) | 1 (3,0) | 0 (0,0) |
| Enfermedades oncológicas | 0 (0,0) | 1 (3,0) | 0 (0,0) |
| Enfermedades metabólicas | 0 (0,0) | 0 (0,0) | 0 (0,0) |
| Sin comorbilidades | 37 (82,2) | 25 (75,8) | 2 (50,0) |
| Antecedentes familiares psiquiátricos | |||
| Esquizofrenia, trastorno esquizotípico y trastornos de ideas delirantes | 21 (46,7) | 10 (30,3) | 3 (75,0) |
| Trastornos del humor (afectivos) | 1 (2,2) | 4 (12,1) | 1 (25,0) |
| Sin antecedentes | 23 (51,1) | 19 (57,6) | 0 (0,0) |
| Número de diagnósticos psiquiátricos | |||
| Solo un diagnóstico | 40 (88,9) | 26 (78,8) | 0 (0,0) |
| Diagnóstico múltiple | 5 (11,1) | 7 (21,2) | 4 (100,0) |
| Condición de ingreso | |||
| Nuevo | 17 (37,8) | 9 (27,3) | 1 (25,0) |
| Continuador | 28 (62,2) | 24 (72,7) | 3 (75,0) |
| Tipo de seguro | |||
| SIS2 | 40 (88,9) | 27 (81,8) | 3 (75,0) |
| Essalud | 4 (8,9) | 3 (9,1) | 0 (0,0) |
| No asegurado | 1 (2,2) | 3 (9,1) | 1 (25,0) |
| Síntomas COVID-19 | |||
| Tos | 3 (6,7) | 1 (3,0) | 0 (0,0) |
| Diarrea | 0 (0,0) | 1 (3,0) | 0 (0,0) |
| Dolor de cabeza | 0 (0,0) | 0 (0,0) | 1 (0,0) |
| Asintomático | 42 (93,3) | 31 (93,9) | 3 (75,0) |
1 Otros: casas de acogida, centros parroquiales o centros penitenciarios.
2 SIS: seguro integral de salud
F20-F29: Esquizofrenia, trastorno esquizoafectivo y trastorno de ideas delirantes, F30-F39: Trastornos del humor (afectivas).
DISCUSIÓN
Se encontró que los diagnósticos psiquiátricos más frecuentes fueron «esquizofrenia y otros trastornos delirantes» (F20-F29) y los «trastornos afectivos» (F30-39). Hallazgos similares han sido reportados en el Reino Unido, en marzo de 2020, encontraron que los diagnósticos de ingreso más frecuentes en un centro psiquiátrico especializado fueron los trastornos psicóticos no afectivos como esquizofrenia (52,0%, n=63) y el trastorno bipolar (F30-F31) (25,0%, n=63) 13. Así mismo, en Qatar se encontró que de los 50 pacientes con COVID-19 referidos a un servicio de psiquiatría, los diagnósticos más frecuentes fueron delirium (n = 13), psicosis no afectiva (n = 9), y reacción aguda al estrés (n = 8) 14. Por otro lado, un estudio en Inglaterra encontró con más frecuencia, los trastornos del estado de ánimo (2%), pero también trastornos de ansiedad (4,7%) 15. Estos hallazgos podrían deberse a las diferentes características de la población que accede a los servicios de salud.
En el caso de trastornos psicóticos, el aumento en la frecuencia de casos puede deberse al aumento de situaciones estresantes en la pandemia -problemas financieros, duelos, entre otros-, lo que genera a su vez, recaídas o empeoramiento del curso de la enfermedad (16. Así mismo, el confinamiento provocó una disminución en las consultas médicas externas 17, que pudo derivar en la descontinuación o el abandono de la terapia establecida, y por ende, en un incremento en las recaídas y descompensación de cuadros que, en situaciones normales de atención de salud eran estables 18. Por otro lado, se ha visto que durante la pandemia hubo un aumento del estrés, ansiedad y un aumento de pensamientos suicidas, lo cual pudo generar el aumento en la frecuencia de ingresos en trastornos afectivos, como el trastorno bipolar 19.
En nuestra muestra los pacientes estaban en edad productiva laboral, sin embargo, el 56% eran desempleados y la mayoría de pacientes pertenecían a un nivel socioeconómico bajo, lo cual también se considera un factor estresante para pacientes psicóticos 16. Más del 70,0% de pacientes eran solteros y la mayoría vivía con familia extendida (tíos, abuelos, padres adultos mayores), lo cual puede estar relacionado con un apoyo familiar deficiente, que conlleva dificultades en la adherencia al tratamiento y el seguimiento, generando un aumento de las recaídas (18.
El 60,0% de los pacientes eran continuadores, por lo que probablemente volvieron al hospital por un episodio de recaída, lo cual se suele asociar al abandono de la medicación o la falta de monitorización por parte de su médico tratante. Esto también fue reportado durante la pandemia en un estudio chino, donde se vio que el 22,0% (n=315) de los pacientes con diagnóstico de trastornos F20-F29 y F30-39, no pudieron recibir atención psiquiátrica y el 17,2% de pacientes dejaron de tomar su medicación por no tener acceso a las recetas 20. De igual manera, un estudio en 50 pacientes de un hospital de la capital de Catar tuvo la mitad de los pacientes con antecedentes psiquiátricos y que presentaron reagudización de su trastorno psicótico o bipolar; lo que puede sugerir que aquellos con problemas de salud mental previos fueron particularmente vulnerables a desarrollar más problemas de salud mental durante la pandemia 14.
Por otro lado, existe la posibilidad de un efecto neurotóxico directo del SARS-CoV-2, ya que se ha encontrado una probabilidad aproximadamente dos veces mayor de ser diagnosticado recientemente con una enfermedad psiquiátrica dentro de los 14 a 90 días posteriores a la infección aguda por SARS-CoV-2, en comparación con los controles diagnosticados con otros eventos de salud 21. Este hallazgos explicaría la presencia de 3 pacientes sin antecedentes de patología psiquiátrica previa que desarrollaron un trastorno psicótico en nuestro estudio. Este escenario clínico también fue reportado en pacientes de Catar, en quienes encontraron que 5 de los pacientes con psicosis no afectiva, no tenían antecedentes psiquiátricos (14. Nalbandian et al. señalaron que entre el 25 al 56% de pacientes sin antecedentes psiquiátricos experimentaron uno o más síntomas psiquiátricos (22. Todos estos hallazgos señalan la necesidad de mantener seguimiento de los pacientes que presentaron sintomatología de novo, más aún con antecedente de COVID-19, ya que, al existir una predisposición biológica debido a la neurotoxicidad del virus, no se puede descartar esta asociación.
Por otro lado, encontramos un pico ascendente en los ingresos de los pacientes en los meses de enero y abril de 2021, los cuales coinciden con la segunda ola de COVID-19 acontecida en el Perú, y específicamente en la ciudad de Lima 23. El incremento en la búsqueda de atención en los servicios de emergencia, podrían ser explicados pues en febrero del 2021, se inició la vacunación del personal de salud, en abril inició progresivamente la vacunación de la población general, lo que generó cuarentenas focalizadas, y un mejor acceso a los servicios de salud.
Si nos centramos en los pacientes con cuadros psicóticos, el 37,8% de pacientes con diagnóstico F20-F29 y 27,3% de pacientes F30-39 eran nuevos, aunque no se pudo definir si era el primer episodio psicótico. La detección temprana de los pacientes con primer episodio psicótico es fundamental, sobre todo en aquellos con alto riesgo de psicosis (UHR), puesto que se pueden prevenir avances a esquizofrenia 24. Así mismo, en nuestra muestra se observó que los pacientes con diagnóstico de F20-29 y F30-39, presentaron el antecedente familiar de algún desorden de tipo psicótico (46,7% y 30,3%, respectivamente); lo cual también se menciona que es parte del diagnóstico de un paciente UHR (24. Aunque todavía faltaría estudios que apoyen esta hipótesis, seria importante identificar este tipo de casos en las etapas iniciales para evitar su progresión a trastornos psicóticos graves.
Entre los pacientes con psicosis (F20-29), la frecuencia de diagnóstico psiquiátrico múltiple fue de 11,1% y entre aquellos con diagnóstico de trastornos del humor fue de 21,2%. Esto es importante porque las comorbilidades pueden complicar la evolución del cuadro principal o generar mayor vulnerabilidad, sobre todo en individuos con psicosis; por ejemplo, la depresión y la ansiedad empeoran el funcionamiento social y afectan la adherencia a los tratamientos psiquiátricos, empeorando su condición 25.
Este estudio presentó algunas limitaciones como la falta de un control histórico para poder evaluar el cambio de frecuencia de diagnósticos antes y durante la pandemia. Tampoco pudo estimar los cambios en la frecuencia de atenciones de trastornos mentales en el servicio de emergencia. Al ser un estudio monocéntrico los resultados no pueden ser extrapolados a la demanda nacional de atención por salud mental en los servicios de emergencia durante la pandemia. Las limitaciones descritas deben interpretarse considerando nuestro objetivo de investigación, que fue describir las frecuencias de diagnósticos psiquiátricos en un servicio de emergencia durante el primer año de la pandemia por COVID-19.
Otra limitación fue que el diagnóstico de COVID-19 fue realizado mediante una prueba antigénica, sin embargo, estas pruebas se utilizaron para descartar infección por COVID-19 en los establecimientos del MINSA 26 y estaban recomendadas para casos sospechosos; sin embargo, tienen una sensibilidad de 73,0% y especificidad de 99,1% 27 frente a la prueba de referencia que es el RT-PCR del SARS-CoV-2 28. Actualmente, las pruebas de diagnóstico molecular son complementadas con la secuenciación genómica que permite identificar variantes del virus SARS-CoV-2, lo que abre nuevas oportunidades de investigación sobre la relación causal entre la infección por estas nuevas variantes y el desarrollo de manifestaciones neurológicas y psiquiátricas.
Finalmente, es importante considerar que la sensibilidad de las pruebas antigénicas es alta cuando se trata de infecciones agudas, debido a que la carga viral es alta en la nasofaringe 29. Sin embargo, en nuestro estudio no se pudo estudiar en todos los casos la variable tiempo de enfermedad por COVID-19, debido a que los registros de los pacientes no tuvo dicha información, muchos pacientes no brindaban datos exactos sobre su enfermedad y no identificaban el inicio de sus síntomas o eran en su mayoría asintomáticos.
En conclusión, encontramos que en un año de pandemia por COVID-19 los diagnósticos psiquiátricos más frecuentes entre pacientes con infección por SARS-CoV-2 atendidos en un hospital especializado en psiquiatría fueron los trastornos psicóticos esquizofrenia, trastornos esquizotípicos y trastornos de ideas delirantes y los trastornos del humor. El presente estudio es un punto de partida para la realización de investigaciones más extensas y profundas que permita dilucidar el nivel de influencia directa e indirecta que tuvo la COVID-19 sobre la atención sanitaria de pacientes psiquiátricos, específicamente si la situación de cuarentena o restricciones en el desplazamiento generó el retraso en el diagnóstico de casos nuevos o el empeoramiento de los pacientes psiquiátricos.















