Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista de Neuro-Psiquiatría
versión impresa ISSN 0034-8597
Rev Neuropsiquiatr vol.79 no.1 Lima ene. 2016
ARTÍCULO ORIGINAL
Nivel de conocimientos sobre depresión mayor en médicos de atención primaria en Lambayeque, Perú, 2014.
Knowledge level about major depression in primary care physicians from Lambayeque, Peru, 2014.
Wilder Alexander Leonardo Olivera 1,a, María Alejandra Villalobos Aguinaga 1,a, Franco Ernesto León Jiménez 1,2,b,c,d
1 Escuela de Medicina, Universidad Católica Santo Toribio de Mogrovejo. Chiclayo, Perú.
2 Hospital Regional de Lambayeque. Lambayeque, Perú.
a Estudiante de Medicina; b Docente; c Médico Internista; d Epidemiólogo clínico
RESUMEN
Objetivos: Evaluar los conocimientos sobre diagnóstico y tratamiento del trastorno depresivo mayor en médicos de atención primaria de la provincia de Chiclayo y determinar su asociación con características sociodemográficas. Material y métodos: Estudio descriptivo transversal con análisis exploratorio de datos. Se realizó un muestreo tipo censal. Se evaluaron a 111 médicos de atención primaria, mediante un instrumento validado, unidimensional, basado en los criterios diagnósticos del DSM-IV para el trastorno depresivo mayor. El análisis univariado y bivariado se realizó con el programa estadístico STATA v. 11.1. Resultados: El nivel de conocimientos fue medio en 18 (16,2%) médicos de atención primaria; y bajo, en 93 (83,8%). Ninguno tuvo un nivel de conocimientos alto. Solo 23 (20,7%) recibieron actualización en salud mental en los últimos 4 años. No se encontró asociación entre el nivel de conocimientos y las variables sociodemográficas. Conclusiones: El nivel de conocimientos en depresión mayor de los médicos de atención primaria de la provincia de Chiclayo fue deficiente. Este hallazgo, sin embargo, no parece estar asociado con las características sociodemográficas de la muestra utilizada.
PALABRAS CLAVE: Trastorno depresivo mayor, atención primaria de salud, conocimiento (Fuente: DeCS-BIREME).
SUMMARY
Objectives: To measure the level of knowledge about the diagnosis and treatment of major depressive disorder among primary care physicians in the province of Chiclayo, and to assess its association with sociodemographic characteristics. Material and Methods: Cross-sectional study with exploratory data analysis. A census-type sampling was performed. One-hundred eleven primary care physicians were evaluated through a unidimensional validated questionnaire, based on DSM-IV diagnostic criteria for major depressive disorder. An univariate and bivariate analysis was performed using STATA statistical software v. 11.1. Results: The knowledge reached a medium level of 18 (16.2%) primary care physicians, and low in 93 (83.8%). None had a high level of knowledge. Only 23 probands (20.7%) had received a mental health update in the last 4 years. No association was found between the level of knowledge and sociodemographic characteristics. Conclusions: The level of knowledge in major depression among primary care physicians from the province of Chiclayo was poor. This finding, however, showed no association with sociodemographic features of the study sample.
KEYWORDS: Major depressive disorder, primary care physician, knowledge. (Source:MeSH-NLM).
INTRODUCCIÓN
Los trastornos depresivos son un problema de salud pública frecuente en todas las regiones del mundo (1,2). Ocupan el cuarto lugar en la lista de enfermedades con mayor carga de enfermedad, y se estima que en el 2030 se posicionarán en el primer lugar en países de altos ingresos (2). La discapacidad y el alto impacto socioeconómico producidos por la depresión mayor, significó una pérdida aproximada a 36 billones de dólares en los Estados Unidos durante el 2003 (3).
La Encuesta Mundial de Salud Mental (EMSM), aplicada en 17 países hasta el año 2007, reveló una prevalencia anual de entre 3 a 6% y una prevalencia de vida de entre 4 y 10% para el trastorno depresivo mayor (3). En Latinoamérica, dichas prevalencias son 5,4% y 9,7% respectivamente, según estudios hasta el 2009 (4). Según los resultados de la EMSM aplicada en el Perú entre los años 2004-2005, el trastorno depresivo mayor fue el trastorno del ánimo más frecuente con una prevalencia anual de 2,7% y una prevalencia de vida de 6,4% (5,6).
Los estudios epidemiológicos del Instituto Nacional de Salud Mental "Honorio Delgado-Hideyo Noguchi" (INSM) muestran como principal problema de salud mental a la depresión en zonas rurales de la Sierra, Selva, y Lima Metropolitana con prevalencias anuales de 3,3%, 4,1% y 6,2% respectivamente (7-9). Además, en el Perú la depresión encabeza la lista de enfermedades neuro-psiquiátricas con mayor cantidad de años de vida saludable perdidos (AVISA) por discapacidad (10).
Para la Organización Mundial de la Salud (OMS) y la Organización Mundial de Médicos de Familia es necesaria la atención de salud mental en el nivel primario para cubrir las brechas de atención (11,12). Según el Atlas de Salud Mental – 2014, en el Perú hay 0,76 psiquiatras por cada 100 000 habitantes (13), lo cual demuestra la inviabilidad de la atención especializada de los trastornos depresivos.
El deficiente diagnóstico y tratamiento del trastorno depresivo en atención primaria ha sido ampliamente estudiado. En un metanálisis en el 2009, Mitchell halló que solo el 47,3% de los pacientes con depresión son reconocidos por médicos de atención primaria (14). Según el estudio de Khon en el 2005, en América Latina y el Caribe, hasta un 78% de pacientes con depresión mayor no recibieron tratamiento (15).
Por otro lado, Gómez, en Colombia en el 2004, describió un conocimiento deficiente sobre depresión en 48 médicos de atención primaria, y evidenció una mejora en el conocimiento después de una intervención educativa (16). Varios estudios muestran conocimientos y prácticas inadecuadas de médicos no especialistas en relación al uso de benzodiacepinas, ansiolíticos e inhibidores selectivos de la recaptación de serotonina (ISRS) en el tratamiento de la depresión (17,18).
Frente a la problemática planteada, el Plan Nacional de Salud Mental en el Perú busca implementar la atención integral y equitativa de los problemas mentales más prevalentes en atención primaria, en el contexto de Reforma de los Servicios de Salud Mental y el Modelo de Atención Integral de Salud con base comunitaria (19,20).
Una de las prioridades nacionales y regionales de investigación propuestas por el Instituto Nacional de Salud (INS) para el periodo 2015-2021 es la salud mental (21). No se hallaron estudios nacionales ni regionales que aborden el problema planteado.
El objetivo del presente estudio fue determinar el nivel de conocimientos en el diagnóstico y tratamiento de depresión mayor en médicos de atención primaria de la provincia de Chiclayo durante el año 2014.
MATERIAL Y MÉTODOS
Tipo de estudio
Estudio descriptivo transversal con análisis exploratorio.
Población y muestra
La población fue 131 médicos del primer nivel de atención (categorías I-2, I-3 y I-4) de 19 distritos de la provincia de Chiclayo, región Lambayeque - Perú: 42 establecimientos del Ministerio de Salud (MINSA) y 9 del Seguro Social de Salud (EsSALUD). El muestreo fue de tipo censal. Se excluyeron a los médicos de atención primaria con labor administrativa exclusiva, y cesantes.
Medidas de resultado
Se utilizó un instrumento unidimensional validado por León en médicos de atención primaria de Chiclayo en el 2011 (22). Los percentiles 50 y 75 correspondieron a un puntaje de 7 y 11, considerados como puntos de corte para definir nivel de conocimientos bajo, medio y alto. El coeficiente de Kuder-Richardson fue de 0,62 y el coeficiente de Alfa de Crombach fue mayor a 0,55 en todas las preguntas. Este instrumento fue diseñado en base a los criterios diagnósticos del DSM-IV (Manual Diagnóstico y Estadístico de los Trastornos Mentales, Cuarta Edición), los cuales tienen una sensibilidad y especificidad de 85% y 92% para el diagnóstico de depresión mayor (23). El instrumento fue aplicado de forma presencial por los investigadores en los establecimientos de salud durante el periodo marzo-agosto del 2014.
Plan de Análisis
Se realizó análisis univariado y bivariado. En el univariado, se describieron porcentajes, medias, medianas, desviaciones estándar y rangos. La normalidad de las variables cuantitativas se evaluó mediante el test de ShapiroWilk. En el bivariado, se calculó la razón de prevalencias, intervalos de confianza al 95% y valores p para medir la asociación entre variables categóricas. La comparación de medias se realizó mediante la prueba U de Mann-Witney. Los cálculos estadísticos se realizaron con el programa STATA v. 11.1.
Aspectos Éticos
El estudio fue aprobado por el Comité de Ética e Investigación de la Facultad de Medicina de la Universidad Católica Santo Toribio de Mogrovejo. Se usó un consentimiento informado para explicar la voluntariedad y anonimato de la participación. Se tuvo la aprobación de la Red asistencial Chiclayo-MINSA y la Red asistencial Lambayeque-EsSALUD.
RESULTADOS
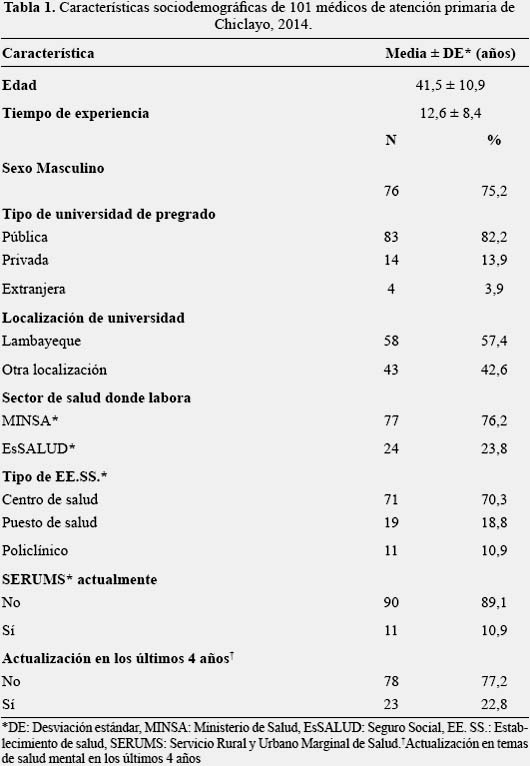
Un total de 112 médicos de atención primaria respondieron el cuestionario, representando una tasa de respuesta del 85%. Hubo 12 médicos no hallados, 7 rechazos, y una encuesta fue mal llenada. Se incluyeron los datos de 111 participantes (86 de MINSA y 25 de EsSALUD) para el análisis del puntaje final. En el análisis de las características sociodemográficas se incluyeron los datos de 101 participantes.
La media de edad fue de 41,5±10,9 años, mediana de 42 años y rango entre 23 y 65 años. Hubo 31 (30,7%) participantes con edad menor o igual a 35 años y 70 (69,3%) tuvieron más de 35 años. Seis médicos tuvieron 60 años o más. El promedio de edad en mujeres fue de 37,9±9,9 años; y en hombres, 42,6±11,1. No se halló diferencias significativas entre las edades de ambos grupos.
Solo 11 (52,4%) de los 21 médicos de atención primaria del distrito de Chiclayo respondieron el cuestionario, representando la mayor tasa de pérdida entre los 19 distritos.
Todos los participantes fueron médicos generales; no hubo médicos de familia. Fueron 11 (10,9%) médicos en curso del Servicio Rural y Urbano Marginal de Salud (SERUMS). Respecto a la universidad de pregrado, 83 médicos (82,2%) estudiaron en una universidad pública y 14 (13,9%) en una privada. La media de tiempo de práctica médica fue de 12,6 ± 8,4 años, mediana de 12 y rango de 1 mes a 38 años. No tuvo distribución normal (Shapiro Wilk, p=0,001).
Solo 23 (22,8%) recibieron actualización en temas de salud mental en los últimos 4 años. Los datos sociodemográficos se muestran en la tabla 1.
La media del puntaje final del nivel de conocimientos fue de 4,5±1,9 puntos, mediana de 4 puntos y rango entre 2 y 10 puntos. No tuvo distribución normal (ShapiroWilk, p=0,00001).
El nivel de conocimientos fue regular en 18 (16,2%) participantes; y bajo, en 93 (83,8%). Ninguno tuvo un nivel de conocimientos alto. La media de puntaje en los que tuvieron un nivel de conocimiento regular fue de 8,1 ±1,1 puntos, mediana de 8 y rango entre 7 y 10 puntos. Para los que tuvieron conocimiento bajo, la media fue de 3,8 ±1,1 puntos, mediana de 3, y rango entre 2 y 6 puntos.
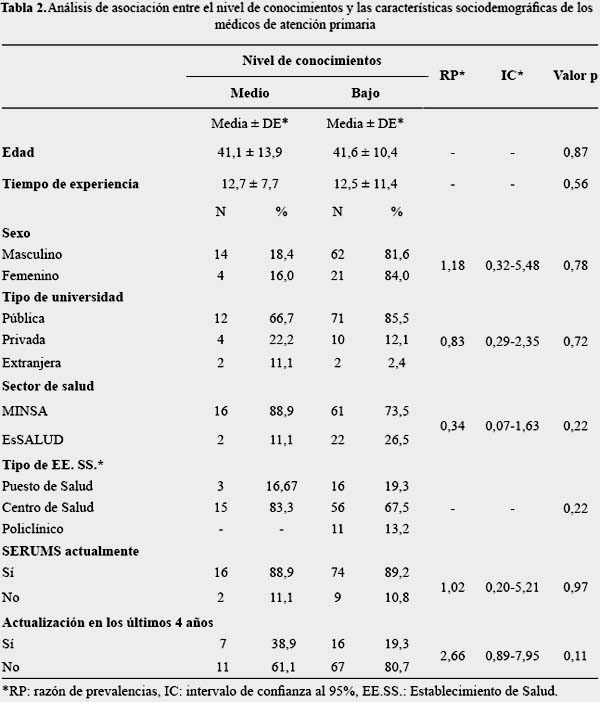
En el análisis bivariado, no se halló asociación entre las variables sociodemográficas y el nivel de conocimientos. Los resultados de éste análisis se muestran en la tabla 2.
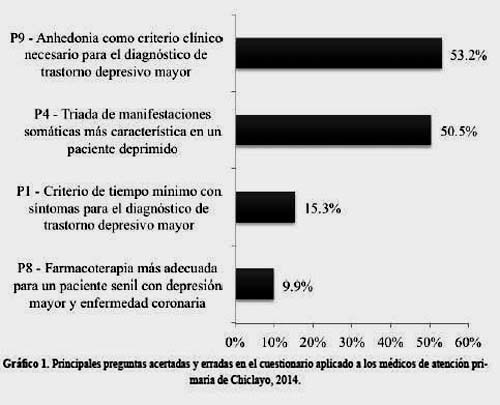
Respecto al cuestionario, la pregunta 9 (anhedonia como criterio clínico necesario para el diagnóstico de depresión mayor) y la pregunta 4 (triada de manifestaciones somáticas más característica del paciente deprimido) tuvieron el mayor porcentaje de acierto. Las que tuvieron el menor porcentaje de acierto fueron la pregunta 1 (criterio de tiempo mínimo con síntomas para el diagnóstico de depresión mayor) y la pregunta 8 (farmacoterapia más adecuada para un paciente senil con depresión mayor y enfermedad coronaria), dichos porcentajes se resumen en el gráfico 1.
DISCUSIÓN
En nuestro estudio, se encontró que el nivel de conocimientos de los médicos de atención primaria fue deficiente. Klinkman en Michigan, en 1998, realizó un estudio transversal con 372 pacientes ambulatorios con depresión mayor y encontró una deficiente identificación del problema por médicos familiares, con una sensibilidad de 35% y un valor predictivo positivo de 44,6% para hacer el diagnóstico (24). Asimismo, Gómez en el 2007 en Colombia, halló un nivel de conocimientos deficiente sobre trastornos depresivos en médicos de atención primaria, con menor identificación de los cuadros más leves (25).
El bajo conocimiento hallado en nuestro estudio podría deberse a deficiencias en el sistema de salud, falta de capacitación en temas de salud mental, diferimiento de los problemas depresivos para evaluación especializada o falta de conciencia de la magnitud del problema.
Saraceno, en una revisión en el 2007, manifiesta que el problema es aún mayor en los países de bajos y medianos ingresos, pues no solo hacen falta recursos humanos capacitados, también es necesario mejorar el financiamiento e infraestructura, descentralizar los servicios de salud mental, implementar sistemas de supervisión, capacitación y liderazgo, así como promover la participación comunitaria en el cuidado de la salud mental (26).
Actualmente existen 776 psiquiatras registrados en el Colegio Médico del Perú (CMP), de los cuales solo 9 pertenecen a la región Lambayeque (27), que cuenta con una población de 1,4 millones de habitantes, lo cual implica una razón de un psiquiatra por cada 10 000 habitantes afectados con depresión mayor; cifra que demuestra la inviabilidad del manejo especializado en esta región.
La OMS, en el 2008, describió una pirámide de atención de los problemas de salud mental en atención primaria (12), con una base amplia que involucra a todo el personal de salud como responsables de la atención de estos problemas.
La normativa vigente de la Estrategia Nacional de Salud Mental del MINSA (28), establece que es competencia del médico del primer nivel detectar y tratar oportunamente el trastorno depresivo, con psicoterapia e ISRS como fármacos de primera línea.
En un meta-análisis en el 2009, Arrol demostró que el tratamiento con ISRS es una medida efectiva en atención primaria (29). Además el perfil de seguridad y costo-efectividad es mayor con ISRS frente a otros fármacos antidepresivos (30).
En nuestro estudio, solo el 22,8% recibió alguna actualización en salud mental en los últimos 4 años, dato similar al hallado por De la Grecca (31) en una muestra de 73 médicos de Lima en el 2005. En ese estudio solo el 23,3% reportó haber recibido actualización en salud mental desde su egreso de la universidad. Ello sugiere que la falta de capacitación es un problema de extensión nacional.
Se han encontrado estudios con resultados disimiles respecto a la efectividad de las intervenciones educativas para mejorar el diagnóstico y tratamiento del trastorno depresivo en atención primaria (32-34). Sin embargo, existe evidencia de una mayor confiabilidad en el manejo y menor tasa de derivación a psiquiatría después de la intervención (35). Un programa de educación médica continua podría ser una alternativa de solución en nuestro medio, con evaluación de su efectividad en futuros estudios.
No se encontró asociación entre el nivel de conocimientos y las características sociodemográficas. No se ha determinado en otros estudios si el tiempo de experiencia tenga relación con la exactitud diagnóstica de los trastornos depresivos. Por otro lado, el tipo de estudio y el tamaño de muestra no permiten demostrar de forma precisa dicha asociación.
Una de las limitaciones de nuestro estudio fue el uso de un instrumento unidimensional, que no considera la severidad del cuadro depresivo; ni el tratamiento con psicoterapia, la cual es una intervención costo-efectiva aplicable en atención primaria con resultados comparables a la farmacoterapia (36).
Cabe resaltar como punto favorable, que una de las preguntas con mayor porcentaje de acierto fue la triada de manifestaciones somáticas más frecuentes en el paciente con depresión (pregunta 9). Se ha demostrado que la asociación del trastorno depresivo con síntomas somáticos dificulta el diagnóstico y retrasa el tratamiento (37).
Es menester de las universidades y de instituciones como el Colegio Médico del Perú y el Ministerio de Salud promover la detección temprana de los trastornos depresivos en atención primaria. El diagnóstico y tratamiento adecuados puede mejorar el pronóstico y la calidad de vida de estos pacientes.
En conclusión, el nivel de conocimientos en depresión mayor de los médicos generales de atención primaria de la provincia de Chiclayo fue deficiente. No se halló asociación entre las características sociodemográficas y el conocimiento en depresión mayor.
REFERENCIAS BIBLIOGRÁFICAS
1. Bromet E, Andrade L, Hwang I, Sampson N, Alonso J, deGirolamo G, et al. Cross-national epidemiology of DSM-IV major depressive episode. BMC Medicine. 2011; 9:90. [ Links ]
2. Mathers CD, Loncar D. Projections of global mortality and burden of disease from 2002 to 2030. PLoS Med. 2006;3(11): e442. [ Links ]
3. Kessler R, Aguilar S, Alonso J, Chatterji S, Lee S, Ormel J, et al. The global burden of mental disorders: An update from the WHO World Mental Health Surveys. Epidemiol Psichiatr Soc. 2009;18(1): 23-33. [ Links ]
4. Kohn R, Rodríguez J. Prevalencia y carga de los trastornos mentales en la población adulta de América Latina y el Caribe. En: Organización Panamericana de la Salud. Epidemiología de los trastornos mentales en América Latina y el Caribe. Washington: Organización Panamericana de la Salud; 2009. p. 19-32. [ Links ]
5. Piazza M, Fiestas F. Prevalencia anual de trastornos y uso de servicios de salud mental en el Perú: resultados del estudio mundial de salud mental, 2005. Rev Peru Med Exp Salud Publica. 2014; 31(1): 30-8. [ Links ]
6. Fiestas F, Piazza M. Prevalencia de vida y edad de inicio de trastornos mentales en el Perú urbano: Resultados del estudio mundial de salud mental, 2005. Rev Peru Med Exp Salud Publica. 2014; 31(1):39-47. [ Links ]
7. Instituto Nacional de Salud Mental. Estudio Epidemiológico de Salud Mental en la Sierra Rural 2008: Informe General. Anales de Salud Mental. 2009; 25(1-2):0-0. [ Links ]
8. Instituto Nacional de Salud Mental. Estudio Epidemiológico de Salud Mental en la Selva Rural 2009: Informe General. Anales de Salud Mental. 2012; 28(S2):0-0. [ Links ]
9. Instituto Nacional de Salud Mental. Estudio Epidemiológico de Salud Mental en Lima Metropolitana y Callao: Replicación 2012 Informe General. Anales de Salud Mental. 2013; 29(S1):0-0. [ Links ]
10. Dirección General de Epidemiología. Carga de Enfermedad en el Perú: Estimación de los años de vida saludable perdidos 2012. Lima: Ministerio de Salud; 2014. [ Links ]
11.World Federation for Mental Health. Depression: A Global Crisis World Mental Health Day, October 10,2012. Occoquan: World Federation for Mental Health; 2012. [ Links ]
12.World Health Organization; World Organization of Family Doctors. Integrating mental health into primary care: A global perspective. Ginebra: WHO; 2008. [ Links ]
13.World Health Organization. Mental health Atlas 2014. Geneva: WHO; 2014. [ Links ]
14.Mitchell A, Vaze A, Rao S. Clinical diagnosis of depression in primary care: a meta-analysis. Lancet. 2009; 374 (9690): 609-19. [ Links ]
15.Kohn R, Levav I, Caldas de Almeida J, Vicente B, Andrade L, Caraveo J, et al. Los trastornos mentales en América Latina y el Caribe: asunto prioritario para la salud pública. Rev Panam Salud Publica. 2005; 18(4-5): 229-40. [ Links ]
16.Gómez C, Bohórquez A, Gil J, Pérez V. Conocimiento sobre los trastornos depresivos y evaluación de una intervención educativa aplicada a médicos de atención primaria en Bogotá, Colombia: Resultados del Proyecto Internacional de Depresión. Rev Colomb Psiquiatr. 2005; 34(2): 220-41. [ Links ]
17.Williams J, Rost K, Dietrich A, Ciotti M, Zyzanski S, Cornell J. Primary care physicians approach to depressive disorders: Effects of physician specialty and practice structure. Arch Fam Med. 1999; 8 (1):58-67. [ Links ]
18.Liu S, Lu R, Lee M. Non-psychiatric physicians knowledge, attitudes and behavior toward depression. J Formos Med Assoc. 2008; 107(12):921-31. [ Links ]
19.Ministerio de Salud. Plan Nacional de Salud Mental. Lima: Dirección General de Salud de las Personas; 2006. [ Links ]
20.Organización Panamericana de la Salud. Fortaleciendo la salud mental en nuestras comunidades. Lima: Grupo Impulsor de la Reforma de la Salud Mental;2012. [ Links ]
21. Instituto Nacional de Salud. Prioridades de Investigación en Salud en las Regiones 2015-2021. Lima: INS; 2014. [ Links ]
22.Ríos A, Leonardo W, Ballena J, Peralta J, Fanzo P, Díaz C, et al. Validación de un instrumento para medir el nivel de conocimientos sobre depresión mayor en médicos de atención primaria en Chiclayo, Perú. Rev Med Hered. 2013; 24:26-32. [ Links ]
23.Pettersson A, Boström K, Gustavsson P, Ekselius L. Which instruments to support diagnosis of depression have sufficient accuracy?: A systematic review. Nord J Psychiatry. 2015; 69(7):497-508. [ Links ]
24.Klinkman M, Coyne J, Gallo S, Schwenk T. False positives, false negatives, and the validity of the diagnosis of major depression in primary care. Arch Fam Med. 1998;7(5):451-61. [ Links ]
25.Gómez C, Bohórquez A, Okuda M, Gil J, Tamayo N, Rey D. Exactitud en el diagnóstico de depresión por médicos de atención primaria después de una intervención educativa. Rev Colomb Psiquiat. 2007;36 (3):439-450. [ Links ]
26.Saraceno B, van Ommeren M, Batniji R, Cohen A, Gureje O. Barriers to improvement of mental health services in low-income and middle-income countries. Lancet. 2007; 370 (9593): 1164-74. [ Links ]
27.Colegio Médico del Perú. ¿Conoce a su Médico?. Lima: Colegio Médico del Perú; 2011. [ Links ]
28.Ministerio de Salud. Guía de práctica clínica en trastornos mentales y del comportamiento debidos al consumo de sustancias psicótropas. Lima: Dirección General de Salud de las Personas, Dirección de Salud Mental, Ministerio de Salud del Perú; 2007. p. 53. [ Links ]
29.Arroll B, Elley C, Fishman T, Goodyear F, Kenealy T, Blashki G, et al. Antidepressants versus placebo for depression in primary care. Cochrane Database Syst Rev. 2009; 8(3):0-0. [ Links ]
30.Barrett B, Byford S, Knapp M. Evidence of cost-effective treatments for depression: a systematic review. J Affect Disord. 2005; 84(1):1-13. [ Links ]
31.Grecca R, Zapata M, Vega J, Mazzotti G. Patrones de tratamiento de pacientes con depresión en la consulta ambulatoria de medicina general. Rev Neuro-Psiquiat. 2005; 68(3-4): 182-90. [ Links ]
32.Valentini W, Levav I, Kohn R, Miranda C, Feijó de Mello A, Feijó de Mello M, et al. Treinamento de clínicos para o diagnóstico e tratamento da depressão. Rev Saúde Pública. 2004; 38(4):522-8. [ Links ]
33.Vicente B, Kohn R, Levav I, Espejo F, Saldivia S, Sartorius N. Training primary care physicians in Chile in the diagnosis and treatment of depression. J Affect Disord. 2007; 98(1-2):121-7. [ Links ]
34.Shirazi M, Parikh SV, Alaeddini F, Lonka K, Zeinaloo AA, Sadeghi M, et al. Effects on knowledge and attitudes of using stages of change to train general practitioners on management of depression: a randomized controlled study. Can J Psychiatry. 2009;54(10):693-700. [ Links ]
35.Levav I, Kohn R, Montoya I, Palacio C, Rozic P, Solano I, et al. Training Latin American primary care physicians in the WPA module on depression: results of a multicenter trial. Psychol Med. 2005; 35(1):35-45. [ Links ]
36.Linde K, Sigterman K, Kriston L, Rücker G, Jamil S, Meissner K, et al. Effectiveness of psychological treatments for depressive disorders in primary care: systematic review and meta-analysis. Ann Fam Med. 2015; 13(1):56-68. [ Links ]
37.Aragonés E, Labad A, Piñol J. Estudio de los trastornos depresivos en atención primaria de salud. Psiq Biol. 2005; 12(2):58-6. [ Links ]
Declaración de financiamiento y de conflictos de interés. Este estudio fue autofinanciado por los investigadores. Los autores niegan tener conflictos de interés.
Correspondencia
Wilder Alexander Leonardo Olivera
Escuela de Medicina, Universidad Católica Santo Toribio de Mogrovejo
Av. San Josemaría Escrivá de Balaguer Nº 855
Chiclayo, Perú
Teléfono: (051) 978157321
Correo electrónico: walo.9.128@gmail.com
Recibido: 01/02/2016
Aceptado: 10/03/2016