INTRODUCCIÓN
Las emergencias psiquiátricas son alteraciones agudas en el pensamiento, comportamiento, estado de ánimo o relaciones sociales que requieren intervención inmediata, según lo definido por el paciente, la familia o la unidad social, con el fin de salvar al paciente y/o a otros de un peligro inminente 1. La psiquiatría de emergencia es el servicio clínico de la psiquiatría en entornos de emergencia, en la cual se necesita un conjunto de conocimientos y habilidades clínicas específicas para brindar la mejor atención posible a los pacientes 2. En los últimos 10 a 20 años, la psiquiatría de emergencia ha experimentado un progreso constante en cuanto a la prestación de servicios altamente especializados y enfocados en el paciente 3. En los EE. UU., el 12,5 % de las visitas al servicio de emergencias involucraron un diagnóstico de salud mental o abuso de sustancias 4. En Inglaterra, las personas con problemas de salud mental realizan tres veces más visitas a los servicios de emergencia cada año que el resto de la población 5.
La asistencia a pacientes con problemas mentales en las emergencias está aumentando y pueden aumentar aún más si se sigue reduciendo la financiación de los servicios de emergencia psiquiátrica 6. En Australia, el 3,6 % de las visitas al servicio de emergencia están relacionadas con problemas psiquiátricos, mientras que en los EE. UU. las visitas al servicio de emergencia relacionadas con la salud mental aumentaron más del 44 % entre 2006 y 2014 5. En una revisión sistemática, los pacientes que acudieron por trastornos de salud mental fueron el 4 % de las atenciones en los servicios de emergencia; un tercio se debió a autolesiones o ideación suicida. El 58,1 % de los asistentes tenía antecedentes de enfermedad psiquiátrica y hasta el 58 % estaban hospitalizados 7.
A pesar del creciente número de pacientes con trastornos mentales que buscan ayuda en los servicios de emergencia, más del 50 % de los hospitales generales carecen de servicios psiquiátricos de emergencia. Estos resultados sugieren que la accesibilidad a la atención psiquiátrica en entornos médicos requiere mejoras 8. Además, el abordaje de pacientes con trastornos mentales en los servicios de emergencia es subóptimo debido a la falta de recursos y entornos terapéuticos disponibles, lo que retrasa el inicio del tratamiento y causa impactos posteriores en los tiempos de espera en la emergencia y cuellos de botella para otros servicios de emergencia 9.
En el contexto peruano, la atención de emergencias psiquiátricas se rige por las normativas y guías establecidas por el Ministerio de Salud (MINSA). El Capítulo VI de la Ley de Salud Mental del Perú, promulgada el 5 de marzo de 2020, detalla las pautas para la atención de situaciones de emergencia psiquiátrica. Estas situaciones se abordan en el marco del modelo de atención comunitaria, basado en los derechos humanos y el enfoque de recuperación 10. El internamiento se presenta como una alternativa ante situaciones de emergencia psiquiátrica que requieren atención y cuidados integrales inmediatos para evitar peligros inminentes para la vida o secuelas invalidantes 10.
Esta contextualización normativa es crucial para comprender el marco regulatorio y los principios que guían la atención de emergencias psiquiátricas en Perú. No obstante, la atención de emergencias psiquiátricas en el Perú es un área de la salud mental que ha sido muy poco estudiada, a pesar de la necesidad y la importancia que tiene para los pacientes que presentan problemas psiquiátricos agudos. La falta de datos y recursos en la atención de emergencias psiquiátricas es un gran desafío que impide brindar una atención adecuada y eficiente a los pacientes que más lo necesitan 11. Por lo tanto, es fundamental comprender las características de los pacientes y la atención que reciben, para mejorar la calidad de la atención en emergencias psiquiátricas y diseñar intervenciones que optimicen la atención y el tratamiento de pacientes que presentan trastornos mentales agudos.
La Unidad de Psiquiatría de Emergencia del Hospital Nacional Guillermo Almenara Irigoyen (HNGAI), institución hospitalaria central de la Red Almenara, se dedica a prestar servicios de atención médica especializada a pacientes asegurados de alta complejidad, que presentan problemas psiquiátricos que no pueden ser tratados en sus centros de referencia. Entre estos pacientes, se encuentran aquellos que sufren de depresión con intentos suicidas, psicosis en estados de agitación psicomotriz, consumo perjudicial de sustancias psicoactivas, entre otros. En consecuencia, el objetivo de este estudio fue caracterizar a los pacientes atendidos en la Unidad de Psiquiatría de Emergencia del HNGAI durante un período de seis meses en 2022, con el fin de describir las características sociodemográficas, clínicas y de atención de los pacientes atendidos. Además, se realizó un análisis factorial para identificar agrupaciones significativas de síntomas mentales, con el objetivo de revelar patrones sindrómicos subyacentes.
MÉTODOS
Diseño del estudio
Se trata de un estudio observacional, descriptivo, de corte transversal, en el cual se analizaron los pacientes atendidos por la Unidad de Psiquiatría de Emergencia del Departamento de Psiquiatría del Hospital Nacional Guillermo Almenara Irigoyen (HNGAI) de Lima, Perú, entre julio y diciembre del 2022. Además, se realizó un análisis factorial de los síntomas como un componente exploratorio adicional. Este análisis se llevó a cabo para profundizar en la comprensión de la presentación clínica de los pacientes, sin desviarse del carácter descriptivo y observacional del estudio. La presentación de estos resultados sigue los lineamientos de la iniciativa STROBE 12.
Contexto clínico
El HNGAI es el segundo hospital más grande de la Seguridad Social del Perú en términos de camas disponibles, con un total de 960 camas. Además, es un centro médico de referencia para diversas especialidades, incluyendo psiquiatría. Ofrece atención médica a 1 547 840 personas aseguradas. Debido a su capacidad para tratar una amplia variedad de enfermedades, desde las más simples hasta las más complicadas, en 2015 fue designado como Instituto de Salud Especializado III-2 por el Ministerio de Salud de Perú, el nivel más alto para hospitales. Durante todo el año 2022 hubo un total 172 944 atenciones de emergencia 13.
El Departamento de Psiquiatría del HNGAI está compuesto por cuatro servicios. La Unidad de Psiquiatría de Emergencia forma parte de este departamento y se inauguró en 2022. En la actualidad, la unidad cuenta con cinco psiquiatras que trabajan a tiempo parcial. Además, recibe apoyo de médicos residentes en psiquiatría y otras especialidades. Estos residentes participan en rotaciones tanto académicas como de asistencia médica. Cuando un paciente necesita atención del psiquiatra de emergencia, primero es evaluado por el médico de guardia. Si es necesario, se solicita la consulta con la Unidad de Psiquiatría de Emergencia.
Participantes
En este estudio, por adecuación a los objetivos, se evaluó a la totalidad de la población, por lo que no será necesario realizar un cálculo de tamaño de muestra ni muestreo. La población de estudio fueron todos los pacientes atendidos por la Unidad de Psiquiatría de Emergencia del HNGAI durante los meses de julio a diciembre del 2022.
Variables y fuentes de datos
Desde abril de 2019, el HNGAI implementó un sistema de registros médicos electrónicos, lo que hizo más fácil recopilar la información. La Unidad de Psiquiatría de Emergencia recibe las solicitudes de manera virtual. Los datos de los pacientes se recopilaron en una base de datos clínicos informatizada que se creó utilizando Microsoft Excel. Esto comenzó en julio de 2022 y se basó en las pautas propuestas por el Grupo de Trabajo de Consulta/Enlace Europeo (ECLW, por sus siglas en inglés) para la recopilación de datos 14.
En la base de datos para el presente estudio, se recopilaron las siguientes variables. Dentro de las sociodemográficas (edad, sexo, grado de instrucción, estado civil, trabajo, con quien vive), respecto a las características de la interconsulta (fecha de día de ingreso, días hospitalizado, horas a las que se respondió la interconsulta, número de atenciones por cada hospitalización, servicio de emergencia solicitante de la evaluación, motivo de la interconsulta, hora de llegada a la emergencia). Entre las variables clínicas se recogió: antecedente de diagnóstico psiquiátrico, diagnóstico psiquiátrico de ingreso y de alta. Los síntomas fueron identificados mediante la revisión de los registros médicos electrónicos de los pacientes y se basaron en la información documentada por los profesionales de la salud durante la evaluación clínica: ánimo depresivo, ánimo maniaco, afecto ansioso, irritabilidad, catatonía, alucinaciones, delirios, conducta extravagante, trastorno formal del pensamiento, afecto inadecuado, anhedonia, alogia, abulia/apatía, embotamiento afectivo, obsesiones, compulsiones, ideas suicidas, actos suicidas, insomnio, alteración de la conciencia, alteración de la atención, deterioro cognitivo.
Respecto a la intervención y sus resultados, el tratamiento tuvo las siguientes categorías: psicoterapia y apoyo psicosocial, antipsicóticos, antidepresivos, estabilizadores del humor, ansiolíticos (benzodiacepinas y no benzodiacepinas como Zolpidem, no se incluyeron antipsicóticos, antidepresivos o estabilizadores del humor). Finalmente, respecto al destino del paciente (alta, retiro voluntario, transferencia a psiquiatría, transferencia a medicina/cirugía, transferencia a otro hospital, fallecimiento).
Previamente al análisis formal, la base de datos fue sometida a un proceso de limpieza. Este proceso incluyó la revisión de registros para identificar posibles inconsistencias, errores tipográficos o valores atípicos. Se procedió a la corrección y eliminación de datos inconsistentes con el objetivo de garantizar la integridad y confiabilidad de los datos analizados.
Plan de análisis estadístico
El análisis descriptivo consistió en el cálculo de medidas de resumen, incluyendo medias y desviaciones estándar para las variables numéricas, y proporciones para las variables cualitativas.
Se realizó un análisis factorial de los síntomas utilizando el método de análisis de componentes principales, el cual fue ajustado mediante una rotación Varimax con normalización Kaiser. Para verificar si tenía sentido realizar un análisis factorial de los síntomas, se utilizó el criterio de adecuación factorial de Keiser-Meyer-Olkin (KMO) y la prueba de esfericidad de Bartlett. Se determinó el número de factores basándose en el criterio de que el autovalor fuera mayor que 1. La elección de realizar un análisis factorial de los síntomas se fundamenta en la necesidad de comprender la complejidad y las interrelaciones entre los síntomas mentales presentes en los pacientes atendidos. Este enfoque nos permitió identificar patrones sindrómicos. Este análisis se realizó utilizando el programa estadístico IBM SPSS Statistics for Windows, Version 26.0 (IBM Corp. Resealed 2019 ®).
El nivel de significación establecido para este estudio fue de 0,05, y todos los análisis se llevaron a cabo considerando este umbral.
Aspectos éticos
Este estudio se realizó siguiendo las normas de buenas prácticas clínicas, respetando los principios de protección de los participantes de acuerdo con lo establecido en la Declaración de Helsinki, y siguiendo la Directiva N° 003-IETSI-ESSALUD-2019 “Directiva que guía la realización de investigaciones en el ámbito de la Salud”. Se contó con la aprobación por parte del Comité Institucional de Ética en Investigación del HNGAI (Nota N° 164-CIEI-OIyD-GRPA-ESSALUD-2023).
RESULTADOS
Características sociodemográficas
Se atendió a 1037 pacientes durante el periodo de estudio. La edad promedio fue de 41,15 con desviación estándar (DE) de 23,52 años (rango de 2 a 97 años). La muestra se caracterizó por tener un predominio femenino (65,2 %), con estudios secundarios (47,9 %), solteros (58,1 %), desempleados (54,6 %) y que viven con sus padres y/o otros familiares (49,1 %). 274 (26,4 %) pacientes fueron menores de 18 años. Otras características sociodemográficas relevantes se incluyen en la tabla 1.
Tabla 1 Características sociodemográficas y de la interconsulta de los pacientes atendidos en la Unidad de Psiquiatría de Emergencia de julio a diciembre del 2022 (n = 1037).
| Característica | Frecuencia absoluta (%) | |
|---|---|---|
| Edad, años, media ± DE [min - max] | 41,15 ± 23,52 [2 - 97] | |
| Grupo etario (años), n (%) | ||
| 0 a 17 | 274 (26,4) | |
| 18 a más | 763 (73,6) | |
| Sexo | ||
| Masculino | 361 (34,8) | |
| Femenino | 676 (65,2) | |
| Grado de instrucción | ||
| Ninguno | 13 (1,3) | |
| Primaria | 143 (13,8) | |
| Secundaria | 497(47,9) | |
| Técnico | 86 (8,3) | |
| Superior | 162 (15,6) | |
| No registrado | 136 (13,1) | |
| Estado civil | ||
| Soltero | 603 (58,1) | |
| Casado/conviviente | 219 (21,1) | |
| Separado | 80 (7,7) | |
| Viudo | 57 (5,5) | |
| No registrado | 78 (7,5) | |
| Trabajo | ||
| Desempleado | 566 (54,6) | |
| No remunerado | 3 (0,3) | |
| Informal | 50 (4,8) | |
| Formal | 224 (21,6) | |
| Jubilado | 81 (7,8) | |
| No registrado | 113 (10,9) | |
| Vive con | ||
| Solo | 74 (7,1) | |
| Pareja y/o hijos | 344 (33,2) | |
| Padres y/o familiares | 509 (49,1) | |
| Compañeros de trabajo | 7 (0,7) | |
| Cuidador | 11 (1,1) | |
| No registrado | 92 (8,9) | |
| Mes de ingreso | ||
| Julio | 149 (14,4) | |
| Agosto | 161 (15,5) | |
| Setiembre | 165 (15,9) | |
| Octubre | 205 (19,8) | |
| Noviembre | 203 (19,6) | |
| Diciembre | 154 (14,9) | |
| Día de ingreso | ||
| Lunes | 178 (17,2) | |
| Martes | 152 (14,7) | |
| Miércoles | 187 (18) | |
| Jueves | 142 (13,7) | |
| Viernes | 160 (15,4) | |
| Sábado | 116 (11,2) | |
| Domingo | 102 (9,8) | |
| Días hospitalizado media, media ± DE [min - max] | 2,97 ± 5,83 [0 - 70] | |
| Horas a las que se respondió la interconsulta, media ± DE [min - max] | 19,66 ± 62,04 [0,3 - 720] | |
| Número de atenciones por hospitalización, media ± DE [min - max] | 2,11 ± 1,92 [1 - 17] | |
| Servicio solicitante | ||
| Tópico | 613 (59,1) | |
| Medicina | 205 (19,8) | |
| Cirugía | 20 (1,9) | |
| Ginecoobstetricia | 2 (0,2) | |
| Pediatría | 135 (13) | |
| Traumachoque | 43 (4,1) | |
| UCE | 9 (0,9) | |
| Otros | 10 (1) | |
| Motivo de interconsulta | ||
| Agresión/Irritabilidad | 76 (7,3) | |
| Ansiedad | 150 (14,5) | |
| Autoagresión | 32 (3,1) | |
| Confusión | 38 (3,7) | |
| Depresión | 123 (11,9) | |
| Evaluación del estado mental | 43 (4,1) | |
| Historia psiquiátrica previa | 69 (6,7) | |
| Ideación suicida | 63 (6,1) | |
| Insomnio | 12 (1,2) | |
| Intento de suicidio | 143 (13,8) | |
| Problemas conductuales | 96 (9,3) | |
| Psicosis | 144 (13,9) | |
| Rechazo al tratamiento | 2 (0,2) | |
| Revisión de psicofármacos | 23 (2,2) | |
| Somatización/Conversión | 23 (2,2) | |
DE = desviación estándar
Características de la interconsulta
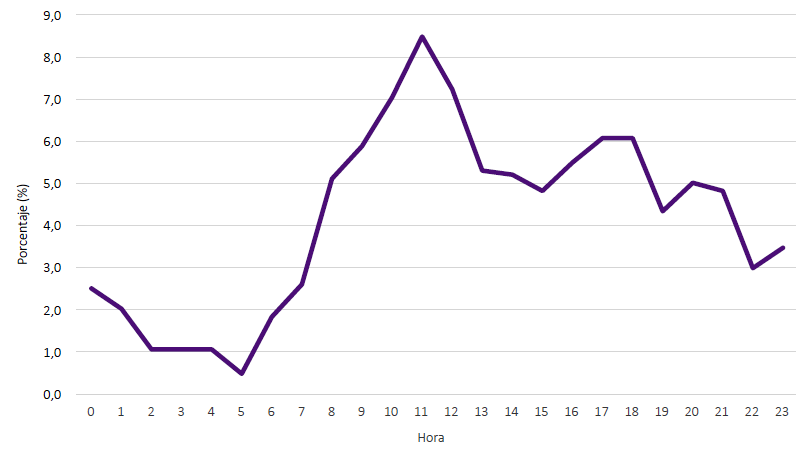
Durante el período de estudio se realizaron 87 369 atenciones de emergencia en el HNGAI. La tasa de derivación a la Unidad de Psiquiatría de Emergencia fue del 1,18 %. Los pacientes permanecieron una media de 2,97 (DE = 5,83) días hospitalizados en emergencia. La media de horas en las que se contestó la interconsulta luego de que el paciente llegara a la emergencia fue de 19,66 (DE = 62,04) horas. Los principales motivos por los cuales se solicitó la evaluación de psiquiatría fueron ansiedad (14,5 %), psicosis (13,9 %) e intento de suicidio (13,8 %). Las horas más frecuentes de llegada de los pacientes evaluados a emergencia fueron 10 h (7 %), 11 h (8,5 %) y 12 h (7,2 %) (Figura 1). Las otras características de la interconsulta las encontramos en la tabla 1.
Características clínicas
Los síntomas mentales más frecuentes fueron el afecto ansioso (47,3 %), insomnio (38,8%), ánimo depresivo (32,6 %), irritabilidad (20,2 %) e ideas suicidas (19,1 %). Otros síntomas mentales se recogen en la figura 2. En esta muestra, el 24,1 % no registraron antecedentes de diagnóstico psiquiátrico. El 28 % tuvo un antecedente de trastornos del humor y un 13,6 % tuvo antecedente de trastornos del espectro esquizofrénico. Respecto al diagnóstico psiquiátrico de ingreso a la emergencia los principales fueron trastornos del humor (27,8 %), trastornos de ansiedad, estrés y somatomorfos (19 %) y trastornos del espectro esquizofrénico (15,9 %). Los principales diagnósticos al alta fueron trastornos del humor (27,5 %), trastornos de ansiedad, estrés y somatomorfos (19,4 %) y trastornos mentales orgánicos (15,5 %). Las demás características clínicas las encontramos en la tabla 2.
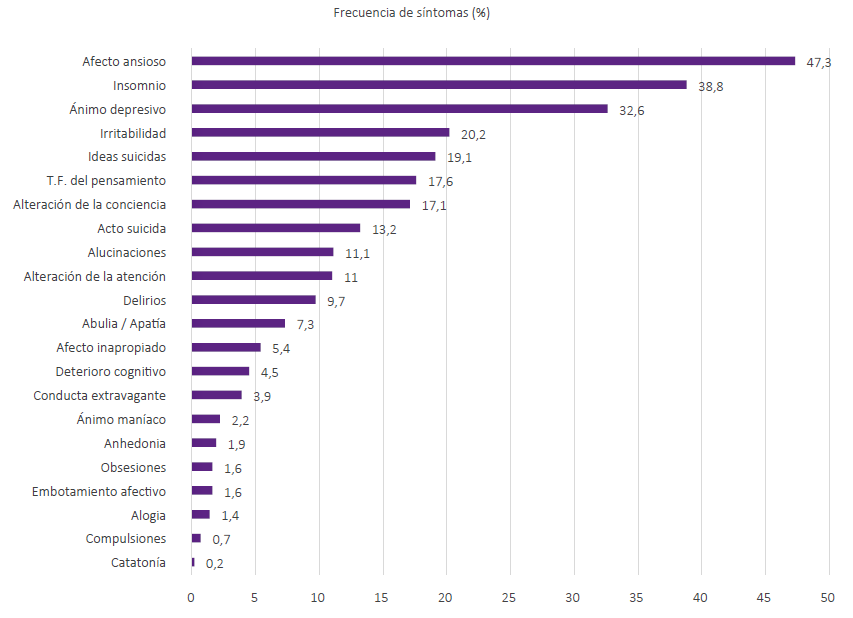
Figura 2 Frecuencia de síntomas de los pacientes atendidos por la Unidad de Psiquiatría de Emergencia de julio a diciembre del 2022 (n = 1037).
Tabla 2 Características clínicas de los pacientes atendidos por la Unidad de Psiquiatría de Emergencia de julio a diciembre del 2022 (n = 1037).
| Característica | n | % | |
|---|---|---|---|
| Antecedente de diagnóstico psiquiátrico | |||
| Trastornos mentales orgánicos (F0X) | 83 | 8,0 | |
| Trastornos mentales debido al consumo de sustancias (F1X) | 62 | 6,0 | |
| Trastornos del espectro esquizofrénico (F2X) | 141 | 13,6 | |
| Trastornos del humor (F3X) | 290 | 28,0 | |
| Trastornos de ansiedad, estrés y somatomorfos (F4X) | 96 | 9,3 | |
| Trastornos de la personalidad (F6X) | 31 | 3,0 | |
| Trastornos del desarrollo psicológico (F8X) | 29 | 2,8 | |
| Trastornos de la niñez y/o adolescencia (F9X) | 42 | 4,1 | |
| Ninguno | 250 | 24,1 | |
| No registrado | 13 | 1,3 | |
| Diagnóstico psiquiátrico de ingreso | |||
| Trastornos mentales orgánicos (F0X) | 157 | 15,1 | |
| Trastornos mentales debido al consumo de sustancias (F1X) | 60 | 5,8 | |
| Trastornos del espectro esquizofrénico (F2X) | 165 | 15,9 | |
| Trastornos del humor (F3X) | 288 | 27,8 | |
| Trastornos de ansiedad, estrés y somatomorfos (F4X) | 197 | 19,0 | |
| Síndromes asociados a alteraciones fisiollógicas (F5X) | 23 | 2,2 | |
| Trastornos de la personalidad (F6X) | 28 | 2,7 | |
| Retraso mental (F7X) | 8 | 0,8 | |
| Trastornos del desarrollo psicológico (F8X) | 25 | 2,4 | |
| Trastornos de la niñez y/o adolescencia (F9X) | 21 | 2,0 | |
| Ninguno | 65 | 6,3 | |
| Diagnóstico psiquiátrico de alta | |||
| Trastornos mentales orgánicos (F0X) | 161 | 15,5 | |
| Trastornos mentales debido al consumo de sustancias (F1X) | 65 | 6,3 | |
| Trastornos del espectro esquizofrénico (F2X) | 160 | 15,4 | |
| Trastornos del humor (F3X) | 285 | 27,5 | |
| Trastornos de ansiedad, estrés y somatomorfos (F4X) | 201 | 19,4 | |
| Síndromes asociados a alteraciones fisiológicas (F5X) | 23 | 2,2 | |
| Trastornos de la personalidad (F6X) | 33 | 3,2 | |
| Retraso mental (F7X) | 9 | 0,9 | |
| Trastornos del desarrollo psicológico (F8X) | 29 | 2,8 | |
| Trastornos de la niñez y/o adolescencia (F9X) | 18 | 1,7 | |
| Ninguno | 53 | 5,1 | |
Análisis factorial de los síntomas
Las pruebas de viabilidad para el análisis factorial (prueba de esfericidad de Bartlett: x 2 = 3867,425, p <0,01; medida KMO = 0,685) fueron satisfactorias. Al procederse a una agrupación comprensiva, los síntomas se reducen a siete factores sindrómicos: 1 = Psicótico (autovalor 2,615, varianza del 11,88 %), 2 = Delirium (autovalor 2,005, varianza del 9,11 %), 3 = Síndrome depresivo-suicida (autovalor 1,815, varianza del 8,25 %), 4 = Síndrome obsesivo-compulsivo (autovalor 1,570, varianza del 7,13 %), 5 = Síndrome negativo (autovalor 1,465, varianza del 6,65 % %), 6 = Síndrome apático (autovalor 1,324, varianza del 6,01 %), 7 = Síndrome ansioso (autovalor 1,276, varianza del 5,79 %) (Tabla 3).
Tabla 3 Análisis factorial exploratorio de los síntomas de 1037 pacientes atendidos por la Unidad de Psiquiatría de Emergencia.
| Síntomas | Factores | ||||||
|---|---|---|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | |
| Delirios | 0,811 | ||||||
| Alucinaciones | 0,687 | ||||||
| Trastorno formal del pensamiento | 0,664 | 0,320 | |||||
| Conducta extravagante | 0,624 | ||||||
| Irritabilidad | 0,481 | ||||||
| Ánimo maníaco | 0,333 | ||||||
| Alteración de la conciencia | 0,844 | ||||||
| Alteración de la atención | 0,843 | ||||||
| Deterioro cognitivo | 0,521 | ||||||
| Acto suicida | 0,809 | ||||||
| Ideas suicidas | 0,797 | ||||||
| Ánimo depresivo | 0,572 | 0,360 | |||||
| Compulsiones | 0,879 | ||||||
| Obsesiones | 0,868 | ||||||
| Alogia | 0,657 | ||||||
| Embotamiento afectivo | 0,641 | ||||||
| Afecto inapropiado | 0,410 | 0,529 | |||||
| Anhedonia | 0,731 | ||||||
| Abulia / Apatía | 0,651 | ||||||
| Insomnio | 0,661 | ||||||
| Afecto ansioso | -0,349 | 0,586 | |||||
Factores: 1 = Psicótico, 2 = Delirium, 3 = Síndrome Depresivo-suicida, 4 = Obsesivo-compulsivo, 5 = Síndrome negativo, 6 = Síndrome apático, 7 = Síndrome ansioso.
Método de extracción: Análisis de componentes principales, Solución rotada Varimax con normalización Kaiser.
Intervenciones y resultados
La principal recomendación terapéutica fue el uso de antipsicóticos (50,4 %). El 44,5 % de los pacientes fueron dados de alta desde la misma emergencia, mientras que el 24,2 % fueron hospitalizados en los diversos servicios de psiquiatría. Otras características de las intervenciones realizadas se incluyen en la tabla 4.
Tabla 4 Indicaciones y desenlace de los pacientes atendidos por la Unidad de Psiquiatría de Emergencia de julio a diciembre del 2022 (n = 1037).
| Característica | n | % | |
|---|---|---|---|
| Antipsicótico | |||
| Ninguno | 51 | 49,6 | |
| Aripiprazol | 15 | 1,4 | |
| Clozapina | 5 | 0,5 | |
| Haloperidol IM | 93 | 9,0 | |
| Haloperidol VO | 59 | 5,7 | |
| Levomepromazina | 5 | 0,5 | |
| Olanzapina | 43 | 4,1 | |
| Quetiapina | 120 | 11,6 | |
| Risperidona | 74 | 7,1 | |
| Ziprasidona IM | 56 | 5,4 | |
| Otros | 11 | 1,1 | |
| Dos o más | 42 | 4,1 | |
| Antidepresivo | |||
| Ninguno | 670 | 64,6 | |
| Clomipramina | 2 | 0,2 | |
| Fluoxetina | 109 | 10,5 | |
| Mirtazapina | 27 | 2,6 | |
| Sertralina | 185 | 117,8 | |
| Venlafaxina | 26 | 2,5 | |
| Otros | 6 | 0,6 | |
| Dos o más | 12 | 1,2 | |
| Estabilizador del estado de ánimo | |||
| Ninguno | 865 | 83,4 | |
| Carbamazepina | 18 | 1,7 | |
| Carbonato de litio | 10 | 1,0 | |
| Lamotrigina | 6 | 0,6 | |
| Valproato de sodio | 61 | 5,9 | |
| Topiramato | 45 | 4,3 | |
| Otros | 24 | 2,3 | |
| Dos o más | 8 | 0,8 | |
| Ansiolítico | |||
| Ninguno | 494 | 47,6 | |
| Alprazolam | 63 | 6,1 | |
| Clonazepam | 245 | 23,6 | |
| Diazepam IM | 118 | 11,4 | |
| Diazepam VO | 94 | 9,1 | |
| Zolpidem | 2 | 0,2 | |
| Dos o más | 2 | 0,2 | |
| Destino del paciente | |||
| Alta | 461 | 44,5 | |
| Retiro voluntario | 160 | 15,5 | |
| Transferencia a psiquiatría | 251 | 24,2 | |
| Transferencia a medicina/cirugía | 103 | 9,9 | |
| Transferencia a otro hospital | 1 | 0,1 | |
| Fallecimiento | 15 | 1,4 | |
DISCUSIÓN
En este estudio se evaluó a un total de 1037 pacientes atendidos en una unidad de psiquiatría de emergencia en un hospital del Perú durante un periodo de seis meses. Es importante destacar que la mayoría de los pacientes evaluados en esta unidad de psiquiatría de emergencia son mujeres. Esto es consistente con otros estudios que han reportado una mayor frecuencia de visitas a la emergencia por problemas psiquiátricos en mujeres en comparación con hombres 15,16. No obstante, este resultado puede variar dependiendo de algunas características de la atención, por ejemplo, se ha documentado un mayor porcentaje de pacientes varones cuando hay participación policial 17 o se encuentran varios días en emergencia en espera de una cama hospitalaria 18. Por otro lado, es llamativo que más de la mitad de los pacientes hayan estado desempleados en el momento de su atención en la unidad de psiquiatría de emergencia. La falta de trabajo y la inestabilidad laboral se han asociado con un mayor riesgo de problemas de salud mental 15,19.
Se encontró que el grupo de pacientes menores de 18 años representó una proporción significativa de la muestra. En un estudio previo realizado en un hospital psiquiátrico del Perú se observó que las emergencias psiquiátricas en niños y adolescente presentaron una mayor prevalencia y edad media más temprana en relación a años anteriores 20. Esto sugiere la necesidad de prestar especial atención a la salud mental de los niños y adolescentes y mejorar la accesibilidad a servicios de salud mental para esta población. La Ley de Salud Mental establece que en las situaciones de emergencia se priorizan la atención a poblaciones vulnerables, como niñas, niños, adolescentes y personas en situación de riesgo, abandono o víctimas de violencia 10. Sin embargo, en el Perú, similar a lo que ocurren en otros países, es preocupante la falta de servicios o unidades especializados de emergencia psiquiátrica para niños y adolescentes 21,22. Además, en la mayoría de las ciudades peruanas, no hay unidades especializadas de hospitalización para este grupo de edad y no se cuenta con profesionales especialistas en psiquiatría infantil y del adolescente de guardia, lo que resulta en una atención inadecuada 20.
Comparando estos resultados con estudios previos, se ha observado una similitud en los motivos de consulta más frecuentes en la unidad de psiquiatría de emergencia, como la ansiedad, psicosis y el intento de suicidio, lo que sugiere que estos problemas de salud mental son comunes en esta población 19,22-24. Sin embargo, es importante destacar en este estudio, que la tasa de derivación a la unidad de psiquiatría de emergencia fue relativamente baja en comparación con otros estudios 7,25. Una posible explicación es que los pacientes con trastornos mentales no están siendo identificados y remitidos adecuadamente por médicos de emergencia, lo que puede llevar a una falta de atención temprana. Además, la demora en la respuesta a la interconsulta también puede ser una barrera para el acceso oportuno a la atención de salud mental.
La hora de llegada de los pacientes fue un hallazgo interesante. Las horas más frecuentes de llegada de los pacientes fueron entre las 10:00 a.m. y las 12:00 p.m. Este resultado es diferente a los hallazgos de otros estudios que han encontrado que la mayoría de las admisiones psiquiátricas de emergencia ocurren durante la noche y la madrugada 5,9,26. Se necesitan más estudios para determinar si este resultado es específico del contexto de este hospital o si refleja un patrón más general en la demanda de atención psiquiátrica de emergencia del Perú.
Es importante destacar que la media de horas en las que se respondió a la solicitud de consulta psiquiátrica luego de que el paciente llegara a la emergencia fue de 19,66 con una desviación estándar de 62,04 horas, lo que sugiere que la atención psiquiátrica de emergencia en este hospital puede estar limitada por la disponibilidad de recursos y personal. Además, algunos pacientes que acuden a la emergencia por complicaciones médicas o quirúrgicas pueden presentar síntomas mentales durante su estancia hospitalaria que no son identificados a tiempo. Es necesario realizar más investigaciones para identificar las causas subyacentes de este retraso en la atención y encontrar soluciones para abordar este problema.
Es posible que la alta prevalencia de afecto ansioso, insomnio, ánimo depresivo, irritabilidad e ideas suicidas en los pacientes atendidos en la unidad de psiquiatría de emergencia esté relacionada con una mayor prevalencia de trastornos del humor y trastornos de ansiedad en la población general, lo que se ha demostrado en otros estudios 7,27. Además, es importante destacar que el 24,1 % de los pacientes no tenían antecedentes de diagnóstico psiquiátrico, lo que sugiere que una parte importante de la población con problemas de salud mental no está siendo diagnosticada y tratada adecuadamente.
En cuanto a los diagnósticos psiquiátricos de ingreso y alta, los trastornos del humor, los trastornos de ansiedad, estrés y somatomorfos y los trastornos del espectro esquizofrénico fueron los más comunes. Es posible que esto se deba a que estos trastornos son los más prevalentes en la población general, especialmente luego de la pandemia de la COVID-19 28-30. Además, los trastornos mentales orgánicos fueron también comunes en el diagnóstico de ingreso y alta, lo que puede indicar una alta prevalencia de comorbilidad con enfermedades médicas en esta población. En comparación con otros estudios, estos resultados son similares a los obtenidos en otros países de Latinoamérica y en todo el mundo, donde los trastornos del humor y de ansiedad son los diagnósticos más comunes en unidades de psiquiatría de emergencia 31-34.
El análisis factorial identificó siete factores sindrómicos que agrupan los síntomas de los pacientes en diferentes categorías, como psicóticos, delirium, depresivos-suicidas, obsesivo-compulsivos, negativos, apáticos y ansiosos. En términos clínicos, estos resultados sugieren que los pacientes que acuden a la Unidad de Emergencia presentan una amplia variedad de trastornos psiquiátricos, incluyendo trastornos psicóticos, trastornos del estado de ánimo, trastornos de ansiedad y trastornos obsesivo-compulsivos. Además, estos resultados pueden tener implicaciones importantes para el diagnóstico y el tratamiento de estos pacientes, ya que sugieren la necesidad de evaluar cuidadosamente una amplia variedad de síntomas para identificar adecuadamente los trastornos subyacentes y proporcionar un tratamiento adecuado y personalizado. Los síntomas psiquiátricos agudos suelen ser complejos y diversos. El triaje y el diagnóstico deben basarse en múltiples factores. Además, después del triaje, los síntomas clínicos deben ser observados dinámicamente 35.
Los hallazgos de este estudio adquieren una relevancia aún mayor al considerar el enfoque actual de la salud mental en Perú. La falta de recursos y personal capacitado para atender a la población con problemas de salud mental es un problema común en los países en vías de desarrollo y se refleja en la alta prevalencia de trastornos mentales en la población 11,36, especialmente en niños y adolescentes 21, lo cual refleja la necesidad urgente de ajustes en la estructura de atención. Con base en la ley peruana, se destaca la importancia de priorizar la atención a grupos vulnerables y personas en situaciones de riesgo, así como la necesidad de cuidados interdisciplinarios en situaciones de emergencia psiquiátrica 10.
Además, es necesario enfatizar en la importancia de identificar y remitir adecuadamente a los pacientes con trastornos mentales en las emergencias médicas. Asimismo, es importante que se promueva la detección temprana de problemas de salud mental en la población en general, en especial en personas que se encuentren desempleadas o con inestabilidad laboral.
Para mejorar el acceso a los servicios de salud mental, se sugiere la implementación de unidades especializadas de emergencia psiquiátrica para niños y adolescentes, así como también la creación de unidades especializadas de hospitalización para este grupo de edad. De igual forma, es necesario incrementar la oferta de servicios de salud mental en general para toda la población, así como la formación y capacitación de los profesionales de la salud, especialmente de los médicos de emergencia.
Este estudio debe ser entendido en el contexto de sus limitaciones metodológicas. Es importante destacar que este estudio fue realizado en una sola unidad de psiquiatría de emergencia en un hospital del Perú, lo que limita la generalización de los resultados a otras unidades y contextos. Asimismo, el hecho de que la mayoría de los pacientes evaluados sean mujeres puede sesgar los resultados en términos de la proporción de pacientes masculinos que llegan a la unidad de emergencia. Además, la baja tasa de derivación a la unidad de psiquiatría de emergencia encontrada en este estudio puede estar influenciada por factores relacionados con la identificación y remisión de pacientes por parte de los médicos de emergencia, lo que requiere ser estudiado en mayor profundidad. Un aspecto crítico es la presencia de historias clínicas con datos sociodemográficos no registrados. Esta omisión de información puede surgir de diversos factores, como la falta de documentación exhaustiva por parte del personal médico. La presencia de datos no registrados introduce una variable desconocida en el análisis, potencialmente afectando la precisión y la exhaustividad de las conclusiones obtenidas. La falta de información completa puede distorsionar la imagen real de la población estudiada y sus necesidades, lo que destaca la necesidad imperante de implementar medidas que promuevan una documentación más rigurosa y detallada.
Entre las fortalezas de este estudio se encuentra el hecho de que se evaluó un número significativo de pacientes en un periodo de tiempo considerable. Además, se analizó la hora de llegada de los pacientes, lo que puede proporcionar información útil para la planificación de recursos y personal en la atención psiquiátrica de emergencia.
En conclusión, los resultados de este estudio sugieren que la mayoría de los pacientes atendidos en la unidad de psiquiatría de emergencia en el hospital evaluado son mujeres y personas desempleadas. Además, se encontró una alta prevalencia de pacientes atendidos niños y adolescentes. La baja tasa de derivación a la unidad de psiquiatría de emergencia y la demora en la respuesta a la interconsulta sugieren una necesidad de mejora en la identificación y remisión de pacientes por parte de los médicos de emergencia, así como también en la disponibilidad de recursos y personal para la atención psiquiátrica de emergencia en el hospital evaluado. Se requieren más estudios para determinar la generalización de los resultados a otras unidades y contextos, y para identificar las causas subyacentes del retraso en la atención y la falta de diagnóstico en una proporción importante de la población.