Introducción
El COVID-19 es una enfermedad infecciosa producida por el SAR-CoV-2, que se inició en diciembre del 2019 en el municipio de Wuhan, provincia de Hubei en China1 y se diseminó rápidamente en el mundo2, declarándose pandemia en marzo del 2020 por la organización mundial de la salud (OMS). Hasta finales de mayo del 2022 se produjeron 527 millones de casos y 6,3 millones de muertos3. En el Perú, el Ministerio de Salud (MINSA) ha reportado hasta el 25 de junio del 2022 más de 3,6 millones de casos y 213 462 fallecidos4. Como consecuencia de ello, Perú se convirtió en uno de los países con más fallecidos por COVID-19 por millón de habitantes5. Por otra parte, la vacunación contra el COVID 19, inicia en febrero 2021 con la BBIBp-CoV (Sinopharm), aplicándose un esquema de dos dosis al personal de primera línea (trabajadores de salud) y posterior dosis de refuerzo en el mes de noviembre del 2021 con la vacuna BNTI62B2 (BioNTech/Pfizer).
Desde la declaratoria del confinamiento en Perú por la COVID-19, en marzo del 2020 al 2021, se han producido 2 olas, en los cuales se han incrementado sustancialmente el número de casos: la primera ola se dio en el 2020 entre los meses de abril y noviembre, etapa en la cual se han producido más de 971 000 casos, siendo la tasa de ataque promedio de toda la población peruana de 3,34; siendo mucho mayor en el grupo de los adultos (30-59 años) con una cifra de 4,93 y la cantidad de muertos en este periodo fue de 86 875 personas y la tasa de letalidad promedio de 8,95. siendo mayor en las personas de 60 a más años, con una cifra de 36,324. En este periodo, el Perú tuvo la tasa de mortalidad por COVID-19 más alta a nivel mundial6. La segunda ola fue de diciembre del 2020 a julio del 2021, etapa en la cual se incrementaron los casos a más de 1 148 000. La tasa de ataque promedio en este periodo fue de 3,11 y específicamente en adultos mayores fue de 4,58. Por otro lado, la tasa letalidad promedio se incrementó a 9,56 siendo mayor en personas de 60 a más años (37,53)4.
Debido a la rapidez con que se propagó la enfermedad, se incrementó la demanda de atención colapsando los servicios de salud (SS) en la mayoría de los países desarrollados como Italia y España7. En el Perú, los SS son precarios con una infraestructura inadecuada: De acuerdo con el Registro Nacional de Entidades Prestadoras de Servicios de Salud, hasta mayo del 2020 existían cerca de 9000 establecimientos de salud (ES), 92,2% pertenecían al Ministerio de Salud del Perú (MIINSA) y eran administrados por los gobiernos regionales. A marzo del 2020, la oferta de camas en cuidados intensivos (0,4 camas por 100000 Hab.) y de hospitalización (0,27 camas por 10000 Hab.) eran insuficientes8. El 96,6% de los ES correspondían al primer nivel de atención, los cuales no prestaron atención durante la primera ola (9. Solo los ES del segundo y tercer nivel de atención prestaron sus servicios juntamente con los ES privados.
En el Perú, en el 2019 la densidad de recursos humanos (profesionales de la salud) por 10 000 Hab. era de 34,5, debiendo ser de 44,5 por 10 000 Hab. En el 2017, existían 12,8 médicos (M) por 10 000 Hab., siendo el estándar de 33 por 10 000 Hab.10,11. En el 2020, se contaban con 90 mil M registrados en el Colegio Médico del Perú (CMP), los cuales tenían una distribución muy diversa en el interior del Perú, evidenciándose en un extremo más de 40 M por 10 000 Hab. en departamentos como Arequipa y Lima, así como en el otro extremo alrededor de 7 M por 10 000 Hab. en los departamentos de Ayacucho, Cajamarca y San Martin12. Menos del 50% de M tenían registrada una especialidad en el CMP, siendo las especialidades de pediatría y ginecología-obstetricia (10,6 % y 10,5% respectivamente), las que contaban con mayor número. Sólo 774 M (1,8%) tenían la especialidad de medicina intensiva13.
Hasta el 14 de febrero del 2020, en el mundo se notificaron 49 070 casos de COVID-19, de estos 1716 casos fueron confirmados en trabajadores de la salud (TS) habiendo fallecido seis14. A mediados de mayo del mismo año, se reportaron 1004 TS muertos globalmente, siendo 550 (54,8%) M. La mayoría de ellos (26,9%) eran M generales o de familia o de cuidados primarios, le seguían en frecuencia otros especialistas como cirujanos (6%), internistas (5,5%) pediatras (4,7%), entre otros15. Muchos de los que fallecían eran de raza negra, asiática y de grupos minoritarios, quienes reportaron no contar con elementos de protección adecuados contra el SAR-CoV-216. En el Perú, el CMP reportó el primer M fallecido en el mes de abril del 2020 y a finales del 2021 se habían producido 554 muertes, haciendo que el Perú se ubique en el tercer lugar en Iberoamérica, después de México y Brasil en número de médicos fallecidos17. De acuerdo con las cifras publicadas por el MINSA4, en el Perú 2,4 M fallecieron por cada 10 000 casos confirmados de COVID-19 y 26,5 por cada 10 000 muertes.
El CMP reporta la existencia de 192 especialidades médicas, siendo 24 de las cuales las que se relacionan directamente con el manejo de pacientes COVID-1913, como medicina intensiva, medicina interna, neumología, cirugía general entre otras, que representan aproximadamente el 25% de M con especialidad, los cuales han sido expuestos a pacientes con el SAR-CoV-2, razón por lo cual se esperaría tener una mayor mortalidad de estos profesionales. Por esta razón, el objetivo de estudio fue describir las características de la mortalidad de M por COVID-19 de acuerdo a su especialidad y determinar la tasa de mortalidad específica de cada especialidad, durante la pandemia del COVID-19 en el Perú.
Materiales y métodos
Diseño y tipo de estudio
Estudio observacional y descriptivo que evaluó la totalidad de M reportados como muertos por el CMP18 desde el primero de abril del 2020 al 30 de noviembre del 2021 (primera y segunda ola). Se seleccionaron para el estudio los M reportados como fallecidos, cuyos certificados de defunción se hallaron en el sistema de registros de hechos vitales del RENIEC y donde la causa de muerte haya tenido relación con el COVID-19.
Variables
Se definió como especialidad médica aquella que se halla reportada en la página web del CMP13 y redefinida en base al contacto directo que pudieron tener con los pacientes durante la pandemia del COVID-19 y se expresó como: especialidad médica con alto contacto con pacientes COVID-19 (EMACC) como medicina intensiva, medicina interna, neumología, medicina de emergencia desastres, obstetricia y ginecología, otorrinolaringología, cirugía general entre otras; especialidad médica con bajo contacto con pacientes COVID-19 (EMBCC), como epidemiología, administración de salud, dermatología, endocrinología, entre otras y médicos sin especialidad (MSE)15,19,20.
Tipo y condición de la actividad laboral (régimen laboral) que desarrollaba el médico y la institución donde laboraba durante la pandemia COVID-19. Esta información se obtuvo del sistema de acreditación de EsSalud y sistema nacional del personal de saludINFORHUS-MINSA y regiones. Además, se consideraron la edad, sexo, consejo regional (CR) del CMP donde estuvo inscrito el médico fallecido18, nacionalidad, periodo de defunción (en relación con las dos primeras olas), vacunación, lugar de defunción, tasa de mortalidad específica médica (TME) por especialidad y CR del CMP. La TME de acuerdo al CR del CMP fue definida como los médicos muertos/médicos registrados en cada CR del CMP x 100012) y TME por especialidad se definió como los médicos muertos de acuerdo a su especialidad/médicos especialistas registrados en el CMP x 100013.
Análisis estadístico
Para el análisis se utilizó el programa estadístico IBM SPSS versión 25. Se realizó un análisis descriptivo de las variables continúas expresándose en medidas de tendencia central y dispersión según la distribución de la normalidad, y las variables categóricas en frecuencias absolutas y relativas. Para evaluar las asociaciones entre las especialidades clínicas, quirúrgicas y no especialidad con las variables sociodemográficas se realizó el análisis bivariado a través de la prueba de hipótesis de acuerdo con la naturaleza de las variables se usó prueba de Chi cuadrado y test exacto de Fisher para el cruce de variables cualitativas y se consideró un valor de p<0,05 para ser significativo.
Resultados
De los 551 M reportados como fallecidos por el CMP en el periodo de estudio, se excluyeron 18 (3,3%) por no encontrarse su certificado de defunción en el sistema de hechos vitales del RENIEC. Finalmente, la población estudiada fueron 533 (96,7%) médicos. La tasa de mortalidad de médicos en el Perú en el periodo de estudio fue de 5,9 por 1000.
En los tres grupos de M en relación con la especialidad, se pudo observar que la mediana de la edad de los M con EMACC fue 68 [rango intercuartílico (RIC) de 14], a diferencia de 67 años (RIC 20) en los EMBCC y 65,5 años (RIC 20) en los MSE (p=0,001). Por otro lado, los M >60 años, sexo y tipo de actividad laboral mostraron diferencia estadísticamente significativa, existiendo una mayor frecuencia de muertos en el grupo de M con EMACC (Tabla 1).
Tabla 1 Características de los médicos fallecidos según especialidades o sin ellas
| Características | Especialidad con bajo contacto con pacientes COVID 19 | Especialidad con alto contacto con pacientes COVID 19 | Sin especialidad | p |
|---|---|---|---|---|
| n (%) | n (%) | n (%) | ||
| Edad | ||||
| > 60 años | 16 (61,5) | 188 (76,1) | 162 (62,3) | 0,003 |
| ≤ 60 años | 10 (38,5) | 59 (23,9) | 98 (37,7) | |
| Sexo | 0,016 | |||
| Femenino | 2 (7,7) | 7 (2,8) | 23 (8,8) | |
| Masculino | 24 (92,3) | 240 (97,2) | 237 (91,2) | |
| Nacionalidad | 0,544 | |||
| Peruano | 26 (100,0) | 244 (98,8) | 259 (99,6) | |
| Extranjero | 0 (0,0) | 3 (1,2) | 1 (0,4) | |
| Periodo de muerte | 0,735 | |||
| Primera Ola | 12 (46,2) | 128 (51,8) | 143 (55) | |
| Segunda Ola | 14 (53,8) | 119 (48,2) | 117 (45,0) | |
| Consejo Regional CMP | 0,830 | |||
| Lima | 18 (69,2) | 120 (48,6) | 121(46,5) | |
| La Libertad | 0 (0,0) | 14 (5,7) | 16 (6,2) | |
| Loreto | 2 (7,7) | 12 (4,9) | 9 (3,5) | |
| Arequipa | 1 (3,8) | 21 (8,5) | 22 (8,5) | |
| Callao | 3 (11,5) | 12(4,9) | 11 (4,2) | |
| Ica | 1 (3,8) | 7 (2,8) | 13 (5,0) | |
| Puno | 0 (0,0) | 9 (3,6) | 8 (3,1) | |
| Ucayali | 0 (0,0) | 4 (1,6) | 2 (0,8) | |
| Piura | 1 (3,8) | 5 (2,0) | 10 (3,8) | |
| Lambayeque | 0 (0,0) | 6 (2,4) | 9 (3,5) | |
| Lima Provincias | 0 (0,0) | 9 (3,6) | 3 (1,2) | |
| Otro | 0 (0,0) | 28 (11,4) | 36 (13,7) | |
| Actividad Laboral | 0,034 | |||
| Asistencial | 14 (53,8) | 109 (44,1) | 150 (57,7) | |
| Docente | 1 (3,8) | 7 (2,8) | 2 (0,8) | |
| Cargo Directivo | 2 (7,7) | 14 (5,7) | 17 (6,5) | |
| Pensionista | 9 (34,6) | 112 (45,3) | 85 (32,7) | |
| No determinado | 0 (0,0) | 5 (2,1) | 6 (2,3) | |
| Condición Laboral | 0,057 | |||
| Nombrado | 6 (23,1) | 64 (25,9) | 80 (30,8) | |
| Plazo indeterminado | 2 (7,7) | 4 (1,6) | 3 (1,2) | |
| Jubilado | 9 (34,6) | 112 (45,3) | 85 (32,7) | |
| Contrato CAS | 9 (34,6) | 56 (22,8) | 76 (29,2) | |
| Independiente | 0 (0,0) | 1 (0,4) | 1 (0,4) | |
| No determinado | 0 (0,0) | 10 (4,0) | 15 (5,8) | |
| Institución donde Laboraba | 0,096 | |||
| EsSalud | 4 (15,4) | 40 (16,2) | 31 (11,9) | |
| MINSA | 10 (38,5) | 109 (44,1) | 128 (49,2) | |
| Fuerzas Armadas y Policiales | 1 (3,8) | 9 (3,6) | 3 (1,2) | |
| Privado | 4 (15,4) | 29 (11,7) | 34 (13,1) | |
| Otras entidades públicas | 4 (15,4) | 8 (3,2) | 10 (3,8) | |
| No determinado | 3 (11,5) | 52 (21,1) | 54 (20,8) | |
| Vacunación | 0,337 | |||
| Ninguna dosis | 23 (88,5) | 208 (84,2) | 234 (90) | |
| Primera dosis | 1 (3,8) | 23 (9,3) | 15 (6,0) | |
| Segunda dosis | 2 (7,7) | 16 (6,5) | 11 (4,0) |
La mayor frecuencia de muertes se produjo en la ciudad de Lima, siendo en alrededor del 25% en el Hospital Edgardo Rebagliati Martins y cerca del 5% en otro lugar que no sea un hospital, como el domicilio del difunto. Casi 50% de las muertes se produjeron en hospitales de EsSalud. No se evidenció diferencia estadística en los 3 grupos de médicos en relación con su especialidad y el contacto con pacientes COVID-19 (Tabla 2).
Tabla 2 Lugar donde fallecieron los Médicos
| Lugar | Especialidad con bajo contacto con pacientes COVID 19 | Especialidad con alto contacto con pacientes COVID 19 | Sin especialidad | p |
|---|---|---|---|---|
| n (%) | n (%) | n (%) | ||
| Ciudad de Fallecimiento | 0,709 | |||
| Lima | 22 (84,6) | 179 (72,5) | 169 (65) | |
| Arequipa | 1 (3,8) | 19 (7,7) | 22 (8,5) | |
| Trujillo | 0 (0,0) | 10 (4,0) | 16 (6,2) | |
| Iquitos | 1 (3,8) | 9 (3,6) | 7 (2,7) | |
| Ica | 1 (3,8) | 6 (2,4) | 7 (2,7) | |
| Chiclayo | 0 (0,0) | 5 (2,0) | 8 (3,1) | |
| Otras ciudades | 1 (3,8) | 19 (7,8) | 31 (11,8) | |
| Hospitales | 0,460 | |||
| Edgardo Rebagliati Martins | 6 (23,1) | 55 (22,3) | 51 (19,6) | |
| Emergencias Ate Vitarte | 1 (3,8) | 9 (3,6) | 12 (4,6) | |
| Carlos Alberto Seguin Escobedo | 1 (3,8) | 15 (6,1) | 16 (6,2) | |
| IV Alberto Sabogal Sologuren | 1 (3,8) | 8 (3,2) | 9 (3,5) | |
| Guillermo Almenara Irigoyen | 2 (7,7) | 18 (7,3) | 17 (6,5) | |
| Alta Complejidad de la Libertad | 0 (0,0) | 9 (3,6) | 13 (5,1) | |
| Militar Central | 1 (3,8) | 7 (2,8) | 4 (1,5) | |
| Nacional Hipólito Unanue | 0 (0,0) | 6 (2,5) | 4 (1,5) | |
| Dos de Mayo | 3 (11,5) | 6 (2,5) | 0 (0,0) | |
| Otro Hospital | 10 (38,5) | 105 (42,5) | 121 (46,5) | |
| Otro lugar que no sea hospital | 1 (3,8) | 9 (3,6) | 13 (5,0) | |
| Institución donde falleció | 0,148 | |||
| EsSalud | 13 (50) | 136 (55,1) | 164 (63,1) | |
| Fuerzas Armadas y Policiales | 3 (11,5) | 57 (23,1) | 8 (3,1) | |
| MINSA | 5 (19,2) | 18 (7,3) | 58 (22,3) | |
| Privado | 5 (19,2) | 36 (14,6) | 30 (11,5) |
La frecuencia de M que fallecieron en la primera y segunda ola de la pandemia del COVID-19 de acuerdo a su especialidad, no mostraron diferencia estadística (p=0,877). Alrededor del 50 % de M que murieron no tenían una especialidad (Tabla 3). Del mismo modo, los M que fallecieron en la primera y segunda ola de acuerdo a los CR del CMP no mostraron diferencia (p=0,268), siendo Lima el que mayor frecuencia de muertes mostró, con cerca de 50%, seguido de Arequipa, Loreto entre otros. La menor frecuencia se evidenció en Madre de Dios y Tumbes (Tabla 4).
Tabla 3 Mortalidad de médicos especialistas en las dos primeras olas de la pandemia
| Especialidad médica | Primera Ola | Segunda Ola |
|---|---|---|
| n (%) | n (%) | |
| Administración de salud | 1 (0,4) | 3 (1,2) |
| Anatomía patológica | 0 (0,0) | 1 (0,4) |
| Anestesiología | 10 (3,5) | 9 (3,6) |
| Cardiología | 7 (2,5) | 5 (2,0) |
| Cirugía Cabeza, Cuello y Maxilofacial | 1 (0,4) | 1 (0,4) |
| Cirugía general | 18 (6,4) | 14 (5,6) |
| Cirugía ortopédica y traumatológica | 1 (0,4) | 1 (0,4) |
| Cirugía pediátrica | 2 (0,7) | 3 (1,2) |
| Cirugía plástica y reparadora | 2 (0,7) | 1 (0,4) |
| Cirugía torácica y cardiovascular | 2 (0,7) | 1 (0,4) |
| Dermatología | 1 (0,4) | 2 (0,8) |
| Endocrinología | 1 (0,4) | 1 (0,4) |
| Epidemiología | 0 (0,0) | 1 (0,4) |
| Gastroenterología | 1 (0,4) | 2 (0,8) |
| Geriatría | 1 (0,4) | 1 (0,4) |
| Ginecología y Obstetricia | 19 (6,7) | 19 (7,6) |
| Inmunología y Alergia | 0 (0,0) | 1 (0,4) |
| Medicina de emergencias y desastres | 1 (0,4) | 2 (0,8) |
| Medicina familiar y comunitaria | 3 (1,1) | 0 (0,0) |
| Medicina integral y gestión en salud | 0 (0,0) | 1 (0,4) |
| Medicina intensiva | 0 (0,0) | 1 (0,4) |
| Medicina interna | 16 (5,7) | 15 (6,0) |
| Medicina legal | 1 (0,4) | 1 (0,4) |
| Medicina nuclear | 2 (0,7) | 1 (0,4) |
| Medicina general | 143 (50,5%) | 117 (46,8) |
| Nefrología | 1 (0,4) | 0 (0,0) |
| Neumología | 4 (1,4) | 0 (0,0) |
| Neurocirugía | 2 (0,7) | 2 (0,8) |
| Neurología | 2 (0,7) | 3 (1,2) |
| Oftalmología | 1 (0,4) | 6 (2,4) |
| Oncología médica | 1 (0,4) | 1 (0,4) |
| Ortopedia y traumatología | 4 (1,4) | 5 (2,0) |
| Otorrinolaringología | 5 (1,8) | 1 (0,4) |
| Patología clínica | 3 (1,1) | 3 (1,2) |
| Pediatría | 13 (4,6) | 16 (6,4) |
| Psiquiatría | 3 (1,1) | 4 (1,6) |
| Radiología | 4 (1,4) | 4 (1,6) |
| Radioterapia | 1 (0,4) | 0 (0,0) |
| Reumatología | 1 (0,4) | 1 (0,4) |
| Urología | 2 (0,7) | 0 (0,0) |
| Total | 283 (100,0) | 250 (100,0) |
Tabla 4 Mortalidad médica de acuerdo a los consejos regionales del Colegio Médico del Perú
| Consejo Regional | Primera Ola | Segunda Ola |
|---|---|---|
| n (%) | n (%) | |
| La Libertad | 13 (4,6) | 17 (6,8) |
| Loreto | 17 (6,0) | 6 (2,4) |
| Lima | 122 (43,1) | 137 (54,8) |
| Junin | 1 (0,4) | 2 (0,8) |
| Arequipa | 30 (10,6) | 14 (5,6) |
| Cusco | 6 (2,1) | 3 (1,2) |
| Ica | 9 (3,2) | 12 (4,8) |
| Huánuco | 5 (1,8) | 2 (0,8) |
| Ancash | 3 (1,8) | 4 (1,6) |
| Tacna | 1 (0,4) | 2 (0,8) |
| Ucayali | 5 (1,8) | 1 (0,4) |
| Puno | 13 (4,6) | 4 (1,6) |
| San Martin | 2 (0,7) | 2 (0,8) |
| Ayacucho | 1 (0,4) | 1 (0,4) |
| Cajamarca | 3 (1,8) | 1 (0,4) |
| Callao | 12 (4,2) | 14 (5,6) |
| Pasco | 2 (0,7) | 1 (0,4) |
| Moquegua | 1 (0,4) | 1 (0,4) |
| Apurímac | 1 (0,4) | 2 (0,8) |
| Tumbes | 1 (0,4) | 0 (0,0) |
| Huancavelica | 3 (1,8) | 3 (1,2) |
| Amazonas | 2 (0,7) | 1 (0,4) |
| Madre de Dios | 1 (0,4) | 0 (0,0) |
| Lima provincias | 8 (2,8) | 4 (1,6) |
| Total | 283 (100,0) | 250 (100,0) |
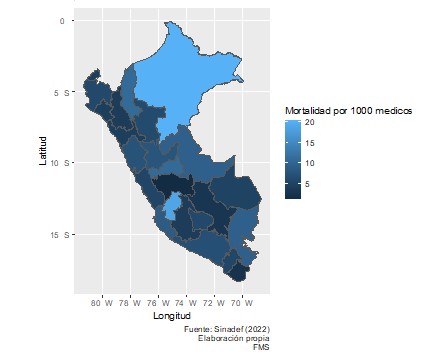
Las especialidades que mayor TME tuvieron fueron medicina nuclear, epidemiología y administración de salud (29,7, 25,0 y 20,6 respectivamente). En contraste con ello, las especialidades médicas que menor TME tuvieron fueron medicina intensiva y nefrología (1,3 y 1,7 respectivamente) (Tabla 5). La TME de acuerdo al CR del CMP en el periodo de estudio, fue mayor en Loreto y Huancavelica (20,5 y 18,9 respectivamente) así como los menores valores se observaron en Junín, Tacna y Cusco (1,3, 2,4 y 3,0 respectivamente) (Figura 1).
Tabla 5 Tasa de mortalidad médica específica de acuerdo a su especialidad.
| Especialidad | Muertos | Médicos† | Mortalidad* |
|---|---|---|---|
| Medicina Nuclear | 3 | 101 | 29,7 |
| Epidemiología | 1 | 40 | 25,0 |
| Administración de salud | 4 | 194 | 20,6 |
| Inmunología y alergia | 1 | 57 | 17,5 |
| Cirugía oncológica | 2 | 124 | 16,1 |
| Cirugía de cabeza, cuello y maxilofacial | 2 | 163 | 12,3 |
| Medicina legal | 2 | 172 | 11,6 |
| Medicina Interna | 31 | 3113 | 10,0 |
| Cirugía General | 32 | 3279 | 9,8 |
| Medicina integral y gestión en salud | 1 | 106 | 9,4 |
| Cardiología | 12 | 1319 | 9,1 |
| Cirugía Torácica y Cardiovascular | 3 | 342 | 8,8 |
| Ginecología y Obstetricia | 38 | 4544 | 8,4 |
| Radioterapia | 1 | 126 | 7,9 |
| Anestesiología | 19 | 2406 | 7,9 |
| Cirugía Ortopédica y Traumatológica | 2 | 255 | 7,8 |
| Neurocirugía | 4 | 523 | 7,6 |
| Patología Clínica | 6 | 805 | 7,5 |
| Otorrrinolaringología | 6 | 862 | 7,0 |
| Cirugía Plástica y Reparadora | 3 | 443 | 6,8 |
| Neurología | 5 | 757 | 6,6 |
| Pediatría | 29 | 4558 | 6,4 |
| Ortopedia y traumatología | 9 | 1489 | 6,0 |
| Neumología | 4 | 663 | 6,0 |
| Oncología Médica | 2 | 344 | 5,8 |
| Radiología | 8 | 1394 | 5,7 |
| Psiquiatría | 7 | 1243 | 5,6 |
| Reumatología | 2 | 357 | 5,6 |
| Cirugía General y Oncológica | 1 | 184 | 5,4 |
| Geriatría | 2 | 370 | 5,4 |
| Medicina de Emergencias y Desastres | 3 | 576 | 5,2 |
| Médico General | 260 | 52019 | 5,0 |
| Oftalmología | 7 | 1654 | 4,2 |
| Dermatología | 3 | 738 | 4,1 |
| Endocrinología | 2 | 544 | 3,7 |
| Medicina Familiar y Comunitaria | 3 | 853 | 3,5 |
| Gastroenterología | 3 | 1078 | 2,8 |
| Urología | 2 | 756 | 2,6 |
| Anatomía Patológica | 1 | 449 | 2,2 |
| Nefrología | 1 | 577 | 1,7 |
| Medicina Intensiva | 1 | 774 | 1,3 |
* Por 1000 médicos; † Colegio Médico del Perú, al 01 de enero del 2022
Discusión
Entre los M con diferentes especialidades y su grado de contacto con pacientes COVID-19 se pudo determinar que la edad >60 años y sexo masculino son las variables más frecuentes en el grupo de EMACC y estadísticamente diferentes con los otros grupos. Del mismo modo, se determinó una mayor TME en el grupo de EMBCC y en los CR de Loreto y Huancavelica del CMP.
Se ha determinado la edad como un factor de riesgo para morir por COVID-19 (6, 21), razón por lo cual las personas >60 años muestran una mayor mortalidad comparada con la población en general, por lo que no se recomendaba incluir a estos profesionales de salud en los diferentes equipos de atención en los ES22. A pesar de ello, se pudo observar que el 76,1% de los M que fallecieron, tenían >60 años y se hallaban en el grupo de EMACC, evidenciándose una diferencia estadísticamente significativa con los otros grupos. Semejante situación se pudo observar con los jubilados (45,3%), quienes posiblemente tuvieron que continuar atendiendo pacientes debido al incremento de la demanda de servicios de salud, como sucedió en Italia23, sobre todo en el ámbito privado. Ello se debió a la suspensión de la atención ambulatoria de los ES públicos24 y saturación de los mismos. Del mismo modo, se pudo observar que casi la totalidad de los M que fallecieron en el grupo de los EMACC eran del sexo masculino, situación que se ha repetido en el mundo (23. Así, un M con edad avanzada, del sexo masculino con posibles morbilidades, el cual no tenía EPP adecuado, laboraba en lugares donde la infraestructura no era apropiada y no había una rotación de M acorde para brindar los SS25, reunió las condiciones para que un M pueda fallecer.
La muerte de los M de acuerdo a las especialidades no mostró diferencia estadística significativa entre la primera y segunda ola a pesar de que empezó a aplicarse las vacunas contra el COVID-19 de Sinopharm, en este grupo de profesionales en el mes de febrero del 2021. Ello se puede explicar, porque más del 70% de M habían fallecido antes de obtener los efectos positivos de las vacunas23 que permitieron disminuir progresivamente el número de muertes en los meses siguientes, sobre todo a partir de mayo 202118, a pesar que los casos nuevos de COVID-19 se fueron incrementándose, llegando a obtenerse los valores máximos en el mes de abril25. En Lima, así como en la Libertad las muertes de M se incrementaron en la segunda ola debido a un aumento en las muertes de EMACC como oftalmología y pediatría, los cuales eran varones y >60 años predominantemente, en los que se tiene una alta tasa de mortalidad y letalidad26; mientras que, en Loreto, Arequipa, Puno y otras ciudades se pudo observar una situación contraria debido probablemente a una mejor aplicación de las medidas preventivas.
La tasa de mortalidad en el periodo de estudio fue de 5,9 por 1000 M, cifra mucho mayor a la reportada en el 2020 en Europa, Corea del Sur y China 27, pero menor a la observada en Bolivia (12,5), igual a México (5,9) y mayor a Brasil (1,9).(17, 28) Esta situación tiene estrecha relación con las condiciones socioeconómicas de los países latinoamericanos, donde se ha producido el 32,1% de las muertes acontecidas globalmente y solo cobija al 8,4% de la población mundial29 Ello se traduce en sistemas de salud inadecuados, como el peruano, que se saturaron durante la pandemia y que permitieron no contar con EPP adecuados para la labor de los M, entre otras cosas.
Las especialidades con mayor TME durante el periodo de estudio fueron medicina nuclear, epidemiología y administración de salud, especialidades que han tenido un bajo contacto con pacientes con COVID-19, como consecuencia de la disminución de actividades debido a la suspensión de consulta externa24 y al tipo de trabajo administrativo característico de las dos últimas especialidades mencionadas. Este resultado, puede tener relación con la no utilización de equipos de protección personal (EPP) que, por un lado, estuvieron reservados para M especialistas con alto contacto con pacientes COVID-19 y con gran emisión de aerosoles, como los especialistas en cuidados intensivos30 y por otro lado, al contacto con pacientes con COVID-19 que probablemente no presentaron sintomatología. Los M especialistas en cuidados intensivos mostraron la menor TME y podría deberse a un mejor cumplimiento en el uso de EPP, así como todas las medidas preventivas que se han reglamentado(30, 31), los cuales demostraron tener una eficacia en la protección de los profesionales de la salud, como se evidenció en China para fines de marzo del 202032. En un punto intermedio se pudo observar especialidades como medicina interna o de emergencias que tuvieron un alto contacto con pacientes COVID-19 (TME de 10 y 5,2 M por 1000 M expuestos respectivamente), lo cual pudo deberse posiblemente a una elevada demanda de pacientes en sus áreas de trabajo lo que habría permitido un cumplimiento parcial de las medidas de protección contra el virus SAR-CoV-2. A ello se suma, la observación repetida estos pacientes por parte de estos M27. Situación semejante se pudo observar en los M generales, muchos de los cuales han finalizado una especialidad, pero por no contar con el título universitario correspondiente, no figuran como M especialistas en la base de datos de CMP.
Los CR que mostraron una TME fueron Loreto y Huancavelica. En el primero se evidenció un mayor riesgo de enfermar de los M por COVID-19 en el Perú, que fue de 259,1 por cada 1000 M expuestos, mientras que en el segundo el riesgo fue menor (76,7 M enfermos por cada 1000 M expuestos)7. Aunque, durante el 2020 y 2021 Huancavelica mostró una incidencia acumulada (IA) del COVID-19 mayor a 395 enfermos por cada 1000 hab.33. Esta situación expresa una alta demanda de atención en salud, en lugares donde hay una pobre oferta de M, así como la deficiencia en diferentes elementos como los EPP, oxígeno medicinal e infraestructura adecuada (34, así como un alto grado de pobreza en la población35 para poder aplicar las diferentes medidas de prevención como el distanciamiento entre personas, el manejo de la carga viral en los ambientes hospitalarios entre otras medidas. Esta situación habría permitido que el 58,3% de trabajadores tenga una seroprevalencia positiva para el SARS-CoV2 en un hospital de Loreto, siendo mucho mayor en el personal administrativo, los cuales mostraron una tasa de ataque de 98,9% a pesar de no tener un contacto directo con pacientes COVID-1936. Muchos de los M que enfermaron en el Perú, fueron referidos gravemente a la ciudad de Lima, ya que los hospitales donde se hallaban no tenían el personal ni el equipamiento necesario acorde con las circunstancias, pero a pesar de ello, alrededor del 70% del total M fallecieron en Lima.
La fortaleza de este estudio fue la evaluación de alto número de casos. El no haber podido obtener, en la mayoría de los casos, la información de las actividades y características desarrollados por los M en el ámbito privado y si los M estuvieron aislados o no fueron limitantes de nuestro estudio.
Concluimos que las mayores tasas de mortalidad de los M de acuerdo a su especialidad se dieron en aquellos que tuvieron poco contacto con pacientes COVID-19, (medicina nuclear, epidemiología y administración en salud) siendo la menor TME para los M con especialidad en cuidados intensivos. Los M varones y >60 años fueron los que más murieron, desde el inicio de la pandemia por COVID-19 hasta noviembre del 2021, así como la mayor frecuencia de fallecimiento se dio en la ciudad de Lima.