Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Peruana de Ginecología y Obstetricia
versão On-line ISSN 2304-5132
Rev. peru. ginecol. obstet. vol.65 no.4 Lima out./dic. 2019
http://dx.doi.org/10.31403/rpgo.v65i2204
ARTÍCULO ORIGINAL
Pronóstico de la translucencia nucal fetal ≥ 5,5 mm en Lima, Perú
Prognosis of fetuses with nuchal translucency thicker than 5.5 mm in Lima, Peru
Guillermo Diez Chang1,2, Magdalena G. Bazán Lossio de Diez3,4
1 Médico cirujano especialista en Obstetricia y Ginecología, Mg Sc Gerencia de Servicios de Salud, Miembro del Staff de Centro de Medicina Fetal, Clínica el Golf, Clínica Santa Isabel, Lima, Perú
2 Past President de la Sociedad Peruana de Ultrasonido en Obstetricia y Ginecología (SPUOG), Miembro de la International Society of Ultrasound in Obstetrics and Gynecology (ISUOG), Miembro titular de la Sociedad Peruana de Obstetricia y Ginecología (SPOG), Fellow American College of Obstetricians and Gynecologists (ACOG)
3 Médico cirujano especialista en Obstetricia y Ginecología, Mg Sc Gerencia de Servicios de Salud
4 Ex directora Ejecutiva de Salud sexual y Reproductiva del Ministerio de Salud
ABSTRACT
Introduction: First trimester screening has been performed for over 19 years in Peru, but there is no information on the outcomes. Objective: To determine the prognosis of an increased fetal nuchal thickness (NT). Patients: Ultrasound assessment of fetal nuchal thickness in 10 340 consecutive fetuses, 11 to 13 weeks gestation. Interventions. Fetal screening was performed by nine sonographers accredited by the Fetal Medicine Foundation (FMF); the FMF recommendations were followed. Data were recorded using Astraia software. Results: Thirty-seven (0.36%) fetuses presented NT ≥ 5.5mm. Eight patients were lost to follow up. The remaining 29 cases were included in this report. Prenatal karyotyping was performed in 18 cases; 17 of them were abnormal and presented trisomy 21 (7), trisomy 18 (4), monosomy X (5), and trisomy 22 (1). Four of the seven cases of trisomy 21 were born at term without major anomalies. Eleven did not have prenatal testing; one of them was a healthy newborn at term, the remaining 10 died in utero. Seventeen of the 19 known karyotypes were abnormal, which significantly differs from Kagan’s results (89% vs 64%, p<0.05) Conclusion: Fetuses with nuchal translucency ≥ 5.5mm in our institution presented a worse prognosis in significantly more cases, compared to other reports.
Key words: Measurement, nuchal translucency, First trimester, Prenatal ultrasonography, Genetic testing.
RESUMEN
Introducción. El tamizaje ecográfico del primer trimestre se realiza en el Perú desde hace 19 años, pero se carece de información del seguimiento de las pacientes evaluadas. Objetivos. Determinar el pronóstico de una translucencia nucal (TN) muy aumentada en el feto. Diseño. Estudio retrospectivo observacional. Pacientes. Se evaluó 10 340 fetos consecutivos entre las 11 y 13 semanas, en madres que llegaron al servicio de ecografía. Intervenciones. Evaluación por nueve ecografistas acreditados por la Fetal Medicine Foundation (FMF) siguiendo las recomendaciones de la FMF. Los resultados fueron registrados en el software Astraia. Resultados. Treintaisiete (0,36%) pacientes tuvieron TN ≥ 5,5 mm; ocho no regresaron a la institución y se desconoce el desenlace de su embarazo, por lo que no fueron considerados en el análisis posterior. De los 29 reportados, en 18 se realizó cariotipo prenatal, 17 de ellos fueron anormales (7 trisomías 21; 4 trisomías 18; 5 monosomías X; una trisomía 22). Cuatro de los 7 fetos con trisomía 21 nacieron a término sin malformaciones importantes; uno falleció durante el embarazo, otro embarazo fue interrumpido en el extranjero y se desconoce el desenlace de un caso. De los 11 que no se realizaron cariotipo prenatal, uno (3,2%) nació vivo y sano y los otros 10 fallecieron durante el embarazo. Diecisiete cariotipos de 19 conocidos fueron anormales, lo que difiere significativamente de los resultados de Kagan (89% vs 64%, p<0,05). Conclusiones. El pronóstico de los fetos con TN ≥5,5 mm en nuestra institución fue significativamente peor que el publicado en la literatura.
Palabras clave. Medida de translucencia nucal, primer trimestre, Ecografía prenatal, Pruebas.
Introducción
Han pasado 27 años desde las primeras descripciones de indicios ecográficos de problemas cromosómicos en los fetos del primer trimestre(1), 25 años desde que se demostró su asociación con aneuploidías(2), 21 años desde que se propuso la translucencia nucal para el tamizaje del primer trimestre(3,4) y, por lo menos, 15 años desde que se incorporaron las pruebas bioquímicas(5) a este tamizaje. Además, han transcurrido 18 años desde que se describió la TN como indicio de anomalías morfológicas y se propuso el tamizaje de anomalías en el primer trimestre(6,7). El objetivo del tamizaje, en los países en que la interrupción del embarazo es legal, es interrumpir el embarazo de los fetos anormales. En países como el nuestro, donde la interrupción del embarazo no es legal, el objetivo es dar tranquilidad a las gestantes y conseguir mejores condiciones de nacimiento a los fetos con anomalías. Debido a eso es que en el Perú se mide la translucencia nucal desde 1998, pero aún no se ha implementado un protocolo nacional de tamizaje. En la Clínica Santa Isabel se estandarizó la evaluación del primer trimestre entre las 11 y 13 semanas, de acuerdo, a las recomendaciones de la FMF, en el año 2012. El objetivo del presente trabajo fue obtener información del pronóstico de una translucencia nucal muy elevada y en qué forma sería afectada por otros hallazgos ecográficos o de laboratorio, para aconsejar adecuadamente a la población del país.
Métodos
Nueve médicos acreditados por la Fetal Medicine Foundation(FMF) en la medición de la translucencia nucal (TN), ducto venoso (DV) y hueso nasal (HN), y tres de ellos en la evaluación del flujo tricuspídeo (RT), evaluaron a 10 340 fetos de gestantes consecutivas que se acercaron al servicio de ecografía de la clínica, entre agosto del 2012 y mayo del 2019, para la ecografía del primer trimestre. Las mediciones fueron realizadas con equipos General Electric, modelos Voluson E8 Expert BT 12 y Voluson E8 BT12.
Los fetos midieron entre 45 y 84 mm de longitud céfalo-caudal (LCN). La medición del LCN se realizó en un corte sagital del feto con la columna paralela al transductor, con el feto en posición neutral. Las evaluaciones se hicieron siguiendo las recomendaciones de la FMF(8), recomendaciones que han variado con el tiempo, por lo que describiremos la parte básica del procedimiento.
La translucencia nucal fue medida en un corte sagital de la cara de los fetos, con una magnificación tal, que la pantalla solo estuviera ocupada por la cabeza y el tórax fetal y que permitiera la medición en décimas de mm(8). La medida fue realizada de manera manual con la técnica On to On o semiautomatizada con el software Sono NT (GE).
Se observó la presencia o ausencia del hueso nasal en el mismo corte sagital, procurando que el hueso esté paralelo al transductor.
El flujo tricuspídeo se evaluó en un corte apical de 4 cámaras, con el eje a menos de 15° de la vertical, con una magnificación tal que solo el tórax ocupara la pantalla del ecógrafo. Se seleccionó un volumen de muestra de 2 mm y se colocó sobre la válvula tricúspide, de modo que más de la mitad de la muestra estuviera en el área ventricular. Se seleccionó una velocidad de barrido tal que solo se observaran 4 a 6 ondas en la pantalla.
El flujo en el ducto venoso se evaluó con la misma velocidad de barrido, pero en un corte sagital desde el polo podálico, de tal manera que el ángulo entre el eje del ducto venoso y la vertical fuera menor de 30°, con un volumen de muestra menor de 1 mm y un filtro de 60 MHz.
Los datos fueron registrados usando el software Astraia. En esta base de datos se buscó las pacientes con TN de al menos 5,5 mm.
En el segundo trimestre -entre las 20 y 24 semanasse realizó una evaluación de la anatomía fetal.
Para efecto de nuestro trabajo, definimos como mal desenlace del embarazo a los casos con diagnóstico de aneuploidías, malformaciones importantes, muerte intrauterina (MIU) o muerte perinatal.
El análisis estadístico se hizo con la prueba Z de la diferencia de proporciones con nivel de significancia del 5%.
El comité de ética autorizó la presentación de estos resultados. En la clínica se carece de autorización del comité de ética para el diagnóstico prenatal invasivo, por lo que los procedimientos invasivos y sus resultados fueron procesados en otras instituciones, como el Centro de Medicina Fetal.
Resultados
De las 10 340 pacientes evaluadas, 37 (0,36%) tuvieron mediciones de la translucencia nucal (TN) ≥ 5,5 mm. Ocho pacientes no regresaron a la consulta, por lo que el reporte es de las 29 restantes.
La edad promedio de las pacientes fue 35,5 años (rango 23 a 44). Los fetos midieron en promedio 59 mm (rango 47 a 80 mm). Dieciocho se realizaron un cariotipo prenatal y 11, no. El recién nacido sano de nuestra serie no tuvo cariotipo prenatal.
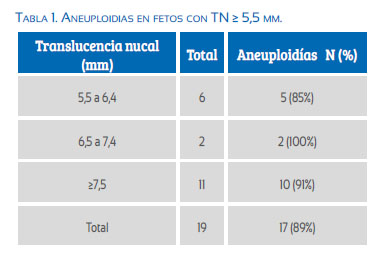
En las pacientes con cariotipo prenatal, la mayoría de los cariotipos fueron anormales (tabla 1): 7 trisomías 21 (todos TN ≤ 8 mm), 4 trisomías 18, 5 monosomías X y una trisomía 22. El feto con cariotipo prenatal normal tenía diagnóstico de pentalogía de Cantrell y falleció durante el embarazo.
Cuatro de los 7 fetos con trisomía 21 nacieron vivos y sin malformaciones importantes; una gestante, de madre extranjera, viajó a su país de origen donde interrumpió su embarazo; un feto que tuvo TN 8 mm, reflujo tricuspídeo, onfalocele y edema generalizado falleció antes de las 24 semanas (muerte fetal intrauterina); del último feto, se desconoce el desenlace final.
En la evaluación del primer trimestre, tres tuvieron reflujo en la válvula tricúspide (uno de ellos además tuvo aumento de resistencia en el ducto venoso) y otros dos, ausencia del hueso nasal. En la evaluación morfológica solo se encontró onfalocele e hidropesía en un feto; en los demás, no se hallaron anomalías importantes.
En la evaluación morfológica del segundo trimestre, en dos de cuatro recién nacidos con trisomía 21 persistió el edema nucal, uno de ellos con hipoplasia del hueso nasal e hipotelorismo y otro un foco ecogénico en el ventrículo izquierdo. En los otros dos, no se encontró anomalías ni indicios ecográficos de aneuploidías; al nacer, uno tuvo persistencia del conducto arterioso y otro, una comunicación interauricular.
Entre los 10 340 fetos evaluados, identificamos pre o posnatalmente a 38 con trisomía 21. La TN ≥ 5,5 mm solo detectó a 24% de ellas.
De los 10 fetos con otras aneuploidias diagnosticadas prenatalmente, 3 fallecieron durante el embarazo y se desconoce el desenlace de los otros 7.
En nuestra población de 10 340 fetos del primer trimestre identificamos pre o posnatalmente otras 17 aneuploidias, y el 65% tuvo una TN ≥ 5,5 mm.
De los 11 fetos sin cariotipo prenatal, uno, con diagnóstico de higroma quístico, nació sano a las 39 semanas, pesó 3 315 g y midió 46 cm y se encontraba con buena salud hasta los 2 años de vida. Los otros diez tuvieron MIU. En siete se encontraron malformaciones además del higroma septado: 5, hidropesía; dos, onfalocele; uno, gastrosquisis; uno, hernia diafragmática; dos, cardiomegalia.
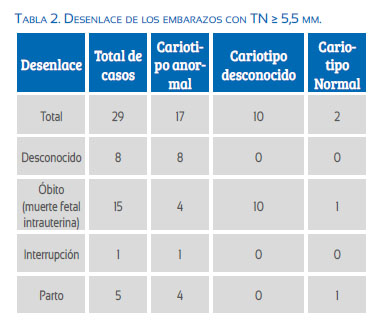
En nuestro trabajo, una TN ≥ 5,5 mm es un fuerte indicador de mal pronóstico (tabla 2), 28/29 (96%) pacientes con este hallazgo tuvieron un mal desenlace: 17 mostraron cromosomopatías y otras 11 resultaron en muerte fetal intrauterina. Solo una tuvo un niño vivo sano.
Discusión
El seguimiento de los fetos con TN muy elevadas (> 99,4 percentil) nos permite saber cómo aconsejar a las pacientes cuyos fetos presenten estos indicios ecográficos. Deberíamos informar que los hallazgos de hidropesía o edema generalizado son de muy mal pronóstico, ya que ninguno de los fetos que tuvieron dichos hallazgos llegaron a nacer vivos.
La proporción de fetos con problemas cromosómicos en relación con el tamaño de la TN en este rango difiere significativamente de los datos publicados por Kagan(10) (89% vs 64%, p <0,05) (tabla 2).
La discrepancia podría deberse a una diferencia en la selección de los pacientes, ya que la población estudiada por Kagan fue en ‘gestantes que se realizaron procedimientos invasivos diagnósticos’, mientras que nuestra población fue de ‘fetos con TN aumentadas’. Esta diferencia de selección implica que Kagan no considera la evolución de los fetos con TN altas que no se realizaron procedimientos diagnósticos. Y este grupo de pacientes podría haber optado por una terminación de su embarazo; y habría tenido un peor pronóstico, por ejemplo, si la TN aumentada se acompañaba de malformaciones evidentes. Otro factor que influye es la diferencia de edades gestacionales, ya que los estudios iniciales se realizaban con LCN de 38 a 84 mm, que posteriormente fue cambiada a 45 a 84 mm (como en nuestra población). Se sabe que con el progreso del embarazo el grosor de la TN puede reducirse hasta debajo del percentil 95, sobre todo si transcurre una semana entre las evaluaciones(9).
Nuestros datos son comparables con los de Souka(6), quien sostiene que al menos 45% de los fetos con estos valores de TN y cariotipo normal nacen vivos y sanos. De dos fetos con cariotipo normal en nuestra serie, uno nació vivo y sano.
De acuerdo con Ayras y col(11), se encuentran problemas de salud importantes hasta en 7% de los fetos euploides con TN altas y ecografía normal en el segundo trimestre.
Nuestros resultados son similares a los de Shakoor(12), quien reporta 18 fetos con TN ≥ 5,5 mm, de los cuales 2 nacieron vivos, 7 murieron intraútero, 8 interrupciones y una muerte neonatal; pero, difieren en que en su serie solo 3/13 fetos con TN ≥ 6,5 mm se realizaron cariotipo prenatal y dos de ellos tuvieron cariotipo normal.
Este trabajo es la serie más grande presentada en el país de fetos con TN muy altas. Tiene como mérito haber sido realizada en una población de tamizaje con riesgo bajo y no en una de población de referencia (riesgo alto), como en la mayoría de los reportes internacionales. Se considera importante ampliar el estudio a fin de confirmar que la estadística nacional es similar o no a la de la FMF.
En conclusión, el pronóstico de los fetos con TN ≥ 5,5 mm en este estudio peruano fue significativamente peor que el reportado en la literatura. Se requieren más estudios a realizar en el país.
Agradecimiento
Agradecimiento a los colegas Roberto Albinagorta Olórtegui, David Campodónico Olcese, Walter Ventura Laveriano, Roberto Crocce Cipriano, Rommel Lacunza Paredes, Julio Britto, Ángela Almandoz, Conny Nazario Arredondo, que durante su labor diaria evaluaron a las pacientes presentadas en este trabajo. A mis hijos Carlos y Guillermo por su revisión del inglés, y a los gínecoobstetras, neonatólogos y enfermeras de la clínica que colaboraron en la recolección de los datos.
La presente publicación es original y no ha sido remitida previamente a otra institución. Ha sido aprobada por el comité de ética de la clínica. Las pacientes fueron informadas que sus datos podrían ser publicados de manera anónima.
Conflictos de interés: este trabajo carece de conflictos de interés
Financiamiento: por los autores
Citar como: Diez Chang G, Bazán Lossio de Diez MG. Pronóstico de la translucencia nucal fetal ≥5,5 mm en Lima, Perú. Rev Peru Ginecol Obstet. 2019;65(4):455-459. DOI: https://doi.org/10.31403/rpgo.v65i2204
Referencias Bibliográficas
1. Nicolaides KH, Snijders RJ, Gosden CM, Berry C, Campbell S. Ultrasonographically detectable markers of fetal chromosomal abnormalities. Lancet .1992;340:704–7. (Level III). [ Links ]
2. Pandya PP, Kondylios A, Hilbert L, Snijders RJM, Nikolaides KH. Chromosomal defects and outcome in 1015 fetuses with increased nuchal translucency. Ultrasound Obstet Gynecol 1995;5:15-9. [ Links ]
3. Pandya PP, Snijders RJ, Johnson SP, De Lourdes Brizot M, Nicolaides KH. Screening for fetal trisomies by maternal age and fetal nuchal translucency thickness at 10 to 14 weeks of gestation. Br J Obstet Gynaecol. 1995;102:957–62. [ Links ]
4. Snijders RJ, Noble P, Sebire N, Souka A, Nicolaides KH. UK multicentre project on assessment of risk of trisomy 21 by maternal age and fetal nuchal-translucency thickness at 1014 weeks of gestation. Fetal Medicine Foundation First Trimester Screening Group. Lancet. 1998;352:343–6. (Level III). [ Links ]
5. Wapner R, Thom E, Simpson JL, Pergament E, Silver R, Filkins K, et al. First-trimester screening for trisomies 21 and 18. First Trimester Maternal Serum Biochemistry and Fetal Nuchal Translucency Screening (BUN) Study Group. N Engl J Med. 2003;349:1405–13. (Level II-3). [ Links ]
6. Souka AP, Krampl E, Bakalis S, Heath V, Nicolaides KH. Outcome of pregnancy in chromosomally normal fetuses with increased nuchal translucency in the first trimester. Ultrasound Obstet Gynecol. 2001;18:9–17. [ Links ]
7. Michailidis GD, Economides DL. Nuchal translucency measurement and pregnancy outcome in karyotypically normal foetuses. Ultrasound Obstet Gynecol. 2001;17:102–5. [ Links ]
8. Snijders RJ, Thom EA, Zachary JM, Platt LD, Greene N, Jacson LG, et al. First-trimester trisomy screening: nuchal translucency measurement training and quality assurance to correct and unify technique. Ultrasound Obstet Gynecol. 2002;19:353–9. (Level III). [ Links ]
9. Muller A, Pajkrt E, Bleker OP, Bonsel GJ, Bilardo CM. Disappearance of enlarged nuchal translucency before 14 wee- ks’ gestation: relationship with chromosomal abnormalities and pregnancy outcome. Ultrasound Obstet Gynecol. 2004;24:169–74.
10. Kagan KO, Avgidou K, Molina FS, Gajewska K, Nicolaides KH. Relation between increased fetal nuchal translucency thickness and chromosomal defects. Obstet Gynecol. 2006;107:6– 10. [ Links ]
11. Ayras O, Eronen M, Tikkanen M, Rahkola-Soisalo P, Paavonen J, Stefanovic V. Long-term outcome in apparently healthy children with increased nuchal translucency in the first trimester screening. Acta Obstet Gynecol Scand. 2016 May;95(5):541-6. doi: 10.1111/aogs.12878 [ Links ]
12. Shakoor S, Dileep D, Tirmizi S, Rashid S, Amin Y, Munim S. Increased nuchal translucency and adverse pregnancy outcomes. J Matern Fetal Neonatal Med. 2017 Jul;30(14):1760-3. DOI: 10.1080/14767058.2016.1224836. [ Links ]
Correspondencia:
Guillermo Diez Chang
Av. Guardia Civil 715 2° piso.
+511 2265977 +51 999411054
Recibido: 22 noviembre 2018
Aceptado: 7 junio 2019
Publicación online: 14 noviembre 2019