Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista de Neuro-Psiquiatría
Print version ISSN 0034-8597
Rev Neuropsiquiatr vol.77 no.2 Lima Apr. 2014
Migración como factor de riesgo para la esquizofrenia
Migration as a risk factor for schizophrenia
Santiago A. Cabrera1,2,a, Lizardo Cruzado1,2,b
1 Facultad de Medicina Alberto Hurtado, Universidad Peruana Cayetano Heredia. Lima, Perú.
a Médico residente de psiquiatría ; b Psiquiatra.
RESUMEN
La multiplicidad de factores epidemiológicamente asociados a la esquizofrenia abarca uno de palpitante actualidad y gran complejidad: los procesos migratorios. Millones de personas en el mundo han migrado y migran, sometiéndose a experiencias diversas de racismo, discriminación, postergación socioeconómica y, desde luego, al duelo migratorio. Se ha determinado que las vivencias de discriminación y el aislamiento social (vivir solo y en comunidades con baja densidad de la etnia del migrante) se hallan entre los más prominentes correlatos epidemiológicos de riesgo para desarrollar esquizofrenia. A partir de casos recientes e ilustrativos de nuestra casuística hospitalaria, revisamos la bibliografía pertinente y reflexionamos acerca de este fenómeno psicopatológico colectivo.
PALABRAS CLAVE: Trastornos psicóticos, esquizofrenia, migración internacional, problemas sociales.
SUMMARY
The multiplicity of epidemiological factors associated with schizophrenia encompasses one highly topical and very complex factor: the processes of migration. Millions of people worldwide have migrated and are migrating now, undergoing various experiences of racism, discrimination, socioeconomic postponement and, of course, the migratory mourning. It has been determined that the experiences of discrimination and social isolation (living alone and in communities with low density of migrant ethnicity) are among the most prominent epidemiological correlates of risk. From recent and illustrative cases from our hospital clinical casuistry, we review the relevant literature on this subject and then we reflect on this collective psychopathological phenomenon.
KEY WORDS: Psychotic disorders, schizophrenia, emigration and immigration, social problems.
INTRODUCCIÓN
Se define como migración al proceso de cambio social donde un individuo se desplaza desde un entorno cultural y geográfico a otro, con fines de establecerse permanentemente o por un periodo prolongado para propósitos laborales, estudiantiles o de vivienda -o por exilio de causas políticas- (1). Según datos de la Organización de las Naciones Unidas, el número de personas involucradas en movimientos migratorios ha ido progresivamente en aumento a través de la historia reciente, especialmente desde la segunda mitad del siglo XX. Hoy existen a nivel mundial más de doscientos millones de personas en condición de migrantes y se prevé que este número llegue a duplicarse en los próximos veinte años. Actualmente Europa alberga la mayor cantidad de personas inmigrantes de todas las nacionalidades, pero Estados Unidos y Oceanía son los ámbitos geográficos donde la proporción de inmigrantes, respecto al total de la población, es mayor (2).
En el Perú, la migración hacia el exterior del país es un fenómeno que ha ido en aumento. Solo en los primeros seis años de este siglo, abandonaron nuestro país un millón de personas y se calcula que más de tres millones de peruanos han migrado a lo largo de las últimas décadas.Los destinos receptores de emigración se han diversificado y países como Italia, España, Japón, Chile y Argentina reciben a más y más peruanos. Esta ola migratoria comparte tres características que la diferencian y que son importantes para el presente reporte: se trata de una población mayoritariamente femenina, de personas jóvenes y en edad de actividad laboral, y con un nivel de preparación y capacitación bastante heterogéneo (3).
La asociación entre migración y enfermedad mental es un tema de gran interés actual y tiene como uno de sus principales núcleos teóricos al duelo migratorio. Se entiende por duelo al proceso de reorganización de la personalidad y de la homeostasis psíquica que tiene lugar cuando se pierde algo que es significativo para el sujeto. En el caso de la migración, el duelo tiene que ver con la reelaboración de los vínculos que la persona había establecido con su lugar de origen, que se constituyeron durante las primeras etapas de la vida y han desempeñado un papel muy importante en la estructuración de su personalidad. El fenómeno psicopatológico del duelo migratorio ha acompañado a la humanidad desde épocas inmemoriales, aunque puede eventualmente llegar a generar problemas para determinados individuos, sobre todo si hay circunstancias personales o sociales adicionales y perniciosas. Joseba Achótegui, uno de los principales estudiosos del tema, ha discernido hasta siete componentes asociados al duelo migratorio, que son: duelo respecto a la familia y los amigos, a la lengua, a la cultura, a la tierra y al paisaje, al estatus social, al grupo de pertenencia y a los rasgos físicos (4). Estos componentes del duelo y los elementos posteriores del ajuste y adaptación al nuevo entorno, influirían en el desarrollo de diversos trastornos mentales estudiados en la población migrante, sobre todo en cuanto a procesos psicóticos.
En nuestra patria, como antecedente, es imprescindible mencionar que, hace más de medio siglo, Carlos Alberto Seguín (5) describió el síndrome psicosomático de desadaptación en pacientes jóvenes, de 15 a 25 años de edad, que migraban de poblaciones rurales y andinas hacia las urbes de la costa peruana, en el contexto de profundos procesos de cambio social. Seguín postulaba que el síndrome psicosomático de desadaptación era un cuadro subdiagnosticado pero de suma importancia en la práctica clínica por su tendencia a la cronificación y a la aparición posterior de problemas afectivos con prominencia de sintomatología somática.
Se ha encontrado asociación indiscutible entre migración y trastornos psicóticos en múltiples investigaciones: la migración se considera ahora un factor de riesgo importante para el desarrollo de esquizofrenia y, en menor cuantía, para trastorno bipolar y depresiones psicóticas. Ya Ødegåard, en el año 1932, observó una mayor cantidad de admisiones por esquizofrenia, casi del doble, entre noruegos migrantes que entre noruegos no desplazados de su país natal, con un pico de incidencia diez a doce años luego de la emigración (6). Investigaciones retrospectivas, aplicando criterios de la Clasificación Norteamericana de Enfermedades Mentales (DSM-IV) sobre amplias bases de datos poblacionales canadienses de las primeras décadas del siglo XX, encontraron igualmente incremento de más del 50% de incidencia de esquizofrenia en los migrantes respecto a los aborígenes. Otros trabajos posteriores han hallado un incremento hasta de quince veces en el riesgo relativo de presentar esquizofrenia entre la población migrante versus la no migrante. En los dos estudios recientes de mayor envergadura se han corroborado los hallazgos mencionados, así por ejemplo, Cantor-Graae y cols. (7) encontraron un significativo incremento -dos a cuatro veces- de la incidencia de esquizofrenia en migrantes de primera y segunda generación, a través de un metaanálisis de estudios epidemiológicos realizados entre 1977 y 2003. En el segundo trabajo, Bourque y cols. (8), encontraron datos similares en otro metaanálisis ejecutado entre 1977 y el 2008, con bases de datos que incluían estudios efectuados no solamente en países de lengua inglesa. Por otro lado, se ha intentado encontrar una asociación entre migración y desórdenes no psicóticos (ansiedad y depresión), pero los resultados han sido dispares: sin correlación o con asociación inversa. Así, por ejemplo, Bhugra ha encontrado que hay grupos inmigrantes con menos depresión que los nativos (9,10).
En este reporte, a partir de casos de emigrantes admitidos en el servicio de hospitalización de adultos del Instituto Nacional de Salud Mental (INSM) en Lima, quienes tuvieron que retornar de sus destinos migratorios por haber desarrollado trastornos psicóticos, revisamos la literatura pertinente y reflexionamos sobre este factor de riesgo de importancia creciente en la salud mental, desde la perspectiva individual y poblacional.
Caso clínico 1
Mujer de 39 años, desempleada, sin hijos, tiene una tía con trastorno bipolar. Viajó a España a los 20 años para estudiar, y a los 27, tras la separación de su pareja, empezó a mostrar ánimo depresivo, insomnio, descuido personal, conducta errática – pasaba el día escribiendo extensos pasajes bíblicos en un cuaderno-, y luego mostró delusiones paranoides. Dejó de comer por temor a ser envenenada por sus familiares. En Barcelona inició tratamiento psiquiátrico con risperidona y luego olanzapina y llegó a ser hospitalizada en cuatro ocasiones: se le diagnosticó esquizofrenia paranoide. Dejó el trabajo y los estudios y tras la última hospitalización, en el año 2012, la familia decidió traerla de vuelta al Perú. En Lima estuvo cerca de un año en casa de su madre, aislada y apragmática; no había síntomas afectivos de ningún tipo. Progresivamente reaparecieron alucinaciones auditivas, delusiones de daño, agresividad contra los familiares, irritabilidad y suspicacia. Fue llevada al servicio de emergencia del INSM, donde se constató que estaba querellante, taquilálica, con logorrea y pensamiento precategorial. Quedó en hospitalización por cerca de tres meses. El diagnóstico que se le adjudicó fue esquizofrenia paranoide, y hubo mejoría solo parcial al tratamiento con olanzapina más haloperidol. La familia rechazó el uso de clozapina o terapia electroconvulsiva por temor a los efectos adversos. Se le dio un permiso de fin de semana, y no regresó más.
Caso clínico 2
Mujer de 27 años, desempleada, sin hijos. De niña había repetido dos años en la primaria por bajo rendimiento. A los 21 años viajó a Chile, donde estaba viviendo su padre, y estuvo trabajando por tres años como niñera; luego regresó por dos años a Lima y luego migró otra vez, pero a vivir sola. A los 25 años empezó a vivir con su pareja en Chile y mantuvo la relación hasta nueve meses antes del ingreso. Se separaron en situaciones confusas y, tras la separación, empezó a acudir a un templo evangélico donde oraba y leía la Biblia todo el día. Desarrolló delusiones místicas y alucinaciones auditivas, afirmaba haber recibido la misión divina de redimir al pueblo peruano. La familia, preocupada, la trajo de regreso al Perú, pues no había quién la ayude allá. A su retorno, la madre la notó completamente cambiada, no dormía y salía a predicar a la calle. Presentó descuido personal, desorganización conductual, embotamiento afectivo, autoagresión y fenómenos de pasividad somática. Fue hospitalizada en el INSM por espacio de 2 meses, donde se le diagnosticó esquizofrenia paranoide, y experimentó mejoría paulatina con el tratamiento de 20 mg. diarios de trifluoperazina. Se la derivó a su hospital de origen, y no hay más noticias de ella.
Caso clínico 3
Mujer de 30 años, madre soltera y actualmente desempleada. Su madre sufre de depresión mayor. Inició su enfermedad a los 12 años, con alucinaciones auditivas y delusiones paranoides, conducta errática, además de descuido personal y académico. Los síntomas persistieron por tres meses. Inició tratamiento oral con haloperidol y hubo remisión completa al año. Tras esto terminó el colegio y luego empezó la universidad, donde conoció a su esposo. Mantuvo un buen funcionamiento sin medicación, y la familia pensó que estaba curada. A la edad de 24 años viajó a España con su esposo. Empezó a estudiar en un instituto de educación superior y se quejaba constantemente de ser víctima del racismo. A los diez meses de migración empezaron las rencillas con la pareja y finalmente se separaron. La madre la notaba ansiosa, irritable y agresiva con toda la familia. Empezó a descuidar el trabajo, a despilfarrar el dinero en fiestas y a salir con múltiples hombres, en ausencia de síntomas maníacos. Quedó encinta pero no sabía de cuál de sus parejas. Tras el parto su situación empeoró: perdió tres trabajos de forma consecutiva por su ánimo quisquilloso y litigante. De pronto, se convenció de que la policía le quería quitar a su hijo y llamaba a su casa constantemente con miedo a que sucediera eso. Al ver que estas conductas persistían durante más de un año, decidieron traerla de regreso a Lima y se instaló en la casa de su madre. La familia vio que maltrataba a su hijo, lo forzaba a ingerir grandes cantidades de comida, y seguía preocupada de estar siendo perseguida por la policía española. Se puso agresiva y fugó en varias ocasiones de casa, con rumbo desconocido, por lo que fue finalmente traída al Instituto Nacional de Salud Mental (INSM). Fue internada por espacio de tres meses, y salió de alta libre de síntomas psicóticos y con buena conciencia de enfermedad. El diagnóstico que se planteó fue el de esquizofrenia paranoide (a descartar trastorno esquizoafectivo), y se le dio de alta con tratamiento de haloperidol oral y en depósito. Actualmente está en casa cuidando a su hijo de 2 años, quien desarrolló un trastorno de conducta con autoagresión y es visto por psiquiatría infantil. La paciente tiene planes de trabajo para el próximo año; las peleas siguen constantes en su hogar.
DISCUSIÓN
Hay varias razones por las cuales las personas involucradas en procesos migratorios se encuentran en mayor riesgo de padecer una enfermedad mental (9). Y, entre los distintos desórdenes psiquiátricos, definitivamente es el grupo de los trastornos psicóticos el que reúne mayor cantidad y calidad de evidencia respecto a su asociación con los procesos migratorios. Las causas de esta asociación no están hasta hoy dilucidadas meridianamente pero a continuación revisaremos brevemente el estado actual de su investigación.
A partir del trabajo seminal de Ødegård en 1932, se ha sucedido una serie de investigaciones que Dinesh Bhugra, uno de los psiquiatras más renombrados en el campo de la psiquiatría cultural, ha revisado detallando el impacto psicopatológico de los procesos de migración. Así, se han enunciado hasta diez hipótesis diferentes que explicarían la alta tasa de enfermedad psiquiátrica en la población migrante (1,10,11).
La primera hipótesis fue propuesta por el mismo Ødegård y tiene que ver con la predisposición a migrar, es decir, las personas más vulnerables a desarrollar psicosis hipotéticamente se caracterizarían por ser inquietas, desarraigadas y finalmente migrarían abandonando su patria. Esta hipótesis fue elegantemente cuestionada por Selten al estudiar los registros poblacionales de Surinam, de donde la tercera parte de su población migró a Holanda en la década de 1970: una migración selectiva de personas con riesgo per se de hacer esquizofrenia, habría disminuido la prevalencia de esquizofrenia entre los que permanecieron en el país americano, lo que se demostró incorrecto (7). Otro amplio estudio como el realizado por Pedersen en una cohorte poblacional en Dinamarca no verificó la asociación planteada, y hasta encontró un riesgo menor; esto es, las personas que empiezan a presentar síntomas de esquizofrenia simplemente no podrían llegar a completar una tarea tan compleja como la de migrar (12).
La segunda hipótesis tiene que ver con que hay poblaciones con mayor prevalencia de ciertas enfermedades mentales, y esto supuestamente contribuiría a explicar la alta tasa de psicosis en los migrantes. Estas investigaciones fueron elaboradas en población del Caribe: Jamaica, Trinidad y Barbados (13). Sin embargo, al efectuar la comparación y controlando las variables de etnicidad y factores psicosociales, no se ha podido concluir que exista real diferencia entre la prevalencia de esquizofrenia en el país de origen y la prevalencia en el país de destino (14).
La tercera hipótesis involucra a posibles diferencias sociodemográficas, es decir, la edad, sexo, estado marital y status socioeconómico de los migrantes podrían actuar como factores confusores en la comparación de las diferentes tasas de desarrollo de cuadros psicóticos entre aborígenes, no migrantes y migrantes. Las evidencias, con los debidos controles de variables, abonan contra esta posibilidad (9,10).
La cuarta hipótesis postula que la responsabilidad de la mayor prevalencia de esquizofrenia en migrantes podría deberse a los errores diagnósticos en los países de destino, es decir, que los individuos migrantes podrían ser diagnosticados como psicóticos sin reunir realmente criterios para dicho diagnóstico (cabe reconocer que este segundo acápite sí es un problema que acontece con alguna frecuencia en determinados países con drásticas diferencias culturales e idiomáticas). Sin embargo, no hay pruebas contundentes para esta hipótesis, que cuenta empero con algunos defensores (15).
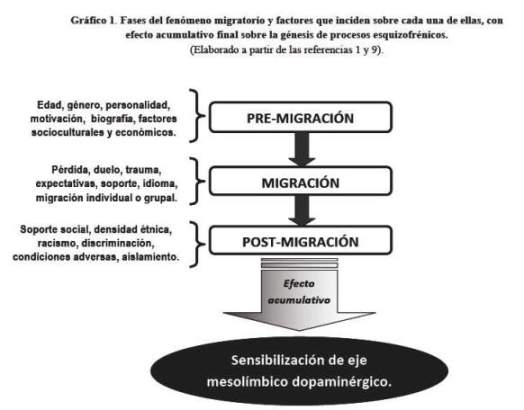
La quinta hipótesis tiene que ver con factores migratorios y post-migración, específicamente con el duelo migratorio que se había antes mencionado: pocos cambios, de entre los muchos a los que debe adaptarse el ser humano a lo largo de su vida, son tan complejos y amplios como los que acontecen en el proceso de migración (16). Hay que mencionar que el duelo migratorio se diferencia de otros duelos por algunas características como la parcialidad, la recurrencia y la multiplicidad (17). Es un fenómeno parcial pues siempre existe la posibilidad de regresar al país de origen. Es recurrente porque a lo largo de la vida del paciente usualmente se mantiene un vínculo que alimenta las llamadas fantasías de regreso. Este vínculo se refuerza en el mundo globalizado de hoy, donde el contacto diario del migrante con sus seres queridos es sencillo y a la breve distancia de unas teclas. Y hay multiplicidad porque los objetos perdidos son múltiples; esta gran cantidad de objetos perdidos hace difícil la adaptación, y puede generar conductas psicológicas de regresión, negación, distorsión de la realidad e idealización, algunas de las cuales son transmitidas a las próximas generaciones como conductas aprendidas. Adicionalmente, no debe soslayarse que los factores post-migratorios pueden ser muy distintos para la experiencia individual de cada migrante, así por ejemplo, la adaptación a nuevas condiciones laborales, de vivienda, de transporte, y desde luego, las nuevas relaciones interpersonales con vivencias de racismo o discriminación, la menor provisión de servicios sanitarios y de apoyo social y la sujeción a nuevas normas -tácitas o explícitas-, todo esto dificulta la ejecución de estudios adecuadamente controlados. Aunque los factores estresantes pueden ser similares para los migrantes, el modo íntimo de vivenciar suele ser distinto para las minorías étnicas: así, varios datos apuntan incuestionablemente que, a mayor sentimiento de discriminación y menor soporte de connacionales, habrá mayor riesgo de desarrollar psicosis (1,11,16).
Hay hipótesis con menor sustento científico respecto a la mayor prevalencia de psicosis en migrantes pero que es pertinente mencionar. Se ha propuesto, verbigracia, a algunos factores del neurodesarrollo como infecciones intrauterinas; déficit de vitamina D en migrantes (por ejemplo, población negra que migra a climas perennemente nublados); mayor abuso de sustancias en los migrantes o predisposición genética primaria. Todas ellas mayoritariamente han sido descartadas. El aumento de riesgo de psicosis se da en general en todas las poblaciones migrantes, en todas las latitudes geográficas y aun entre migrantes que se desplazan de una cultura a otra muy semejante, por lo que no es plausible un factor único o primariamente neurobiológico como denominador explicativo común a situaciones tan diversas (1).
Según se reconoce ampliamente, la población más afectada con la pérdida de años productivos debido a patologías de la salud mental es aquella cuyo rango etario oscila entre 15 y 44 años -y sobre todo en cuadros psicóticos como la esquizofrenia- (18). Y es precisamente este grupo etario el que migra fuera del país en mayor cuantía, en busca de mejoras académicas, laborales o económicas. En mujeres, al tener ellas un inicio más tardío de esquizofrenia que los varones, el duelo migratorio podría ser un desencadenante para el inicio de un cuadro psicótico en un contexto de buen funcionamiento previo. En Chile, por ejemplo, se vive un fenómeno interesante que es la feminización de la inmigración peruana; en este país, el único grupo migratorio donde las mujeres superan a los hombres es el peruano (19). Muchas mujeres que migran y están en capacidad de trabajar y estudiar, pueden desarrollar un cuadro psicótico una vez instaladas allá.
Ocurre un fenómeno posterior a la migración entre las poblaciones, que cabe mencionar. Al llegar a su nuevo destino, es común que los emigrados cierren su círculo social, relacionándose entre ellos en comunidades o barrios donde practican sus costumbres con más ahínco que como lo hacían en su propio país. La segunda generación de migrantes, por lo tanto, a caballo entre la cultura de origen y su nueva cultura, puede llegar a sufrir más el choque cultural y ser víctimas de discriminación en mayor grado que lo sufrido por la primera generación. Esto, aún incipiente hipótesis, podría explicar en parte el aumento de riesgo en la segunda generación de migrantes, a correlacionar, desde luego, con otras vislumbres provenientes desde el campo de la epigenética (7).
En lo que respecta al estudio de los factores protectores contra el desarrollo de trastornos psicóticos, hay uno de particular relevancia. El vivir solo es un factor de riesgo principal para desarrollar problemas psiquiátricos en el grupo de personas migrantes (20). En nuestra breve serie de casos, las tres pacientes compartían el hecho de haber vivido solas en un país extraño y desarrollaron sus cuadros tras la separación de sus parejas sentimentales. Otros factores, como la edad, están descritos también. A menor edad, como la de nuestros pacientes, que son mujeres jóvenes, hay mayor riesgo de desarrollar un desorden psicótico (21). Es también importante comentar que nuestras pacientes desarrollaron los síntomas psicóticos años después de haber migrado. Este hecho, visto ya por Ødegård y Cantor-Graae (22), haría suponer que la migración como factor de riesgo es más bien un fenómeno acumulativo.
La esquizofrenia es un cuadro psicótico incapacitante que puede forzar al paciente a regresar a su país de origen como pasó con nuestras pacientes. ¿Cómo podría evitarse esto? Miyasaka (20) recomienda que los pacientes con alto riesgo de desarrollar cuadros de esquizofrenia simplemente se abstengan de migrar. Esto hipotéticamente podría haber evitado desenlaces como los de nuestros casos presentados, pero ¿cómo cuantificar fiablemente quiénes son los pacientes con alto riesgo de desarrollar esquizofrenia y cómo limitar las libertades individuales de estas personas por una probabilidad? ¿Cómo se puede prevenir esto en un país donde no se hace prevención primaria o secundaria de enfermedades mentales? Éstas son preguntas que debieran hacerse para considerar la posibilidad de incorporar estas prácticas en nuestros dispensarios de salud. De la misma manera, podría abordarse el problema de acceso a servicios de salud mental en el país de destino, con ayuda desde el país de origen, por ejemplo, por intermedio de las embajadas o a través de ayuda telefónica u online desde servicios de salud mental.
En conclusión, se ha querido presentar un tema de interés creciente en las épocas actuales de alto flujo migratorio, y cómo esto influye en la salud mental de nuestra población. Puede afirmarse, elucubrando a partir de la evidencia disponible, que la experiencia crónica de fracaso social y discriminación podría llevar a sensibilización y disfunción del eje dopaminérgico mesolímbico, como sustrato neurobiológico de la psicosis ( Gráfico 1) (16). Inclusive, en base a algunos indicios (cuadros psicóticos de los emigrantes con mayor componente afectivo y menor deterioro) se ha sugerido la posibilidad de que la psicosis esquizofrénica se desarrolle solo en migrantes con predisposición pero que, de no haber migrado, no la desarrollarían (16). Más aún, aunque posiblemente los mismos factores psicosociales que actúan sobre la población general sean aquellos que actúan sobre una población migrante más expuesta, o menos protegida, el estudio de los procesos migratorios es una vía heurísticamente productiva -a manera de un inmenso laboratorio poblacional- y que brinda soporte indiscutible a los factores psicosociales como responsables del desarrollo de la esquizofrenia (9,16).
En los casos presentados, la enfermedad mental truncó sueños y planes de las pacientes y luego también de sus respectivas familias: éstas dejaron de recibir remesas monetarias y noticias satisfactorias, y más bien acabaron recibiendo a una hija o hermana o madre en necesidad de ser cuidada y de ser reinsertada en una sociedad que ya cambió para ellas. El regreso a su país se convierte entonces en una nueva y desafiante migración para las pacientes, desde la psicosis a la cordura, es decir, en su segunda migración.
Declaración de conflictos de interés:
Los autores afirman no tener ninguno por declarar.
REFERENCIAS BIBLIOGRÁFICAS
1. Bhugra D. Migration and mental illness. Adv Psychiatr Treat. 2001; 7:216–22. [ Links ]
2. Pellegrino A. La migración y el contexto internacional. La migración internacional en América Latina y el Caribe: tendencias y perfiles de los migrantes. Santiago de Chile: Publicación de las Naciones Unidas; 2003. p. 7–11. (Citado en mayo 2014). Disponible en: http://www.eclac.org/publicaciones/xml/0/12270/lcl1871-P.pdfLinks ]0pt;mso-bidi-font-size:12.0pt'>.
3. Altamirano-Rúa T. El Estado: ¿un aliado o un obstáculo? Migración, remesas y desarrollo en tiempos de crisis. Lima: PUCP - CISEPA; 2009. pp. 79–87. (Acceso: mayo 2014). Disponible en: http://www.eclac.org/publicaciones/xml/0/12270/lcl1871-P.pdf [ Links ]
4. Achótegui J. Migración y salud mental. El síndrome del inmigrante con estrés crónico y múltiple (Síndrome de Ulises). Zerbitzuan. 2009; 46: 163- 171. [ Links ]
5. Seguin CA. Migration and psychosomatic disadaptation. Psychosom Med. 1955; 18: 404–9. [ Links ]
6. Ødegård Ø. Insanity among the immigrants who return to Norway. Acta Psychiatr Scand. 1932; 7: 171–7. [ Links ]
7. Cantor-Graae E, Selten J-P. Schizophrenia and migration: a meta-analysis and review. Am J Psychiatry. 2005; 162: 12–24. [ Links ]
8. Bourque F, van der Ven E, Malla A. A meta-analysis of the risk for psychotic disorders among first- and second-generation immigrants. Psychol Med. 2011; 41: 897–910. [ Links ]
9. Bhugra D, Jones PB. Migration and mental illness. En: Bhattacharya R, Cross S, Bhugra D. (Eds.) Clinical Topics in Cultural Psychiatry. Londres: RCPsych Publications; 2010. p. 15–26. [ Links ]
10. Kirkbride JB, Jones PB. Epidemiological aspects of migration and mental illness. En: Bhugra D, Gupta S. (Eds.) Migration and mental health. Nueva York: Cambridge University Press; 2011. p. 15–43. [ Links ]
11. Bhugra D. Migration and mental health. Acta Psychiatr Scand. 2004; 109:243–58. [ Links ]
12. Pedersen CB, Mortensen PB, Cantor-Graae E. Do risk factors for schizophrenia predispose to emigration? Schizophr Res. 2011; 127: 229–34. [ Links ]
13. Jablensky A, Sartorius N, Ernberg G, Anker M, Korten A, Cooper JE, et al. Schizophrenia: manifestations, incidence and course in different cultures. A World Health Organization ten-country study. Psychol Med Monogr Suppl. 1992; 20: 1–97. [ Links ]
14. Kirkbride JB, Fearon P, Morgan C, Dazzan P, Morgan K, Tarrant J, et al. Heterogeneity in incidence rates of schizophrenia and other psychotic syndromes: findings from the 3-center AeSOP study. Arch Gen Psychiatry. 2006; 63: 250–8. [ Links ]
15. Weiser M, Werbeloff N, Vishna T, Yoffe R, Lubin G, Shmushkevitch M, et al. Elaboration on immigration and risk for schizophrenia. Psychol Med. 2008; 38: 1113–9. [ Links ]
16. Boydell J, Murray R. Urbanization, migration and risk of schizophrenia. En: Murray RM, Jones PB, Susser E, Van Os J, Cannon M. (Eds.) The Epidemiology of Schizophrenia. New York: Cambridge University Press; 2001. p. 49–70. [ Links ]
17. Martínez-Moneo M, Martínez-Larrea A. Patología psiquiátrica en el inmigrante. An Sist Sanit Navar. 2006; 29: 63–75. [ Links ]
18. Jablensky A. Epidemiology of schizophrenia: the global burden of disease and disability. Eur Arch Psychiatry Clin Neurosci. 2000; 250: 274-85. [ Links ]
19. Stefoni C. Mujeres inmigrantes peruanas en Chile. Papeles de población. 2002; 33: 118-45. [ Links ]
20. Miyasaka L, Canasiro S, Abe Y. Migration and mental health: Japanese Brazilians in Japan and in Brazil. J Bras Psiquiatr. 2007; 56:48–52. [ Links ]
21. Hoek HW, Veling W. Age at migration and future risk of psychotic disorders among immigrants in the Netherlands: a 7-year incidence study. Am J Psychiatry. 2011; 168:1278–85. [ Links ]
22. Cantor-Graae E, Zolkowska K, McNeil TF. Increased risk of psychotic disorder among immigrants in Malmö: a 3-year first-contact study. Psychol Med. 2005; 35:1155–63. [ Links ]
Correspondencia:
Correo electrónico: santiago.cabrera@upch.pe
Teléfono móvil: (51) 999-533-151
Recibido: 28/02/2014