Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Medica Herediana
Print version ISSN 1018-130XOn-line version ISSN 1729-214X
Rev Med Hered vol.19 no.2 Lima Apr./jun. 2008
Conversatorio clínico patológico en el Hospital Nacional Arzobispo Loayza_2008-02.
Clinical Case at the Hospital Nacional Arzobispo Loayza- 2008-2.
Editor de sección Dr. Enrique Cipriani Thorne1
Discusión clínica Dr. Juan Echevarría2
Discusión Patológica Dr. Roberto Kemper3
Residente Dr. Gabriel Vidal4
1
Profesor Principal de Medicina. Universidad Peruana Cayetano Heredia. Lima, Perú.2
Profesor Asociado de Medicina. Universidad Peruana Cayetano Heredia. Lima, Perú.3
Médico Asistente del Servicio de Patología. Hospital Arzobispo Loayza. Lima, Perú.4
Médico Residente de Medicina. Universidad Peruana Cayetano Heredia. Lima, Perú.
PALABRAS CLAVE: Diarrea cronica, VIH, lesiones ileocecales.
KEYWORDS:Chronic diarrhea, HIV, ileocecal lesion.
Enfermedad actual
Mujer de 38 años de edad, natural de Huancavelica y procedente de Ayacucho; agricultora, casada, con instrucción hasta el segundo año de secundaria.
Al momento del internamiento refiere que su enfermedad inició 4 meses antes con dolor abdominal en cuadrante inferior derecho, tipo hincada de leve intensidad. Presentaba además fiebre vespertina intermitente con sudoración nocturna, que un mes después se torna de frecuencia diaria.
En el tercer mes de enfermedad el dolor se irradia a epigastrio y se hace más intenso, limitando actividades como la deambulación; además disminución del apetito, baja de peso progresiva, llegando a disminuir 20 kg de peso.
Un mes antes del internamiento se agrega náuseas sin llegar al vómito y dos semanas antes diarrea acuosa, de 8 a 10 cámaras al día, de escaso volumen con moco y sin sangre. Por la progresión de su cuadro decide viajar a Lima, siendo hospitalizada en el Hospital Arzobispo Loayza, para estudio y manejo.
Antecedentes: Su historia obstétrica muestra G6 P6006. Fue sometida a ligadura de trompas hace 9 años. Fiebre tifoidea un año antes. Ha tenido múltiples parejas sexuales y no usa protección con condón. Niega eliminación de parásitos por las heces. Niega contacto conocido con personas enfermas con tuberculosis.
Examen físico al ingreso:
Presión arterial: 90/60 mmHg
Frecuencia cardiaca: 104 x min.
Frecuencia respiratoria: 22 x min.
T°: 38,8°C
Peso: 42 Kg.
Talla: 1,56 m
Indice de masa corporal: 17,26
Paciente en mal estado general, adelgazada, hidratada, crónicamente enferma, con fascies álgida. Colaboradora.
Piel: caliente, húmeda, con hiperpigmentación de cara y de antebrazos. No se observa ictericia. Tejido celular subcutáneo: No edema, no masas. Cantidad escasa.
Linfáticos: no adenomegalias, no linfo edema.
Sistema osteomioarticular: No sinovitis, no deformaciones.
Cabeza: normocéfala. Ojos: conjuntivas pálidas, pupilas centrales con reacción normal a la luz y acomodación. Cavidad oral: palidez de mucosas, algunas máculas oscuras en lengua y vestíbulo; no hay úlceras ni placas. Cuello: no se palpa la tiroides; no hay ingurgitación yugular ni reflujo hepato yugular.
Tórax y pulmones: sin deformidades, murmullo vesicular pasa bien en ambos campos pulmonares; no hay rales.
Aparato cardiovascular: ruídos cardíacos rítmicos, taquicárdia, soplo sistólico II/VI multifocal; pulsos periféricos normales.
Abdomen: depresible, algo distendido, RHA presentes, en el cuadrante inferior derecho se palpa una tumoración de 10 x 8 cm muy dolorosa con rebote positivo en esa zona; no hay matidez desplazable ni circulación colateral.
Genito urinario: normal. Sistema nervioso: lúcida y orientada; no hay déficit motor ni sensitivo; no hay signos meníngeos.
Evolución:
Paciente evoluciona durante su internamiento con dolor abdominal permanente y con picos febriles diarios. Sudoración profusa, nauseas y en ocasiones vómitos.
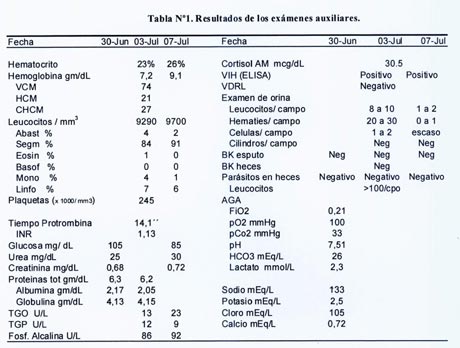
Exámenes auxiliares:
Ecografía abdominal: revela la presencia de masa en fosa iliaca derecha de bordes irregulares de 15 x 20 cm que parece ser dependiente de colon ascendente; hay abundante gas intestinal, así como líquido libre entre las asas intestinales. Los resultados de los exámenes auxiliares aparecen en la tabla Nº1.
Radiografía de tórax: silueta cardiaca y campos pulmonares sin alteraciones.
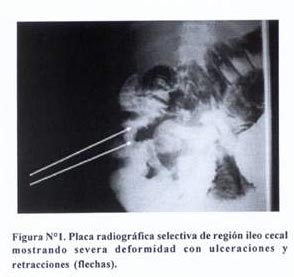
Transito gastro – intestinal: muestra severas alteraciones en la región ileo cecal, con imágenes sugerentes de edema de mucosa en las asas intestinal delgadas; el estudio no permite visualizar bien el colon ascendente. En las placas selectivas la mucosa del ciego está retraída y con áreas de defecto que revelan ulceraciones (Figura N°1).
Colonoscopía: el colon izquierdo y el transverso se progresan con dificultad por la presencia de material fecal. En el ciego se observa una lesión ulcerada amplia que parece infiltrar las áreas vecinas, con bordes de aspecto pseudo polipoideo, es friable al tomar las biopsias. La válvula ileocecal está abierta, es de aspecto similar a la del ciego, con pseudo pólipos que son duros a la biopsia, sin ulceraciones. El resto de la mucosa examinada es de aspecto normal.
Discusión Clínica:
Dr. Juan Echevarría.
La paciente es una mujer de origen andino, cuya enfermedad se caracteriza por fiebre vespertina, sudoración profusa, perdida ponderal importante, hiperpigmentación en piel y mucosas con manchas hipercrómicas irregulares en la lengua y encías. Además presenta un cuadro de dolor abdominal con una masa en fosa iliaca derecha. Debemos añadir dentro del resumen de la información la historia de múltiples parejas sexuales.
La enfermedad de la paciente se caracteriza por una serie de signos y síntomas que nos van a ayudar llegar al diagnóstico. Los síntomas como fiebre y sudoración vespertina son inespecíficos y suelen presentarse en varias entidades, entre ellas infecciones como brucelosis, tuberculosis y neoplasias como linfoma (1,2).
La paciente presenta una pérdida ponderal importante, este hallazgo nos sugiere procesos con alto grado de catabolismo como neoplasias o infecciones crónicas. Este signo podría ser indicativo de los diagnósticos previamente mencionados, pero en la actualidad no se puede exluir la opción de una infección por Virus de Inmunodeficiencia Humana (VIH) en estadios avanzados. Algunas endocrinopatías como hipertiroidismo e hipoadrenalismo pueden estar asociadas a pérdida de peso importante o alteraciones psicológicas como la anorexia nervosa, sin embargo, el contexto de enfermedad de la paciente aleja un poco estos diagnósticos.
Resalta la presencia de hiperpigmentación en piel. Nuestra población oriunda de la sierra por su condición racial y exposición climática, suele tener una coloración de piel cobriza, sin embargo la hiperpigmentación en la paciente llamó la atención de quienes la evaluaron, y su asociación con manchas hipercrómicas en lengua plantea la sospecha de que exista insuficiencia suprarrenal.
La paciente desarrolla en la última etapa de la enfermedad un cuadro de diarrea que parece ser inflamatoria, por la presencia de moco y volumen pequeño de las deposiciones. Existen una serie de condiciones que pueden causar colitis, entre ellas infecciones agudas como amebiasis, Shigellosis y E. coli enteroinvasiva. Estas son difíciles de sostener en el contexto de enfermedad de la paciente, salvo que se deban a un epifenómeno. En pacientes con VIH, amebiasis y balantidiasis pueden causar cuadros sub-agudos, al igual que la colitis por Citomegalovirus (CMV). Aunque la enfermedad de la paciente es crónica y progresiva, el proceso diarreico no lo es, sin embargo, no se puede dejar de comentar la opción de una Enfermedad Inflamatoria Intestinal como una Colitis ulcerativa, o una Enfermedad de Crohn, o la opción de una neoplasia de Colon o Ciego, o un linfoma intestinal (3).
Aunque las características de la diarrea no se asemejan a lo que se observa en diarrea crónica causada por Strongyloides stercoralis, ya que en estos casos la diarrea es acuosa y abundante, la pérdida ponderal importante de la paciente nos obliga a plantear hiperinfestación por este helminto con diseminación sistémica.
En el examen físico se señala la presencia de una masa dolorosa en el cuadrante inferior derecho del abdomen. Esto, sin dejar de tener una visión sistémica del proceso nos permite plantear hipótesis de diagnósticos que van a orientar algunos de los procedimientos a seguir. Desde el punto de vista anatómico en esa zona está la región ileocecal y apéndice. También la llegada de las vías urinarias altas a vejiga y en la mujer, los anexos: Trompa y ovario. La lesiones de masa que se suelen alojar en el cuadrante inferior derecho pueden ser de origen neoplásico dependientes de estas estructuras; tales como, adenocarcinoma de colon, linfomas, tumores de ovario, etc.; o enfermedades infecciosas crónicas, entre las cuales habría que mencionar enteritis tuberculosa, (tuberculosis ileocecal), apendicitis crónica con absceso periapendicular, amebomas, abscesos tuboóvaricos o la opción de micetoma por Actinomices israeli, el que puede originarse a partir de una perforación intestinal, ya que en la paciente la opción de origen ginecológico no es probable por el dato de ligadura tubaria (4).
Una posibilidad mucho mas alejada por lo infrecuente, es la opción de compromiso intestinal por hongos; pero la procedencia rural de la paciente obliga a plantearla. De las micosis presentes, en el Perú que dan enfermedad sistémica con compromiso intestinal hay que mencionar la paracoccidioidomicosis y la histoplasmosis (5,6).
Los diagnósticos a explorar incluyen una enfermedad sistémica, que origine lesión intestinal, con diarrea y masa en fosa iliaca derecha. La presencia de pérdida ponderal importante con el dato de múltiples parejas sexuales, sugiere infección por VIH. Por la hiperpigmentación y manchas hipercrómicas en mucosa oral hay que plantear la opción de insuficiencia adrenal primaria (Enfermedad de Addison), sin embargo, este proceso no explicaría todo el contexto de la paciente y debemos asumir por tanto que la enfermedad sistémica este causando lesión suprarrenal, lo cual ha sido descrito previamente para tuberculosis, histoplasmosis, paracoccidioidomicosis, enfermedad citomegalica, entre otros (7).
Voy a describir brevemente los resultados de exámenes de laboratorio, haciendo breves comentarios en relación al proceso de la paciente:
· Se observa la presencia de anemia importante,sin leucocitosis, con linfopenia relativa importante. La función hepática es normal excepto por la presencia de hipoalbuminemia. No hay alteración de la función renal. La leucocitosis con linfopenia se puede observar en enfermedades crónicas debilitantes que causan inmunosupresión, como tuberculosis, cáncer, lupus eritematoso sistémico e infección por VIH.
· La cifra de cortisol plasmático está dentro de los límites normales, lo que asociado a hipokalemia e hiponatremia, aleja la posibilidad de insuficiencia suprarrenal.
· El resultado del estudio para VIH fue positivo por el método de ELISA, lo cual reforzado con el dato epidemiológico de contactos sexuales con múltiples parejas sin la debida protección, hace alta la chance de que la paciente sea una persona infectada con VIH, lo que agregado a la pérdida ponderal y el cuadro global de la paciente coloca alta la opción de que la paciente este en estadio de inmunosupresión (SIDA) y que pueda estar desarrollando infecciones oportunistas o cáncer relacionado a este proceso. El VDRL fue negativo.
· Los análisis de orina mostraron hematuria en una oportunidad. Los estudios de BK en heces y esputo resultaron negativos; los exámenes parasitológicos también fueron negativos.
· Hubo reacción inflamatoria en heces, sugiriendo la presencia de lesión inflamatoria colónica.
· En la radiografía de tórax ampliada para mejorar la resolución, el mediastino es normal y no se observa adenopatía hiliar; en el parénquima pulmonar se observa algunas áreas con lesiones heterogéneas donde hay presencia de micronódulos. La presencia de micronódulos con aspecto miliar está en relación con un proceso pulmonar intersticial y el agente causal mas frecuente es Mycobacterium tuberculoso. En el diagnóstico diferencial hay que considerar micosis como histoplasmosis y neumonía por Pneumocystis jirovesi.
· En las placas simples de abdomen llama la atención la presencia de "silencio intestinal" en el cuadrante inferior derecho por ausencia de gas en esa zona; en la estación de pie existen algunos niveles hidroaéreos, que sugieren suboclusión intestinal.
· En la ecografía se encontró una masa en fosa iliaca derecha con bordes irregulares que presionan el colon ascendente, además de presencia de líquido libre en cavidad peritoneal.
· El transito intestinal muestra que el contraste alcanza la zona de la ampolla rectal rápidamente
desde las radiografías tempranas, signo de que el peristaltismo intestinal está acelerado. Se observan además, imágenes sugerentes de edema de mucosa en las asas intestinal delgadas; el estudio no permite visualizar bien el colon ascendente. Las placas selectivas de la región ileo-cecal muestran la presencia de asas delgadas dilatadas, la mucosa del ciego esta totalmente deformada, retraída, con áreas de defecto revelando ulceraciones y retracciones (Figura N°1); lesiones que sugieren el signo de Fleischner, que se describe relacionado a tuberculosis ileocecal (8).
· El informe de la colonoscopía describe en la región ileocecal la presencia de una lesión ulcerada, infiltrante, con bordes de aspecto vesicular y pseudopolipos muy friables al procedimiento de biopsia.
Los exámenes auxiliares nos permiten circunscribir el diagnóstico a infección por VIH, con fiebre prolongada, baja de peso y masa de fosa iliaca derecha. La característica de lesión de masa inflamatoria en la región cecal, nos pone ante la opción de que la paciente sufra de tuberculosis, afección frecuente entre los pacientes VIH. Dos tercios de los pacientes que tienen infección por VIH, van a hacer tuberculosis en algún momento de su evolución. La tuberculosis en el paciente VIH se puede presentar en los estadios iniciales de la inmunosupresión y su forma de presentación difiere de la del huésped no inmunocomprometido, ya que suelen verse con mayor frecuencia formas extrapulmonares como tuberculosis ganglionar o pleural (9).
Es posible observar enteritis tuberculosa como parte de una enfermedad sistémica. En el caso de la paciente, llamaría la atención la presencia de enfermedad únicamente intestinal, por lo que cobran fuerza los hallazgos de la radiografía de tórax y podríamos sospechar la presencia de tuberculosis miliar.
Sin embargo, el diagnóstico final es bacteriológico y suele hacerse con facilidad en los pacientes. Procedimientos como búsqueda de bacilos alcohol ácido resistentes en la tinción Ziehl Nielsen o por cultivos deben realizarse y tienen gran rendimiento en estos pacientes, en fluidos y secreciones como esputo, orina, sangre, medula ósea e inclusive heces (9).
Histoplasmosis sistémica es otra afección a tener en cuenta en personas que vienen con fiebre prolongada, con VIH y compromiso pulmonar e intestinal. En personas que, como la paciente residen o tienen el dato de haber viajado en algún momento de su vida a una zona endémica, esta afección cobra importancia (10-12). Como enfermedad sistémica que suele dar compromiso pulmonar, intestinal y ganglionar, el cuadro clínico suele ser mucho más severo y hay muy pocos casos descritos con presencia de masa en la región cecal (11).
Resulta interesante comentar la posibilidad de paracoccidioidomicosis; en el paciente inmunocompetente que no tiene VIH, suele describirse lesiones intestinales de tipo tumoral, úlceras y granulomas. Hay un reporte de algo más de setenta casos de VIH con esta complicación infecciosa y se describe que cuando hay compromiso intestinal en pacientes con SIDA esta se presenta con microulceraciones en la mucosa intestinal (13).
Uno de los diagnósticos importantes a discutir en esta paciente es infección por citomegalovirus (CMV). Se observa muy frecuentemente en pacientes con estadíos avanzados de inmunosupresión por VIH, siendo largamente el agente causal más común de diarrea inflamatoria asociada a colitis (14). Se han descrito también pero menos frecuentemente, formas de presentación de pseudo tumor cecal (15).
De los tumores, el sarcoma de Kaposi está descrito, pero como causa poco frecuente de masa en fosa iliaca derecha; una característica ausente en la paciente, pero usual en sujetos con este tumor es la presencia de sangrado intestinal (14).
Linfoma en la región ileocecal es un diagnóstico de tumor mas frecuente, tanto para sujetos con VIH, como no VIH (14).
Dos entidades que no se describen con frecuencia en el paciente con VIH y que desearía mencionar:
· Actinomicosis intraabdominal, no puede ser descartada del diagnóstico diferencial, ya que su génesis está ligada a una lesión de perforación intestinal e independiente del origen de la misma, la lesión que genera es la de una masa inflamatoria, con fístulas y suele confundirse con tumor. Un área frecuente de presentación es la región cecal, por lesiones de apéndice o lesiones ginecológicas (16).
· La posibilidad de un ameboma es alejada pero debe plantearse. La amebiasis intestinal es una enfermedad relacionada a pobre saneamiento del agua y alimentos en zonas rurales, se presenta con síntomas de diarrea inflamatoria y como complicación se puede desarrollar lesiones de masa intestinal (Amebomas) y un área frecuente de presentación es la fosa iliaca derecha (17).
La insuficiencia adrenal es un diagnóstico común en los pacientes con VIH, debe sospecharse y evaluarse. Esta entidad está relacionada a lesión glandular y puede ser causada por una serie de mecanismos, los más comunes son algunas infecciones. Entre ellas infección citomegálica intestinal, criptococosis, tuberculosis, histoplasmosis y pneumocystosis (18). Como procedimientos o pruebas diagnósticas se debe efectuar el dosaje de cortisol plasmático y la medición de electrolitos séricos. Los niveles de cortisol suelen estar disminuidos y los valores de electrolitos revelan la presencia de hiperkalemia e hiponatremia. Como comenté anteriormente, los resultados de laboratorio de la paciente alejan la presencia de esta complicación, pero no lo descartan completamente, ya que en algunos individuos, medicamentos u otras complicaciones pueden enmascarar el cuadro.
El diagnóstico en un paciente lo podemos categorizar ó estratificar en diferentes planos. El diagnóstico diferencial que hemos discutido nos permite orientar los procedimientos y pruebas que construirían un plan de trabajo para llegar al diagnóstico etiológico; en tanto que el enfoque por problemas nos permite ordenar también los procedimientos diagnósticos, pero su mayor utilidad es enfrentar el manejo terapéutico de soporte, aun en desconocimiento de la entidad nosológica que tiene el sujeto.
Por otro lado, cuando no se tiene un diagnóstico etiológico y el tratamiento del problema tiene premura, se puede aventurar un tratamiento "empirico", el cual suele apoyarse en información epidemiológica y los datos relevantes que trae el sujeto, priorizando la decisión en los que pueden poner en mayor riesgo la vida. Por otro lado, no podemos dejar de lado que al margen del conocimiento, el médico adquiere a través de la experiencia un don intuitivo, que lo suele llevar a hacer diagnósticos muchas veces insospechados.
Para esta paciente hemos esbozado el orden de diagnóstico diferencial para trabajar. Es difícil plantear una opción terapéutica. En base a lo descrito en la historia y los hallazgos de laboratorio no hay nada que me permita tomar una decisión definitiva y priorizar uno de los diagnósticos.
Diagnóstico: desde el punto de vista epidemiológico mi primera opción de diagnóstico es tuberculosis intestinal; otra opción es pseudotumor por citomegalovirus. Aventurándome por un diagnóstico netamente intuitivo invertiría el orden de las posibilidades mencionadas. Si tuviera que tomar una decisión terapéutica insistiría en tuberculosis como primera posibilidad.
Discusion anatomo - patológica
Dr. Roberto Kemper
En anatomía patológica recibimos dos pequeñas muestras de biopsia de colon, que al examen microscópico con baja resolución revelaron una mucosa colónica hiperplásica con presencia de tejido adyacente. La mucosa conserva su arquitectura pero está ensanchada por un infiltrado que esta por debajo de ella.
A mayor aumento se observó la mucosa con sus criptas y se pudo precisar que el infiltrado subyacente tiene tendencia a la formación de pequeños agrupamientos mal conformados de células acidofilas; en otras zonas se alternan áreas de fibrosis con infiltrados de células linfomonucleares.
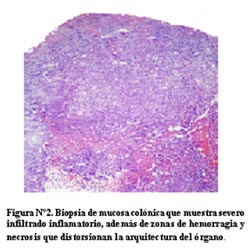
En la segunda biopsia existe una arquitectura distorsionada, en esta se observa tejido inflamatorio con zonas de necrosis y hemorragia. Nuevamente se ven colecciones de células de citoplasma claro que se distinguen de las células pequeñas linfocitarias, que aparentan ser granulomas (Figura N°2).
Los granulomas observados están cercanos a la superficie; hago la precisión de la cercanía de estas lesiones a la superficie de la mucosa, pues es necesario diferenciar la etiología de estas lesiones. En la enfermedad de Crohn se presentan granulomas que son de ubicación más profunda y no suelen coalecer. En tanto que en nuestro caso la localización superficial se describe en la tuberculosis intestinal.
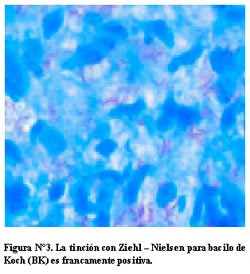
En las biopsias no se observan células gigantes multinucleadas ni necrosis caseosa; se ven células histioides que están a punto de juntarse y otras que están aisladas. De todas maneras en estos casos hay que hacer tinción de Ziehl – Nielsen para bacilo de Koch (BK).
La tinción para BK se realizó en ambas biopsias, resultando francamente positivas (Figura N°3). Este resultado de granulomas mal conformados, encaja con el cuadro clínico de una paciente con VIH positivo.
Diagnóstico anatomo–patológico: Tuberculosis hipertrófica ulcerada en la región del ciego.
Dr. J. Echevarria:
No es frecuente observar tuberculosis intestinal en el curso de enfermedad sistémica en pacientes con SIDA; pero como mencioné, cuando esto ocurre, las lesiones son de presentación similar.
En los pacientes con SIDA, el orden de frecuencia de las diferentes formas de enfermedad tuberculosa cambia, pero cuando estas se presentan, sus patrones clínicos son similares, debido a que la respuesta inflamatoria es parecida. En este caso en particular la enfermedad intestinal se presenta de manera similar a la del huésped inmunocompetente y como mencionó el Dr. Kemper, en el tejido de esta paciente se observó la formación de lesiones granulomatosas.
Una pregunta que no se debe dejar flotando en el aire es la posibilidad de que otras mycobacterias, entre ellas Mycobacterium del complejo avium, estén jugando un rol en la enfermedad de la paciente. Esta entidad suele presentarse con un compromiso más severo, con una enfermedad sistémica y afecta a sujetos en estadíos muy avanzados de inmunosupresión. No conocemos todavía el nivel de CD4 de la paciente.
Dr. G. Vidal:
Al inicio la paciente fue vista por el cirujano pues tenia hallazgos que sugerían la presencia de un abdomen agudo con rebote positivo. Pero se decidió no operar.
La paciente hizo una evolución ondulante con dolor, se plantearon los diagnósticos de linfoma intestinal o adenocarcinoma; al recibir el informe positivo para VIH, la alternativa diagnóstica fue de tuberculosis intestinal.
Dr. J. Echevarria:
La tuberculosis intestinal es una enfermedad de manejo médico y no quirúrgico. Los casos en los que por necesidad se hace intervención quirúrgica, el cirujano se ve enfrentado con un tejido intestinal muy friable y difícil de manejar; por esta razón las complicaciones quirúrgicas son frecuentes.
Me gustaría conocer el nivel de CD4 para definir la urgencia de inicio de tratamiento antiretroviral, ya que está definido que la paciente debe iniciar tratamiento antituberculoso. Un problema que se tiene que enfrentar en este caso es el riesgo de interacción medicamentosa o la probabilidad de que durante el tratamiento antiretroviral la paciente se complique por un síndrome de reconstitución inmunológica, que puede ocurrir cuando la paciente empiece a recuperarse de la inmunodeficiencia.
Dr. G. Vidal:
A la paciente se le inició terapia antituberculosa y la evolución fue muy favorable. A los 5 días cedió la fiebre y desapareció el dolor abdominal. Al mes y medio fue vista en el consultorio externo sin diarrea y había subido de peso; aún esta pendiente el estudio de CD4 para decidir la terapia antiretroviral.
Dr. J. Echevarria:
Hay discrepancia sobre como proceder en pacientes con VIH y TBC; la tendencia actual es postergar el tratamiento antiretroviral hasta que el paciente termine el tratamiento antituberculoso, con la idea de evitar la interacción medicamentosa y el síndrome de reconstitución inmune. La postergación de la terapia antiretroviral significa mantener al paciente con cargas virales altas y a mí entender con una menor chance de cura de la infección tuberculosa, al no poder remover la inmunosupresión. Además, esto coloca a la persona en el riesgo de desarrollar una nueva infección oportunista.
REFERENCIAS BIBLIOGRAFICAS
1. Dinarello Ch, Gelfand J. Fiebre e hipertermia. En: Braunwald E, Fauci A, Kasper D, et al. Editores. Harrison´s Principles of Internal Medicine, 15th Edition. Mexico DF: Mc GrawHill. 2001. p. 90–94. [ Links ]
2. Rossman MD, Mayock RL, Tian FF, Stall MG. Pulmonary tuberculosis. En: Schlossberg D. Tuberculosis. New York. Springer-Verlag;1987.p. 61-70. [ Links ]
3. Guerrant RL,Lim AA. Inflamatory enteritides.En: Mandell, Douglas, Bennett´s. Principles and Practices of Infectious Diseases. Philadelpia: Churchill-Livingstone; 2000. p. 1126-35. [ Links ]
4. Aboulafia DM. Inflammatory spseudotumor causing small Bowel Obstruction and Mimicking symphoma in a Patient with AIDS: Clinical Improvement after Initiation of Thalidomide Treatment. Clinical Infectious Diseases 2000; 30:826-831. [ Links ]
5. Anstead G M, Graybill J R. Paracoccidioidomycosis. En: Guerrant LG, Walker DH, Weller PF. Strickland GT. Tropical Infectious Diseases. Philadelphia: Churchill-Livingstone; 2006. p.918. [ Links ]
6. Hay RJ. Histoplasmosis. En: Strickland G T. Hunter´s Tropical Medicine. Philadelphia. W.B. Saunders Company; 1991. p. 523-5. [ Links ]
7. Edwars CRW. Adrenocortical Diseases. En: Weatherall DJ, Ledingham JG, Warrell DA. Oxford Text book of Medicine. Oxford. Oxford University Press; 1996. p.1639-63. [ Links ]
8. Paustian FF, Stall MG. Tuberculosis enteritis. En: Schlossberg D. Tuberculosis. New York: Springer-Verlag; 1987. p. 139-143. [ Links ]
9. Warren RM, Van Helden PD. HIV-1 and tuberculosis infection. Lancet 2002; 359:1619-1620. [ Links ]
10. Wheat LJ, Kauffman CA. Histoplasmosis. Infect Dis Clin North Am 2003; 17. [ Links ]
11. Wheat L J, Connoly - Stringfield PA, Baker RL, et al. Disseminated Histoplasmosis in the acquired immune deficiency syndrome: clinical findings, diagnosis and treatment, and review of literature. Medicine1990; 69:361. [ Links ]
12. Young E, Goldman M. Histoplasmosis and HIV Infection. 2006. Disponible en: http://hivinsite.ucsf.edu/InSite?page=kb-00&doc=kb-05-02-06 . (Fecha de acceso: 09 marzo 2007). [ Links ]
13. Goldani LZ, Sugar AM. Paracoccidioidomycosis and AIDS: an overview. Clinical Infectious Diseases 1995; 21:1275-81. [ Links ]
14. Koch J, Kim L, Friedman S. Gastrointestinal Manifestation of HIV. 1998. Disponible en: http://hivinsite.ucsf.edu/InSite?page=kb-00&doc=kb-04-01-11. (Fecha de acceso: 09 marzo 2007). [ Links ]
15. Afdhal N, Yantiss R. Case records of the Massachussets General Hospital: case 25. NEJM 2001, 345(7): 526-7. [ Links ]
16. Russo A. Actinomycosis. En: Mandell, Douglas and Bennett´s. Principles and Practices of Infectious Diseases. 5th ed. Philadelpia: Churchill Livingstone; 2000. p. 2645-2654. [ Links ]
17. Misra SP, Misra V, Dwivedi M. Ileocecal masses inpatients with amebic liver abscess: Etiology and management. World J Gastroenterol 2006; 12(12):1933-1936. [ Links ]
18. Clutter WD. Endocrine disease: Adrenal failure. Carey CF, Schaiff RA. The Washington Manual of Medical Therapeutic. Philadelphia: Lippincott-Raven Publisher; 1998. p.426. [ Links ]













 >
>