Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Medica Herediana
versión impresa ISSN 1018-130Xversión On-line ISSN 1729-214X
Rev Med Hered v.20 n.2 Lima abr./jun. 2009
Terapia inmunosupresora en pacientes con Nefropatía Membranosa Idiopática.
Immunosuppressive therapy in Idiopathic Membranous Nephropathy.
Llerena García Giovanna1, Lopez Lam Tania Paloma1, Miyahira Arakaki Juan2.
1
Médico y cirujano. Graduado en la Facultad de Medicina Alberto Hurtado. Universidad Peruana Cayetano Heredia. Lima, Perú.2
Médico especialista en Nefrología. Servicio de Nefrología Hospital Nacional Cayetano Heredia. Profesor Principal, Facultad de Medicina Alberto Hurtado. Universidad Peruana Cayetano Heredia. Lima, Perú.
RESUMEN
Objetivo: Evaluar la respuesta a la terapia combinada según el esquema de Ponticelli en pacientes con Nefropatía Membranosa (NM) idiopática, en la tasa de remisión de la proteinuria, la tasa de filtración glomerular (TFG) y la frecuencia de complicaciones. Material y métodos: Estudio observacional descriptivo tipo serie de casos en pacientes con NM idiopàtica durante los años 1995 – 2005 que recibieron terapia inmunosupresora, según esquema de Ponticelli. Se determinó la tasa de remisión de la proteinuria y la evolución de la TFG. Resultados: Diez pacientes con NM idiopática cumplieron los criterios de inclusión. La mitad de los casos tuvo remisión parcial (RP) al finalizar la terapia; no hubo casos con remisión completa (RC). Al último control, 10% presentó RC y 70% RP. El 80% de los pacientes presentó efectos adversos. Conclusiones: Al finalizar la terapia inmunosupresora según esquema de Ponticelli, se evidencia reducción de la proteinuria (p>0,05), y remisión al último control (p < 0,05), probablemente asociado al uso de bloqueadores del eje renina-angiotensina-aldosterona. Los efectos adversos asociados a la terapia inmunosupresora son frecuentes, sin embargo ningún paciente descontinuó el tratamiento. (Rev Med Hered 2009;20:48-59).
PALABRAS CLAVE: Glomerulonefritis membranosa, corticoides, hipertensión, proteinuria, sistema renina-angiotensina-aldosterona.
SUMMARY
Objective: To evaluate response to combined therapy in Idiopathic Membranous Nephropathy (MN) patients according to Ponticellis therapy scheme, determining 24 hour urine protein remission rate, the evolution of glomerular filtration rate (GFR) and frequency of adverse effects. Material and methods: Observational descriptive study, serial cases type in Idiopathic MN patients during 1995 and 2005, having received immunosuppressive therapy, according to Ponticellis scheme. We described non, complete or partial remission and the evolution of GFR. Results: Ten idiopathic MN patients fulfilled the selection criteria. Half of the cases had partial remission (PR) and there was not complete remission (CR) at the end of therapy. At the last control, 10% presented CR and 70% PR. Adverse effects were shown in 80% of patients. Conclusion: At the end of immunosuppressive therapy according to Ponticellis scheme, there was a 24 hour urine protein reduction (p>0,05), and at the last evaluation a 24 hr urine protein remission (p<0,05), probably associated to the use of renin-angiotensin-aldosterone system inhibitors. Adverse effects associated to immunosuppressive therapy are frequently found, although none of the patients discontinued therapy because of them. (Rev Med Hered 2009;20:48-59).
KEY WORDS: Glomerulonephritis, membranous; corticosteroids, hypertension, proteinuria, chronic renal disease, rennin-angiotensin system.
INTRODUCCION
La Nefropatía Membranosa (NM) es una enfermedad glomerular ampliamente conocida, cuya patogénesis depende de la formación y depósito subendotelial de complejos inmunes sin presencia de inflamación, caracterizada por una disrupción de la integridad funcional de la membrana basal glomerular y la barrera de filtración de proteínas, con el consecuente desarrollo de proteinuria masiva (1,2). A la microscopia óptica podemos encontrar una membrana basal del capilar glomerular engrosada difusamente por la presencia de complejos inmunes en el espacio subepitelial (1).
La NM es la causa más común de síndrome nefrótico (SN) en adultos a nivel mundial (2); en el Perú ocupa el segundo o tercer lugar después de la Glomerulonefrtitis Focal y Segmentaria y la Glomerulonefritis Membrano Proliferativa (3-5). Su evolución natural es variable, 30 a 45% de los casos presentan remisión parcial (RP) o remisión completa (RC) del SN sin tratamiento. Alrededor de 20% de los casos desarrolla insuficiencia renal rápidamente progresiva, mientras que 15 a 25% presenta SN persistente por periodos prolongados (6-11).
El sexo masculino, la edad mayor de 50 años, la proteinuria sostenida > 8g/24h por más de 6 meses o estadio de biopsia renal avanzado, son criterios de mal pronóstico (9,10).
Los corticoides en comparación con tratamientos sintomáticos no mejoran la probabilidad de remisión ni la sobrevida renal de los pacientes con SN y NM (11,12). Ponticelli et al en 1989, mostraron que el tratamiento combinado con citotóxicos producía remisión parcial o completa de la proteinuria, en una proporción importante de pacientes con NM (13-15).
En el servicio de nefrología del Hospital Nacional Cayetano Heredia (HNCH), se adoptó el esquema propuesto por Ponticelli en el tratamiento de la NM, a partir de la década del 90. Sin embargo, aún no existen evidencias sólidas de que los pacientes con ésta patología obtengan un beneficio a largo plazo.
El objetivo del estudio fue evaluar la respuesta a la terapia combinada según el esquema de Ponticelli en pacientes con NM idiopática, en la tasa de remisión de proteinuria, la tasa de filtración glomerular y la frecuencia de complicaciones por el uso de inmunosupresores.
MATERIAL Y METODOS
Se realizó un estudio observacional descriptivo tipo serie de casos de pacientes con diagnóstico de NM idiopática atendidos en el Hospital Nacional Cayetano Heredia entre los años 1995-2005 y que habían recibido tratamiento de acuerdo al esquema Ponticelli (13 -17): Metilprednisolona 1 gr IV por día por 3 días + prednisona 0,5 mg/kg/día por 27 días en los meses 1, 3 y 5, alternando con clorambucil 0,1 – 0,2 mg/kg/día ó ciclofosfamida 1 – 2,5mg/kg/día en los meses 2, 4 y 6.
Los criterios de inclusión fueron:
- Edad igual o mayor de 15 años al momento del diagnóstico;
- Biopsia renal informada como NM por el Departamento de Patología;
- No evidencia clínica ni de laboratorio de enfermedad sistémica: Lupus eritematoso sistémico, hepatitis B, neoplasias, entre otras.
- Haber completado el tratamiento según el esquema de Ponticelli; y
- Seguimiento de 6 meses o más desde el inicio del tratamiento.
Se excluyeron del estudio a los pacientes que no cumplían con los criterios de inclusión, pacientes portadores de nefropatía membranosa secundaria y a los pacientes cuyas historias clínicas no fueron ubicadas en el archivo.
La búsqueda de los casos se inició en el archivo de informes anatomopatológicos del Departamento de Patología, encontrándose 360 informes de biopsia renal de los cuales 36 tenían diagnóstico de NM. Luego se procedió a la búsqueda de la historia clínica en el archivo del Departamento de Estadística del hospital.
Se encontraron 21 historias clínicas, de ellos 17 habían recibido terapia según esquema indicado pero solo 10 completaron tratamiento y tuvieron controles adecuados. Se excluyeron 26 casos, en 15 casos no se ubicaron las historias clínicas, siete no completaron la terapia con el esquema de Ponticelli y cuatro recibieron otro esquema terapéutico.
La información de cada paciente fue recogida en fichas diseñadas para el estudio. Se consideró el estado clínico del paciente, la medicación recibida y los exámenes de laboratorio realizados hasta el último control evidenciado en la historia clínica.
Se consideraron las siguientes variables: edad, sexo, peso, talla, presión arterial, tiempo de enfermedad, signos y síntomas, estadio de enfermedad por histopatología y depuración de creatinina, proteinuria en 24 horas, creatinina sérica y proteínas séricas totales y fraccionadas, al inicio, durante y después del tratamiento.
Se registraron los medicamentos antihipertensivos: bloqueadores del eje renina-angiotensina-aldosterona, calcio-antagonistas y diuréticos, durante y después de la terapia inmunosupresora. Se consideró como último control a los datos de la última consulta ambulatoria
Se consideró proteinuria masiva si era igual o mayor de 3,5 gr/24h para 1,73 m2 SC; proteinuria significativa si era menor de 3,5gr/24h y mayor de 0,15 gr/ 24h y negativo cuando era menor 0,15 gr/24h.
Se consideró RC cuando el paciente tenía proteinuria < 0,15 gr/24h y tasa de filtración glomerular (TFG) normal. La TFG fue determinada por la medición de la depuración de creatinina o calculada utilizando la fórmula de la MDRD (Modification of Diet in Renal Disease) (18). Se consideró RP cuando la proteinuria disminuyó en al menos 25% con relación al valor inicial en pacientes que iniciaron con proteinuria significativa y proteinuria < 3,5gr/24h en los casos que iniciaron con proteinuria masiva; y no remisión (NR), cuando el paciente continuó con proteinuria masiva.
Se consideró efecto adverso a cualquier signo o síntoma indeseable presentado a partir del inicio de la terapia.
No hubo contacto directo con los pacientes y se trabajó sólo con los números de las historias clínicas asegurando la privacidad de los mismos. El estudio fue aprobado por el Comité Institucional de Ética del Hospital Nacional Cayetano Heredia y por el Comité de Ética de la Universidad Peruana Cayetano Heredia.
Análisis estadístico
Los datos se ingresaron a una base de datos utilizando el programa Microsoft Excel 2007 y se analizaron con el Programa STATA v.10 para Windows. Se realizó estadística descriptiva e inferencial, se determinaron las frecuencias absolutas y relativas; la mediana de las variables continuas se compararon en los diferentes periodos con la prueba de Wilcoxon Signed-Rank Test para datos pareados debido a que la muestra no tenía distribución normal. Se consideró estadísticamente significativo p < 0,05.
RESULTADOS
Se encontró una proporción hombre-mujer de 3:2, la edad media fue 48,7 ± 16,1 años, siendo la edad mínima 29 y la máxima 76. Las características de los pacientes antes de iniciar el tratamiento, se muestran en la tabla N°1. El tiempo de seguimiento promedio fue de 30 ± 41,95 meses (0-144), con una mediana de 18 meses.
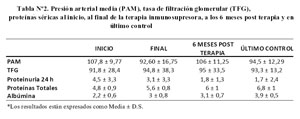
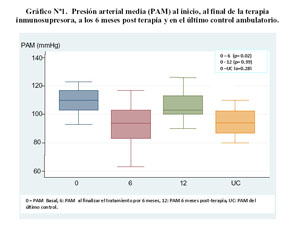
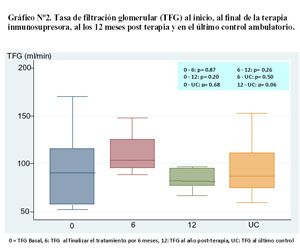
En la tabla N°2 se muestran las medias de la TFG, presión arterial media (PAM), proteinuria en 24 horas, proteínas totales y albúmina séricas al inicio y al final de la terapia, a los 6 meses post tratamiento y en el último control.
El 80% de los pacientes tenía hipertensión arterial al momento del diagnóstico y antes del inicio del tratamiento; al final del tratamiento el 60% de los pacientes tenía la presión arterial normal. Hubo una disminución significativa de la PAM al final de la terapia inmunosupresora (p = 0,02) ( Gráfico N°1).El tratamiento antihipertensivo recibido fue: inhibidores de la enzima convertidora de angiotensina (IECA) + diurético en 50% de los pacientes, antagonista de angiotensina II (ARA II) + diurético 10% y ARA II + IECA en 10%. Tres pacientes recibieron monoterapia: uno con diuréticos, uno con IECA y uno con calcio antagonistas. Este tratamiento fue recibido antes, durante y después de la terapia inmunosupresora.
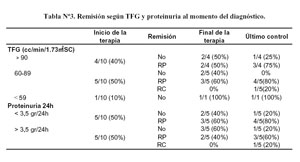
Todos los pacientes tenían creatinina sérica normal al momento del diagnóstico y antes del inicio del tratamiento. Cuatro (40%) de los pacientes iniciaron con TFG ≥ 90 cc/min/1,73m2SC, 5 (50%) con TFG entre 60 y 89, y 1(10%) con TFG < 59. Al finalizar la terapia en 6/10 (60%) la TFG era mayor de 90 cc/min/1,73m2SC y en 4/10 (40%) menor de 90 y en el último control, 3/10 (30%) tenía TFG < 89 cc/min/1.73m2SC. No se evidenció variación significativa de la TFG durante el seguimiento ( Gráfico N°2).
Cinco pacientes tenían proteinuria masiva y cinco proteinuria significativa al momento del diagnóstico e inicio del tratamiento. La tasa de remisión según la proteinuria y la TFG inicial, se puede observar en la tabla N°3. Al final de la terapia ningún paciente tuve RC, el paciente que inició la terapia con TFG ≤ 59 cc/min, no tuvo remisión.
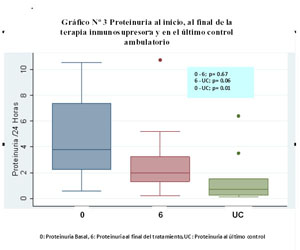
Se observó reducción de la proteinuria al final de la terapia, alcanzando diferencia significativa entre el inicio de la terapia y el último control ambulatorio (p = 0,01) ( Gráfico N°3).
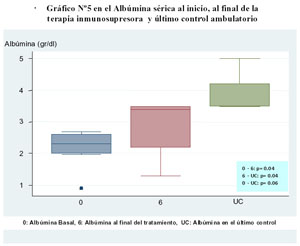
Todos los pacientes tenían hipoalbuminemia al inicio de la terapia; en 7 (70%) fue severa (albúmina < 2,5mg/dl). Al finalizar la terapia inmunosupresora, 3/8 (37,5%) tenía albúmina sérica normal, 3/8 (37,5%) hipoalbuminemmia leve a moderada y 2/8 (25%), hipoalbuminemia severa. Todos los pacientes tenían niveles de albúmina sérica normales en el último control.
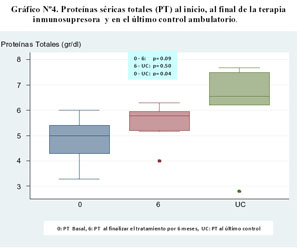
Se encontró un aumento significativo de las proteínas séricas totales en el último control ( Gráfico N°4) y de la albúmina sérica al final del tratamiento y en el último control ( Gráfico N°5).
Sólo cinco casos tenían estadio histológico: uno en estadio I-II, uno en estadio II y tres en estadio II-III. Al final de la terapia inmunosupresora dos pacientes con estadio II-III no tuvieron remisión, los otros tres pacientes presentaron remisión parcial.
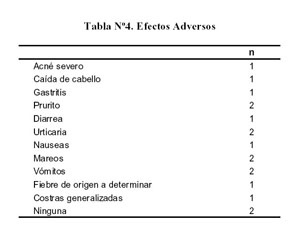
El 80% de los pacientes presentó efectos adversos durante la terapia inmunosupresora, siendo los más frecuentes, las reacciones dérmicas ( Tabla N°4).
De los 4 pacientes que no fueron incluidos en el estudio por haber recibido tratamiento alternativo, ninguno presentó remisión de la proteinuria. El tratamiento que recibieron fueron inhibidores de la enzima convertidora de angiotensina, diuréticos y estatinas.
DISCUSION
En el estudio evaluamos la respuesta a la terapia con inmunosupresores en pacientes con NM idiopática, determinando la tasa de remisión de proteinuria, la evolución de la tasa de filtración glomerular, la tasa de progresión de la enfermedad renal así como la frecuencia de complicaciones por el uso de inmunosupresores.
Tanto la hipertensión arterial como la proteinuria juegan un rol importante en la progresión a enfermedad renal, el efecto antiproteinúrico causado por la disminución de la presión arterial es uno de los mecanismos más importantes de la nefroprotección inducida por un control de la presión arterial (10). En este estudio se observa que la reducción significativa de la proteinuria al último control parece tener relación con el control de la PA, si bien esta última no llega a ser significativa hacia el último control se observa que un gran porcentaje llega a controlarla. Esta relación probablemente esté asociada a los efectos adicionales de los bloqueadores del eje renina-angiotensina-aldosterona.
Diferentes estudios describen a la NM idiopática con un alto riesgo de progresión a enfermedad renal sin la acción de un tratamiento (19-21), mientras que otros estudios muestran que a corto plazo el tratamiento inmunosupresor puede atenuar el deterioro de la función renal aunque su eficacia a largo plazo aún se halla en discusión (22-24). En nuestro estudio no hubo variación significativa de la TFG; sin embargo, hay una tendencia a la mejoría en los primeros controles y una pendiente negativa en el último control.
Si bien encontramos una disminución del porcentaje de pacientes con reducción de la TFG al final del tratamiento y en el último control, no podemos concluir sobre la tasa de progresión de enfermedad renal ya que el tamaño de la muestra fue pequeño.
Varios estudios han encontrado asociación entre la severidad de los hallazgos histológicos y falla renal así como respuesta al tratamiento (19,20,25). No se pudo evaluar esta relación ya que la mitad de los pacientes no contaba con el estadio histopatológico.
La proteinuria disminuyó al final del tratamiento, tal como fue encontrado en estudios de Ponticelli (14,18), pero no fue estadísticamente significativa, probablemente por el tamaño de la muestra. Asimismo, al último control hubo una disminución significativa con RP o RC en un 80%. Si bien la remisión de la proteinuria es un excelente indicador de mejoría del SN, muchos artículos mencionan a la RP como un indicador de buen pronóstico, definición que no está aceptada mundialmente y pudiera ser un factor de confusión (8,23).
Diversos estudios muestran preferencia al uso combinado de esteroides con citotóxicos siendo ciclofosfamida el de elección por conferir menos efectos adversos (11,14,16,24,26). En nuestro estudio, la mayoría de los pacientes recibió ciclofosfamida, observándose que el 80% presentó diversos efectos adversos que no motivaron la suspensión de la terapia.
La limitación más importante del estudio fue el tamaño pequeño de la muestra y que los datos obtenidos de la historia clínica en el seguimiento no fueron similares en todos los pacientes.
En conclusión, no se encontró variación significativa de la TFG ni en la proteinuria al finalizar la terapia. La frecuencia de efectos adversos fue alta, a pesar que ningún paciente descontinuó la terapia. Por tanto. la terapia inmunosupresora debería ser reservada para pacientes que presentan factores de mal pronóstico al momento del diagnóstico o para aquellos con evolución desfavorable.
REFERENCIAS BIBLIOGRAFICAS
1. Couser W. Membranous Nephropathy: A long road but well traveled J Am Soc Nephrol 2005; 16: 1184-1187. [ Links ]
2. Nagaku M, Stuart J, Couser W. Cellular response to injury in Membranous Nephropathy. J Am Soc Nephrol 2005; 16: 1195-1204. [ Links ]
3. Carpio R. Síndrome nefrótico del adulto: estudio clínico, bioquimico, tratamiento y evolución de 129 pacientes en el Hospital General Base Cayetano Heredia.Tesis de bachiller. Lima, Peru. Universidad Peruana Cayetano Heredia,1982.38pp. [ Links ]
4. Solis G. Glomerulonefritis primarias en adultos: estudio clinico patologico en el hospital nacional arzobispo loayza desde 1984 a 1994. Tesis de maestria. Lima, Peru. Universidad Peruana Cayetano Heredia,1997. 29pp. [ Links ]
5. Castillo L. Síndrome nefrotico del adulto en el hospital Cayetano Heredia, estudio de 90 casos. Tesis de bachiller. Lima, Peru. Universidad Peruana Cayetano Heredia,1975. 61 pp [ Links ]
6. Praga M, Polanco N, Gutiérrez E. ¿Cuándo y cómo tratar a los pacientes con glomerulonefritis membranosa? Nefrología 2008; 28(1):8-12. [ Links ]
7. Praga M. Tratamiento de la glomerulonefritis membranosa. Nefrología 2005; 25(5): 467 -474. [ Links ]
8. Cattran D. Management of membranous nephropathy: When and what for treatment. J Am Soc Nephrol 2005; 16: 1188 – 1194. [ Links ]
9. Cattran D, Pei Y, Greenwood C, et al. Validation of a predictive model of idiopathic membranous nephropathy: its clinical and research implications. Kidney Int 1997; 51: 901 – 907. [ Links ]
10. Ravera M, Re M, Deferrari L, Vettoretti S, Deferrari G. Importance of Blood Pressure Control in Chronic Kidney Disease. J Am Soc Nephrol 2006; 17: S98 – S103. [ Links ]
11. Schieppati A, Perna A, Zamora J, Giuliano GA, Braun N, Remuzzi G. Immunosuppressive treatment for idiopathic membranous nephropathy in adults with nephrotic syndrome. Cochrane Database Syst Rev 2008; 4: CD004293 [ Links ]
12. Cattran D, Delmor T, Roscoe J, et al. A randomized controlled trial of prednisone in patients with idiopathic membranous nephropathy. N Engl J Med 1989; 320: 210-5. [ Links ]
13. Ponticelli C, Zucchelli P, Passerini P. A randomized trial of methylprednisolone and Chlorambucil in idiopathic membranous nephropathy. N Engl J Med 1989; 320:8-13. [ Links ]
14. Ponticelli C, Altieri P, Scolari F, et al. A randomized study comparing methylprednisolone plus chlorambucil versus methylprednisolone plus cyclophosphamide in idiopathic membranous nephrophathy. J Am Soc Nephrol 1998; 9:444-50. [ Links ]
15. Jha V, Ganguli A, Saha T, et al. A Randomized, Controlled Trial of Steroids and Cyclophosphamide in Adults with Nephrotic Syndrome Caused by Idiopathic Membranous Nephropathy. J Am Soc Nephrol 2007; 18: 1899 – 1904. [ Links ]
16. Buf-Vereijken P, Branten A. Cytotoxic therapy for membranous nephropathy and renal insufficiency: improved renal survival but high relapse rate. Nephrol Dial Transplant 2004;19:1142-1148. [ Links ]
17. Ponticelli C, Zucchelli P, Passerini P et al. Methylprednisoloneplus Chlorambucil as compared with methylprednisolone alone for the treatment of Idiopathic Membranous Nephropathy. N Engl J Med 1992; 327: 599. [ Links ]
18. National Kidney Foundation. K/DOQI Clinical Practice Guidelines for Chronic Kidney Disease: Evaluation, Classification and Stratification. Am J Kidney Dis 2002; 39: S1 –S266. [ Links ]
19. Cattran D. Management of Membranous Nephropathy: When and What for Treatment. J Am Soc Nephrol 2005; 16: 1188–1194. [ Links ]
20. Troyanov S, Wall CA, Miller JA, Scholey JW, Cattran DC; Toronto Glomerulonephritis Registry Group. Idiopathic membranous nephropathy: Definition and relevance of partial remission. Kidney Int 2004;66:1199-1205. [ Links ]
21. Ponticelli C, Passerini P. Treatment of Membranous Nephropathy. Nephrol Dial Trans 2001; 16(5): 8-10. [ Links ]
22. Hogan S, Muller KE, Jennette JC, Falck RG. A review of therapeutic studies of idiopathic membranous glomerulopathy. Am J Kidney Dis 1995; 25: 862-875. [ Links ]
23. Cattran D, Delmor T, Roscoe J, et al. A randomized controlled trial of prednisone in patients with idiopathic membranous nephropathy. N Engl J Med 1989; 320: 210-5 [ Links ]
24. Troyanov S, Roasio L, Pandes M. Renal pathology in idiopathic membranous nephropathy: A new perspective. Kidney Int 2006; 69:1641-1648. [ Links ]
25. Yoshimoto K, Yokoyama H, Wada T, et al. Pathologic findings of initial biopsies reflect the outcomes of membranous nephropathy. Kidney Int 2004; 65: 148 - 153 [ Links ]
26. Reichert L, Huysmans F, Assmann K. Preserving renal function in patients with Membranous Nephropathy: Daily oral Chlorambucil compared with intermittent monthly pulses of cyclophosphamide. Ann Intern Med 1994; 121: 328-333 [ Links ]
Correspondencia:
Giovanna Llerena García
Calle Cosmos 451, Urb Las Gardenias
Surco, L33
Lima-Perú