Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Medica Herediana
On-line version ISSN 1729-214X
Rev Med Hered vol.25 no.1 Lima Jan. 2014
Gran Ronda de Medicina Interna y Especialidades del Hospital Nacional Cayetano Heredia / Caso clínico 01-2014. Varón de 48 años con ascitis progresiva y baja de peso
Grand Round of Internal Medicine and Specialties at the Hospital Nacional Cayetano Heredia / Clinical case 01-2014. A 48 year-old man with progressive ascites and weight loss
Editor de sección: Dr. Sergio Vásquez Kunze
Editores asociados: Dr. Héctor Sosa Valle, Dr. Ray Ticse Aguirre, Dr. Leslie Soto Arquiñigo, Dra. Elena Zelaya Arteaga
Elena Zelaya 1,a, Rosialzira Vera 1,b, Aida Rotta 2,c, Enrique Castañeda 3,c,d
1 Servicio de Medicina Interna, Departamento de Medicina, Hospital Nacional Cayetano Heredia. Lima, Perú.
2 Servicio de Cardiología, Departamento de Medicina, Hospital Nacional Cayetano Heredia. Lima, Perú.
3 Servicio de Cirugía de Tórax y Cardiovascular, Hospital Nacional Cayetano Heredia. Lima, Perú.
a Médico asistente; b Médico residente de 3er año; c Médico asistente; d Jefe de Servicio.
CASO CLÍNICO
Varón de 48 años, natural de Ancash y procedente de Huacho que desde hace 15 meses notó leve distensión abdominal; 3 meses después la distensión había aumentado y se agregó nauseas e ictericia; por este motivo acudió a un hospital local siendo hospitalizado por tres días. Se le realizaron múltiples exámenes incluyendo paracentesis en dos oportunidades que fueron frustras; siendo diagnosticado de “hepatopatía crónica”, saliendo de alta sin medicación.
Ante la persistencia de los síntomas acudió a un médico particular quien le dijo que tenía ascitis, indicándoles tratamiento con furosemida e hidroclorotiazida. A pesar de la medicación la distensión abdominal incrementó; hace 2 meses le realizaron una nueva paracentesis diagnóstica guiada por ecografía, ante la persistencia de la distensión abdominal acudió a la consulta externa de Medicina de nuestro hospital, evidenciándose ascitis a tensión por lo que se decidió su hospitalización.
En las funciones biológicas manifestó hiporexia, sed aumentada, deposiciones una vez por día de características normales, orina aumentada en volumen y pérdida de peso de 24 kilos en los últimos 12 meses.
Tenía antecedente de eliminación de parásitos en la niñez y no había historia de diabetes mellitus, hipertensión arterial, fiebre tifoidea, fiebre Malta, hepatitis B o C, ni de transfusiones previas. Su consumo de alcohol era ocasional (1 a 2 veces por mes) y no fumaba. No refería conducta sexual de riesgo para enfermedades transmisibles. Su ocupación era criador de cuyes. No tenía antecedentes familiares de importancia. La revisión anamnésica de sistemas y aparatos no agregó mayor información.
En el examen físico a la admisión mostró presión arterial 100/60 mm Hg en ambos brazos, pulso 78 por minuto, frecuencia respiratoria 20 respiraciones/minuto, temperatura 36,5°C e índice de masa corporal 22 Kg/m2. Lucía en regular estado general y muy adelgazado. La piel era húmeda, caliente, con palidez leve y sin ictericia.
El tejido celular subcutáneo estaba disminuido de forma difusa, presentaba edema 1+/3+ con fóvea, simétrico en 1/3 distal de miembros inferiores. El murmullo vesicular pasaba bien bilateralmente, sin ruidos agregados; los ruidos cardíacos eran rítmicos y no se auscultaban soplos. El abdomen estaba distendido, no había circulación colateral, los ruidos hidroaéreos eran normales y no era doloroso. Había ascitis a tensión y no se podía palpar hígado ni bazo, ni tumoraciones. El resto de la exploración física no fue contributoria.
Durante el estudio los exámenes de laboratorio mostraron hemoglobina 11,5 g/dl, anemia normocítica y normocromica, leucocitos 8 110/mm3 con distribución normal y plaquetas 302 000/mm3, INR: 1,3. Glucosa 109 mg/dl, TGO 25 U/l, TGP 28 U/l, fosfatasa alcalina 126 UI/l, bilirrubinas totales 1,7 mg/dl con bilirrubina indirecta 1,2 mg/dl; proteínas totales 6,8 g/dl; albumina 3,6 g/dl; urea 44 mg/dl; creatinina 0,8 mg/dl; Na: 140 mEq/l; K: 2,99 mEq/l y Cl 102 mEq/l. La serología para hepatitis A, B y C, para VIH y aglutinaciones para brucella fueron no reactivas.
Se realizó paracentesis evacuatoria extrayéndose 5 litros de líquido cetrino cuyo examen mostró: glucosa 81 mg/dl, proteínas totales 4,9 g/dl, albúmina 2,3 g/dl, leucocitos 39/mm3 con 80% de linfomononucleares y hematíes 25/mm3. La tinción de Gram no mostro gérmenes. Además, la medición de adenosindeaminasa (ADA) fue 14,6 U/l y la gradiente albumino-sérica 1,3 g/dl; el papanicolau y block-cell resultaron negativos para neoplasia.
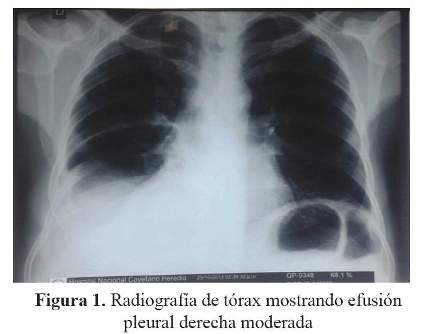
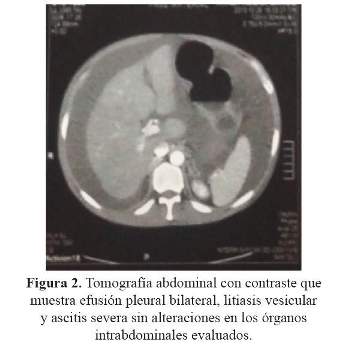
La radiografía de tórax mostró efusión pleural derecha moderada ( Figura 1) y la tomografía abdominal con contraste evidenció efusión pleural bilateral, litiasis vesicular y ascitis severa sin alteraciones en los órganos intrabdominales ( Figura 2).
La ecografía Doppler hepática fue negativa para trombosis de cava y de venas suprahepáticas. Además, la angio-tomografía de hígado fue sugerente de la presencia de un trombo en la vena suprahepática izquierda y la vena cava intrahepática; pero la angio-resonancia hepática con fase arterial y venosa, descartó la presencia de trombosis.
Dra. Elena Zelaya Arteaga (Medicina Interna)
El paciente era un varón de mediana edad sin antecedentes de importancia, con una historia crónica donde el síntoma más importante fue la ascitis además de la baja de peso, tenía estudios de laboratorio e imágenes abdominales previas al ingreso que no concordaban con el diagnóstico de cirrosis hepática. Ingresó al servicio con ascitis y marcada distensión abdominal que corresponde a un grado 3 refractaria a diuréticos (1), terapia que había recibido previamente.
La evaluación clínica al ingreso no mostraba a un paciente portador de cirrosis hepática, para el grado de ascitis y consunción se esperarían evidencias de hipertensión portal como circulación colateral y esplenomegalia, así como estigmas de enfermedad hepática crónica, que no presentaba el paciente.
El plan de trabajo se inició con el estudio completo del líquido ascítico, cuyos resultados mostraban una gradiente hipertensiva con valor en 1,3 g/dl, llamando la atención el elevado valor de las proteínas totales en 4,9 g/dl. Revisando las causas de ascitis con estas características bioquímicas encontramos como etiología de la misma a la trombosis de la vena porta, al síndrome de Budd Chiari y a la ascitis cardíaca, donde se va a encontrar un valor de proteínas totales ≥2,5 g/dl; a diferencia de la ascitis no complicada por cirrosis hepática donde el valor de las proteínas totales es < 2,5 g/dl (2).
Con esta primera aproximación al diagnóstico etiológico de la ascitis se solicitaron los exámenes de imágenes vasculares abdominales. La ecografía Doppler realizada por un experimentado médico radiólogo no mostró trombosis. Fue necesario un estudio de resonancia magnética nuclear (RMN) arterial y venosa abdominal debido al resultado positivo de la angiotomografía abdominal, siendo los resultados negativos en la búsqueda de la etiología vascular de la ascitis.
Siguiendo con el plan de trabajo para la etiología cardíaca, la historia clínica en un inicio no aportaba muchos datos, los signos que podrían presentarse como ingurgitación yugular como el más representativo, no se encontraba presente, había un discreto edema pero sin rales pulmonares. Se revisó la radiografía de tórax y el EKG no encontrándose alteraciones que sugirieran compromiso pericárdico, pero considerando la sensibilidad de estos exámenes se solicitó una ecocardiografía Doppler transtorácica, que es el test esencial para enfermedades del pericardio (3).
Evolución
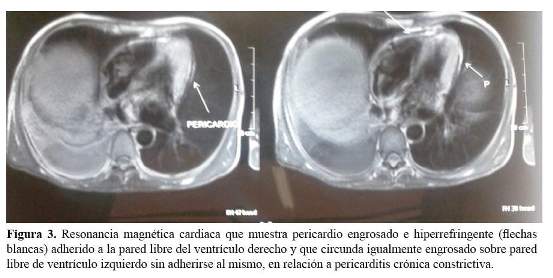
Durante la evolución se observó en el examen físico ingurgitación yugular y signo de Kussmaul. Se solicitó una ecocardiografía la cual informó “pericardio engrosado con fisiología constrictiva en relación a pericarditis constrictiva, con efusión leve, dilatación biauricular, regurgitación tricuspidea leve, función sistólica y motilidad ventricular conservada”. Se realizó una resonancia magnética cardiaca cuyo informe fue “pericardio engrosado e hiperrefringente adherido a la pared libre del ventrículo derecho y que circunda, igualmente engrosado sobre la pared libre del ventrículo izquierdo sin adherirse al mismo, en relación a pericarditis crónica constrictiva” ( Figura 3). Se solicitaron 3 exámenes de BK en esputo, prueba de PPD y además ANA, ANCA y factor reumatoideo; todos fueron negativos.
Dra. Aida Rotta (Cardiología)
Varón de 48 años, a quien se le encuentra ingurgitación yugular más síndrome edematoso en relación a síntomas de insuficiencia cardiaca derecha. Fue derivado al servicio de ecocardiografía para el descarte de pericarditis, realizándosele ecocardiograma Doppler color, transtorácico.
El diagnóstico de pericarditis constrictiva es difícil porque a menudo está enmascarado por otras patologías (4).
A nivel mundial, la tuberculosis y la cardiopatía reumática son causas comunes, aunque también se han descrito casos después de cirugía cardíaca, radioterapia, trauma directo o siguiendo a una infección viral, sobre todo en casos de recurrencia (4,5).
Los signos y síntomas de la pericarditis constrictiva son variables y a menudo atribuidos a la insuficiencia cardíaca derecha o cirrosis, aunque la ascitis desproporcionada con el grado de enfermedad hepática debería plantear la sospecha clínica de pericarditis constrictiva. Debido a la dificultad en el diagnóstico clínico el estudio con la modalidad de imágenes múltiples es importante para llegar a un diagnóstico definitivo (4,6).
En las personas sanas, la inspiración provoca una disminución de las presiones intratorácica e intracardíaca. Por ello durante la inspiración, hay una caída simultánea de ambas presiones y no existe cambio en la presión de la conducción de los pulmones a las cámaras del lado izquierdo (4,7).
En el paciente con pericarditis constrictiva, la disminución de la presión intratorácica no se transmite a las cámaras del lado izquierdo porque el pericardio está rígido, y durante la inspiración, hay una menor fuerza de conducción desde los pulmones hacia el lado izquierdo del corazón por lo que el ventrículo izquierdo queda sin un llenado efectivo (4,5,7).
Al quedar el ventrículo izquierdo con menor llenado y presiones disminuidas durante la inspiración hay un aumento de llenado del ventrículo derecho; por el contrario, durante la espiración hay una disminución de llenado del ventrículo derecho y el aumento de llenado del ventrículo izquierdo (4,5,7).
Estas dos características únicas de pericarditis constrictiva pueden ser evaluados por ecocardiografía doppler color con precisión y los hallazgos más comunes son el aumento (más del 25%) de la velocidad de la onda E mitral durante la espiración y la disminución en inspiración y un aumento de la inversión del flujo diastólico en el flujo venoso hepático durante la espiración (7,8).
Otro hallazgo muy sensible y específico consiste en la muesca septal y el desplazamiento septal hacia la izquierda durante la inspiración (4,5,8).
La visualización de una vena cava inferior dilatada es sugestiva de pericarditis constrictiva mientras que el no hallarla dilatada aleja esta posibilidad (8).
Usualmente, las aurículas pueden estar dilatadas. Como no es una enfermedad del miocardio, el patrón de relajación suele ser normal al igual que la función ventricular (5,8).
El cateterismo cardiaco derecho y la demostración de las presiones intracavitarias iguales, continua siendo la prueba de oro en el diagnóstico de pericarditis constrictiva, sin embargo por ser un examen invasivo y por contar con el ecocardiograma doppler color, este queda restringido a un grupo menor de pacientes (4).
La resonancia magnética cardiaca y la tomografía espiral multicorte pueden ser usadas para demostrar pericardio engrosado con más de 2 mm (5,6,9).
Con los hallazgos mencionados en el estudio del paciente se concluyó que el paciente cumplía criterios ecocardiográficos diagnósticos de pericarditis constrictiva y sumado a los hallazgos clínicos se decidió que el mejor tratamiento sería la pericardiectomía total.
Dra. Elena Zelaya Arteaga
La presentación clásica de la pericarditis constrictiva incluye congestión venosa sistémica severa asociada a bajo gasto cardíaco, incluidas distensión venosa yugular, hipotensión con presión de pulso baja, ascitis, edema y pérdida de masa muscular (10). Estos síntomas se presentaron desde un inicio en nuestro paciente, excepto la distensión venosa yugular y el signo de Kussmaul que fueron identificados en la evolución, probablemente porque al ingreso el paciente se encontraba con depleción de volumen por el uso de diuréticos y las evacuaciones previas del líquido ascítico (11).
Respecto a la etiología de la pericarditis constrictiva ( Tabla 1)(12), debo mencionar que las causas más probables para nuestro paciente podrían haber sido la idiopática o viral y por la alta prevalencia de tuberculosis en nuestro medio no se podía descartar esta causa infecciosa.
La pericardiectomía fue la única opción de tratamiento para la pericarditis constrictiva crónica del paciente debido a los efectos que está ocasionaba en él. La terapia médica con diuréticos se puede usar para mejorar el cuadro para pacientes que no son candidatos a cirugía. Aun cuando se reconoce el efecto beneficioso de la cirugía, se debe reconocer que tiene una significativa morbilidad y mortalidad perioperatoria.
Dr. Enrique Castañeda (Cirugía cardiovascular)
Teniendo diagnóstico clínico, ecocardiográfico y por resonancia magnética de pericarditis constrictiva, el paciente tiene indicación de pericardiectomía total por esternotomía, teniendo presente que el caso tenía una alta morbimortalidad por la cronicidad de cuadro clínico y compromiso sistémico.
Ariyoshi (13) señala en su experiencia quirúrgica que para tener un aceptable resultado, las intervenciones de pericardiectomia deben de realizarse en un tiempo apropiado, antes que la evolución de la enfermedad comprometa pulmón, hígado y otros órganos. En el caso presentado se estaba realizando la cirugía con un tiempo de enfermedad mayor a 15 meses y con un grado avanzado de ascitis refractaria. Varios autores señalan que la mortalidad inmediata en la cirugía de pericadiectomía está entre 7 a 10% (14,15).
Evolución final
El paciente fue programado para una pericardiectomía total, presentando en sala de operaciones posterior a la misma paro cardiorrespiratorio realizándose maniobras de resucitación cardiopulmonar, a pesar las cuales el paciente falleció.
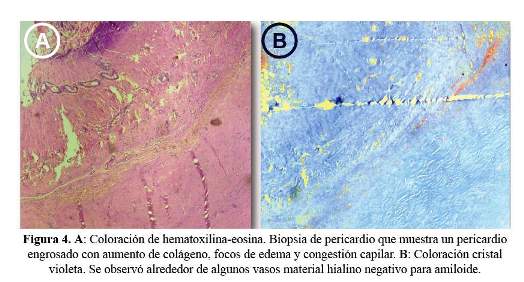
Se envió la biopsia de pericardio a anatomía patológica la cual mostró un pericardio engrosado con aumento de colágeno, focos de edema y congestión capilar, se observó alrededor de algunos vasos material hialino negativo para cristal violeta ( Figura 4A y B).
Comentarios finales
Dr. Enrique Castañeda
Durante la cirugía se encontró el pericardio totalmente adherido a los planos de mediastino anterior, incluso dificultando la esternotomía. La disección por planos del pericardio fue sumamente laboriosa y al culminar la resección de la capa que cubría el pericardio del área de ventrículo izquierdo, el paciente presenta bradicardia severa y paro, que no respondió a las maniobras de reanimación avanzada. Debemos precisar que el paciente no falleció por pérdida de sangre, esta fue aproximadamente 500cc, considerándose que el motivo de fallecimiento fue por falla cardiaca (el ventrículo se mostraba hipotónico y sin llegar a buena distensibilidad y contracción).
Dra. Aida Rotta
La cirugía en casos de pericarditis constrictiva está asociada con una alta tasa de morbilidad pero bajas tasas de mortalidad temprana dependiendo de la patología subyacente y del compromiso miocárdico asociado. La tasa de mortalidad en una pericardiectomía oscila entre el 6 y 12% y es principalmente causada por daño miocárdico no reconocido previo a la cirugía.
Dra. Elena Zelaya
Las enseñanzas que nos dejó este caso fue el abordaje del paciente con ascitis hipertensiva, la utilidad que debemos darle al valor de las proteínas del líquido ascítico en discordancia con la gradiente de albumina entre liquido ascítico y sérico para el algoritmo diagnóstico. Con el diagnóstico de pericarditis constrictiva crónica se realizaron todos los exámenes disponibles para aproximarnos a la etiología. La indicación de pericardiectomía fue adecuada, lamentablemente el desenlace no.
Diagnóstico final: Pericarditis constrictiva crónica.
REFERENCIAS BIBLIOGRÁFICAS
1. Moore KP, Wong F, Gines P, et al. The management of ascites in cirrhosis: report on the consensus conference of the International Ascites Club. Hepatology. 2003; 38(1):258. [ Links ]
2. Feldman M, Scharschmidt BF, Sleisenger MH. Sleisenger and Fordtran’s Gastrointestinal and Liver Disease: Pathophysiology/Diagnosis/ Management. 7th Edition. Philadelphia: WB Saunders Company; 2002. [ Links ]
3. Cheitlin MD, Armstrong WF, Aurigemma GP, et al. ACC/AHA/ASE 2003 guideline update for the clinical application of echocardiography: summary article: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (ACC/AHA/ ASE Committee to Update the 1997 Guidelines for the Clinical Application of Echocardiography). Circulation. 2003; 108(9):1146-62. [ Links ]
4. Altemimi HA, Altaf SY, James RK, Nata R, Kumar EB, Codispoti M. A difficult diagnosis - constrictive pericarditis and its treatment: a case report. Cases J. 2009; 2:9105. [ Links ]
5. Bergman M, Vitrai J, Salman H. Constrictive pericarditis: A reminder of a not so rare disease. Eur J Intern Med. 2006; 17(7): 457-464. [ Links ]
6. Khandaker M, Espinosa R, Nishimura R, et al. Pericardial disease: Diagnosis and management. Mayo Clin Proc. 2010; 85(6):572-593. [ Links ]
7. Sohn DW. Constrictive pericarditis as a never ending story: What’s New? Korean Circ J. 2012; 42(3):143-150. [ Links ]
8. Pepi M, Muratori M. Echocardiography in the diagnosis and management of pericardial disease. J Cardiovasc Med. 7(7):533-544. [ Links ]
9. Verhaert D. The role of multimodality imaging in the management of pericardial disease. Circ Cardiovasc Imaging. 2010; 3: 333-343. [ Links ]
10. Bernhard M. Guía de Práctica Clínica para el diagnóstico y tratamiento de las enfermedades del pericardio. Rev Esp Cardiol. 2004;57(11):1090- 114
.11. Bush CA, Stang JM, Wooley CF, Kilman JW. Occult constrictive pericardial disease. Diagnosis by rapid volume expansion and correction by pericardiectomy. Circulation. 1977; 56(6):924. [ Links ]
12. Cameron J, Oesterle SN, Baldwin JC, Hancock EW. The etiologic spectrum of constrictive pericarditis. Am Heart J. 1987; 113: 354. [ Links ]
13. Ariyoshi T, Hashizume K, Taniguchi S, et al. Surgical experience with chronic constrictive pericarditis. Gen Thorac Cardiovasc Surg. 2012; 60 (12):796-802. [ Links ]
14. Szabó G, Schmack B, Bulut C, et al. Constrictive pericarditis: risks, aetiologies and outcomes after total pericardiectomy: 24 years of experience. Eur J Cardiothorac Surg. 2013; 44(6):1023-8. [ Links ]
15. Tokuda Y, Miyata H, Motomura N, et al. Outcome of pericardiectomy for constrictive pericarditis in Japan: a nationwide outcome study. Ann Thorac Surg. 2013; 96 (2):571-6. [ Links ]
Recibido: 28/02/2014
Aceptado: 15/03/2014