Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Medica Herediana
versión impresa ISSN 1018-130X
Rev Med Hered vol.27 no.1 Lima ene. 2016
TEMA DE REVISIÓN
Hipertensión en el adulto mayor
Hypertension in the elderly
Pedro Martín Salazar Cáceres 1,a; 2,c, Aida Rotta Rotta 1,a; 3,c, Fanny Otiniano Costa 1,b; 3,c
1 Universidad Peruana Cayetano Heredia. Lima, Perú.
2 Clínica Ricardo Palma. Lima, Perú
3 Hospital Cayetano Heredia. Ministerio de Salud. Lima, Perú.
a Profesor Auxiliar;
b Profesora invitada;
c Cardiólogo asistente
INTRODUCCIÓN
La hipertensión arterial (HTA) en el adulto mayor representa un problema creciente de salud pública, en primer lugar debido a que la expectativa de vida se incrementa en países desarrollados y la tendencia es similar en países en desarrollo, constituyendo el grupo poblacional con el mayor crecimiento proporcional. Según el INEI la población mayor de 60 años era el 6,1% en 1990, 7,1% en el 2000, se estimó en 9,4% para el 2014 y se proyecta en 11,2% para el 2021 (1). La expectativa de vida al nacer en el Perú para el periodo 2010 - 2015 es de 72,5 años (2) y en países desarrollados se estima que la mayoría de los nacidos después del 2000 puedan superar los 100 años (3).
En el adulto mayor la hipertensión arterial constituye la primera causa de consulta ambulatoria en el MINSA y ESSALUD, debido a que es la enfermedad crónica más frecuente en este grupo etario. Según estadísticas en USA el 67% de los mayores de 60 años tiene hipertensión arterial (4,5,6) y en el Perú según los estudios TORNASOL I y II (7), la prevalencia es de 46,3% en la década entre 60 y 69; 53,2% en la década entre 70 a 79 años y de 56,3% en los mayores de 80 años.
Según estadísticas en USA la hipertensión arterial está presente en el 69% de los pacientes que presentan infarto agudo al miocardio, en el 77% de los pacientes con ACV y en el 74% en los que desarrollan insuficiencia cardiaca. También es el principal factor de riesgo para el desarrollo de insuficiencia renal, fibrilación auricular y diabetes mellitus (4).
Aspectos fisiopatológicos
La presión arterial muestra un incremento progresivo con la edad y el modelo de hipertensión cambia, se observa que la presión arterial sistólica muestra un incremento continuo mientras que la presión diastólica comienza a declinar a partir de los 50 años en ambos sexos, incrementado la presión de pulso que constituye un predictor muy fuerte para el desarrollo de eventos cardiovasculares (4,8).
El mecanismo por el cual la presión sistólica se incrementa está determinado por la rigidez de las arterias de conducción, principalmente la aorta. En cada latido el volumen eyectado por el ventrículo izquierdo genera una onda de pulso que viaja del corazón hacia la periferia la cual es a su vez reflejada hacia el corazón una vez que alcanza la periferia, cuando las arterias son distensibles la velocidad es más lenta y retorna al corazón durante la diástole, lo que produce incremento de la presión diastólica (5). Las alteraciones estructurales de las paredes vasculares por la pérdida de la elastina y aumento de fibras de colágeno rígidas, la calcificación y el desarreglo de las fibras produce rigidez de las paredes, produciendo un incremento de la velocidad de la onda de pulso, determinado que el retorno de la onda alcance el corazón durante la sístole incrementado la presión sistólica y reduciendo la presión diastólica (8). Por esta razón el patrón de HTA predominante en el adulto mayor es la hipertensión sistólica aislada, como se puede observar en la distribución de los tipos de HTA en estudio de Framingham (8), esta forma de hipertensión ocurre en más del 80% de los mayores de 60 años y supera el 90% en los mayores de 80 años.
Otros factores que afectan la presión arterial están en relación a disfunción endotelial por reducción en la producción de óxido nítrico e incremento de vasoconstrictores como la endotelina (4,9). Como se observa en el seguimiento del estudio Framingham, el 90% de los pacientes que eran normotensos en el grupo etario de mayores de 50 años, se hicieron hipertensos en los 25 años de seguimiento (8).
DIAGNÓSTICO Y ESTRATIFICACIÓN DE LA HTA EN EL ADULTO MAYOR
El diagnóstico de hipertensión arterial en el adulto mayor sigue los mismos lineamientos que en el adulto más joven, es decir se deben realizar al menos tres tomas de la presión arterial (PA) en condiciones adecuadas y en visitas realizadas en días diferentes, considerando el brazo con la presión arterial más elevada (4,10). El procedimiento incluye la medición de la presión arterial estando el paciente en reposo sentado y con el brazo en horizontal en forma adecuada por lo menos durante 5 minutos (4).
En el caso de que la medición muestre una presión arterial elevada está deberá ser confirmada. Debe evaluarse también la PA luego de tres minutos de permanecer en posición de pie para descartar hipotensión ortostática que es más frecuente en esta población debido a la mayor rigidez de sus arterias y a alteraciones en el sistema autonómico de regulación (4).
En la actualidad un método que se está usando cada vez con mayor frecuencia es el monitoreo ambulatorio de presión arterial el cual nos ayuda a poder categorizar adecuadamente la hipertensión en estadios que van a marcar las pautas terapéuticas y nos permite diferenciar entre la hipertensión de bata blanca, la hipertensión enmascarada y la hipertensión nocturna entre otros diagnósticos comunes en el adulto mayor (4,10,11).
Se debe descartar la pseudo hipertensión que es debida a la rigidez de las arterias por la edad, que hace que las arterias no se puedan colapsar cuando se realiza la toma de la presión arterial generándose falsos positivos. La pseudo hipertensión puede ocurrir entre el 1,7% to 70% (4,12, 13).
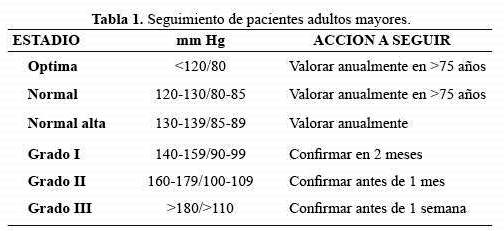
De acuerdo a los hallazgos obtenidos se considerarán pautas a seguir (Tabla 1), incluyendo en todas ellas los cambios en estilos de vida.
En los ancianos hipertensos, la presión arterial sistólica (PAS) y la presión de pulso (PP) (diferencia entre la PAS y la presión arterial diastólica (PAD)) son marcadores del riesgo cardiovascular más importantes que la PAD. En los estudios que se han ocupado de evaluar el valor de la PP se concluye que para un nivel determinado de PAS existe una correlación inversa entre PAD y riesgo cardiovascular (12,13).
La HTA sistólica aislada (PAS > 140 mm Hg con PAD igual o menor de 90 mm Hg), es frecuente en los ancianos y más en ancianas. Su importancia radica en la comprobación de que la aparición de accidentes cerebrovasculares, cardiovasculares y el deterioro renal es de dos a cuatro veces superior que en la población normal (14).
El fenómeno de "bata blanca" es más frecuente en pacientes adultos mayores y afecta de forma más intensa a la presión arterial sistólica. El uso de automedida domiciliaria de la presión arterial (AMPA) y de monitorización ambulatoria de presión arterial (MAPA) debería ser habitual en los pacientes mayores de 65 años (14).
Las indicaciones de la monitorización ambulatoria de la presión arterial (MAPA) en adultos mayores son similares a las empleadas en pacientes más jóvenes, pero la importancia de este método en este grupo de población ayuda a asegurar el diagnóstico de HTA, descartar la HTA de "bata blanca" y para evitar un tratamiento excesivo. La utilidad de la AMPA en adultos mayores es importante porque la diferencia entre PA en la consulta y por AMPA se incrementa progresivamente con la edad, al igual que la variabilidad de la PA ambulatoria (8,14,15).
Es importante especificar la necesidad de realizar mediciones pautadas en el tiempo siendo recomendable el protocolo de 12 mediciones (2 matutinas y 2 vespertinas en 3 días laborables) que ha sido adecuadamente validado, considerando como valor resultante la media de las mediciones de los dos últimos días. Los resultados de los estudio sugieren que el valor de normalidad de la presión arterial medida mediante AMPA es igual en los pacientes ancianos que en los pacientes más jóvenes (<135/85 mm Hg) (8,14,15).
Se debe tener en cuenta el tipo de dispositivo utilizado en la medición de la presión arterial. Los aparatos de muñeca no han conseguido pasar las pruebas de validación necesarias (14,15), lo que los hace poco recomendables para la práctica clínica. Las limitaciones para la realización de AMPA en adultos mayores están relacionadas con las alteraciones tanto físicas como cognitivas que pueden dificultar o impedir el uso de estos aparatos por el propio paciente. Incluso hay que tener en cuenta que los aparatos oscilométricos (que son los habitualmente utilizados) pueden no hacer lecturas adecuadas en pacientes con arritmias, frecuentes en los pacientes de edad avanzada. Los aparatos OMROM® HEM 722C y HEM 735C han sido validados en personas ancianas y por tanto son recomendables en este grupo de población (16).
En la definición de hipertensión en el anciano hay que tener en cuenta:
1)El mayor riesgo cardiovascular asociado a la edad.
2)La alta tasa de progresión a hipertensión arterial establecida (valores en actividad >140/90 mm Hg) en la mayor parte de los pacientes con PA superior a 135/85 mm Hg en el periodo diurno.
3)La demostración en el estudio ARIC de que incluso valores de presión normal alta se asocian a un aumento significativo de la morbimortalidad comparados con la presión arterial óptima (15,16,17).
De acuerdo a la estratificación del riesgo del paciente adulto mayor se decidirá el inicio de tratamiento farmacológico (Tabla 2).

La fuerza de la asociación entre PA y riesgo de enfermedad cerebrovascular (ECV), isquémica y hemorrágica, se incrementa con la edad, siendo la HTA sistólica aislada un importante componente del riesgo de ECV relacionado con la PA. Los beneficios, en términos de disminución de incidencia de ECV en pacientes ancianos y muy ancianos, han sido demostrados por numerosos estudios (SHEP, PROGRESS, Syst-Eur, HYVET) (4,18,19,20).
La HTA es considerada también un factor de riesgo para el desarrollo de demencia vascular y enfermedad de Alzheimer, pero los resultados de varios estudios no han sido concluyentes en relación con una disminución de la incidencia de demencia con el tratamiento antihipertensivo (19,21,22).
Adicionalmente al manejo de hipertensión arterial se debe estimar el riesgo de los pacientes lo cual incrementa la información pronóstica y constituye una guía para decidir el tratamiento y la intensidad del mismo.
La evaluación del paciente hipertenso anciano implica:
1.Efectuar una valoración geriátrica integral del paciente que contemple, junto a los aspectos clínicos (comorbilidad, polifarmacia), la situación funcional (dependencias tanto de origen físico como mental) y los condicionantes sociales (aislamiento, economía, vivienda), todos ellos factores claves a considerar a la hora de planificar la intervención terapéutica.
2.Confirmar y definir gravedad de la elevación de la presión arterial según los niveles de la Guía Europea HTA (11).
3.Detectar factores de riesgo cardiovascular. Las siguientes medidas son imprescindibles en todos los pacientes:
Investigar el consumo de tabaco y de alcohol.
Medir el perímetro abdominal del paciente
Determinar glucemia, colesterol total y fracciones, así como triglicéridos. Se considera patológico un colesterol total > 250, un colesterol-LDL > 155 o un colesterol HDL <40 en el varón o <48 en la mujer.
4. Evaluar la intensidad del daño de órgano diana. Ocasionalmente la detección de la hipertensión arterial puede coincidir con un acontecimiento agudo o subagudo (infarto de miocardio, aneurisma, accidente vascular cerebral, HTA maligna) que requiera ingreso. En el resto de los casos será preciso investigar la presencia de lesiones en órganos diana (1,10,11,12,14).
MANEJO DE LA HTA EN ANCIANOS
Objetivos
El objetivo recomendado de PA para casos de HTA no complicada es menor de 140/90 mm Hg. Sin embargo, esta meta se basa en opinión de expertos y no en información de estudios clínicos. No está muy claro aún si el objetivo debe ser el mismo en pacientes de 65 a 79 años que en pacientes > de 80 años (1)
Tratamiento no farmacológico
Está probado que la presión arterial es susceptible de control mediante modificaciones del estilo de vida (23). Así en el ensayo TONE (Trial of Nonpharmacologic Interventions in the Elderly (24), sobre un total de 975 hipertensos entre 60 a 80 años con presión arterial controlada con monoterapia se valoró el grado de control tras la retirada del fármaco hipotensor. La proporción de personas con PA controlada fue de 43,6% en el grupo tratado con dieta hiposódica y pérdida de peso, 35% en aquellos que cumplieron sólo una de estas medidas y 16% en los tratados convencionalmente. Esta reducción de PA se consiguió con restricción moderada del aporte de sal (media 40 mmol/día) o pérdida de 4,7 kg de peso.
Por tanto sería conveniente realizar las siguientes iniciativas, previas o conjuntamente al tratamiento con fármacos:
1. Reducción de la ingesta calórica en caso de sobrepeso
2. Ingesta de sodio alrededor de 100 mmol/día mediante supresión de la utilización del salero en la mesa y evitando tomar alimentos pre cocidos, enlatados y embutidos. Se podrá utilizar 1,5 gr de sal al día y es preferible su utilización sobre la comida una vez cocinada, en vez de utilizarla durante la cocción.
3. Aumento del consumo de potasio (frutas frescas, vegetales, y cereales)
4. Aumento de la ingesta dietética de calcio (100 gr de queso proporcionan entre 700 y 1 180 mg de calcio dependiendo del tipo).
5. Caminar diariamente más de ½ hora al día, preferiblemente entre 1 y 2 horas. En los sujetos no entrenados, el objetivo se debe alcanzar de forma paulatina.
6. No ingerir más de 30 gr de alcohol/día (equivalente a 300 ml de vino, 500 de cerveza o una copa de licor)
7. La indicación de las medidas no farmacológicas debe tener en cuenta las condiciones socio- económicas del paciente.
8. La aplicación simultánea y moderada de varias medidas no farmacológicas suele dar un resultado terapéutico superior a la aplicación estricta de una sola de ellas.
9. Valorar juiciosamente la relación beneficio terapéutico/perjuicio de la calidad de vida antes de comenzar en el adulto mayor cambios en su dieta y estilo de vida.
Tratamiento farmacológico
Las características ideales del fármaco a utilizar para la hipertensión arterial del anciano son:
1. Reducción de la resistencia periférica
2. Que no disminuya el flujo sanguíneo a órganos vitales: cerebro, corazón y riñón, ni interfiera con los mecanismos de autorregulación
3. Que no produzca bradicardia ni afecte el sistema de conducción cardiaco
4. Que enlentezca, frene o revierta la progresión de hipertrofia ventricular y grosor de la pared arterial
5. Que proteja de la progresión de la fibrosis renal, tanto glomerular como intersticial
6. Que no produzca depleción de volumen
7. Que no favorezca hiponatremia ni hipopotasemia
8. Que no propicie resistencia a la insulina ni hiperlipidemias
9. Que no produzca incontinencia urinaria
10. Que tenga propiedades antioxidantes
11. Que pueda utilizarse en monoterapia, monodosis y minidosis
12. Que mantenga el balance apoptótico
En vista de la experiencia acumulada en los diversos ensayos clínicos publicados, diversos fármacos pueden estar indicados para el comienzo del tratamiento de la hipertensión esencial en el adulto mayor puesto que reducen no solo la PA sino la mortalidad y la morbilidad cardiovascular.
Los diuréticos tiazidicos pueden considerarse como fármacos de primera elección basándose en los resultados de diversos estudios aleatorizados donde se demostró una reducción significativa de la morbimortalidad cardiovascular (Nivel de Evidencia Ib) (25,26,27,28). En estos estudios se utilizaron β-bloqueadores como fármacos de segunda línea. En personas jóvenes su uso se ha cuestionado recientemente como fármacos de primera elección para el tratamiento de la HTA esencial (29). En ancianos tienen unos efectos secundarios añadidos tales como hiponatremia, incontinencia urinaria, hipertrigliceridemia y en algunos ensayos clínicos incremento de la glucemia y la creatinina plasmatica como en la primera publicación del MRC working party: Medical Research Council Trial of treatment of Hypertension in older adults (26,30).
La hiponatremia es una complicación frecuente en ancianos debido a la reducción de la competencia para reabsorber sodio (31). La hiponatremia es causa de ingresos hospitalarios, de caídas y fracturas de cadera en ancianos, complicaciones que no se han evaluado nunca en los ensayos clínicos con personas mayores de 65 años. Por ello en los casos en que los diuréticos estén indicados, y aún más en aquellos en los que se utilice el binomio diurético + restricción salina, es necesario hacer controles periódicos de electrolitos en sangre. Si se mira solo el precio del fármaco diurético, éste es barato, pero en estudios de fármaco economía, los resultados no son tales, obteniéndose que el diurético es ligeramente más caro que un ARA II. Quizás ésta sea la explicación de la disociación entre recomendaciones terapéuticas de las guías y la poca aceptación de sus indicaciones entre los médicos (32).
El uso de bloqueantes de los canales de calcio como opción terapéutica en pacientes ancianos está apoyado también en estudios aleatorizados y controlados que demuestran una reducción de la mortalidad y morbilidad de origen cardiovascular tanto frente a placebo como a otros fármacos (33,34,35,36) (Nivel de evidencia Ib).
Los inhibidores de la enzima convertidora de la angiotensina se evaluaron de forma específica en el anciano en el estudio Australian National Blood Pressure 2 demostrando una eficacia similar a los diuréticos para reducir la aparición de muerte y eventos cardiovasculares (37). Lo mismo ocurrió en el estudio STOP2 (34). Aunque el estudio HOPE no se dirigió específicamente a enfermos ancianos, la edad media de la muestra fue superior a 65 años y atestigua el efecto reductor de la mortalidad cardiovascular de los IECA en pacientes con riesgo cardiovascular elevado (38). La conclusión es que deben ser recomendados como fármacos antihipertensivos de primera elección en este grupo de pacientes (Nivel de evidencia Ib).
Los antagonistas de los receptores de la angiotensina demostraron ser superiores a los β-bloqueadores en el objetivo compuesto de reducción de la mortalidad cardiovascular global en el estudio LIFE (edad media de los pacientes, 72 años) (39). Deben ser también considerados para tratamiento de la hipertensión arterial en el anciano en el primer escalón (nivel de evidencia Ib).
Respecto a los bloqueadores de los receptores β-adrenérgicos se han recomendado y se recomiendan como fármaco de elección en las guías (1). Sin embargo un metanálisis de 13 estudios randomizados de pacientes con hipertensión arterial esencial con un total de 105951 enfermos ha comparado el efecto protector sobre órganos diana de los bloqueantes de los receptores β-adrenérgicos con otros fármacos. En 7 estudios (27,433 pacientes) se analiza el efecto del tratamiento con bloqueantes de los receptores β-adrenérgicos con placebo o sin tratamiento farmacológico: El riesgo relativo de accidente cerebrovascular fue 16% mayor en el grupo de bloqueantes de los receptores β-adrenérgicos (95% CI 4-30%) que con otros fármacos. No hubo diferencias en infartos de miocardio. Cuando se compara el efecto de todos los bloqueantes de los receptores β-adrenérgicos con placebo o sin tratamiento utilizados en los ensayos clínicos analizados, el riesgo relativo de ACV se redujo en 19% (7-29%), aproximadamente la mitad de lo esperado de los ensayos clínicos en hipertensos previos, no encontrándose diferencia en infartos de miocardio ni en mortalidad. En particular en el grupo de pacientes adultos mayores los β-bloqueadores fueron inferiores a los otros grupos de fármacos antihipertensivos para reducir los eventos cardiovasculares (40).
CONCLUSIONES
La hipertensión es un desorden altamente prevalente en pacientes adultos mayores y ancianos y es un importante contribuyente a su alto riesgo cardiovascular. La hipertensión sistólica aislada es la forma dominante, atribuida al endurecimiento arterial progresivo y al incremento de la carga ateroesclerótica de los vasos de conducción con la edad así como a la hipertrofia y esclerosis de la capa muscular de las arterias y arteriolas.
La terapia con drogas antihipertensivas debe considerarse ahora en todos los pacientes hipertensos sin importar la edad. Evidencia reciente sugiere que drogas antihipertensivas de la mayoría de clases pueden ser usadas para el control de la PA, sin embargo algunas autoridades en la materia no recomiendan bloqueadores alfa o beta, como agentes de primera línea en ausencia de indicaciones específicas para su uso. En la mayoría de circunstancias el objetivo de tratamiento es una PA menor de 140/90 mm Hg, sin embargo menos de 150/80 mm Hg se sugiere para pacientes hipertensos después de la octava década en ausencia de enfermedades mayores concomitantes y aproximadamente 130/80 mm Hg para pacientes hipertensos con diabetes mellitus o enfermedad renal crónica o historia previa de enfermedad cardiovascular (41). Estudios futuros deberían enfocarse en determinar estrategias de tratamiento que proporcionen una óptima protección evitando el desarrollo de enfermedad cardiovascular. Finalmente, el mejor manejo médico ha mejorado los resultados globales, pero los retos aún existen para pacientes de alto riesgo cardiovascular.
REFERENCIAS BIBLIOGRÁFICAS
1. INEI. Estado de la Población Peruana 2015. Lima: INEI; 2015. [ Links ]
2. INEI. Esperanza de vida al nacer. Lima: INEI; 2015. [ Links ]
3. Christensen K, Doblhammer G, Rau R, Vaupel J. Ageing population: The Challenges Ahead. Lancet.2009; 374 (9696):1196 -1208. [ Links ]
4. Aronow WS. ACCF AHA 2011 Expert Consensus Document on Hypertension in the Elderly: A report of the American College of Cardiology Foundation Task Force on Clinical Expert Consensus Documents. Circulation. 2011; 123:2434-2506. [ Links ]
5. Pimienta E, Oparil S. Management of hypertension in the elderly. Nat Rev Cardiol. 2012; 9:286-296. [ Links ]
6. Oliva R, Bakris G. Management of hypertension in the elderly population. Journal of Gerontology A Biol Sci Med Sci. 2012; 67(12):1343-51. [ Links ]
7. Segura L, Agusti R, Ruiz E. Hipertensión arterial en el Perú según el estudio TORNASOL II. Revista Peruana de Cardiología. 2011; 37(1):19-27. [ Links ]
8. Chobanian A. Isolated Sistolic Hypertension in the elderly. N Engl J Med. 2007; 357: 789-796. [ Links ]
9. ORourke M, Hashimoto J. Mechanical factors in arterial aging. J Am Coll Cardiol. 2007; 50:1-13. [ Links ]
10. Logan A. Hypertension in aging patients. Expert Rev Cardiovasc Ther. 2011; 9(1):113-120. [ Links ]
11. Grupo de Trabajo para el manejo de la hipertensión arterial de la Sociedad Europea de Hipertensión; Sociedad Europea de Cardiología. Guía de práctica clínica de la ESH/ESC para el manejo de la hipertensión arterial 2013. Hipertens riesgo vasc. 2013;30(S3):4-91. [ Links ]
12. Sans-Atxer L. Hipertensión arterial en el anciano. Nefro Plus. 2011; 4(3):35-44. [ Links ]
13. Wright JC, Looney SW. Prevalence of positive Oslers manoeuver in 3387 persons screened for the Systolic Hypertension in the Elderly Program. J Hum Hypertens. 1997; 11:285-9. [ Links ]
14. Prabhath F, Amit A. Treating hypertension in older people: revisiting the evidence. GM2. 2010; 40: 13-17. [ Links ]
15. Bortolotto LA, Henry O, Hanon O, Sikias P, Mourad JJ, Girerd X. Validation of two devices for selfmeasurement of blood pressure by elderly patients according to the revised British Hypertension Society protocol: the Omron HEM-722C and HEM-735C. Blood Press Monit. 1999; 4:21-25. [ Links ]
16. Verdecchia P, Schillaci G, Borgioni C, et al. Identification of subjects with white-coat hypertension and persistently normal ambulatory blood pressure. Blood Press Monit. 1996; 1:217-222. [ Links ]
17. Kshirsagar AV, Carpenter M, Bang H, Wyatt SB, Colindres RE. Blood pressure usually considered normal is associated with an elevated risk of cardiovascular disease. Am J Med. 2006; 119:133-141. [ Links ]
18. SHEP Cooperative Research Group. Prevention of stroke by antihypertensive drug treatment in older persons with isolated systolic hypertension: final results of the Systolic Hypertension in the Elderly Program (SHEP). JAMA. 1991; 265:3255-64. [ Links ]
19. PROGRESS Collaborative Group. Randomised trial of a perindoprilbased blood-pressure-lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet. 2001; 358:1033-41. [ Links ]
20. Staessen JA, Fagard R, Thijs L, et al. Randomised double-blind comparison of placebo and active treatment for older patients with isolated systolic hypertension: the Systolic Hypertension in Europe (Syst-Eur) Trial Investigators. Lancet. 1997; 350:757-64. [ Links ]
21. Staessen JA, Fagard R, Thijs L, et al. Randomised double-blind comparison of placebo and active treatment for older patients with isolated systolic hypertension:the Systolic Hypertension in Europe (Syst-Eur) Trial Investigators. Lancet. 1997; 350:757-64. [ Links ]
22. Peters R, Beckett N, Forette F, et al. Incident dementia and blood pressure lowering in the Hypertension in the Very Elderly Trial Cognitive Function Assessment (HYVET-COG): a double blind, placebo controlled trial. Lancet Neurol. 2008; 7:683-689. [ Links ]
23. Kaplan N. Clinical Hypertension. Philadelphia: Williams and Wilkins Lippincott; 2002. [ Links ]
24. Whelton PK, Appel LJ, Espeland MA, et al. Sodium reduction and weight loss in the treatment of hypertension in older persons. JAMA. 1998; 279:839-846. [ Links ]
25. SHEP Coperative research group. Prevention of store by antihypertensive drug treatment in older persons with isolated systolic hypertension. Final results of the Systolic Hypertension in the elderly Program (SHEP). JAMA. 1991; 265:3255-3264. [ Links ]
26. Dahlof B, Lindholm LH, Hansson L, et al. Morbidity and mortality in the Swedish Trial in Old Patients with Hypertension (STOP-Hypertension). Lancet. 1991; 338:1281-1285. [ Links ]
27. MRC working party. Medical Research Council trial of treatment of hypertension in older adults: principal results. BMJ. 1992; 304:405-412. [ Links ]
28. Coope J, Warrender TS. Randomised treatment of hypertension in elderly patients in primary care. BMJ. 1986; 293:1145-1151. [ Links ]
29. Magnani A. Should a diuretic always be the first choice in patients with essential hypertension? The case for not. J Am Soc Nephrol. 2005; 16:70-73. [ Links ]
30. Chow KM, Szeto TY, Wong CB, et al. Risk factors for thiazide-induced hyponatremia. QJ Med. 2003; 96:911-7. [ Links ]
31. Macias JF, Cameron JS. The ageing kidney. In: Davison AM, Cameron JS, Grünfeld JP, et al. Oxford Textbook of Clinical Nephrology. Chichester: Oxford University Press; 2005.p. 73-85. [ Links ]
32. Tu K, Mamdani MM, Tu JV. Hypertension guidelines in elderly patients: Is anybody listening? Am J Med. 2002; 113:52-58. [ Links ]
33. Staessen JA, Fagard R, Thijs L, et al. Randomised double blind comparison of placebo and active treatment for older patients with isolated systolic hypertension. Lancet. 1997; 350:757-764. [ Links ]
34. Liu L, Wang JG, Gong L, Liu G, Staessen JA. Comparison of active treatment and placebo in older Chinese patients with isolated systolic hypertension. J Hypertens. 1998; 16:1823-1829. [ Links ]
35. Hansson L, Lindholm LH, Ekbom T, et al. Randomised trial of old and new antihypertensive drugs in elderly patients: Cardiovascular mortality and morbidity the Swedish trial in old patients with hypertension-2 study. Lancet. 1999; 354:1751-1756. [ Links ]
36. Brown MJ, Palmer CR, Castaigne A, et al. Morbidity and mortality in patients randomised to double-blind treatment with a long-acting calcium-channel blocker or diuretic in the International Nifedipine GITS Study: Intervention as a Goal in Hypertension Treatment (INSIGHT). Lancet. 2000; 356: 366-372. [ Links ]
37. Wing LMH, Reid CM, Ryan P, et al. Second Australian national blood pressure study (ANBP2): Australian comparative outcome trial of ACE inhibitor and diuretic based treatment of hypertension in the elderly. Clin Exp Pharmacol Physiol. 1997; 19:779-791. [ Links ]
38. The Heart Outcomes Prevention Evaluation Study Investigators. Effects of an angiotensin-converting enzyme inhibitor, ramipril, on cardiovascular events in high-risk patients. N Engl J Med. 2000; 342:145-53. [ Links ]
39. Lindholm LH, Ibsen H, Dahlof B, et al. Cardiovascular morbidity and mortality in patients with diabetes in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet. 2002; 359:1004-1010. [ Links ]
40. Lindholm LH, Carlberg B, Samuelsson O. Should beta blockers remain first choice in the treatment of primary hypertension? A meta-analysis. Lancet. 2005; 366:1545-1553. [ Links ]
41. Coca A, Aranda P, Bonet A, et al. Estrategias para el control eficaz de la hipertensión arterial en España: Documento de Consenso. SEMERGEN. 2006; 32(7):330-33. [ Links ]
Recibido: 02/03/2015
Aceptado: 18/12/2015













