Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista de Gastroenterología del Perú
versión impresa ISSN 1022-5129
Rev. gastroenterol. Perú v.25 n.1 Lima ene./mar. 2005
ARTICULOS ORIGINALES
Nuevo esquema ultracorto para erradicar la infección por Helicobacter pylori utilizando tetraciclina, furazolidona y subcitrato de bismuto coloidal en pacientes dispépticos con o sin úlcera péptica en el Hospital Nacional Cayetano Heredia
Roger Araujo Castillo1; José Luis Pinto Valdivia2; Dhanny Ramírez2; Jaime Cok García3; Alejandro Bussalleu Rivera2
1 Universidad Peruana Cayetano heredia
2 Servicio de gastroenterología del Hospital Nacional Cayetano Heredia
3 Departamento de patología del Hospital Nacional Cayetano Heredia
RESUMEN
Antecedentes: La infección por Helicobacter pylori (Hp) está asociada al desarrollo de úlcera duodenal, úlcera gástrica y gastritis crónica activa. Además se especula que pueda desempeñar un rol mayor en el desarrollo del cáncer gástrico. Ante el aumento de resistencia antibiótica, la probable falta de cumplimiento del tratamiento y los costos elevados de los esquemas actuales anti-Hp, es importante buscar terapias eficaces de corta duración y bajo costo, en especial para el tratamiento de poblaciones de bajos recursos. El objetivo del presente estudio es evaluar la eficacia de dos esquemas antibióticos ultracortos para erradicar la infección por Hp.
Materiales y Métodos: Se reclutó pacientes con diagnóstico de infección por Hp comprobado mediante biopsias de antro gástrico. Luego fueron asignados al azar a recibir uno de los siguientes esquemas terapéuticos: tetraciclina 500 mg 4 veces/día, furazolidona 100 mg 4 veces/día y subcitrato de bismuto coloidal 120 mg 4 veces/día por 3 días (Esquema I) o por 4 días (Esquema II). Se indicó a los pacientes que volvieran para control por lo menos 8 semanas después de iniciado el tratamiento. En la visita control se les realizó una endoscopía, tomándose un promedio de 3 biopsias de antro gástrico. Las biopsias fueron coloreadas con hematoxilina-eosina para la evaluación de la histología y con la coloración de plata de Warthin-Starry para la detección del Hp. Todas las láminas fueron leídas por un único patólogo con experiencia en esta patología. Tanto en la biopsia inicial como en la de control se evaluó presencia de Hp; presencia, profundidad y grado de gastritis crónica; presencia y grado de actividad inflamatoria; presencia, grado y extensión de daño mucinoso; presencia de atrofia glandular, metaplasia intestinal y folículos linfoides. Además se evaluó síntomas dispépticos antes y después del tratamiento, así como la presencia de efectos adversos.
Resultados: Se reclutaron en total 80 pacientes, 2 fueron excluidos al presentar náuseas y vómitos intensos, 4 pacientes no siguieron las indicaciones en forma adecuada y 8 pacientes no pudieron ser contactados para la evaluación control. De los 66 pacientes evaluables, 32 recibieron el Esquema I y 34 el Esquema II, siendo ambos grupos comparables. La tasa de erradicación fue de 68,8% (22/32) (IC = 52,1% - 82,7%) para el Esquema I y de 88,2% (30/34) (IC = 74,9% - 96,2%) para el Esquema II, siendo esta significativamente mayor. Ambos grupos presentaron disminución de síntomas dispépticos y mejoría significativa del patrón histológico, excepto para presencia de gastritis crónica, metaplasia intestinal, atrofia glandular y presencia de folículos linfoides. La erradicación de Hp, independientemente del esquema, estuvo asociada a disminución significativa de síntomas, aumento de endoscopías normales y mejoría de todos los parámetros histológicos, excepto metaplasia intestinal y atrofia glandular. El tratamiento fue bien tolerado, 57,6% refirió sólo eventos adversos leves, siendo náuseas la molestia más prevalente (19,7%). No hubo diferencia significativa entre esquemas.
Conclusiones: El esquema ultracorto con tetraciclina, furazolidona y bismuto por 4 días es eficaz contra el Hp, con una buena tasa de erradicación (88,2%). La desaparición del Hp se acompaña de mejoría en todos los parámetros histológicos evaluados, excepto atrofia glandular y metaplasia intestinal; así como disminución de síntomas dispépticos.
Palabras clave: Helicobacter pylori, tratamiento acortado, gastritis crónica, patrón histológico.
SUMMARY
Background: Helicobacter pylori (Hp) infection has been associated with the presence of duodenal ulcer, gastric ulcer and chronic active gastritis. It is also speculated that Hp may have a major role in gastric cancer development. Due to rising antibiotic resistance, probably lack of compliance and the expense of the currently used antimicrobial regimens, it's important to develop efficacious, short-duration and low cost therapies, especially for the treatment of low-income populations from underdeveloped countries. The goal of the present study is to asses the efficacy of two ultrashort antibiotic schemes against Hp infection.
Methods: Patients with diagnosis of Hp infection, found in antral gastric biopsies, were included. They were randomly assigned to receive one of the following therapeutic schemes: tetracycline 500 mg qid, furazolidone 100 mg qid and colloidal bismuth subcitrate 120 mg qid for 3 days (Scheme I) or 4 days (Scheme II). Patients were instructed to come back for follow-up at least 8 weeks after starting medication. At the control visit, an upper endoscopy was performed and an average of 3 antral biopsies was taken. Biopsies were stained with hematoxylin-eosin for histological assessment and with Warthin-Starry silver staining for Hp diagnosis. A single experienced pathologist read all biopsies. In both, the initial biopsy and the control one, we evaluated: presence of Hp; presence, depth and grade of chronic gastritis; presence and grade of inflammatory activity; presence, grade and extent of mucinous damage; presence of glandular atrophy, intestinal metaplasia and lymphoid follicles. We also evaluated dyspeptic symptoms prior and after the treatment, and the presence of adverse events.
Results: 80 patients were enrolled, 2 were excluded because of intense nausea and vomits, 4 patients didn't follow the indications properly and 8 patients couldn't be contacted for the control visit. From the remaining 66 patients, 32 were assigned to Scheme I and 34 to Scheme II, both groups were comparable. Eradication rate was 68,8% (22/32) (CI= 52,1% - 82,7%) for Scheme I and 88,2% (30/34) (CI = 74,9% - 96,2%), significant higher, for Scheme II. There was decrease of dyspeptic symptoms and significant improvement of the histological pattern for both groups, except for presence of chronic gastritis, intestinal metaplasia, glandular atrophy and lymphoid follicles. Hp eradication was associated with significant symptoms decrease, normal endoscopy raising and improvement of all the histological parameters, except for presence of intestinal metaplasia and glandular atrophy. Treatment was well tolerated, 57,6% of the patients reported only mild adverse events, nausea was the most frequent (19,7%) and there was no difference between schemes.
Conclusions: The triple ultrashort duration scheme including tetracycline, furazolidone and bismuth for 4 days is efficacious against Hp, with a high eradication rate (88,2%). The Hp disappearance is followed by improvement in every histological parameter that we evaluated, except for glandular atrophy and intestinal metaplasia; and it's also accompanied by a decrease in dyspeptic symptoms.
Key words: Helicobacter pylori, short-term, treatment, chronic gastritis, histological pattern.
INTRODUCCIÓN
El Helicobacter pylori (Hp) constituye una de las infecciones bacterianas del tracto gastrointestinal con mayor prevalencia a nivel mundial. El nivel socioeconómico y cultural de las distintas poblaciones dentro de un mismo país influye en la distribución de la infección por Hp, siendo ésta mayor en los grupos más pobres y marginados, o con menor educación. (1) En estudios realizados en el Perú en 1991 se ha encontrado una prevalencia de 50% en niños de bajos recursos, y de 75% en adultos, (2) similares a otros países del tercer mundo. Asimismo en 1999, en pacientes de nivel socio-económico alto con síntomas dispépticos, se encontró una prevalencia de 57,3% cuando no había evidencia de enfermedad úlcero-péptica y de 82,7% en los pacientes que sí la tenían, (3) independientemente del tipo de úlcera. Sin embargo estas cifras parecen disminuir con el paso de los años. (4)
La infección por Hp se ha visto asociada casi en un 100% de los pacientes con úlcera duodenal. En el caso de úlcera gástrica no inducida por antiinflamatorios no esteroideos (AINES), alrededor del 80% tienen infección por Hp. Por otro lado, el Hp es el principal agente asociado al desarrollo de gastritis crónica activa, la cual en su variedad atrófica, es considerada una lesión pre-maligna precursora del adenocarcinoma gástrico de tipo intestinal. Otra neoplasia asociada a la infección con Hp es el Linfoma no Hodgkin del tejido linfoide asociado a la mucosa o "MALT", donde los estudios han demostrado que la erradicación del Hp se acompaña de la regresión completa del tumor en un 60 a 80% de los casos. (5,6)
Por todo esto, no cabe duda de la vital importancia de su tratamiento eficaz. Existe consenso en que la infección por Helicobacter pylori se debe tratar definitivamente en los siguientes casos: pacientes con úlcera péptica activa o historia de enfermedad úlcero-péptica; pacientes con linfoma MALT gástrico de bajo grado; y pacientes con cáncer gástrico inicial luego de resección endoscópica o quirúrgica (7,8,9,10). Además existen otras indicaciones aún en debate, en las cuales debe decidirse el tratamiento caso por caso, estas son: pacientes con historia familiar de cáncer; pacientes con ascendencia japonesa, coreana o malaya; pacientes con gastritis severa a la endoscopía o a la histología; pacientes con dispepsia funcional; y pacientes con enfermedad por reflujo gastro-esofágico que vayan a requerir un tratamiento prolongado con inhibidores de bomba de protones. (7,9,10)
Se ha ensayado múltiples esquemas terapéuticos en los últimos años y aunque no existe aún consenso absoluto sobre la terapia ideal, se ha establecido que el esquema de 10 días con tres a cuatro drogas que incluyan un macrólido y un inhibidor de bomba de protones alcanzan tasas de erradicación del Hp en un 90 a 95%. (11,12,13) Es así, que la recomendación del consenso latinoamericano sobre tratamiento de Helicobacter pylori (7) establece que la terapia de elección debe ser la combinación de omeprazol, claritromicina y amoxicilina administrada entre 7 a 14 días, preferentemente por 10 días. Sin embargo existen varios factores que pueden afectar la eficacia de estos esquemas terapéuticos, como la aparición de resistencia bacteriana, larga duración de la terapia, la necesidad de varias tomas al día, la cantidad de fármacos a consumir en cada toma, los efectos secundarios que se van sumando al usar terapias múltiples y el costo elevado de la medicación, sobre todo en poblaciones de bajos recursos (14). Todo esto afecta en forma crucial la adhesión del paciente al esquema administrado. Debido a esto, muchos investigadores han realizando estudios buscando disminuir las dosis de los fármacos y principalmente acortar la duración de los esquemas de tratamiento, sin afectar su eficacia; estas investigaciones cobran mayor importancia en poblaciones de bajos recursos como la nuestra (15). De esta manera se han estudiado esquemas múltiples de 3 a 5 días de duración que incluyen un macrólido y un inhibidor de bomba (16,17,18,19,20,21,22), encontrándose tasas de erradicación de por lo menos 80%, cumpliendo el criterio establecido por los consensos internacionales sobre esquemas antibióticos en el tratamiento de úlcera péptica e infección por Hp (7,8,9,10,11), aunque también existen estudios con esquemas similares que han sido inefectivos comparadas contra las terapias standard de 7 a 10 días (23).
También se ha demostrado que existen otras combinaciones triples basadas en sales de bismuto y tetraciclina, que han logrado tasas de erradicación de alrededor del 90% (24,25,26,27) y se ha estudiado con especial interés aquellos esquemas con furazolidona en países del 3er mundo como Brazil, China y el nuestro, debido a su bajo costo y al aumento de resistencia a metronidazol y a macrólidos (28,29), llegando incluso a incrementar la eficacia del tratamiento (24,30,31).
Dado que los estudios muestran que las terapias convencionales acortadas mantienen su eficacia, disminuyendo costos y efectos adversos, cabe preguntarse si este proceso también se puede aplicar a las terapias alternativas. Es así que este estudio está destinado a responder si la terapia triple con furazolidona, tetraciclina y subcitrato de bismuto, ya probada exitosamente en nuestro país (24,25,31,32), mantiene su eficacia en esquemas acortados de 3 y 4 días de duración. La importancia de esta investigación radica en la posibilidad de encontrar nuevos esquemas antibióticos efectivos de bajo costo y alta adherencia, aplicables en países del 3er mundo (5,15,31), contribuyendo a la búsqueda del tratamiento mas adecuado contra Hp y esclareciendo cuales deben ser sus indicaciones en nuestro medio, además de ampliar nuestro conocimiento sobre la respuesta de la mucosa gástrica a las terapias de erradicación del Hp.
MATERIALES Y METODO DE ESTUDIO
- El objetivo de este estudio es determinar la eficacia de los esquemas acortados de 3 y 4 días con tetraciclina, furazolidona y subcitrato de bismuto coloidal, para tratar la infección por Hp. Para esto se evaluó en cada esquema la tasa de erradicación de Hp y si son comparables a las descritas en estudios previos, también se evaluó el cambio en el patrón histológico entre las biopsias al inicio y de control después de recibido el tratamiento, los diagnósticos endoscópicos antes y después de cada esquema terapéutico y los efectos adversos provocados por la medicación. Asimismo se evaluó la sintomatología presentada por los pacientes antes y después del tratamiento; así como la relación entre la erradicación del Hp y la variación de los síntomas dispépticos y del patrón histológico.
- Este es un estudio clínico EXPERIMENTAL, prospectivo, randomizado, abierto de dos brazos, dosis creciente en un solo centro hospitalario. La muestra incluye pacientes que acudieron al consultorio externo del Servicio de Gastroenterología de adultos del Hospital Nacional Cayetano Heredia durante el periodo de reclutamiento de Junio del 2001 a Agosto del 2002. Los pacientes fueron de ambos sexos, mayores de 16 años, con diagnóstico previo de infección por Hp no mayor a 1 año en biopsias de antro gástrico teñidas con hematoxilina-eosina (HE), que presenten síntomas dispépticos al momento de la consulta y hayan accedido voluntariamente a participar en el estudio. No se incluyo pacientes gestantes, en periodo de lactancia, que hayan recibido algún esquema antibiótico contra Hp en el año previo, que hayan recibido cualquier terapia antibiótica en los 30 días previos, que tengan historia de reacciones adversas a cualquiera de los fármacos del esquema en estudio, historia de cáncer o cirugía gástrica, o una enfermedad severa concomitante.
- Se realizó un muestreo no probabilístico de casos consecutivos voluntarios que cumplieron los criterios de inclusión y exclusión. Se calculó un tamaño muestral de 40 pacientes por grupo de estudio, considerando una significancia de 0,05, poder de 80% y una tasa de cura similar a la reportada en estudios previos (85%).
- Durante la consulta externa diaria del Servicio de Gastroenterología del HNCH, se identificaron a los pacientes que cumplían los criterios de inclusión y exclusión. Se les ofreció participar en el estudio, en caso de aceptar, firmaron el consentimiento informado aprobado por el comité de ética de la UPCH. A los pacientes que firmaron el consentimiento se les administró mediante entrevista personal, una encuesta totalmente estructurada, previamente validada en un piloto. Luego fueron randomizados en proporción 1:1 y asignados a uno de los siguientes esquemas de tratamiento basados en estudios previos (24,25,31,32): ESQUEMA UNO (Tetraciclina 500 mg/dosis, furazolidona 100 mg/dosis y subcitrato de bismuto coloidal 120 mg/dosis, 4 veces al día durante tres días) y ESQUEMA DOS (Tetraciclina 500 mg/dosis, furazolidona 100 mg/dosis y subcitrato de bismuto coloidal 120 mg/dosis 4 veces al día durante cuatro días). Los pacientes recibieron el total de la medicación, las indicaciones respectivas para su auto-administración, indicaciones referentes a la dieta y al uso de antiácidos y una lista de posibles molestias que podían presentarse. Además se les instruyó para que informaran y/o anotaran cualquier evento adverso y cualquier otra medicación que tomaran durante el tratamiento; y que regresaran por lo menos 8 semanas después de finalizado el tratamiento para realizar una endoscopía control.
- Para este control debían suspender inhibidores de bomba de protones o antagonistas de histamina H2 una semana previa; si el paciente no se presentaba espontáneamente, se realizaba una búsqueda activa mediante contacto telefónico. En dicha visita control se realizó una endoscopía gástrica según técnica habitual, previa preparación (administrándoles simeticona 10 mg VO, lidocaína spray al 2% local en la orofaringe, escopolamina n butil bromuro 20 mg EV y midazolan de 2 a 4 mg EV) con equipos PENTAX EG-290P y FUJINON EVE EG 200 FP Type S. Se tomaron cuatro biopsias de antro gástrico (curvatura mayor, curvatura menor, cerca al píloro y de las lesiones encontradas) Las muestras fueron rotuladas y conservadas en formol al 10% para su fijación y posteriormente preparadas en el Servicio de patología del HNCH, siendo coloreadas con Hematoxilina-Eosina para la evaluación histológica y con la coloración de Warthin-Starry para la detección del Hp. Las láminas obtenidas, así como las iniciales fueron leídas en forma ciega por un único patólogo con amplia experiencia en esta infección.
- Para el análisis se consideró como outcome primario la presencia de Hp en mucosa gástrica. Como endpoints secundarios se consideró los diagnósticos endoscópicos (definidos como normal, gastritis nodular, gastritis no erosiva, gastritis erosiva, úlcera duodenal y úlcera gástrica; de haber más de dos diagnósticos, se tomó sólo el de enfermedad úlcero-péptica), la suma del puntaje de severidad de 7 síntomas seleccionados (Tabla Nº 1) y el patrón histopatológico según diversas características (Tabla Nº 2) establecidas en estudios previos (31,32,33). Además se consideró edad, sexo, historia de úlcera péptica, consumo de AINES y antecedentes de importancia como variables de control.
- Para medir efectividad se realizó dos tipos de análisis: por protocolo, que incluye a todos los pacientes evaluables, es decir los que tomaron la medicación en forma adecuada, y análisis por intención de tratamiento, que incluye a todos aquellos que recibieron al menos una dosis del medicamento y tuvieron una endoscopía control. El análisis incluyó los datos demográficos de cada grupo, una descripción de los resultados antes y después del tratamiento, así como la prevalencia de efectos adversos. Las variables categóricas se compararon entre sí mediante el Test exacto de Fisher y la prueba de Chi cuadrado de Pearson (X2). Para la comparación de medias se utilizó la t de Student para muestras independientes así como para muestras relacionadas. Para la comparación de los datos de inicio y de control se usó pruebas no paramétricas: La prueba de McNemar cuando las variables eran dicótomas, y la prueba para rangos de Wilcoxon cuando las variables tenían más de 2 grupos. Todos los intervalos de confianza se calcularon al 95%. Se consideró estadísticamente significativo a todo valor de p < 0.05.
RESULTADOS
Características Basales de la Muestra.-
- Se reclutaron en total 80 pacientes, siendo asignados 40 a cada esquema de tratamiento, de estos 2 pacientes salieron del protocolo por indicación médica al presentar vómitos y náuseas severas el primer día, 4 pacientes no siguieron las indicaciones del tratamiento en forma adecuada (tomaron la medicación en forma incompleta) y 8 pacientes no pudieron ser contactados para la evaluación control, quedando 66 pacientes evaluables, de los cuales 32 (48,5 %) recibieron el Esquema I y 34 (51,5 %) recibieron el Esquema II.
- Del total de pacientes evaluables, 26 fueron de sexo masculino y 40 de sexo femenino, no hubo diferencia significativa de la distribución por sexo entre grupos por esquema de tratamiento ni para el total de la muestra (p = 0,521). La edad promedio de la muestra fue de 45,36 años con una SD de 15,48 y un rango entre 16 y 73 años. No hubo diferencias significativas de edad promedio entre esquemas de tratamiento (p = 0,343).
- Tampoco hubo diferencias significativas entre esquemas para Historia de Úlcera Péptica, uso de AINES y antecedentes patológicos de importancia referidos por los pacientes (Colecistitis Crónica Calculosa, HDA, Apendicectomía, Diabetes tipo II y Fístula anal) siendo la colecistitis crónica calculosa el antecedente más prevalente (10,6 %) en el total de la muestra. No se consigno alcohol ni tabaquismo por no tener una herramienta adecuada para medirlo durante las entrevistas.
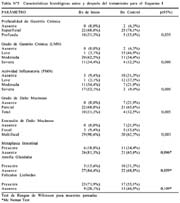
- No hubo diferencia significativa de los porcentajes de síntomas evaluados entre ambos grupos de tratamiento, encontrándose el dolor abdominal nocturno como el síntoma predominante (75,6 %) independientemente de su severidad. El tipo más frecuente de dolor abdominal encontrado fue la epigastralgia urente, presente en el 51,5% de los casos (34/66). Tampoco hubo diferencias significativas entre esquemas ni entre sexos cuando se evaluó el puntaje de síntomas (Tabla Nº 3), aunque la media de síntomas fue ligeramente mayor en el grupo de sexo femenino. No se encontró diferencias significativas para los diagnósticos endoscópicos en la visita de inicio entre grupos de tratamiento (Tabla Nº 4) ni entre grupos por sexo (p=0,293). Ambos grupos tuvieron patrones histológicos similares en las biopsias de inicio, no habiendo diferencia significativa.
Resultados Post-Tratamiento.-
- El promedio de tiempo entre el final del tratamiento y la endoscopía control fue de 14,1 semanas, con un rango de 9 a 21 semanas. Se encontró diferencia significativa entre los puntajes de síntomas registrados en la visita de inicio y los registrados en el control, tanto para cada esquema terapéutico como para cada sexo (Tabla Nº 3). En general toda la muestra presentó una disminución significativa del promedio de puntaje de síntomas independientemente del sexo o del esquema terapéutico (p < 0,001). Luego del tratamiento, el grupo que recibió el esquema II presentó un puntaje de síntomas promedio menor que el esquema I, aunque esta diferencia no fue significativa debido probablemente al tamaño muestral (p = 0,072). No hubo diferencia significativa de los diagnósticos endoscópicos de control cuando se analizó por esquemas, por sexo y en general. Cuando se comparó la visita control con la de inicio hubo un aumento significativo de endoscopías normales y disminución de úlceras pépticas, para ambos esquemas y para el total de la muestra luego del tratamiento antibiótico (Tabla Nº 4). En la visita control no hubo diferencias por sexos (p = 0,599).
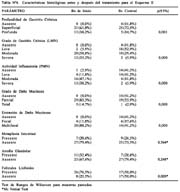
- En el Esquema I hubo disminución significativa del patrón de severidad entre las biopsias de inicio y de control para profundidad de gastritis crónica, grado de gastritis crónica, actividad inflamatoria, grado y extensión de daño mucinoso (p < 0,05). No hubo diferencia significativa para Metaplasia Intestinal, Atrofia Glandular ni Presencia de Folículos (Tabla Nº 5). Se observó algo similar en el Esquema II, excepto que si hubo disminución de folículos linfoides en este esquema (Tabla Nº 6). No hubo diferencia significativa cuando se comparó los parámetros entre esquemas para la biopsia control, excepto para grado y extensión de daño mucinoso (Tablas Nº 5 y Nº 6), que fue menos severa en el Esquema II (p < 0,05).
Erradicación de Hp
- Cuando se analizo por protocolo (solo los pacientes evaluables) hubo diferencia significativa entre las tasas de erradicación entre esquemas (p=0,050), teniendo el Esquema II una mayor tasa de erradicación (88,2 %) que el esquema I (68,8%) con un RR de 1,29 respecto al otro esquema, con un intervalo de confianza adecuado (Tabla Nº 7).
- Al realizar el análisis por intención de tratamiento, que incluyen aquellos pacientes que no concluyeron la medicación, pero tuvieron endoscopia control; no se encontró diferencia significativa entre las tasas de erradicación (p=0,139), a pesar que el Esquema II seguía teniendo una mayor tasa de erradicación (78,9 %) que el esquema I (64,7%) (Tabla Nº 7).
- Además no hubo diferencias significativas entre las tasas de erradicación para cada sexo, ya sea por esquemas de tratamiento o en el total de la muestra (p=0,502).
Comparación entre pacientes que erradicaron o no el Hp después del tratamiento antibiótico
- El promedio del puntaje de síntomas fue menor en los pacientes que erradicaron Hp (4,71 vs 6,21), siendo esto significativo para el total de pacientes (p=0,043). Esta diferencia no fue significativa cuando se analizó por grupos de tratamiento, probablemente por tamaño muestral.
- Independientemente del esquema recibido los pacientes que erradicaron Hp tuvieron un mayor número de endoscopías con mucosa normal, disminución de gastritis erosiva y no erosiva, y disminución de úlcera péptica (p = 0,000); en cambio los que no erradicaron tuvieron incluso un mayor número de gastritis erosivas, aunque esto no fue significativo (Tabla Nº 8). Asimismo el patrón de severidad para Grado de Gastritis Crónica, Actividad Inflamatoria, Grado y Extensión de daño Mucinoso, y Presencia de Folículos Linfoides fue significativamente menor en los pacientes que erradicaron Hp. No hubo diferencia para Atrofia Glandular y Profundidad de Gastritis Crónica; y hubo mas presencia de Metaplasia Intestinal en los erradicadores (Tabla Nº 9).
- Además se analizó si la variación del patrón histológico entre la biopsia de inicio y de control era diferente entre los que erradicaron y los que no, encontrándose que entre los pacientes que erradicaron el Hp, la profundidad y grado de gastritis crónica, la actividad inflamatoria, el grado y extensión de daño mucinoso, y la presencia de folículos linfoides disminuyeron significativamente respecto a la biopsia control (p < 0,001). No hubo cambio respecto a la presencia de atrofia glandular y se encontró un aumento significativo de metaplasia intestinal (p = 0,008). Entre los que no erradicaron Hp, no hubo diferencia significativa con respecto a la biopsia de inicio (p > 0,1) para todos los parámetros.
Efectos Adversos
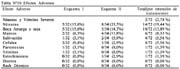
- Se consideraron 72 pacientes para la evaluación de efectos adversos durante la medicación (los mismos que para el análisis por intención de tratamiento). De estos, sólo 2 pacientes (2,78 %) presentaron efectos adversos severos, que consistieron en náuseas y vómitos que no les permitían tolerar la medicina, estos síntomas se iniciaron luego de la primera dosis y desaparecieron al descontinuar los fármacos. En general el 51,4 % de los pacientes (37/72) presentó alguna molestia, las que fueron leves en su mayoría, no requiriendo el uso de sintomáticos, salvo en 4 ocasiones (10,8% de 37 pacientes); entre los participantes que presentaron efectos adversos el 83,8 % (31/37) reportó que los síntomas desaparecieron al segundo día de tratamiento, siendo náuseas el síntoma mas predominante (19,44%), mientras que no se reportó rash ni diarrea (Tabla Nº 10).
- Para la evaluación de efectos adversos por esquemas se consideraron sólo los 66 pacientes que completaron la medicación en forma adecuada, no encontrándose diferencia significativa entre esquemas (Tabla Nº 10) o sexos, excepto para náuseas que fueron más frecuentes en mujeres (p < 0,05).
DISCUSIÓN
Después de más de 20 años de la identificación del Hp (34), podemos decir que la investigación sobre la enfermedad úlcero-péptica, la gastritis crónica activa y los síndromes dispépticos ha avanzado notablemente. La investigación en este campo ha ido cambiando conforme a diversos descubrimientos y a la utilización de los mismos en diferentes campos, desde la caracterización de la enfermedad mediante el uso de la endoscopía digestiva, el cambio de la historia natural de la misma con la incorporación de los antagonistas de los receptores H2 y el ya mencionado descubrimiento del Hp. Incluso sobre este punto en particular, las opiniones y estudios han ido variando, pasando por un boom de investigación descriptiva y epidemiológica a fines de los años '80, un escepticismo creciente en los '90 debido a la alta prevalencia de la infección no siempre asociada a enfermedad gástrica hasta el desarrollo de tratamientos eficaces anti-Hp que han demostrado la validez de su erradicación.
La importancia del Hp radica en su clara asociación con la enfermedad úlcero-péptica duodenal y gástrica (35,36,37). Así el 95 al 100% de pacientes con ulcera duodenal tiene infección por Hp, mientras que un 80% de pacientes con úlcera gástrica no asociada a AINES están infectados; lo cual es similar a las cifras encontradas en nuestro medio por Ramírez-Ramos y col. en 1999 (3). La etiopatogenia de la enfermedad ulcero-péptica es multifactorial, producto de un disbalance entre los factores protectores de la mucosa y los factores agresores (38,39), entre estos últimos el Hp juega un rol mayor. Al inicio este coloniza el epitelio mucinoso gástrico, el cual constituye un hábitat adecuado para la bacteria, esta infección origina un proceso inflamatorio agudo que se vuelve crónico con el paso del tiempo (38,39), acompañándose de alteraciones endocrinas y paracrinas que regulan la secreción ácida; este proceso en un inicio puede llevar a la hipersecreción gástrica (35,36). Esta ocasiona una inflamación duodenal, cuya prolongación conlleva a la aparición de metaplasia gástrica, la cual a su vez es fácilmente colonizada por el Hp estomacal, que al destruir esta última barrera contra el ácido predispone a la formación de la úlcera duodenal. (35,36,38,39). En cuanto a la etiopatogenia de la úlcera gástrica aún no se conoce el proceso exacto por el cual se genera, ya que intervienen varios factores (40,41), siendo los AINES el principal factor asociado en países desarrollados (42,43,44), sin embargo el hecho de que la erradicación de la bacteria haga disminuir la recurrencia de úlceras al año de 80-90% a sólo 10% (45), disminuya el riesgo de resangrado en las úlceras activas (46) y el que la reinfección se asocie a la reaparición de úlceras (47) indica que el Hp también juega un papel importante en esta patología.
En cambio su asociación a la gastritis crónica activa y la gastritis atrófica (6,33) es más contundente. A medida que las enzimas bacterianas van destruyendo la capa mucinosa, el tejido adyacente responde mediante la liberación de mediadores químicos que atraen a las células inflamatorias hacia las capas superficiales de la mucosa produciendo con el tiempo un proceso inflamatorio crónico, el cual se caracteriza por la presencia simultánea de elementos agudos (como PMN) y marcadores de cronicidad (PMN, plasmocitos, folículos linfoides) (33). Si la noxa continúa, esta no sólo aumenta en severidad sino que se profundiza, de manera que si alcanza la lámina propia puede comprometer la porción glandular de la mucosa gástrica, lo que lleva a atrofia glandular y la consiguiente hipoclorhidria. Otro posible cambio es la aparición de metaplasia intestinal como defensa última de la mucosa al Hp, la cual incluso puede presentarse en forma displásica (2,48,49).
El Hp también está ligado a otras patologías, como el adenocarcinoma gástrico tipo intestinal, del cual existen evidencias suficientes para considerarlo por lo menos asociado (2,49,50,51) y al linfoma "MALT" de bajo grado (5,6,49,50,51), el cual es producido por una proliferación anómala del tejido linfoide asociado a la mucosa, esta neoplasia mejora y de hecho puede desaparecer al erradicar el Hp en las formas asociadas a la bacteria; es más la reinfección se ve acompañada de recidiva de hiperplasia "MALT" e incluso de linfoma "MALT" (52,53). Todo esto ha llevado a que la OMS considere al Hp como un carcinógeno del "Grupo I" (54), lo cual cobra mayor importancia en poblaciones donde la tasa de infección es entre 60% y 90%, tales como la nuestra (2,47,54). Otra patología asociada, pero esta vez de forma inversa es el reflujo gastro-esofágico, en el que Hp jugaría un rol protector al haberse encontrado un aumento significativo de la prevalencia de esta patología en los pacientes que tuvieron una erradicaron exitosa (55,56). A pesar de esto la recomendación sigue siendo tratar la infección por Hp cuando esté indicada; aunque el paciente tenga enfermedad por reflujo gastro-esofágico, y más aún si es que va a requerir el uso de inhibidores de bomba de protones por largo tiempo (7,8,10).
Los estudios sobre esta bacteria han continuado durante la década pasada, tratando de aclarar en especial su epidemiología (5,57,58,59), sus recidivas y reinfecciones (60,61,62), impacto socio-económico (63,64), relación con AINES (42,43,65,66) y con la dispepsia no ulcerosa (67,68,69); pero sobre todo la mayor parte de los esfuerzos han estado destinados a encontrar mejores esquemas terapéuticos de bajo costo, alta efectividad, pocos efectos adversos y buena adhesión (8,11,15,31). Es precisamente en este campo, en el que se ubica el presente estudio.
Los tratamientos antibióticos han ido variando desde las monoterapias y terapias dobles (1,11,12,15) hasta los esquemas triples y cuádruples actuales, todos ellos de alta efectividad, es así que los consensos establecen que toda terapia debe tener por lo menos una tasa de erradicación mínima del 80% (7,8,9,10,12). Los principales esquemas estudiados y actualmente recomendados se basan en la combinación de un inhibidor de bomba de protones (generalmente omeprazol), un macrólido (sobre todo claritromicina) y un tercer antibiótico (amoxicilina o metronidazol) (7,8,12,13); el otro grupo consiste en asociar sales de bismuto, tetraciclina y generalmente metronidazol (15,70,71). Además se han probado con éxito variantes de estos esquemas que reemplazan metronidazol por otros imidazoles (generalmente tinidazol) y nitrofuranos (27,72,73). En general la duración de estos esquemas es de 14 días, recomendándose por lo menos terapias de 10 días (7,8,9,10,11,12,15). Aunque todos estos esquemas son efectivos, su utilización se ha visto comprometida por su forma de administración, que suele ser compleja, ya que incluye de 2 a 4 tomas diarias de por lo menos 3 diferentes fármacos durante al menos 10 días, asimismo los principales efectos adversos de los antibióticos usados son de índole gastrointestinal, lo que en un principio puede empeorar los síntomas de los pacientes, y además el costo de estas combinaciones suele ser alto (64), lo que cobra mayor importancia en países del 3er mundo. Dados estos problemas la tendencia ha sido investigar si los mismos esquemas conservan su efectividad al acortarse la duración de la terapia, lo que en teoría sería factible dada la ubicación del Hp en la mucosa y que cuando es sensible a un antibiótico, requiere de bajas concentraciones inhibitorias (29,74,75).
Así, se han realizado varios estudios que acortan las combinaciones con claritromicina y un inhibidor de bomba de protones hasta 7 y 10 días, encontrando erradicaciones superiores al 80% y frecuencia de eventos adversos de 4% (13,76,77,78), aunque también se han visto tasas de erradicación insuficientes (<80%) (31,79,80) e incluso bajas (alrededor de 50%) (81), sin embargo esto no ha impedido que se investiguen esquemas ultracortos con estos fármacos, las cuales han tenido resultados dispares. Los esquemas cuádruples de 5 días (que agregan amoxicilina y metronidazol) han sido exitosos (16,17). Terapias triples por 4 días, ya sea agregando amoxicilina (18) o tinidazol (82) encuentran una alta tasa de erradicación (90% aproximadamente) y una buena tolerancia. Aunque con tasas de erradicación menores (82-85%) los esquemas de sólo 3 días han resultado eficaces, ya sea el de cuatro drogas que incluye amoxicilina y metronidazol (19), o los esquemas triples que sustituyen claritromicina por azitromicina (20,21,22), sin embargo otros estudios han tenido pobres resultados con estos regímenes de 3 días (23). También se ha tenido buenas tasas de erradicación con esquemas acortados de 1 semana libres de macrólidos (83). Incluso Lara y col. compararon una combinación de subsalicilato de bismuto, metronidazol, amoxicilina y lansoprazol, recibido durante 7 días contra el mismo esquema pero dado 1 sólo día, concluyendo que éste es tan efectivo como el esquema de una semana, con tasas de erradicación de Hp de alrededor del 90% para ambos esquemas (84).
En cuanto a los esquemas de 2 semanas basados en tetraciclina y sales de bismuto, estos han sido ampliamente estudiados (8,11,15), debido a que las tetraciclinas tienen buena acción sobre microorganismos similares como Campylobacter jejuni y a que los preparados de bismuto favorecen el desprendimiento del Hp de la mucosa gástrica (85) además de su rol gastroprotector; mas aún ambos fármacos no necesitan disminución de acidez gástrica ya que mantienen su actividad a un pH bajo, no requiriendo el uso de anti-H2 o inhibidores de bomba de protones (12). El aumento de resistencia a claritromicina, amoxicilina y metronidazol en los últimos años (28,29,86), fenómeno que se ha presentado escasamente con tetraciclina y nitrofuranos (87), ha llevado a la búsqueda de otras alternativas que complementen las terapias triples. Entre estos fármacos alternativos, Furazolidona ocupa un lugar preferente; este antibiótico fue inicialmente probado con éxito como monoterapia anti-HP (88,89,90), pero luego fue dejado de lado al disponerse de esquemas más efectivos con menos efectos secundarios. La necesidad actual de esquemas efectivos de segunda línea para tratar las fallas a las combinaciones usuales (86), ha llevado a estudiar nuevamente este fármaco, encontrándose que es muy efectivo como parte de combinaciones triples y cuádruples (25,26,32) e incluso en esquemas acortados de 1 semana (27,30,31).
No se debe pensar que el fenómeno de resistencia ha sido ajeno a nuestro medio, aquí se han descrito diferentes poblaciones de Hp, cada una con diferentes perfiles de resistencia antibiótica (91), encontrándose tasas de hasta 7-10% de cepas resistentes a claritromicina y 50-70% a metronidazol; siendo en cambio bastantes bajas para tetraciclina y furazolidona (91). Este hecho combinado a la evidencia ya descrita de que los esquemas triples y cuádruples pueden irse acortando sin afectar su efectividad, pero si disminuyendo costos y efectos adversos (como se ha probado con las combinaciones de claritromicina y omeprazol), nos ha llevado a estudiar por primera vez esquemas ultracortos de 3 y 4 días, basados en los esquemas alternativos que evitan el problema de resistencia, específicamente la exitosa combinación de tetraciclina, furazolidona y subcitrato de bismuto coloidal, ya probada tanto internacionalmente (26,27) como en nuestro medio (24,25,31,32).
Tal como se especifica en la metodología se comparó dos grupos de pacientes, los cuales tuvieron una distribución homogénea que los hacía comparables tanto para número de pacientes, características demográficas, antecedentes patológicos, presencia y puntaje de síntomas (Tabla 3), diagnósticos endoscópicos (Tabla 4) y características histológicas de las biopsias (Tablas 5 y 6). En este estudio encontramos una prevalencia de 6,1 % para úlcera gástrica y de 12,1 % para Úlcera duodenal en pacientes Hp positivos, las cuales aunque son similares a las reportadas en estudios peruanos (92,93) son mucho menores a las encontradas en otros países en desarrollo como el nuestro (94), esto se debería según León Barúa y col. a que en nuestro medio la infección por Hp está asociada predominantemente a gastritis crónica atrófica y a la consiguiente hipoclorhidria (93) en lugar de a enfermedad úlcero-péptica, la causa de esto sería que diferentes tipos de cepas bacterianas se asocian a diferentes manifestaciones clínicas (5,6). Esto también explicaría el hecho que la mayoría de nuestros pacientes hayan tenido una mucosa anormal a la endoscopía (16,7 % de gastritis erosiva, 36,4 % de gastritis no erosiva y 10,6 % de gastritis nodular) y que sólo 12 endoscopías (18,2 %) hayan sido reportadas como normales, cuando esta cifra suele ser mayor entre otras poblaciones infectadas con Hp (6,33,94). En cuanto al resultado de las biopsias todos los pacientes tuvieron gastritis crónica de algún grado, todos tuvieron daño mucinoso y el 93,9 % tuvo algún grado de actividad inflamatoria lo que corresponde con los efectos producidos por el Hp sobre la mucosa (33).
Cada paciente de los grupos comparables recibió tetraciclina 500 mg /dosis, furazolidona 100 mg /dosis y subcitrato de bismuto coloidal 120 mg /dosis, ya sea por 3 días (Esquema I) con un total de 12 tomas, o por 4 días (Esquema II) con un total de 16 tomas. Ambos esquemas erradicaron en forma significativa la infección por Hp (Tabla 7), teniendo el Esquema I una tasa de erradicación de 68,8% (22/32) con un IC de 52,1% - 82,7%; y el Esquema II una tasa de 88,2% (30/34) con un IC de 74,9% - 96,2%, siendo este último significativamente superior respecto al primer esquema con un RR para erradicación bacteriana de 1,29. De esta manera solo el esquema II sería efectivo según los criterios actuales sobre tratamiento de la infección por Hp (7,8,9,10). Al realizar el análisis por intención de tratamiento, que incluyen aquellos pacientes que no recibieron adecuadamente la medicación ya sea por efectos adversos o no seguir las indicaciones, se encuentra una disminución de la eficacia de ambos esquemas, esto debido a que ninguno de los pacientes que abandonaron el tratamiento erradicó Hp. Pese a esto el esquema II aún conserva una buena tasa de erradicación, cercana al 80% (Tabla 7). Es importante incluir este tipo de análisis, ya que se acerca más a lo que acontece en la práctica diaria, midiendo el éxito del tratamiento en todos aquellos pacientes que intentamos tratar, es decir en los que indicamos la medicación.
Luego del tratamiento, el puntaje de síntomas dispépticos disminuyó significativamente en ambos esquemas terapéuticos y en toda la muestra en general (Tabla 3) sin que esto se viera afectado por sexo o edad. Esto podría deberse a que además del tratamiento antibiótico, todos los pacientes recibieron el manejo usual del servicio para pacientes dispépticos y tratamiento antiulceroso en caso de ser necesario (69). Sin embargo los pacientes que recibieron el Esquema II y por lo tanto tuvieron una mayor tasa de erradicación de Hp, tuvieron además un promedio de síntomas menor, aunque no significativo. El rol que jugaría la erradicación de Hp en la disminución de síntomas será discutido posteriormente junto a otros cambios asociados a la desaparición del Hp independientemente del esquema recibido.
Cuando se analizó los diagnósticos endoscópicos en la visita control no hubo diferencia significativa entre esquemas terapéuticos. En cambio si hubo diferencia significativa entre los diagnósticos de la endoscopía de control y de la endoscopía de inicio para ambos esquemas terapéuticos (Tabla 4). Cuando se analizó separadamente a los pacientes con úlcera péptica se encontró una disminución de la misma, aunque este cambio no fue significativo debido a la poca cantidad de pacientes con este diagnóstico; en general de los 4 pacientes con úlcera gástrica, uno permaneció con ella incluso al control, pese a haber erradicado Hp, este paciente era consumidor frecuente de AINES debido a problemas reumatológicos. De las 8 úlceras duodenales reportadas 7 pacientes curaron; es de notar que el paciente que aún tenía úlcera al control no había erradicado Hp y no había cumplido el tratamiento con inhibidores de bomba en forma adecuada. Además un paciente presentó úlcera duodenal en el control, sin haberla tenido previamente; este paciente tampoco había erradicado Hp. Si fue significativo el aumento de endoscopías reportadas como normales, y la disminución de gastritis no erosivas ya sea analizado por esquemas o en toda la muestra. No hubo cambio respecto a la gastritis nodular, lo cual indicaría que esta sería una lesión más crónica de resolución tardía, probablemente asociada a agrupaciones linfoides ocasionadas por el Hp (95), aunque como se verá en la discusión sobre los cambios histológicos producidos, puede que se resuelvan mas lentamente.
La variación de los resultados histológicos entre las biopsias de inicio y de control fue similar para ambos esquemas, encontrándose diferencia estadística para grado y severidad de gastritis crónica, actividad inflamatoria, daño y extensión de grado mucinoso (Tablas 5 y 6), lo cual es similar a lo encontrado en estudios previos que utilizaron estos parámetros (31,32). Sabemos que la infección por Hp es un proceso a la vez crónico y agudo, siendo previsible que en el control se vea mejoría significativa de los marcadores agudos, como son la actividad inflamatoria y el daño mucinoso, los cuales se reparan rápidamente luego de erradicar el Hp. La presencia de folículos linfoides no varió significativamente en el Esquema I, lo cual es esperable dado que son estructuras más complejas que caracterizan muchos procesos crónicos, siendo su resolución más lenta (cambios intermedios) (53), lo cual es similar a lo observado en estudios similares (31). Sin embargo si hubo disminución de formaciones linfoides en el grupo que recibió el Esquema II, probablemente debido a que hubo un mayor tiempo entre ambas biopsias (mínimo de 10 semanas, con una media de 15,4 semanas para este grupo). Esta demora en la desaparición de agrupaciones linfoides explicaría asimismo el que no hayamos observado cambio de un diagnóstico endoscópico muy relacionado a estas como es la gastritis nodular (95). En cuanto a la atrofia glandular y metaplasia no se encontraron diferencias, esto se debería a que estos cambios tardan incluso mucho más tiempo en ser reparados y en algunos casos probablemente no lo hagan. Es de notar que si se analiza solo presencia de gastritis crónica, no hay mayor cambio post-tratamiento, el cambio se da en el patrón de severidad del mismo, esto nos diría que la inflamación en sí también tarda un tiempo mayor en resolverse, aunque su intensidad y profundidad disminuyen gradualmente desde la erradicación del Hp. No se sabe exactamente cual será el tope de esta mejoría, pudiendo ser que lleve a una normalización total de la mucosa o que quede algún rezago de inflamación probablemente asociado a atrofia y metaplasia. Estos hallazgos son compatibles a los reportados previamente (31,32,33). Si se compara el patrón histológico de la biopsia control entre ambos esquemas, se encuentra que sólo el grado y extensión del daño mucinoso son significativamente menores en el Esquema II, probablemente por tener una mayor tasa de erradicación de Hp; si esto es real, significaría que el daño mucinoso sería el parámetro más sensible a la desaparición de la bacteria.
Considerando que las diferencias clínicas e histológicas entre esquemas terapéuticos pueden deberse a que tienen tasas de erradicación distintas, evaluamos el impacto de la desaparición del Hp sobre dichos parámetros a pesar de nuestro pequeño tamaño muestral. Encontramos que independientemente del esquema terapéutico, los pacientes que erradicaron Hp tuvieron un puntaje de síntomas significativamente menor, esto es consistente con la literatura, que al realizar un metanálisis de los estudios sobre el tema, encuentra que hay una pequeña pero significativa mejoría en los pacientes dispépticos al erradicar la infección (96,97) y que incluso sería costo-beneficio tratar a todos los pacientes Hp (+) con dispepsia funcional, aunque esto es todavía controversial (67). Además observamos normalización de la mucosa gástrica a la endoscopía control y desaparición de úlceras en los que erradicaron la bacteria, hecho que no se dio en los pacientes que persistieron con la infección (Tabla 8). Todo esto no afecta el hecho que el tratamiento anti-Hp tenga por objetivo principal tratar las patologías asociadas como gastritis crónica y úlcera duodenal, pero apoya la recomendación dada en los consensos acerca de dar tratamiento antibiótico a los pacientes con dispepsia no ulcerosa con infección por Hp, aunque el beneficio sea leve y a largo plazo (7,10,69,97).
Respecto a los parámetros histológicos, los pacientes que erradicaron Hp tuvieron menos severidad de gastritis crónica, actividad inflamatoria, grado y extensión de daño mucinoso, y presencia de folículos linfoides respecto a los no erradicadores (Tabla 9), entre los cuales no hubo mayor variación de la patología encontrada al inicio. La existencia de cambios más tardíos que no se pueden apreciar rápidamente a pesar de erradicar el Hp, también fue observada al no encontrar diferencia para presencia de gastritis crónica, atrofia glandular e incluso al tener una mayor presencia de metaplasia intestinal en los pacientes que erradicaron la bacteria (aunque lo más probable es que esta alteración haya estado presente desde el inicio, y simplemente haya sido más visible al disminuir la inflamación causada por el Hp). Todos estos hallazgos son compatibles con la literatura (1,31,33,48,49), que ha establecido contra muchas opiniones adversas que el Hp no es ningún colonizador, sino que al estar directamente asociado al daño de la mucosa, es un agente patógeno responsable de varios cuadros clínicos (6,33).
Respecto a los efectos colaterales de la medicación, poco más de la mitad refirió alguna molestia durante el tratamiento (51,4%), no habiendo diferencias entre esquemas; de ellos el más prevalente fue náuseas (19,44%). Dos de los 72 pacientes analizados (2,78%) presentaron vómitos y náuseas severas que hicieron intolerable la medicación, por lo que fueron retirados del estudio, cabe mencionar que éstas se presentaron después de recibir la primera dosis y cedieron al retirarse el medicamento, esto nos indica que no tendrían relación dosis-efecto, sino mas bien se trataría de reacciones idiosincrásicas que dependen solo de los fármacos en sí y no de su dosis ni duración (85). El resto de efectos colaterales fueron bastantes leves aunque frecuentes (Tabla Nº 10), pero en ningún momento afectaron la toma de los medicamentos, el que 4 pacientes no tomaran la medicación en forma adecuada (5,6%) se debió a no haber comprendido correctamente las indicaciones y no a molestias. En general solo 10,8% de los pacientes con molestias requirió sintomáticos y la gran mayoría estaban resueltos para el 2do día de tratamiento (83,8%). Es remarcable que en este estudio no se presentaron cuadros dérmicos, los cuales están descritos cada vez que se ha usado esquemas similares; como son la fototoxicidad relacionada a tetraciclina (85) o el rash intenso, probablemente asociado a la combinación de éste con furazolidona. Los estudios previos (31,32) mencionan que todas las reacciones dérmicas se presentaron al finalizar el tratamiento o luego del mismo, lo que sugiere que hay cierto efecto acumulativo que predispone a este tipo de molestias. Aparentemente al usar esquemas ultracortos se evita su aparición, tal como ocurrió con la diarrea asociada a antibióticos, la cual se presentaba con los esquemas de 2 semanas o más, y prácticamente desapareció al acortar los tratamientos (26,27).
Por todo esto podemos decir que el tratamiento de 4 días es eficaz en erradicar el Hp y constituye una alternativa efectiva para su tratamiento, ya que es fácilmente administrada, tiene buen perfil de efectos adversos, buen cumplimiento y su costo es menor a los esquemas actuales. Sin embargo hasta no realizar estudios clínicos más grandes que incluyan los esquemas usuales en la práctica médica cotidiana y medir su impacto en la población, nosotros recomendamos que los esquemas ultracortos se reserven para aquellos casos que ameritando tratamiento anti-Hp, no puedan recibirlo por más de 4 días.
CONCLUSIONES
- El esquema con tetraciclina, furazolidona y bismuto por 4 días empleado en este estudio es eficaz para erradicar Hp y equivalente a otros esquemas reportados en la literatura, al tener una tasa de erradicación mayor al 80%.
- Este esquema se acompaña de disminución de síntomas dispépticos, de diagnósticos endoscópicos de gastritis y de mejoría del daño histológico de la mucosa gástrica.
- Estos cambios se deben a la erradicación del Hp, la cual se acompaña de mejoría a corto plazo de grado de gastritis crónica, presencia y grado de actividad inflamatoria, presencia, grado y extensión de daño mucinoso; así como disminución de folículos linfoides a mediano plazo.
- El esquema de 3 días no fue eficaz por tener una tasa de erradicación menor a la recomendada. Sin embargo también se acompañó de mejoría de síntomas y de daño histológico, aunque en menor medida que el esquema de 4 días.
- El cumplimiento de ambos esquemas fue adecuado, los efectos adversos presentados fueron leves y de fácil resolución, y se evitó algunos efectos colaterales reportados en esquemas similares como rash y foto sensibilidad.
BIBLIOGRAFÍA
1. HUNT R.H. Eradication of Helicobacter pylori infection. Am. J. Med., 1996; 100 (suppl 5A): 42S-51S [ Links ]
2. RECAVARREN S., LEÓN-BARÚA R., COK J., et al. Helicobacter pylori and progressive pathology that predisposes to gastric cancer. Scand. J. Gastroenterol., 1991; 26 (suppl 181): 51-57 [ Links ]
3. RAMÍREZ-RAMOS A., RECAVARREN S., ARIAS STELLA J., GILMAN R., LEÓN-BARÚA R., et al. Helicobacter pylori, Gastritis Crónica, Úlcera Gástrica y Úlcera Duodenal: Estudio de 1638 pacientes. Rev. Gastroent. Perú, 1999; 19 (3): 196-201 [ Links ]
4. RAMÍREZ-RAMOS A., GILMAN R., RECAVARREN S., WATANABE J., LEÓN-BARÚA R., et al. Contribución al estudio de la epidemiología del Helicobacter pylori en el Perú. Análisis de 3005 casos. Rev. Gastroent. Perú, 1999; 19 (3): 208-15 [ Links ]
5. LEÓN-BARÚA R., RECAVARREN S., RAMÍREZ-RAMOS A. El aporte peruano a la investigación sobre Helicobacter pylori. Rev. Med. Herediana, 1991; 2 (4): 173-181. [ Links ]
6. HOWDEN C.W. Clinical expressions of Helicobacter pylori infection. Am. J. Med., 1996; 100 (suppl 5A): 27S-34S. [ Links ]
7. COELHO L.G.V., LEÓN-BARÚA R., QUIGLEY E. M..M., et al. Latin-American consensus conference on Helicobacter pylori infection. Am. J. Gastroenterol., 2000; 95 (10): 2688-91 [ Links ]
8. HOWDEN C., HUNT R. Guidelines for the management of Helicobacter pylori infection. Am. J. Gastroenterol., 1998; 93 (12): 2330-38 [ Links ]
9. European Helicobacter pylori Study Group. Current European concepts in the management of Helicobacter pylori infection. The Maastricht Consensus Report. Gut, 1997; 41: 8-13 [ Links ]
10. MALFERTHEINER P., MEGRAUD F., O'MORAIN C., TYTGAT G., et al. European Helicobacter pylori Study Group. Current concepts in the management of Helicobacter pylori infection. The Maastricht 2 Consensus Report. Aliment. Pharmacol. Ther., 2002 Feb; 16 (2): 167-80 [ Links ]
11. RAUWS E.A.J., VAN DER HULST R.W.M. Current guidelines for the eradication of Helicobacter pylori in peptic ulcer disease. Drugs, 1995; 50 (6): 984-990 [ Links ]
12. GOODWIN C.S. Antimicrobial treatment of Helicobacter pylori infection. Clin. Infect. Dis., 1997, 25: 1023-26 [ Links ]
13. BAZZOLI F., ZAGARI M., POZZATO P., VAROLI O., et al. Dipartimento di Medicina Interna e Gastroenterologia, Universita degli Studi di Bologna, Italy. Evaluation of short-term low-dose triple therapy for the eradication of Helicobacter pylori by factorial design in a randomized, double-blind, controlled study. Aliment. Pharmacol. Ther., 1998 May; 12 (5): 439-45 [ Links ]
14. DWORKIN M., GOLD B., SWERDLOW D. Helicobacter pylori: Review of Clinical and Public Health Aspects for the Practitioner. Infectious Diseases in Clinical Practice, 1999; 8: 137-145. [ Links ]
15. RAMÍREZ RAMOS A. Tratamiento de la infección por Helicobacter pylori: Estado actual. Rev. Gastroent. Perú, 1995; 15 (supl 1): S7-S21 [ Links ]
16. NAGAHARA A., MIWA H., OGAWA K., KUROSAWA A., et al. Juntendo University School of Medicine, Tokyo, Japan. Addition of Metronidazole to rabeprazole-amoxicillin-clarithromycin regimen for Helicobacter pylori infection, provides an excellent cure rate with five-day therapy. Helicobacter, 2000 Jun; 5 (2): 88-93. [ Links ]
17. TREIBER G., AMMON S., SCHNEIDER E., KLOTZ U. Robert Bosch Hospital, Department of Gastroenterology, Stuttgart, Germany. Amoxycillin-metronidazole-omeprazole-clarithromycin: a new, short quadruple therapy for Helicobacter pylori eradication. Helicobacter, 1998 Mar; 3 (1): 54-8 [ Links ]
18. LUETH S., TEYSSEN S. et al. A four-day triple therapy with Rabeprazole, Amoxycillin and Clarithromycin in patients with peptic ulcer disease and Helicobacter pylori infection, is safe and effective in 90% - A pilot study. American College of Gastroenterology. 64th Annual Scientific Meeting. October 18-20, 1999; Program. [ Links ]
19. TREIBER G., WITTIG J., AMMON S., WALKER S., VAN DOORN L.J., KLOTZ U. Department of Gastroenterology/Hepatology, University Hospital of Magdeburg. Clinical outcome and influencing factors of a new short-term quadruple therapy for Helicobacter pylori eradication: a randomized controlled trial (MACLOR study). Arch. Intern. Med., 2002 Jan; 162 (2): 153-60 [ Links ]
20. CASELLI M., TREVISANI L., TURSI A., SARTORI S., RUINA M., et al. Gastroenterology School, University of Ferrara, Italy. Short-term low-dose triple therapy with azithromycin, metronidazole and lansoprazole appears highly effective for the eradication of Helicobacter pylori. Eur. J. Gastroenterol. Hepatol., 1997 Jan; 9 (1): 45-8 [ Links ]
21. CALABRESE C., DI FEBO G., ARENI A., SCIALPI C., BIASCO G., MIGLIOLI M. Department of Internal Medicine and Gastroenterology, University of Bologna, Italy. Pantoprazole, azithromycin and tinidazole: short duration triple therapy for eradication of Helicobacter pylori infection. Aliment. Pharmacol. Ther., 2000 Dec; 14 (12): 1613-7 [ Links ]
22. TREVISANI L., SARTORI S., GALVANI F., RUINA M., CASELLI M., et al. Medical Department, Santa Anna Hospital, Ferrara, Italy. Evaluation of a new ultrashort triple therapy for Helicobacter pylori disease. Aliment. Pharmacol. Ther., 1998 Dec; 12 (12): 1269-72 [ Links ]
23. GRIMLEY C.E., PENNY A., O'SULLIVAN M., SHEBANI M., et al. Department of Gastroenterology, Walsgrave Hospital, Coventry, UK. Comparison of two 3-day Helicobacter pylori eradication regimens with a standard 1-week regimen. Aliment. Pharmacol. Ther., 1999 Jul; 13 (7): 869-73 [ Links ]
24. RAMÍREZ-RAMOS A., GILMAN R.H., LEÓN-BARÚA R., RECAVARREN S., WATANABE J., et al. The Gastrointestinal Physiology Working Group of the Universidad Peruana Cayetano Heredia and The Johns Hopkins University. Rapid recurrence of Helicobacter pylori infection in Peruvian patients after successful eradication. Clin. Infect. Dis., 1997; 25: 1027-31. [ Links ]
25. PÁUCAR H., ARRUNÁTEGUI L., CABELLO J, COK J, BUSSALLEU A. Tratamiento de la úlcera péptica duodenal mediante erradicación del Helicobacter pylori: estudio controlado randomizado. Rev. Gastroent. Perú, 1997; 17: 203-213 [ Links ]
26. GRAHAM D.Y., OSATO M.S., HOFFMAN J., Furazolidone combination therapies for Helicobacter pylori infection in the United States. Aliment. Pharmacol. Ther., 2000 Feb; 14 (2): 211-5 [ Links ]
27. LU H., ZHANG D.Z., HU P.J., LI Z.S., et al. Shanghai Institute of Digestive Disease Shanghai, China. One-week regimens containing ranitidine bismuth citrate, furazolidone and either amoxycillin or tetracycline effectively eradicate Helicobacter pylori: a multicenter, randomized, double-blind study. Aliment. Pharmacol. Ther., 2001 Dec; 15 (12): 1975-79 [ Links ]
28. ADAMEK R.J., SUERBAUM S., PFAFFENBACH B., OPFERKUCH W. Primary and acquired Helicobacter pylori resistance to clarithromycin, metronidazole and amoxycillin - Influence on treatment outcome. Am. J. Gastroenterol., 1998; 93 (3): 386-89 [ Links ]
29. VÁSQUEZ A., VALDEZ Y., GILMAN R.H. et al. Metronidazole and clarithromycin resistance in Helicobacter pylori determined by measuring MICs of antimicrobial agents in color indicator egg yolk agar in a miniwell format. Journal Clin. Microbiol., 1996; 34: 1232-1234. [ Links ]
30. LIU W.Z., XIAO S.D., SHI Y., WU S.M., ZHANG D.Z., XU W.W., TYTGAT G.N. Shanghai Institute of Digestive Disease, Shanghai Second Medical University, Shanghai, China. Furazolidone-containing short-term triple therapies are effective in the treatment of Helicobacter pylori infection. Aliment. Pharmacol. Ther., 1999 Mar;13 (3): 317-22 [ Links ]
31. DE IDIÁQUEZ D., BUSSALLEU A., COK J. Universidad Peruana Cayetano Heredia. Nuevos Esquemas terapéuticos para el tratamiento de la infección por Helicobacter pylori y evaluación de la reinfección al año post tratamiento exitoso. CIMAGRAF, 1ra edición. Junio 2001. [ Links ]
32. DE IDIÁQUEZ D., BUSSALLEU A., RODRIGO I. Erradicación de la infección por Helicobacter pylori utilizando tetraciclina, furazolidona y bismuto en pacientes dispépticos con y sin úlcera péptica. Rev. Gastroent. Perú, 1999; 19 (3): 179-194 [ Links ]
33. ROBERT M., WEINSTEIN W. Helicobacter pylori associated gastric pathology. Gastroenterol. Clin. North. Am., 1993; 22: 59-71 [ Links ]
34. WARREN J.R., MARSHALL B. Unidentified curved bacilli on gastric epithelium in active chronic gastritis. Lancet, 1983; ii: 1273-1275 (letter) [ Links ]
35. TYTGAT G.N.J., NOACH L.A., RAUWS E.A.J. Helicobacter pylori infection and duodenal ulcer disease. Gastroenterol. Clin. North. Am., 1993; 22: 127-138 [ Links ]
36. N.I.H., Consensus Conference. Helicobacter pylori in peptic ulcer disease. JAMA, 1994; 272: 65-69 [ Links ]
37. SOLL A., Consensus Statement. Medical treatment of peptic ulcer disease. JAMA, 1996; 275: 622-29 [ Links ]
38. PEURA D.A. Helicobacter pylori and Ulcerogenesis. Am. J. Med., 1996; 100 (suppl 5A): 19S-26S [ Links ]
39. GOODWIN C.S. Helicobacter pylori gastritis, peptic ulcer and gastric cancer: Clinical and molecular aspects. Clin. Infect. Dis., 1997; 25: 1017-1019 [ Links ]
40. LAINE L. Helicobacter pylori, gastric ulcer, and agents noxious to the gastric mucosa. Gastroenterol. Clin. North. Am., 1993 Mar; 22 (1): 117-25 [ Links ]
41. ANAND B.S., GRAHAM D.Y. Ulcer and gastritis. Endoscopy, 1999 Feb; 31 (2): 215-25. [ Links ]
42. AOYAMA N., SHINODA Y., MATSUSHIMA Y., SHIRASAKA D., et al. Department of Endoscopy, Kobe University School of Medicine, Japan. Helicobacter pylori negative peptic ulcer in Japan: which contributes most to peptic ulcer development, Helicobacter pylori, NSAIDS or stress? J. Gastroenterol., 2000; 35 (Suppl 12):33-37 [ Links ]
43. CHEN M.H., WU M.S., LEE W.C., WANG H.P., LIN J.T. A multiple logistic regression analysis of risk factors in different subtypes of gastric ulcer. Hepato-gastroenterology, 2002 Mar-Apr; 49 (44): 589-92 [ Links ]
44. HAWKEY C.J., WILSON I., NAESDAL J., LANGSTROM G., SWANNELL A.J., YEOMANS N.D. Influence of sex and Helicobacter pylori on development and healing of gastroduodenal lesions in non-steroidal anti-inflammatory drug users. Gut, 2002 Sep; 51 (3): 344-50. [ Links ]
45. FORBES G.M., GLASER M.E., CULLEN D.J. Duodenal ulcer treatment with Helicobacter pylori eradication: seven-years follow up. Lancet, 1994; 343: 258-260 [ Links ]
46. GISBERT J.P., BOIXEDA D., ALLER R. Helicobacter pylori and digestive hemorrhage due to duodenal ulcer: the prevalence of the infection, the efficacy of triples therapies and the role of eradicating in preventing a hemorrhagic recurrence. Med. Clin. Barc., 1999 Feb; 112 (5): 161-5 [ Links ]
47. GOH L.G.V., NAVARATMAN P., PEH S.C. Reinfection and duodenal ulcer relapse in South-east asian patients following successful Helicobacter pylori eradication: results of a 2year follow-up. Eur. J. Gastroenterol. Hepatol., 1996, 8 (12): 1157-60 [ Links ]
48. RECAVARREN S., GILMAN R.H., LEÓN BARÚA R. Chronic atrophic gastritis: early diagnosis in a population where Helicobacter pylori infection is frequent. Clin. Infect. Dis. 1997; 25: 1006-12 [ Links ]
49. LEON-BARÚA R., RECAVARREN S., GILMAN R.H., BERENDSON R. Can eradication of Helicobacter pylori prevent gastric cancer. Drugs, 1993; 46 (3): 341-346 [ Links ]
50. LEÓN-BARÚA R., RECAVARREN S., BERENDSON R., GILMAN R.H. Helicobacter pylori y cáncer gástrico. Rev. Gastroenterol. Perú, 1995; 15 (supl 1): S23-S27 [ Links ]
51. CONTARDO C. Rol del Helicobacter pylori en la patología tumoral gastroduodenal. Rev. Gastroenterol. Perú, 1995; 15 (supl 1): S13-S20 [ Links ]
52. WOTHERSPOON A.C., DOGLIONI C., DISS T.C. Regression of low grade B-cell gastric lymphoma of mucosa-associated lymphoid tissue type after eradication of Helicobacter pylori. Lancet, 1993; 342: 575-577 [ Links ]
53. TURSI A., CAMMAROTA G., PAPA A. Long term follow-up of disappearance of gastric-mucosa-associated lymphoid tissue after anti Helicobacter pylori therapy. Am. J. Gastroenterol., 1997 Oct; 92 (10): 1849-52 [ Links ]
54. International Agency for Cancer Research. Schistosomes, liver flukes and Helicobacter pylori. IARC Monographs on the evaluation of Carcinogenic Risks for Humans. IARC: Lyon, 1994; 61 [ Links ]
55. FALLONE C., BARKUN A.N., FRIEDMAN G. Is Helicobacter pylori eradication associated with gastroesophageal reflux disease? Am. J. Gastroenterol., 2000; 95 (4): 914-20 [ Links ]
56. WESTON A.P., BADR A.S., TOPALOVSKY M. Prospective evaluation of the prevalence of gastric Helicobacter pylori infection in patients with GERD, Barrett's esophagus, Barrett's dysplasia, and Barrett's adenocarcinoma. Am. J. Gastroenterol., 2000; 95 (2): 387-94 [ Links ]
57. BARDHAN P.K. Epidemiological features of Helicobacter pylori infection in developing countries. Clin. Infect. Dis., 1997; 25: 973-978 [ Links ]
58. CAVE D.R. Transmission and Epidemiology of Helicobacter pylori. Am. J. Med., 1996; 100 (suppl 5A): S12-S19 [ Links ]
59. CULLEN D.J.E., COLLINS B.J., CHRISTIANSEN K.J. When is Helicobacter pylori infection acquired. Gut, 1993; 34: 1681-82 [ Links ]
60. ABU-MAHFOUZ M.Z., PRASAD V.M., SANTOGADE P., CUTLER A.F. Helicobacter pylori recurrence after successful eradication: 5-year follow-up in the U.S. Am. J. Gastroenterol., 1997; 92 (11): 2025-27 [ Links ]
61. ROLLAN A., GIANCASPERO R., FUSTER F. The long term reinfection rate and course of duodenal ulcer disease after eradication of Helicobacter pylori in a developing country. Am. J. Gastroenterol., 2000; 95 (1): 50-56 [ Links ]
62. COELHO L.G.V., PASSOS M.C.F., CHAUSSON Y. Factors involved in reinfection by Helicobacter pylori in Brazil . Gut, 1995; 37 (suppl 1): A71 [ Links ]
63. INADOMI J., SONNENBERG A. The impact of peptic ulcer and infection with Helicobacter pylori in life expectancy. Am. J. Gastroenterol., 1998; 93 (8): 1286-90 [ Links ]
64. YOU J.H., LEE K.K., HO S.S., SUNG J.J., et al. Economic analysis of four triple regimens for the treatment of Helicobacter pylori-related peptic ulcer disease in in-patient and out-patient settings in Hong Kong. Aliment. Pharmacol. Ther., 2001 Jul; 15 (7): 1009-15 [ Links ]
65. CHAN F.K.L., SUNG J.J.Y. Randomized trial of eradication of Helicobacter pylori before non steroidal drug therapy to prevent peptic ulcers. Lancet, 1997; 350: 975-79 [ Links ]
66. BARKIN J. The relation between Helicobacter pylori and nonsteroidal anti-inflammatory drugs. Am. J. Med., 1998 Nov; 105 (5A): 22S-27S. [ Links ]
67. Talley N.J., Vakil Y., Ballard E.D., Fennerty M.B. Absence of benefit of eradicating Helicobacter pylori in patients with non-ulcer dyspepsia N. Engl. J. Med., 1999; 341 (15): 1106-11 [ Links ]
68. GILVARRY J., BUCKLEY M.J., BEATTIE S., HAMILTON H., et al. Dept. of Gastroenterology, Trinity College, Dublin, Ireland. Eradication of Helicobacter pylori affects symptoms in non-ulcer dyspepsia. Scand. J. Gastroenterol., 1997 Jun; 32 (6): 535-40 [ Links ]
69. JONES M.P. Feinberg School of Medicine, Northwestern University, Chicago, USA. Evaluation and treatment of dyspepsia. Postgrad. Med. J., 2003 Jan; 79 (927): 25-9 [ Links ]
70. KNIGGE K., KELLY C., PETERSON W.L., FENNERTY M.B. Eradication of Helicobacter pylori infection after ranitidine bismuth citrate, metronidazole and tetracycline for 7 or 10 days. Aliment. Pharmacol. Ther., 1999 Mar;13 (3): 323-6. [ Links ]
71. KATELARIS P.H., FORBES G.M., TALLEY N.J., CROTTY B. University of Sydney, Australia. A randomized comparison of quadruple and triple therapies for Helicobacter pylori eradication: The QUADRATE Study. Gastroenterology, 2002 Dec; 123 (6): 1763-9 [ Links ]
72. ZATERKA S., EISIG J.N., CHINZON D. Five-day and ten-day triple therapy (amoxycillin, furazolidone and metronidazole) in the treatment of duodenal ulcer. Rev. Hosp. Clin. Fac. Med. Sao Paulo, 1996; 51 (15): 162-165 [ Links ]
73. SEGURA A.M., GUTIERREZ O., OTERO W. Furazolidone, amoxycillin, bismuth triple therapy for Helicobacter pylori infection. Aliment. Pharmacol. Ther., 1999; 13 (3): 317-322 [ Links ]
74. SHARMA S., PRASAD K.N., CHAMOLI D., AYYAGARI A. Antimicrobial susceptibility pattern & biotyping of Helicobacter pylori isolates from patients with peptic ulcer diseases. Indian. J. Med. Res., 1995 Dec; 102: 261-6 [ Links ]
75. VELDHUYZEN VAN ZANTEN S.J., POLLAK P.T., KAPOOR H., YEUNG P.K. Effect of omeprazole on movement of intravenously administered metronidazole into gastric juice and its significance in treatment of Helicobacter pylori. Dig. Dis. Sci., 1996 Sep; 41 (9): 1845-52 [ Links ]
76. RIFF D.S., KIDD S., ROSE P., HABER M., WEISSFELD A., SIEPMAN N. Triple therapy with lansoprazole, clarithromycin, and amoxycillin for the cure of Helicobacter pylori infection: a short report. Helicobacter, 1996 Dec; 1 (4): 238-42 [ Links ]
77. SCHWARTZ H., KRAUSE R., SIEPMAN N., HABER M., et al. Seven-day triple therapy with lansoprazole, clarithromycin, and metronidazole for the cure of Helicobacter pylori infection: a short report. Helicobacter, 1996 Dec; 1 (4): 251-5 [ Links ]
78. GISBERT J.P., MUR M., BOIXEDA D. Tratamiento con omeprazol, claritromicina y amoxicilina durante 1 semana: elevada eficacia en la erradicación de Helicobacter pylori y en la cicatrización de la Úlcera Duodenal. Med. Clin. Barc., 1997; 108 (14): 524-9 [ Links ]
79. GARCIA ROMERO E., DEL VAL A., GARRIGES V. Treatment with omeprazole, clarithromycin and amoxycillin over 6 days in patients with Helicobacter pylori infected duodenal ulcer. Gastroenterol. Hepatol., 1999 Jan; 22 (1): 1-6 [ Links ]
80. SPINZI G.C., BONI F., BORTOLI A. Seven day therapy with ranitidine, bismuth citrate or omeprazole and two antibiotics for eradication of Helicobacter pylori in duodenal ulcer: a multicenter, randomized, single-blind study. Aliment. Pharmacol. Ther., 2000 Mar; 14 (3): 325-30 [ Links ]
81. BASHIN D.K., SHARMA B.C., RAY P. Comparison of seven and fourteen days of lanzoprazole, clarithromycin and amoxycillin therapy for eradication of Helicobacter pylori. Helicobacter, 2000 Jun; 5 (2): 84-7 [ Links ]
82. TREVISANI L., SARTORI S., CASELLI M. Medical Department, Santa Anna Hospital, Ferrara, Italy. A four-day low dose triple therapy regimen for the treatment of Helicobacter pylori infection. Am. J. Gastroenterol., 1998; 93 (3): 390-93 [ Links ]
83. CARPINTERO P., BLANCO M., PAJARES J.M. Ranitidine versus Colloidal bismuth subcitrate in combination with Amoxycillin and Metronidazole for eradicating Helicobacter pylori in patients with duodenal ulcer. Clin. Infect. Dis., 1997; 25 (5): 1032-37 [ Links ]
84. LARA L., CISNEROS G. Et al. A comparison of one-day therapy versus seven day therapy for the treatment of Helicobacter pylori infection. American College of Gastroenterology. 64th Annual Scientific Meeting. October 18-20, 1999; Program. [ Links ]
85. SANFORD GOODMAN L., GOODMAN GILMAN A., LIMBIRD L.E., HARDMAN J.G. Goodman & Gilman's the Pharmacological Basis of Therapeutics. 10th Edition McGraw-Hill Companies, January 2001 [ Links ]
86. PEITZ U., SULLIGA M., WOLLE K., LEODOLTER A., et al. Department of Gastroenterology, Hepatology and Infectology, University of Magdeburg, Germany. High rate of post-therapeutic resistance after failure of macrolide-nitroimidazole triple therapy to cure Helicobacter pylori infection: impact of two second-line therapies in a randomized study. Aliment. Pharmacol. Ther., 2002 Feb;16 (2): 315-24 [ Links ]
87. MENDOÇA S., ECCLISSATO C., SARTOR M.S. Prevalence of Helicobacter pylori resistance to Metronidazole, Clarithromycin, Amoxycillin, Tetracycline and Furazolidone in Brazil. Helicobacter, 2000 Jun; 5 (2): 79-83 [ Links ]
88. ZHENG Z.T., WANG Y.B. Treatment of peptic ulcer with Furazolidone. J. Gastroenterol. Hepatol., 1992; 7 (5): 533-37 [ Links ]
89. COELHO L.G., PASSOS M. DO C., QUEIROZ D.M. Furazolidone and Cimetidine in patients with active duodenal ulcer and Helicobacter pylori in the gastric antrum. Arq. Gastroenterol., 1991; 28 (1): 9-15 [ Links ]
90. The gastrointestinal physiology Working Group of Cayetano Heredia and the John Hopkins Universities. Nitrofurans in the treatment of gastritis associated with Campylobacter pylori. Gastroenterology, 1988; 95: 1178-84 [ Links ]
91. BERG D.E., GILMAN R.H., JANAKI L.G. Helicobacter pylori populations in Peruvian patients. Clin. Infect. Dis., 1997; 25: 996-1002 [ Links ]
92. LEÓN-BARÚA R., BONILLA J.J., RODRÍGUEZ C., GILMAN R.H., BIBER M., WATANABE J. Alexander von Humboldt Tropical Medicine Institute, Cayetano Heredia University. Hunger pain: a poor indicator of peptic ulcer in a developing country. J. Clin. Gastroenterol., 1989 Dec; 11 (6): 621-4 [ Links ]
93. LEON-BARÚA R., BURSTEIN M., MONGE E., LOZANO R., BERENDSON R., GILMAN R.H., LEGUA H., RODRIGUEZ C. Low peptic ulcer and high gastric cancer prevalence in a developing country with a high prevalence of infection by Helicobacter pylori. J. Clin. Gastroenterol., 1991 Apr; 13 (2): 154-6 [ Links ]
94. OGUTU E.O., KANG'ETHE S.K., NYABOLA L., NYONG'O A. Department of Medicine, University of Nairobi, Kenya. Endoscopic findings and prevalence of Helicobacter pylori in Kenyan patients with dyspepsia. East. Afr. Med. J., 1998 Feb; 75 (2): 85-9 [ Links ]
95. MAGHIDMAN S., COK J., BUSSALLEU A. Hallazgos histopatológicos en la gastritis nodular: Experiencia en el Hospital Nacional Cayetano Heredia. Rev. Gastroent. Perú, 2001; 21 (4): 261-70 [ Links ]
96. TALLEY N.J., XIA H.H. Department of Medicine, University of Sydney, Australia. Helicobacter pylori infection and non-ulcer dyspepsia. Br. Med. Bull. 1998; 54 (1): 63-69 [ Links ]
97. MOAYYEDI P., SOO S., DEEKS J., DELANEY B., et al. Gastroenterology Unit, City Hospital NHS Trust, Birmingham, U.K. Eradication of Helicobacter pylori for non-ulcer dyspepsia. Cochrane Database Syst. Rev., 2003; (1): CD002096 [ Links ]