Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista de Gastroenterología del Perú
Print version ISSN 1022-5129
Rev. gastroenterol. Perú vol.26 no.3 Lima July-set. 2006
ARTICULOS ORIGINALES
El uso de Prótesis de Nitinol parcialmente cubierto en la Obstrucción Gastroduodenal maligna.
Dr. Rodrigo Castaño Llano.1; Dr. Oscar Alvarez Barrera.2; Dr. Jorge Lopera.3; Dr. Mario H. Ruiz Vélez.4; Dr. Fabian Juliao Baños.5; Dr. Eugenio Sanín Fonnegra.6; Dr. Faruk Erebrie.7
1 Cirugía Gastrointestinal y Endoscopia, Hospital Pablo Tobón Uribe, Universidad de Antioquia. Correo electrónico: rcastanoll@une.net.co
2 Médico Internista Gastroenterólogo, Mc Allen-Texas USA
3 Médico Radiólogo Intervencionista, San Antonio-Texas USA
4 Cirugía General y Endoscopia, Hospital Pablo Tobón Uribe
5 Medicina interna – Gastroenterología, Hospital Pablo Tobón Uribe
6 Gastroenterólogo, Universidad de Antioquia
7 Gastroenterólogo, Hospital San Vicente de Paúl
RESUMEN
OBJETIVO: Mostrar la experiencia con la prótesis (stent) duodenal autoexpandible de nitinol, en el tratamiento de la obstrucción maligna gastroduodenal no susceptible de cirugía.
MATERIALES Y MÉTODOS: 72 pacientes con obstrucción maligna gastroduodenal, 42 hombres y 30 mujeres, fueron tratados con la aplicación peroral de la prótesis (stent) de nitinol gastroduodenal. La edad promedio fue de 61.3 años (rango de 21 a 92 años). La obstrucción gastroduodenal fue causada por tumores gástricos (38 pacientes), pancreáticos (15), vesícula (8), tumores de vías biliares (5) metastásicos (4) y dos casos de invasión duodenal por tumor regional (colon e hipernefroma). Estas entidades fueron consideradas inoperables en todos los pacientes. Con el uso de un introductor flexible de 20 Fr, se colocaron con ayuda endoscópica y fluoroscópica 3 prótesis (stent) descubiertos, 7 totalmente cubiertos y 62 parcialmente cubiertos.
RESULTADOS: Se colocó la prótesis (stent) en 67 de los 72 pacientes (93%), en ninguno se presento perforación duodenal o necesidad de cirugía. En cuanto a los síntomas, de los 12 pacientes que no toleraban ningún tipo de vía oral, 10 mejoraron después de la colocación de la prótesis (stent) duodenal. La migración de la prótesis (stent) se observó en 6 casos, 4 de ellos con la prótesis (stent) totalmente cubiertos. A estos pacientes se les retiró la prótesis (stent) por endoscopia y se les colocó uno parcialmente cubierto. La colonización tumoral se observó en cinco casos, dos de ellos en las prótesis (stent) descubiertos, inicialmente utilizados. En los 62 procedimientos con prótesis (stent) parcialmente cubiertos en dos se observó migración y sólo dos fueron colonizados por el tumor. Los pacientes han fallecido entre la 1ª y 96 semanas posterior a la colocación de la prótesis (stent) (supervivencia promedio 20.7 semanas).
CONCLUSIONES: La colocación peroral de la prótesis (stent) de nitinol es un método efectivo y de fácil ejecución para la paliación de la mayoría de pacientes con obstrucción maligna gastroduodenal. La migración de las prótesis (stent) totalmente cubiertos y la colonización tumoral de los descubiertos son importantes limitaciones que pueden ser obviadas con la aplicación de las prótesis (stent) parcialmente cubiertos.
Palabras Claves: Estenosis duodenogástrica, Prótesis, Endoscopía terapéutica.
SUMMARY
OBJECTIVE: To demonstrate our experience with self-expanding nitinol duodenal stents in the treatment of inoperable malignant gastroduodenal obstructions.
MATERIALS AND METHODS: Seventy two (72) patients with malignant gastroduodenal obstruction, 42 men and 30 women, were treated with peroral application of a gastroduodenal nitinol stent. The average age was 61.3 years (range of 21 to 92 years). The gastroduodenal obstructions was caused by gastric tumors (38 patients), pancreatic tumors (15), gallbladder tumors (8), bile duct tumors (5), metastatic tumors (4) and two cases of duodenal invasion by regional tumor (colon and hypernephroma). These conditions were considered inoperable in all the patients. Using a flexible 20 Fr. intubator and assisted by endoscopy and fluoroscopy, 3 uncovered stents, 7 fully covered stents and 62 partially covered stents were inserted.
RESULTS: A stent was inserted in 67 of the 72 patients (93%) and no patient showed any duodenal perforation nor needed surgery. As to the symptoms, of the 12 patients who did not tolerate any type of oral treatment, 10 improved after the duodenal stents were introduced. Stent migration was observed in 6 cases, 4 of these with fully covered stents. In these cases, the stents were removed by endoscopy and then replaced by a partially covered stent. Tumor colonization was observed in five cases, two of them with the uncovered stents initially used. Out of the 62 procedures with partially covered stents, migration was observed in two cases and only two stents were colonized by the tumor. Patients died between 1 and 96 weeks after introducing the stents (average survival was 20.7 weeks).
CONCLUSIONS: Peroral placement of nitinol stents is an effective and easy method of mitigation for most patients with malignant gastro duodenal obstructions. Migration of fully covered stents and tumor colonization of uncovered stents are important limitations, which can be avoided by using partially covered stents.
Key words: Stenosis or duodenal or gastric obstruction. Stents or prostheses, interventionist endoscopy.
INTRODUCCIÓN
La obstrucción maligna al tracto de salida gástrico, sea primaria o metastásica, es una condición encontrada en pacientes con lesiones neoplásicas avanzadas. Los síntomas de esta obstrucción incluyen náuseas, vómitos, y distensión abdominal que llevan al deterioro clínico progresivo del paciente, con marcada afección de su calidad de vida. La mayoría de estos pacientes requieren de un manejo paliativo para aliviar los síntomas de la obstrucción gastroduodenal y para mejorar su estado nutricional. Tradicionalmente, la paliación ha sido quirúrgica, pero dado lo invasivo de la intervención y la pobre condición general de estos pacientes, se ha encontrado una tasa de morbilidad del 20-30%.1,2 La paliación de estos cuadros obstructivos con las prótesis (stents) metálicas ha sido reportada con prometedores resultados.3-12 El uso de los stents duodenales ha demostrado ser efectivo como alternativa no quirúrgica con menor morbimortalidad, menor estancia hospitalaria y menores costos en el manejo de estos pacientes.12 Los stents autoexpandibles no cubiertos duodenales como el wallstent (Boston Scientific/Medi-tech, MA) son frecuentemente utilizados por la flexibilidad de su sistema de introducción. Con el uso de los stents metálicos no cubiertos, los índices de migración son bajos. Sin embargo, la estenosis recurrente causada por el tumor y/o el tejido inflamatorio con colonización del stent ha sido reportado en 8-46% de los casos.4,5,13
El uso de los stents duodenales cubiertos en las estenosis al tracto de salida gástrico o del duodeno ha sido limitado.5,13,20
El presente es un estudio clínico prospectivo en el que se describe la técnica de inserción, el seguimiento y los resultados con el uso del stent duodenal autoexpandible de nitinol, en la paliación de pacientes con estenosis malignas inoperables del tracto de salida gástrico o el duodeno.
MATERIALES Y MÉTODOS
El estudio prospectivo se inició en Enero del 2000 hasta Marzo de 2006 y se incluyeron pacientes sintomáticos por obstrucción gastroduodenal, causada por una lesión neoplásica inoperable. Se recopilaron 72 pacientes, 42 hombres (58%) y 30 mujeres (42%), con obstrucción maligna gastroduodenal, quienes se trataron con la aplicación peroral combinada, endoscópica y fluoroscópica, del stent duodenal total y parcialmente cubierto de nitinol. La edad promedio de estos pacientes fue de 61.3 años (rango de 21 a 92). Los pacientes se presentaron con severos síntomas de náuseas, vómito persistente, pérdida de peso lo que motivaba su hospitalización. Los pacientes fueron declarados como inoperables por su pobre condición física, avanzada edad y por la extensión regional o a distancia del tumor, o una combinación de estas opciones. La colocación del stent se hizo en forma paliativa para aliviar los síntomas obstructivos gástricos o duodenales y así mejorar la calidad de vida. El protocolo de estudio fue aprobado en las diferentes instituciones donde se realizó la investigación y un consentimiento informado se obtuvo de todos los pacientes.
La obstrucción gastroduodenal fue causada por cáncer gástrico (38), metástasis (4), tumor de vesícula (8), cáncer de páncreas (14), tumores del tracto biliar (5) y dos casos de invasión duodenal local. (Tabla 1.)
La localización de la obstrucción incluyó el tracto de salida gástrico en 48 (39 por tumores en píloro y 9 por recurrencia tumoral en gastroenteroanastomosis) y 24 en el duodeno. En los 7 primeros pacientes se usaron stents totalmente cubiertos pero se optó por los stents parcialmente cubiertos en los restantes por la menor probabilidad de migración con los parcialmente cubiertos. Esta modificación en el protocolo fue aprobado por el comité de ética de las instituciones donde se adelantó el estudio.
El stent duodenal de nitinol fue desarrollado en forma manual en el laboratorio de investigación biomédica de acuerdo con las instrucciones del fabricante original (Stentech, Seúl Corea).
Las características del stent y su construcción fueron previamente descritos por Jung et al .8 Brevemente, los stents fueron fabricados con un filamento único de 0,2 mm de nitinol de configuración tubular. El diámetro del cuerpo del stent es de 16 mm y los extremos son de 26 mms. La longitud del stent varía de 80 a 120 mm. Los stents fueron cubiertos con una solución al 12% de poliuretano (Chronoflex; cardiotech International, Woburn Massachussets) por el método de inmersión.
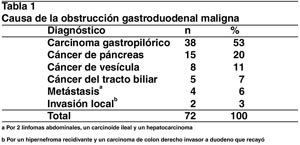
Se fabricaron dejando los 10 mms proximales y distales del stent descubierto. Los extremos del stent tienen marcas de oro para mejorar la visualización fluoroscópica (Figura 1).
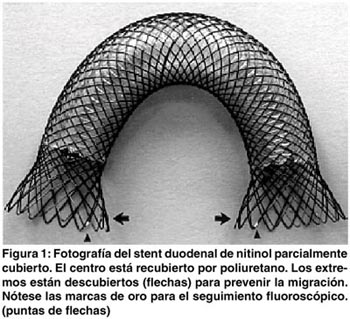
El introductor se hizo con un tubo de teflón con un diámetro externo de 6 mms y el pusher o empujador también se hizo de teflón con un diámetro de 4 mms. La punta del introductor es una pieza de nylon semejante a una bala con punta aguzada suavemente. El sistema es avanzado sobre una guía de 0,038 pulgadas (Figura 2).
Técnica de colocación del stent
La serie gastroduodenal superior sirve para evaluar la longitud y localización de la estenosis en todos los pacientes. En los casos necesarios se dejaba una sonda nasogástrica de descompresión y no se utilizaron antibióticos profilácticos de rutina.
El procedimiento se ejecutó bajo sedación consciente con Midazolan más Meperidina, con la cual no se presentaron complicaciones. Con el endoscopio diagnóstico (GIF-P30; Olympus, Tokio) y con anestesia faríngea con xilocaína en aerosol, la lesión fue visualizada y cuando era posible fue franqueada con el endoscopio. El material de contraste fue aplicado y el extremo proximal y distal de la estenosis se marcó en la piel del paciente con clips metálicos. Sí no se lograba franquear la estenosis con el endoscopio, una guía super-stiff de 470 cm (Boston Scientific/Medi-tech) se usó para atravesar la estenosis. Un stent con 4 cms más largo que la estenosis es seleccionado para prevenir el crecimiento tumoral en los extremos. Luego de la lubricación con xilocaína, el sistema introductor con el stent montado y bajo visión fluoroscópica se colocaba a través de la estenosis. Para la liberación del stent, el tubo introductor era retirado mientras el catéter empujador era dejado in situ. Esta maniobra liberaba el stent. La bala plástica es dejada dentro del paciente y expulsada después. No se hizo dilatación con balón ni antes ni después de colocar el stent. El seguimiento endoscópico o con fluoroscopia y medio de contraste se hizo para evaluar la permeabilidad y ubicación del stent. A los pacientes se les restringía la ingesta a sólo líquidos el primer día, con progresión a dieta líquida completa, blanda o regular según su tolerancia.
Seguimiento
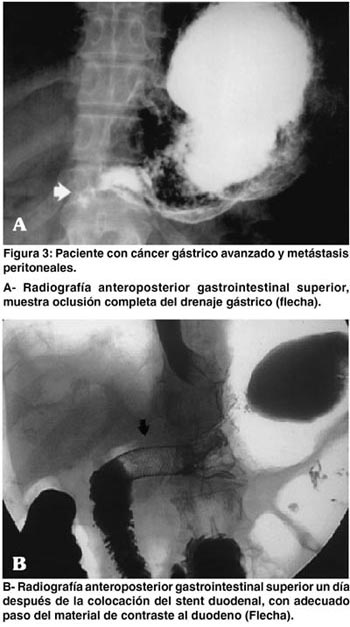
A los pacientes se les practicó un esófago-estómago-duodeno el día siguiente del procedimiento para evaluar la descompresión gástrica y la colocación del stent. (Figuras 3 y 4)
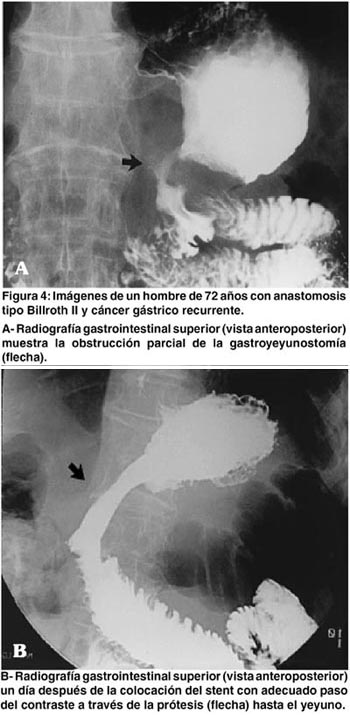
Los pacientes fueros seguidos por llamadas telefónicas semanales y en la consulta externa cada mes, para evaluar la tolerancia a la dieta y la presencia de náuseas, dolor o vómito.
Se practicaron estudios radiológicos con bario o endoscopias sí aparecían síntomas sugestivos de recurrencia de la obstrucción. Se determinó el éxito técnico sí se colocaba el stent en el sitio de mayor obliteración por la estenosis. El éxito clínico se definió como la mejoría de los síntomas obstructivos y la mejoría de la ingesta oral sin la necesidad de una paliación quirúrgica.11
RESULTADOS
El procedimiento fue bien tolerado por todos los pacientes. No hubo complicaciones infecciosas. El éxito técnico fue del 93% (67 de 72). Hubo cinco fallas técnicas causadas por la inadecuada longitud del sistema introductor, en pacientes con un estómago masivamente dilatado. Los pacientes fueron sometidos a gastroyeyunostomías. En cuanto a los síntomas obstructivos previos a la colocación del stent, de los 12 pacientes que no toleraban ningún tipo de vía oral, 10 mejoraron con la colocacíon del mismo.
El seguimiento radiológico de los dos pacientes que no toleraban la vía oral a pesar del stent, mostró unos stents permeables con adecuado paso del medio de contraste al duodeno distal. Estos pacientes estaban en una muy mala condición clínica y fueron manejados con medidas paliativas, hasta su muerte una semana más tarde. Tres pacientes tenían estenosis muy largas, por lo que requirieron de 2 stents (uno dentro de otro o coaxial).
La migración proximal del stent se observó en 3 de los 7 totalmente cubiertos, entre 1 y 5 días después de su colocación. Estos pacientes se presentaron con recidiva de sus síntomas obstructivos gastroduodenales. La remoción endoscópica se hizo con un asa de polipectomía de 25 mm (Microvasive Endoscopy; Boston Scientific/Medi-tech), seguido por la colocación de un nuevo stent descubierto peroral. Además, tres pacientes de 62 con stents parcialmente cubiertos presentaron migración.
La colonización se observó en 2 de los 3 stents descubiertos, y en tres stents parcialmente cubiertos, uno con stent coaxial en el paciente con mayor seguimiento (96 semanas). Los dos primeros pacientes con colonización tumoral tenían stents descubiertos para paliar la obstrucción luego de la migración de los stents totalmente cubiertos. El primer paciente tenía una historia de sangrado por el tumor, con oclusión del stent por coágulos, 4 semanas después de su colocación. La endoscopia mostró la colonización tumoral y el sangrado se manejó con embolización de la arteria gastroduodenal, con mejoría. El segundo paciente presentaba síntomas recurrentes de obstrucción gastroduodenal 40 semanas después de la colocación, el estudio baritado de seguimiento mostró la estrechez del stent por el crecimiento tumoral. (Figura 5).
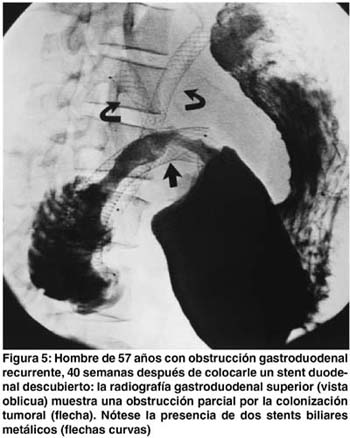
En vista de la condición terminal de ambos pacientes, el manejo fue conservador. Ambos pacientes toleraron la dieta líquida por 1 y 2 meses hasta su muerte. Todos los pacientes, fallecieron como consecuencia de sus lesiones tumorales primarias entre 1 y 96 semanas después de la colocación del stent (supervivencia promedio de 20.7 semanas).
La sobrevida promedio de los pacientes a los que no se les pudo colocar el stent fue de 2.6 semanas, esta diferencia fue estadísticamente significativa (p: 0.021) comparada con el grupo a quien se le colocó la prótesis. El paciente con mayor sobrevida fue el de un hipernefroma recurrente, con tres cirugías previas las dos últimas fallidas, presentó invasión del arco duodenal que fue manejada con un stent en otro (parcialmente cubiertos) por lo largo de la estenosis, con colonización del stent proximal. El paciente requirió intervención quirúrgica (gastroyeyunostomía), falleciendo en el postoperatorio inmediato.
DISCUSIÓN
Los pacientes con obstrucción maligna gastroduodenal tienen síntomas severos de vómito, náusea, disfagia y pérdida de peso, con una rápida pérdida de su condición general y calidad de vida.14 La simple descompresión con una sonda nasogástrica, gastrostomía o la yeyunostomía, aunque mínimamente invasivas, son frecuentemente inadecuadas como paliación, al no permitir la ingesta de alimentos y las náuseas y el vómito no son frecuentemente resueltos.3,6 La cirugía paliativa con derivaciones gástricas han sido el estándar en el tratamiento de los pacientes con neoplasias antrales o de duodeno. Como la mayoría de pacientes tienen enfermedad avanzada, otras enfermedades intercurrentes o edad avanzada, la paliación quirúrgica se asocia a una alta morbimortalidad.1,2
La gastroenterostomía laparoscópica se ha utilizado con éxito como medida paliativa con menos morbimortalidad que la cirugía convencional, sin embargo, se requiere de anestesia general y los pacientes con ascitis y/o enfermedad peritoneal no son considerados buenos candidatos para este manejo laparoscópico.15
La colocación de un stent metálico ha mostrado inicialmente buenos resultados para la paliación de la obstrucción maligna gastroduodenal.3-14 La colocación del stent duodenal crea un conducto más fisiológico que las derivaciones quirúrgicas, resultando en una más pronta alimentación, menor estancia hospitalaria, un costo general menor y mínima morbilidad.4,6,12 El primer reporte de un stent duodenal describe su colocación a través de una gastrostomía.16
La aplicación peroral de stents descubiertos fue reportada después por Strecker et al.17 Las fallas técnicas iniciales fueron frecuentes dado la rigidez y lo corto del sistema introductor disponible en esa época.11 Los adelantos en el diseño de introductores más flexibles y más largos ha permitido una alta tasa de éxito.4,5
La obstrucción gástrica recurrente, secundaria a la colonización tumoral de los stents descubiertos en pacientes con neoplasias gastroduodenales ha sido reportada con mayor frecuencia. Las obstrucciones causadas por tumor y/o tejido inflamatorio han sido reportadas en el 8-46% de los casos.4,18 La obstrucción del stent puede ocurrir tan temprano como 2-3 a 5 semanas después de su colocación.13,18 La obstrucción gastroduodenal por colonización tumoral generalmente requiere de una segunda intervención con la nueva colocación de un segundo stent o la paliación quirúrgica.13,19
La colocación de stents metálicos cubiertos para prevenir el crecimiento tumoral a través del stent es una técnica aceptada para la paliación de las neoplasias esofágicas.4 Sin embargo, la colocación de los stents cubiertos en las estenosis gastroduodenales han sido limitadas, principalmente por la rigidez y lo corto de los sistemas introductorios. Park y colaboradores20 reportaron la primera experiencia con la colocación de los stents cubiertos duodenales. Ellos utilizaron un stent cubierto en Z en 2 pacientes con obstrucciones pilóricas, 3 en anastomosis y 2 en duodeno. Jung 13 reportó uno serie de 19 pacientes con obstrucción maligna gastroduodenal manejada con stents de nitinol cubiertos. Estos reportes han mostrado que la colocación de las prótesis duodenales cubiertas es factible y efectiva en pacientes con obstrucción gastroduodenal maligna. El uso de prótesis cubiertas parece resolver el problema del crecimiento tumoral a través de la prótesis, pero la migración de la misma es un problema.13 La migración de las prótesis totalmente cubiertas se ha descrito en el 26% de los pacientes 1-4 días después de su colocación.13 En nuestra experiencia inicial también encontramos una alta incidencia en la migración de los stents cubiertos no obstante la mayor apertura de los extremos del stent. Se observó la migración proximal de 3 de los 7 primeros stents, lo cual ha sucedido en mucha menor proporción con los stents parcialmente cubiertos. La migración de los stents descubiertos es muy rara y se describe en el 0-3%.4-6
Existe entre algunos autores algún temor por el uso de los stents duodenales cubiertos y su relación anatómica con la papila, presumiendo algún grado de obstrucción de la misma, situación que no ha sido reportada en ninguna de las series, incluso en esta, y por el contrario se ha descrito intervencionismo sobre la papila a través del stent duodenal colocado.29
La colocación del stent duodenal es más laboriosa que la del esofágico por la mayor distancia de la boca a la estenosis y la anatomía no lineal del tracto digestivo. El éxito en la colocación fue alto como se describe con otros tipos de stents.4-12
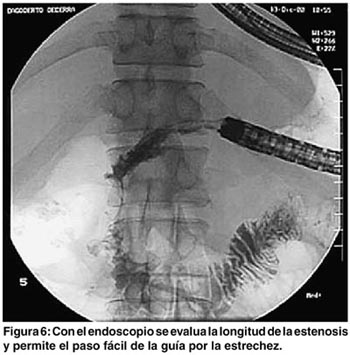
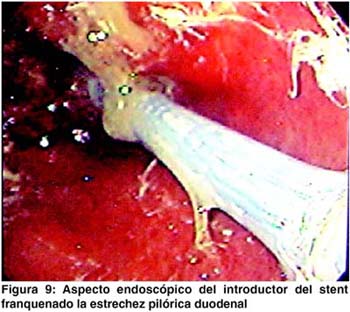
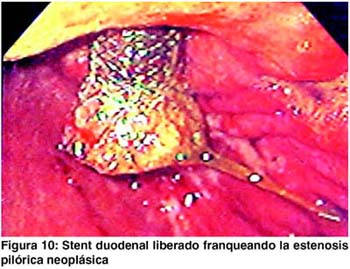
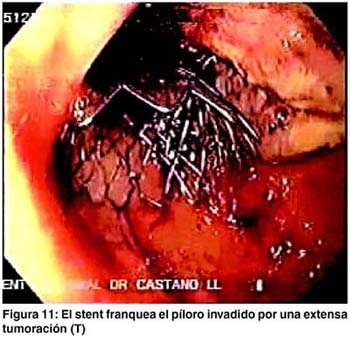
Se utilizó una guía avanzada por endoscopia en la parte inicial del procedimiento para avanzarla distalmente a la estenosis, dejándola después del ángulo de traitz. Aunque el procedimiento se puede hacer bajo guía fluoroscópica, el uso del endoscopio brinda mayor rapidez al paso de la guía en un estómago dilatado y facilita el paso de la misma a través de la estenosis (figura 6).6 La colocación de la prótesis se hace con el stent montado en el sistema introductorio, el cual es suficientemente flexible y largo (125 cms) para permitir salvar lo tortuoso de la anatomía digestiva. (figuras 7 y 8). En las figuras 9, 10 y 11 se muestran los aspectos endoscópicos tras la colocación de los stents.'
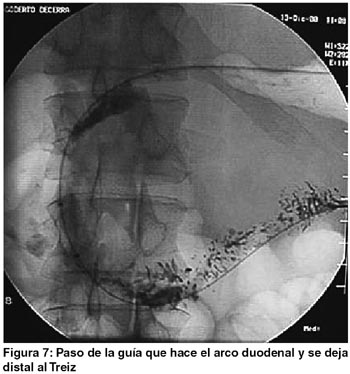
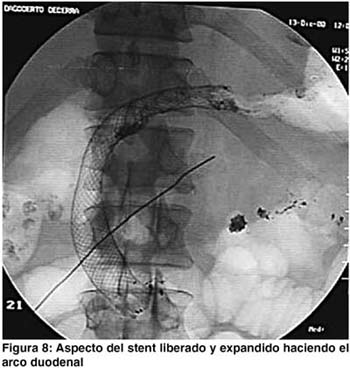
En un paciente con obstrucción de la tercera porción del duodeno y un estómago masivamente dilatado por la estrechez, el sistema introductor hacía una gran asa sobre la curva mayor de este gran estómago, lo que agotaba la longitud del sistema introductor. Este problema puede ser obviado en el futuro con el uso de sistemas introductorios más largos y trabajando sobre guías más rígidas y de 470 cm.
La obstrucción biliar después de la colocación del stent puede ser un problema potencial en stents colocados sobre la papila.11,13 esta situación no se observó en ninguno de nuestros pacientes. Un paciente con tumor pancreático que comprometía la segunda porción del duodeno se trató con un stent parcialmente cubierto y aunque el paciente no desarrolló una obstrucción biliar el uso de un stent descubierto habría sido más seguro.13
Con la alta tasa de migración inicial se implementó el uso de los stents parcialmente cubiertos con resultados alentadores ya que no hubo migración ni obstrucción con este último. El diseño de este stent ofrece la ventaja de una cubierta parcial en su porción central que previene la colonización inflamatoria o tumoral y unos extremos agrandados descubiertos para prevenir su migración. Las potenciales complicaciones de este nuevo diseño incluyen el sangrado y la formación de granulomas en los extremos del stent. La remoción de los stents no fue necesaria en nuestra serie.
El período de seguimiento global fue corto, como es de esperarse por la pobre expectativa de vida de estos pacientes. Dos de los pacientes nunca asumieron una ingesta adecuada no obstante una adecuada posición del stent y la evidencia radiográfica de la descompresión gástrica y sin obstrucción intestinal distal. Estos 2 pacientes eran terminales y su enfermedad tal vez era demasiado avanzada para cualquier medida paliativa.
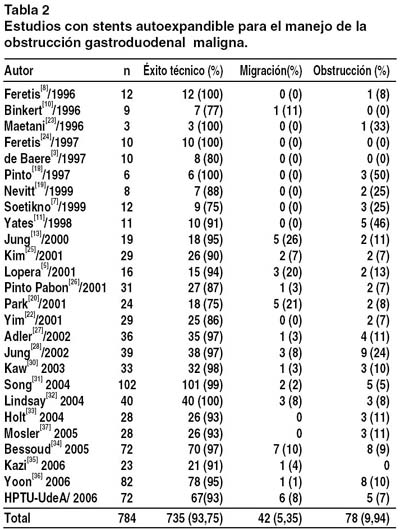
Comparando la paliación de la obstrucción maligna gastroduodenal con stents duodenales y la intervención quirúrgica, la colocación del stent cursa con una menor morbimortalidad, menores costos e incluso se sugiere una mayor sobrevida para los stents, en los estudios que comparan ambas intervenciones. 21,22 En la tabla 2 se recogen los resultados de las series más representativas de la literatura mundial destacando nuestra casuística como la mayor hasta ahora reportada y con unos índices de complicaciones adecuados.
CONCLUSIONES
La colocación peroral del stent duodenal parcialmente cubierto es factible y efectiva como método de paliación en los pacientes con obstrucción gastroduodenal maligna.
El éxito técnico y clínico de este estudio es equiparable a lo reportado en otras series de la literatura mundial.
La migración de los stents cubiertos y el crecimiento tumoral a través de los descubiertos son importantes limitaciones que pueden ser obviadas con los stents parcialmente cubiertos como el usado en la presente serie.
Se logra mejorar la calidad de vida de los pacientes y ya existen estudios comparativos que demuestren un impacto en la sobrevida, comparado con otras intervenciones como la quirúrgica, que ofrecen una mayor morbimortalidad
REFERENCIAS
1. WEAVER DW, WIENCEK RG, BOUWMAN DL, WALT AJ. Gastrojejunostomy: is it helpful for patients with pancreatic cancer? Surgery 1987; 107:608–612. [ Links ]
2. POTTS JR, BROUGHAN TA, HERMANN RE. Palliative operations for pancreatic carcinoma. Am J Surg 1990; 159:72–78.
3. DE BAERE T, HARRY G, DUCREAUX M, ET AL. Self-expanding metallic stents as palliative treatment of malignant gastroduodenal stenosis. AJR Am J Roentgenol 1997; 169:1079–1083.
4. MORGAN R, ADAM A. Use of metallic stents and balloons in the esophagus and gastrointestinal tract. J Vasc Interv Radiol 2001; 12:283–297.
5. LOPERA JE, ALVAREZ O, CASTAÑO R AND CASTAÑEDA- ZUÑIGA W. Initial Experience with Songs Covered Duodenal Stent in the Treatment of Malignant Gastroduodenal Obstruction J Vasc Interv Radiol 2001; 12:1297–1303
6. MAURO M, KOEHLER RE, BARON TH. Advances in gastrointestinal interventions: the treatment of gastroduodenal and colorectal obstructions with metallic stent. Radiology 2000; 215:659–669.
7. SOETIKNO RM, CARR-LOCKE DL. Expandable metal stents for gastric-outlet, duodenal, and small intestinal obstruction. Gastrointest Endosc Clin N Am 1999; 9:447–458.
8. FERETIS C, BENAKIS P, DIMOPOULOS C, ET AL. Palliation of malignant gastric outlet obstruction with selfexpanding metal stents. Endoscopy 1996; 28:225–228.
9. VENU RP, PASTIKA BJ, KINI M, ET AL. Self-expandable metal stents for malignant gastric outlet obstruction: a modified technique. Endoscopy 1998; 30:553–558.
10. BINKERT CA, JOST R, STEINER A, ZOLLIKOFER CL. Benign and Malignant stenoses of the stomach and duodenum: treatment with selfexpanding metallic endoprostheses. Radiology 1996; 199:335–338.
11. YATES MR, MORGAN DE, BARON TH. Palliation of malignant gastric and small intestinal strictures with selfexpandable metal stents. Endoscopy 1998; 30:266–272.
12. YIM HB, JACOBSON BC, SALTZMAN JR, ET AL. Clinical outcome of the use of enteral stents for palliation of patients with malignant upper GI obstruction. Gastrointest Endosc 2001; 53:329–332.
13. JUNG GS, SONG HY, KANG SG, ET AL. Malignant gastroduodenal obstructions: treatment by means of a covered expandable metallic stent-initial experience. Radiology 2000; 216:758–763.
14. UNO Y, OBARA K, KANAZAWA K, ET AL. Stent implantation for malignant pyloric stenosis. Gastrointes Endosc 1997; 46:552–555.
15. NAGY A, BROSSEUK D, HEMMING A, SCUDAMORE C, MAMAZZA J. Laparoscopic gastroenterostomy for duodenal obstruction. Am J Surg 1995; 169:539–542.
16. SONG HY, YANG DH, KUHN JH, CHOI KC. Obstructing cancer of the gastric antrum: palliative treatment with covered metallic stents. Radiology 1993; 187:357–358.
17. STRECKER EP, BOOS I, HUSFELDT KJ. Malignant duodenal stenosis: palliation with peroral implantation of a self-expanding nitinol stent. Radiology 1995; 196:349–351.
18. PINTO IT. Malignant gastric and duodenal stenosis: palliation by peroral implantation of a self-expanding metallic stent. Cardiovasc Intervent Radiol 1997; 20:431–434.
19. NEVITT AW, VIDA F, KOZAREK RA, TRAVERSO LW, RALTZ SL. Expandable metallic prostheses for malignant obstructions of gastric outlet and proximal small bowel. Gastrointest Endosc 1998; 47:271–276.
20. PARK HS, DO YS, SUH SW, ET AL. Upper gastrointestinal tract malignant obstruction: initial results of palliation with a flexible covered stent. Radiology 1999; 210:865–870.
21. WONG YT, BRAMS DM, MUNSON L, SANDERS L, HEISS F, CHASE M, BIRKETT DH. Gastric outlet obstruction secondary to pancreatic cancer: surgical vs endoscopic palliation. Surg Endosc 2002 Feb;16(2):310-2
22. YIM HB, JACOBSON BC, SALTZMAN JR, JOHANNES RS, BOUNDS BC, LEE JH, SHIELDS SJ, RUYMANN FW, VAN DAM J, CARR-LOCKE DL. Clinical outcome of the use of enteral stents for palliation of patients with malignant upper GI obstruction. Gastrointest Endosc 2001 Mar;53(3):329-32
23. MAETANI I, INOUE H, SATO M, OHASHI S, IGARASHI Y, SAKAI Y. Peroral insertion techniques of self- expanding metal stents for malignant gastric outlet and duodenal stenosis. Gastrointest Endosc. 1996;44:468-471
24. FERETIS C, BENAKIS P, DIMOPOULOS C, MANOURAS A, TSIMBLOULIS B, APOSTOLIDIS N. Duodenal obstruction caused by pancreatic head carcinoma: Palliation with self expandable endoprostheses. Gastrointest Endosc. 1997;46:161-165
25. KIM JH, YOO BM, LEE KJ, ET AL. Self-expanding coil stent with a long delivery system for palliation of unresectable malignant gastric outlet obstruction: a prospective study. Endoscopy. 2001;33: 838-842.
26. PINTO PABON IT, DIAZ LP, RUIZ DE ADANA JC, LOPEZ HERRERO J. Gastric and duodenal stents: Follow-up and complications. Cardiovasc Intervent Radiol. 2001;24:147-153.
27. ADLER DG, BARON TH. Endoscopic palliation of malignant gastric outlet obstruction using self-expanding metallic stents: Experience in 36 patients. Am J Gastroenterol. 2002;97:72-78.
28. JUNG GS, SONG HY, SEO TS, PARK SJ, KOO JY, HUH JD, CHO YD. Malignant gastric outlet obstructions: treatment by means of coaxial placement of uncovered and covered expandable nitinol stents. J Vasc Interv Radiol. 2002 Mar;13(3):275-83.
29. NOVACEK G, POTZI R, KORNEK G, HAFNER M, SCHOFL R, GANGL A, PUSPOK A. Endoscopic placement of a biliary expandable metal stent through the mesh wall of a duodenal stent.Endoscopy. 2003 Nov;35(11):982-3.
30. KAW M, SINGH S, GAGNEJA H, AZAD P. Role of self-expandable metal stents in the palliation of malignant duodenal obstruction. Surg Endosc. 2003 Apr;17(4):646-50. Epub 2002 Oct 31.
31. SONG HY, SHIN JH, YOON CJ, LEE GH, KIM TW, LEE SK, YOOK JH, KIM BS. A dual expandable nitinol stent: experience in 102 patients with malignant gastroduodenal strictures. J Vasc Interv Radiol. 2004 Dec;15(12):1443-9.
32. LINDSAY JO, ANDREYEV HJ, VLAVIANOS P, WESTABY D. Self-expanding metal stents for the palliation of malignant gastroduodenal obstruction in patients unsuitable for surgical bypass. Aliment Pharmacol Ther. 2004 Apr 15;19(8):901-5.
33. HOLT AP, PATEL M, AHMED MM. Palliation of patients with malignant gastroduodenal obstruction with self-expanding metallic stents: the treatment of choice? Gastrointest Endosc. 2004 Dec;60(6): 1010-7.
34. BESSOUD B, DE BAERE T, DENYS A, KUOCH V, DUCREUX M, PRECETTI S, ROCHE A, MENU Y. Malignant gastroduodenal obstruction: palliation with self-expanding metallic stents. J Vasc Interv Radiol. 2005 Feb;16(2 Pt 1):247-53.
35. KAZI HA, OREILLY DA, SATCHIDANAND RY, ZEIDERMAN MR. Endoscopic Stent Insertion for the Palliation of Malignant Gastric Outlet Obstruction. Dig Surg. 2006 May 22;23(1-2):28-31
36. YOON CJ, SONG HY, SHIN JH, BAE JI, JUNG GS, KICHIKAWA K, LOPERA JE, CASTANEDA-ZUNIGA W. Malignant duodenal obstructions: palliative treatment using self-expandable nitinol stents.J Vasc Interv Radiol. 2006 Feb;17 (2 Pt 1):319-26.
37. MOSLER P, MERGENER KD, BRANDABUR JJ, SCHEMBRE DB, KOZAREK RA. Palliation of gastric outlet obstruction and proximal small bowel obstruction with self-expandable metal stents: a single center series. J Clin Gastroenterol. 2005 Feb;39(2):124-8.