Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista de Gastroenterología del Perú
versión impresa ISSN 1022-5129
Rev. gastroenterol. Perú vol.36 no.2 Lima abr./jun. 2016
ARTÍCULOS ORIGINALES
Perfil microbiológico de las infecciones intra abdominales en el Servicio de Cirugía de Emergencia del Hospital Nacional Guillermo Almenara lrigoyen, Lima, Perú
Microbiological and resistance profiles of community acquired and nosocomial intra abdominal infections in surgery of National Hospital Guillermo Almenara, Lima, Peru
Fernando Revoredo Rego1, Eduardo Huaman Egoavil2, Sergio Zegarra Cavan2, Hugo Auris Mora2, Roberto Valderrama Barrientos2
1 Servicio de Cirugía de Pancreas, Bazo y Retroperitoneo, Departamento De Cirugia General, Hospital Nacional Guillermo AJmenara lrigoyen. Lima Peru.
2 Servicio de Cirugía de Emergencia y Cuidados Criticos Quirurgicos, Departamento de Cirugia General, Hospital Nacional Guillermo Almenara lrigoyen. Lima, Peru.
RESUMEN
Objetivo: Determinar el perfil microbiológico y de resistencia de las infecciones intra abdominales (IIA) adquiridas en Ia comunidad y nosocomiales en el Servicio de Cirugía de Emergencia y Cuidados Crfticos Quirúrgicos del Hospital Nacional Guillermo Almenara lrigoyen. Material y metodos: Desde el 1 de agosto del 2013 al 31 de julio del 2014, se incluyeron a los pacientes con drenaje quirurgico o intervencionista de las IlA. Resultados: Los cultivos aptos para el analisis fueron 169 (74 biliares y 95 no biliares; 142 de Ia comunidad y 27 nosocom iales). Los germenes mas frecuentemente aislados fueron E. coli (63,3%), K. pneumoniae (12%) y Enterococcus spp. (10%). El 43,5% de E. coli y el 21,23% de Klebsiella fueron productoras de BLEE. Los carbapenems mostraron el100% de suceptibilidad in vitro para las IlA mientras que las quinolonas mostraron una alta resistencia bacteriana ( > del 50%). Conclusiones: El microorganismo de mayor prevalencia en las IlA fue la E.coli. Dada Ia alta resistencia in vitro de los microorganismos a las quinolonas, estas no deberfan recomendarse como tratamiento empfrico inicial.
Palabras clave: lnfecciones intraabdominales; lnfección hospitalaria; Analisis microbiológico (fuente: DeCS BIREME).
ABSTRACT
Objective: To determine the microbiological and resistance profiles of community acquired and nosocomial intra abdominal infections (IAis) at the Surgery Service of Emergency and surgery critical care units from the Hospital Nacional Guillermo Almenara Irigoyen. Material and methods: From August 1st,2013 tillJuly 31st,2014,patients undergoing surgery/interventional drainage for IAis were included. Results: The suitable cultures for the analysis were 169 (74 bile and 95 no bile cultures;142 community acquired and 27 nosocomials). The microorganims more frequently i solated were E. coli (63.3%), K. pneumoniae (12%) andEnterococcus spp . (10%). The 43.5% of E. coli and the 21.2 3% of Klebsiella were ESBL producers. The carbapenems were the most active agents in vitro (100%), while the quinolones showed high resistance (>50%). Conclusions: E. coli was the most common microorganism in the lAIs. Because of the quinolone's high "in vitro" resistance, they should not be recomm ended as initial empirical therapy.
Key words: lntraabdominal infections; Cross infection; Microbiological analysis (source: MeSH NLM).
INTRODUCCIÓN
Las infecciones intra abdominales (IIA) incluyen diversas condiciones patológicas, que van desde Ia apendicitis no com plicada hasta Ia peritonitis fecal. Desde el punta de vista clínico, las IIA se clasifican como complicadas y no complicadas (1). En las IIA no complicadas, el proceso infeccioso solo involucra al órgano y no se extiende al peritonea, en las IIA complicadas el proceso infeccioso se extiende mas alia del órgano y causa peritonitis localizada (absceso intraabdominal) o difusa (1).
La peritonitis es Ia inflamacion de Ia membrana peritoneal que recubre Ia cavidad abdominal. Diversos estímulos pueden generar esta respuesta inflamatoria: irritación química, necrosis local, contusión directa o invasión bacteriana, en este último caso se denomina peritonitis infecci osa o bacteriana (2). La peritonitis se clasifica en primaria, secundaria o terciaria (3). La peritonitis primaria es una infección bacteriana difusa sin pérdida de la integridad del tracto gastrointestinal. Es una infección rara que se presenta principalmente durante Ia lactancia o la infancia temprana y en pacientes cirróticos. La peritonitis secundaria, Ia forma mas común de peritonitis, es una infección peritoneal aguda resultante de la pérdida de la integridad del tracto gastrointestinal o proveniente de una víscera infectada (por ej. apendicitis gangrenosa, pancreatitis infectada). La dehiscencia de anastomosis es la causa mas común de peritonitis en el período post operatorio (3). La peritonitis terciaria se define como aquella que persiste luego de más de un procedimiento fallido de control de la fuente infecciosa (4). Las IIA también se clasifican en adquiridas en la comunidad y nosocomiales. Estas últimas se desarrollan en pacientes hospitalizados o residentes de instituciones de atención a largo plazo, se caracterizan por mayor mortalidad, debido al estado de salud subyacente del paciente y a la mayor probabilidad de que la infección sea causada por microorganismos resistentes a múltiples antibi6ticos(4).
El tratamiento antimicrobiano cumple un papel integral en el manejo de las IIA, especialmente en los pacientes críticamente enfermos, en quienes debe administrarse tratamiento antibiótico empírico lo más pronto posible. De hecho, el tratamiento antimicrobiano inadecuado es una de las variables más frecuentemente asociadas con la mortalidad (5,6).
Los programas internacionales de vigilancia han sido desarrollados para monitorizar la aparición de la resistencia bacteriana a los antibióticos. Estos estudios son de mayor importancia, no sólo por el reporte de la resistencia, sino que también detectan tendencias a través del tiempo. Algunos estudios han destacado la variación de esta resistencia de acuerdo a los microorganismas aislados y los antibióticos usados (7,8). Estos informes proveen de orientación para escoger las terapias antimicrobianas empíricas para infecciones seleccionadas (9).
Actualmente, existe una agran preocupación por la presencia de microorganismos multiresistentes como las bacterias de la familia Enterobacteriaceae productoras de betalactamasas de espectro extendido (BLEE) nosocomiales y de la comunidad, Staphylococcus aureus meticilino resistentes adquiridos en la comunidad (SARM), enterococos vancomicina resistentes (EVR), Pseudomona aeruginosa y Acinetobacter baumannii multidrogo resistente (10). En este escenario, los reportes epidemiológicos son de primordial importancia para asegurar la suficiencia del tratamiento antimicrobiano empírico (9). Por ello, en el presente trabajo nos planteamos como objetivo, determinar el perfil microbiológico y de resistencia de las infecciones intra-abdominales adquiridas en la comunidad y nosocomiales en el Servicio de Cirugía de Emergencia y Cuidados Críticos Quirúrgicos del Hospital Nacional "Guillermo Almenaa Irigoyen" de Lima-Perú.
MATERIAL Y MÉTODOS
Durante un período de 12 meses, (del 1 de agosto del 2013 al 31 de julio del 2014), se realizó un estudio prospectivo, descriptivo y observacional en el servicio de Cirugía de Emergencia y Cuidados Críticos Quirurgicos del Hospital Nacional Guillermo Almenara lrigoyen de Lima - Perú. Se incluyeron a los pacientes mayores de 15 años de edad, con drenaje quirúrgico (durante una laparotomla o laparoscopla) o intervencionista (drenaje percutáneo) de infecciones intra-abdominales con cultivos informados como positivos. Se excluyeron a los pacientes con pancreatitis, ascitis, peritonitis primarias y terciarias.
Para la recolección de datos se creó una base de datos en Excel la cual incluía: identificación del paciente, co-morbilidades, APACHE II, ASA, terapia antibiótica previa (siete días antes de la cirugía), IIA adquiridas en la comunidad o nosocomial (IIA nosocomial se define como una infección ausente durante la admisión y que se hace evidente 48 horas o más después de la admisión en pacientes hospitalizados (11). Se consideraron las infecciones post quirúrgicas como casos nosocomiales), tipo de peritonitis, localización de la lesión, tipo de infección post quirúrgica (en caso de re-laparotomlasa demanda), cirugía realizada y datos microbiológicos, que incluyen germen aislado, sensibilidad y resistencia. Además de la estancia hospitalaria, complicaciones y mortalidad.
La toma de muestras de la bilis y de las secreciones peritoneales; así como el transporte de las mismas se realizaron cumpliendo las normas publicadas por Procedures/Guidelines for the Microbiology Laboratory (12).
Se consideró que una bacteria es sensible a un antibacteriano cuando la concentración de este en el lugar de Ia infección es 4 veces superior al de la concentración inhibitoria minima (CIM) (13). Una concentración par debajo de la CIM califica a una bacteria como resistente. El nivel de CIM es dado par el CLSI (Clinical and Laboratory Standards Institute) o EUCAST (European Committee on Antimicrobial Susceptibility Testing)(13).
La identificación de especies y la técnica de susceptibilidad, se realizó mediante el sistema automatizado Micro Scan Walk Away 96 y Paneles MIC Combo NUC 35, NC32, PC1A, segun las Normas del National Committee for Clinical Laboratory Standards (NCCLS), que se indican en pruebas con gran número de aislamientos, los puntos de corte que definen el umbral de susceptibilidad para cada combinación microorganismo-fármaco son los establecidos por grupos como: US Clinical and Laboratory Standards Institutes (CLSI) y European Committee on Antimicrobial Susceptibility Testing (EUCAST).
RESULTADOS
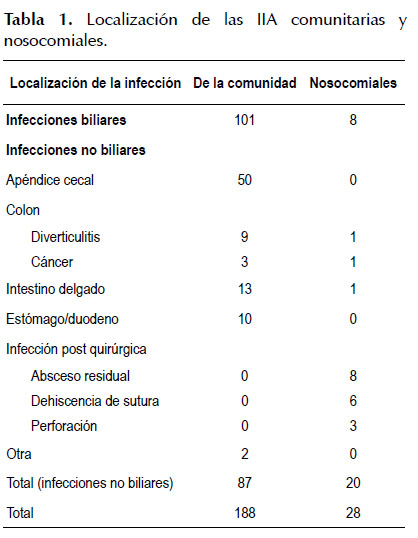
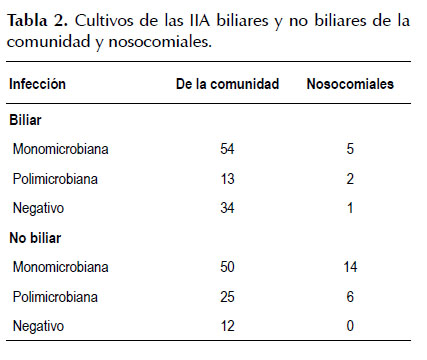
Durante el período de estudio se tomaron 216 cultivos de bilis y de secreciones peritoneales, de los cuales 109 correspondieron a infecciones biliares (101 de la comunidad y 8 nosocomiales) y 107 a infecciones no biliares (87 de la comunidad y 20 nosocomiales) respectivamente (Tabla 1). De los 109 cultivos biliares, 35 (32,11%) fueron negativos y de los 107 cultivos no biliares, 12 (11,21%) fueron negativos (Tabla 2). Finalmente, los cultivos que quedaron aptos para el análisis fueron 169 cultivos positivos (74 biliares y 95 no biliares; 142 de Ia comunidad y 27 nosocomiales).
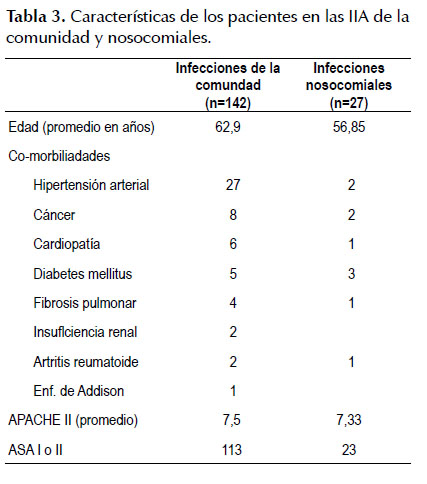
De los 169 pacientes con cultivos positivos, 87 (51,48%) correspondieron al sexo masculino y 82 (48,52%) al sexo femenino y la edad promedio fue de 60,3 anos (la edad mínima fue de 15 anos y la máxima 97 años). En la (Tabla 3) se resumen las características de los pacientes con IIA de Ia comunidad y nosocomiales.
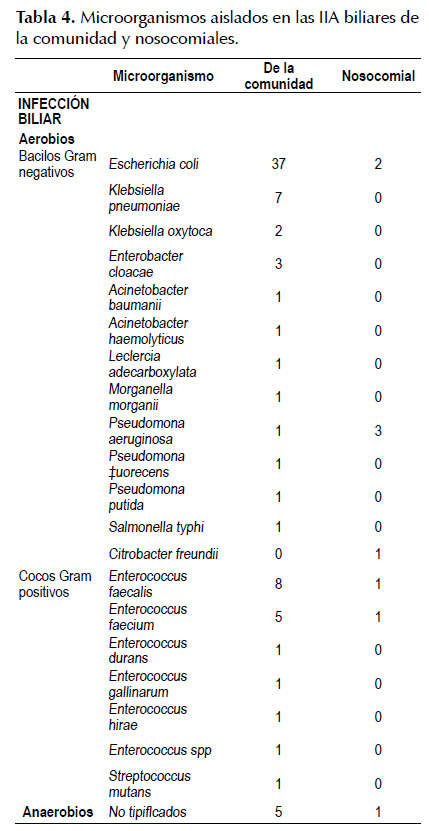
Dentro de los bacilos Gram negativos asociadas con mayor frecuencia en las infecciones biliares de la comunidad encontramos a la E. coli y Klebsiella pneumoniae. Dentro de los cocos Gram positivos asociadas con mayor frecuencia encontramos al Enterococcus faecalis y Enterococcus faecium, mientras que en las infecciones biliares nosocomiales encontramos a la Pseudomona aeruginosa como bacilo Gram negativo de mayor frecuencia, seguida por E. coli y a Enterococcus faecalis y Enterococcus faecium como cocos Gram positivos de mayor frecuencia (Tabla 4).
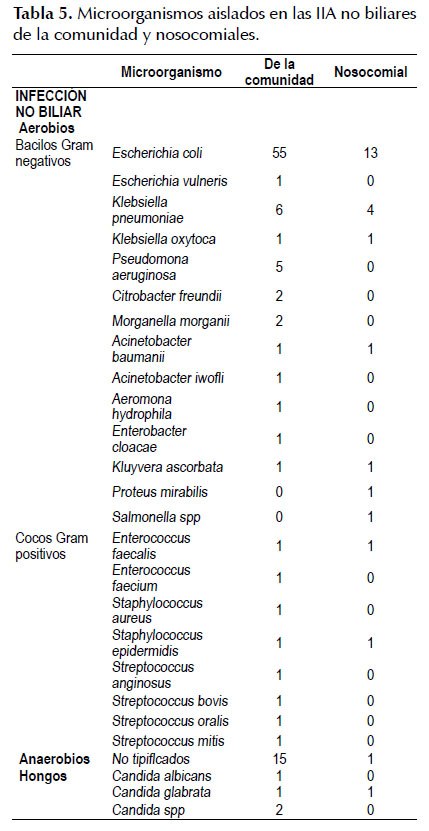
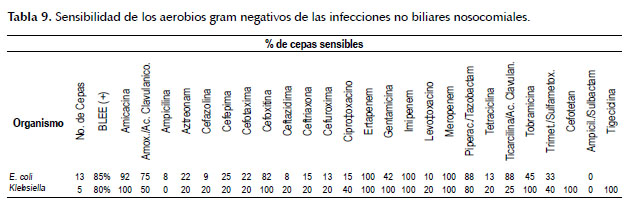
En las infecciones no biliares de la comunidad el bacilo Gram negativo aislado con mayor frecuencia fue la E. coli, seguida por Klebsiella pneumoniae, al igual que en las infecciones no bibliares nosocomiales donde también los Gram negativos aislados con mayor frecuencia fueron E. coli y Klebsiella pneumoniae. En este grupo de pacientes también se aislaron algunos hongos (Tabla 5).
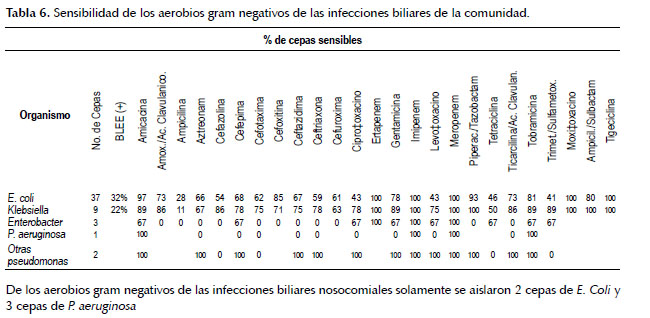
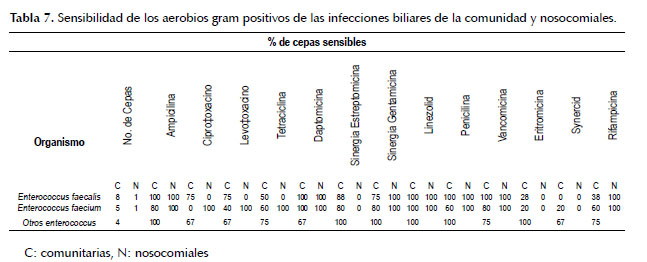
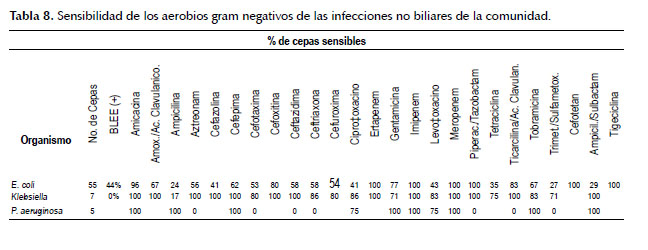
En cuanto a la resistencia, encontramos un porcentaje global de E.coli productora de BLEE de 43.5% (47 de 108 cepas) y de klebsiella productora de BLEE de 21.23% (5 de 21 cepas). Con mayor detalle se expone la susceptibilidad antibiótica en las Tablas 6, 7, 8 y 9.
DISCUSIÓN
El número de cultivos positivos (con aislamiento de gérmenes) para el presente estudio fue de 169. De los cuales 74 (43,8%) correspondieron a patología aguda biliar y 95 (56,2%) a patología no biliar. La patología no biliar de mayor frecuencia fue la apendicitis aguda, seguida por perforación de intestino delgado, est6mago y duodena.
El porcentaje de cultivos positivos en las infecciones biliares agudas fue de 67,89% (74 de 109), datos que estan dentro del rango reportado por otros estudios, en los que se encuentran cultivos positivos en colangitis aguda de 59 a 93% de casos y en colecistitis aguda de 29 a 54% (14).
Los gérmenes más frecuentemente aislados en nuestros cultivos fueron E. coli (63,3%) seguida de K. pneumoniae (12%) y Enterococcus spp. (1O%), datos muy similares a los reportados por Solom kin (15,) quien reporta que de 1237 infecciones intra- abdominales confirmadas microbiológicamente, dentro de los aerobios gram negativos, E. coli fue más frecuentemente aislada (71%), seguida par Klebsiella spp. y dentro de los aerobios Gram positivos, Streptococcus spp. fué el más frecuentemente aislado (38%), seguido de Enterococcus spp. (23%).
Así mismo, dentro de los aerobios Gram negativos, los gérmenes que encontramos con mayor frecuencia en infecciones biliares fueron E. coli (52,7%), Klebsiella spp. (12,16%), Pseudomona spp. (6,7%) y Enterobacter (4%). Dentro de los aerobios Gram positivos encontramos con mayor frecuencia a Enterococcus spp. (25,6%). Además, encontramos un 8% de anaerobios. Datos que tambien son bastante semejantes a los reportados por Gomi y cols. (14) quienes encuentran que los gérmenes que más frecuentemente se aislan en bilis de pacientes con una infección biliar aguda son los Gram negativos como E. coli (31-44%), Klebsiella spp. (9-20%), Pseudomona spp. (0,5 - 19%) y Enterobacter spp. (S-9%). Dentro de los Gram positivos reportan a Enterococcus spp. (3-34%), Streptococcus spp. (2-1O%) y anaerobios (4-20%)(14).
El incremento de infecciones por diferentes bacterias patógenas resistentes a los antibióticos es un problema de salud pública que no se ha detenido y es una amenaza en todo el mundo. La resistencia a betalactámicos puede ocurrir por impermeabilidad, alteración de las proteínas ligadoras de penicilina (PBP), eflujo y producción de betalactamasas. No hay duda de que este último mecanismo es el de mayor importancia clínica (16,17). Las betalactamasas rompen el puente amida del anillo betalactámico, con lo que el antibacteriano no puede unirse a las PBP, y no se produce la inhibición de la síntesis de la pared celular (16,17).
Hoy en día se conocen más de 140 BLEE (betalactamasa de espectro extendido) diferentes: de la familia TEM (que albergan Temoneira), que generalmente tienen mayor actividad sobre la ceftazidima que sobre la cefotaxima y prevalecen en los Estados Unidos y Europa (16). Hay más de 50 BLEE de tipo SHV (variable sulfidrilo), que tienen efecto similar sobre la cefotaxima y la ceftazidima y son de distribución universal, y un nuevo grupo que prevaleció en Sudamérica y Europa del Este, las BLEE CTX-M, cuya designación se refiere a su efecto particular sobre la cefotaxima y la ceftriaxona. Ya se conocen cerca de 40 BLEE CTX-M. Otro tipo de betalactamasas son las enzimas de clase C, que se codifican cromosómicamente y, en forma generalmente inducible, las betalactamasas denominadas AmpC. Estas enzimas son elaboradas por cepas de Enterobacter spp., Citrobacter freundii, Morganella spp., Providencia spp. y Serratia spp., entre las enterobacterias (16). La resistencia por BLEEs se transmite por plásmidos, los cuales generalmente llevan además información que confiere resistencia a otros agentes como aminoglucósidos, fluoroquinolonas, tetraciclinas, cloranfenicol y cotrimoxazol (17,18).
En este trabajo, encontramos un porcentaje global de E. coli productora de BLEE de 43,5% y de Klebsiella productora de BLEE de 21,23%. Datos que contrastan con lo reportado por Casellas (16) para América Latina, quien refiere que la proporción de cepas de K. pneumoniae productoras de BLEE es de más 40% del total de las cepas de K. pneumoniae aisladas y también nuestros datos contrastan por lo reportado por Salles (19) y Villegas (20), quienes informan que en América Latina, el 26% de E.coli y el 35% de K. pneumoniae de los cultivos de IIA son productores de BLEE, estos dos últimos informes basados en lo reportado por el estudio SMART (Study for the Monitoring Antimicrobial Resistance Trends), el SENTRY (21) y el TEST (Tigecycline Evaluation and Surveillance Trial) (22), en los cuales además se reporta una prevalencia de K. pneumoniae productora BLEE mucho más alta en América Latina que en otras regiones del mundo. Similarmente, sólo en la región Asia/Pacífico encontraron cifras más altas de E. coli productora de BLEE. (20-22). En el SENTRY 2008 – 2010 (21), SMART 2008 – 2009 (20) y el TEST 2004 – 2010 (22), la frecuencia de E. coli productora de BLEE fue más alta en Chile, Ecuador, Guatemala, Honduras y México. En cuanto a Klebsiella spp. productora de BLEE con cifras de 50% o mayores se observó en Argentina, Brasil, Chile y Honduras.
En cuanto a la sensibilidad antibiótica nuestros datos son muy similares a lo reportado por Villegas (20), quien reporta que el 99% de E. coli de infecciones adquiridas en la comunidad productoras de BLEE fueron susceptibles a ertapenem, el 100% a impipenem, el 88% a amikacina, 6% a cefepime, 22% a ciprofloxacino y 73% a piperacilina/tazobactam. En las infecciones nosocomiales, el 99% de E. coli productora de BLEE fueron susceptibles a ertapenem, el 100% a imipenem, 85% a piperazilina/tazobactam, 81% a amicacina, 15% a ciprofloxacino, 10% a cefepime y solo 2% a ampicilina/ sulbactam. Similarmente, el 92% de K. pneumoniae productora de BLEE adquirida en la comunidad fue sensible a ertapenem, el 98% a imipenem, el 74% a amicacina, el 12% a cefepime, el 19% a ciprofloxacino y el 41% a piperacilina/tazobactam. Asimismo, el 93% de K. pneumoniae productora de BLEE de las infecciones nosocomiales fue susceptible a ertapenem, el 100% a imipenem, el 67% a amicacina, el 0% a cefepime, el 33% a ciprofloxacino y el 50% a piperacilina/tazobactam (20).
Cabe recalcar que la susceptibilidad se define en términos de concentración inhibitoria mínima (CIM) y no hay correlación clínica con el tratamiento.
Según nuestros resultados, los carbapenems se mantienen como los más activos contra todo tipo de patógenos, con 100% de susceptibilidad para E. coli y Klebsiella (BLEE y no BLEE). Los carbapenems son la terapia de elección para infecciones causadas por enterobacterias productoras de BLEE, pero una consecuencia indeseable de su uso podría ser la selección de enterobacterias y bacilos Gram negativos no fermentadores resistentes a carbapenems (18).
Aunque estas bacterias productoras de BLEE tengan sensibilidad aparente a cefoxitina, ésta no debe emplearse ya que selecciona rápidamente mutantes deficientes en porinas. No se debe utilizar ninguna cefalosporina monobactam ni penicilina con inhibidores de las betalactamasas aunque se informe sensibilidad, debido a que la selección de gérmenes aislados con CIM elevadas por el efecto inóculo. Similarmente y debido a la co-expresión de resistencia, particularmente por los megaplásmidos que codifican CTX-M que conllevan resistencia a aminoglucósidos, cloranfenicol, tetraciclinas clásicas o trimetoprima/sulfametoxazol, debe evitarse el uso de estos antibióticos (16).
La resistencia microbiana en América Latina parece ser más alta que en otras regiones del mundo. El elevado uso de antibacterianos y su mal uso (selección inapropiada, dosis sub óptima, pobre cumplimiento) podrían jugar un papel en la resistencia bacteriana (19).
El reconocimiento temprano de pacientes con factores de riesgo para infecciones por bacterias resistentes es necesario para poder proveer de un tratamiento antibiótico empírico adecuado. Esta observación es especialmente importante en casos de IIA, desde que las cefalosporinas de tercera generación y fluoroquinolonas tienen un rol limitado como tratamientos de primera línea (19). Los factores de riesgo descritos son antibioticoterapia previa (específicamente, el uso de quinolonas, cefalosporinas, piperazilina/tazobactam, β lactámicos con grupo oxi imino), infecciones recurrentes, cateterización urinaria, hemodiálisis, nutrición artificial y residencia en una casa de reposo (18,19). Si bien es cierto, Guzmán - Blanco (18) menciona que, aunque las comorbilidades son un potencial factor de riesgo, al hacer la comparación de las comorbilidades entre el grupo de pacientes con bacterias productoras de BLEE y no productoras de BLEE, éstas fueron similares. Según un estudio realizado por Pitout (23), los ingresos repetidos a UCI, una patología renal subyacente, el uso previo de antibióticos, hospitalizaciones previas, residencia en asilos, la ancianidad, la diabetes mellitus y la patología hepática subyacente son factores de riesgo para la aparición de infecciones de la comunidad causadas por bacterias productoras de BLEE. En un metaanálisis de infecciones causadas por enterobacterias productoras de BLEE en pacientes de la comunidad de seis centros de Europa, Asia, y Norte América se encontró que el uso reciente de antibióticos, la hospitalización reciente, edad ≥ 65 años y el sexo masculino fueron factores de riesgo para una infección por un organismo productor de BLEE, estadísticamente significativos (24).
En nuestro trabajo se encontró una mortalidad global de 12,03% y estuvo relacionada con la mayor edad, mayor puntuación APACHE II y ASA más alto. Además, que el porcentaje de IIA hospitalarias fue mayor en los fallecidos.
Estudios prospectivos han demostrado que los pacientes tienen una mejor sobrevida cuando se escoge un antimicrobiano correcto como terapia inicial (18).
Con el advenimiento de las enterobacterias productoras de BLEE y su amplia distribución en los diferentes países de Latino América, incluyendo el nuestro, los patrones de susceptibilidad local así como los programas de vigilancia son necesarios para la toma de decisiones, sin embargo, se necesitan más datos de susceptibilidad local y nacional, con un mayor número de cultivos para el desarrollo de algoritmos de manejo, por lo tanto, la toma de cultivos de forma rutinaria en las IIA es fundamental para implementar programas de antibióticoterapia, en los cuales el de-escalamiento es un método muy importante para disminuir la presión selectiva de los antibióticos de amplio espectro.
Conclusiones
En nuestro trabajo, el microorganismo de mayor prevalencia en las IIA biliares y no biliares; nosocomiales y de la comunidad es la E. coli.
En nuestro medio existe un gran porcentaje de bacterias productoras de BLEE en las IIA comunitarias biliares y no biliares, y dicho porcentaje es aún mayor en las IIA nosocomiales.
Los microorganismos de las IIA biliares y no biliares; nosocomiales y de la comunidad mostraron la mejor susceptibilidad in vitro para los carbapenems.
En nuestro medio, dada la alta resistencia in vitro de los microorganismos más frecuentes de las IIA biliares y no biliares; nosocomiales y de la comunidad (E. coli) a las quinolonas (> del 50%), éstas no deberían recomendarse como tratamiento empírico inicial.
BIBLIOGRAFÍA
1. Menichetti F, Spanga G. Definition and classification of intraabdominal infections. J Chemother. 2009;21 Suppl 1:3-4. [ Links ]
2. Chow AW, Evans GA, Nathens AB, Ball CG, Hansen G, Harding GK, et al. Canadian practice guidelines for surgical intra-abdominal infions. Can J Infect D1s Med M1crob1ol. 2010;21(1):11-37. [ Links ]
3. Malangoni MA, Inui T. Peritonitis – the Western experience. World J Emerg Surg. 2006;1:25. [ Links ]
4. Pieracci FM, Barie PS. Management of severe sepsis of abdominal origin. Scand J Surg. 2007;96(3):184-96. [ Links ]
5. Dellinger RP, Levy MM, Carlet JM, Bion J, Parker MM, Jaeschke R, et al. Surviving Sepsis Campaign: international guidelines for management of severe sepsis and septic shock: 2008. Crit Care Med. 2008;36(1):296-327. [ Links ]
6. Paul M, Shani V, Muchtar E, Kariv G, Robenshtok E, Leibovici L. Systematic review and meta-analysis of the efficacy of appropriate empiric antibiotic therapy for sepsis. Antimicrob Agents Chemother. 2010;54(11):4851-63. [ Links ]
7. Paterson DL, Rossi F, Baquero F, Hsueh PR, Woods GL, Satishchandran V, et al. In vitro susceptibilities of aerobic and facultative Gram-negative bacilli isolated from patients with intra-abdominal infections worldwide: the 2003 Study for Monitoring Antimicrobial Resistance Trends (SMART). J Antimicrob Chemother. 2005;55(6):965-73. [ Links ]
8. Rossi F, Baquero F, Hsueh PR, Paterson DL, Bochicchio GV, Snyder TA, et al. In vitro susceptibilities of aerobic and facultatively anaerobic Gram-negative bacilli isolated from patients with intra-abdominal infections worldwide: 2004 results from SMART (Study for Monitoring Antimicrobial Resistance Trends). J Antimicrob Chemother. 2006;58(1):205-10. [ Links ]
9. Montravers P, Lepape A, Dubreuil L, Gauzit R, Pean Y, Benchimol D, et al. Clinical and microbiological profiles of community-acquired and nosocomial intra-abdominal infections: results of the French prospective, observational EBIIA study. J Antimicrob Chemother. 2009;63(4):785-94. [ Links ]
10. Sartelli M, Catena F, Ansaloni L, Leppaniemi A, Taviloglu K, van Goor H, et al. Complicated intra-abdominal infections in Europe: preliminary data from the first three months of the CIAO Study. World J Emerg Surg. 2012;7(1):15. [ Links ]
11. Garner JS, Jarvis WJ, Emori TG. CDC definitions for nosocomial infections. In: Olmsted R, ed. APIC Infection Control and Applied Epidemiology: Principles and Practice. St Louis: Mosby; 1996. p. 1-20. [ Links ]
12. Garcia LS. Clinical Microbiology Procedures Handbook, 3th edition, vol.1. Section 3. 5. Body fluids cultures. Washington D.C: ASM Press; 2010. [ Links ]
13. Cornaglia G, Hryniewicz W, Jarlier V, Kahlmeter G, Mittermayer H, Stratchounski L, et al. European recommendations for antimicrobial resistance surveillance. Clin Microbiol Infect. 2004;0(4):349-83. Erratum in: Clin Microbiol Infect. 2004;10(5): following 497. [ Links ]
14. Gomi H, Solomkin JS, Takada T, Strasberg SM, Pitt HA, Yoshida M, et al. TG13 antimicrobial therapy for acute cholangitis and cholecystitis. J Hepatobiliary Pancreat Sci. 2013;20(1):60-70. [ Links ]
15. Solomkin JS, Mazuski JE, Bradley JS, Rodvold KA, Goldstein EJ, Baron EJ, et al. Diagnosis and management of complicated intra-abdominal infection in adults and children: guidelines by the Surgical Infection Society and the Infectious Diseases Society of America. Clin Infect Dis. 2010;50(2):133-64. [ Links ]
16. Casellas JM. Resistencia a los antibacterianos en América Latina: consecuencias para la nfectología. Rev Panam Salud Publica. 2011;30(6):519-28. [ Links ]
17. Rodríguez L. Resistencia bacteriana, β lactamasas y situación en el Hospital Nacional Guillermo Almenara. Rev Cuerpo Medico. 2011;26(1):26-36. [ Links ]
18. Guzmán-Blanco M, Labarca JA, Villegas MV, Gotuzzo E; Latin America Working Group on Bacterial Resistance. Extended spectrum β lactamase producers among nosocomial Enterobacteriaceae in Latin America. Braz J Infect Dis. 2014;18(4):421-33. [ Links ]
19. Salles MJC, Zurita J, Mejía C, Villegas MV; Latin America Working Group on Bacterial Resistance. Resistant gramnegative infections in the outpatient setting in Latin America. Epidemiol Infect. 2013;141(12):2459-72. [ Links ]
20. Villegas MV, Blanco MG, Sifuentes-Osornio J, Rossi F. Increasing prevalence of extended-spectrum-beta-lactamase among Gram-negative bacilli in Latin America--2008 update from the Study for Monitoring Antimicrobial Resistance Trends (SMART). Braz J Infect Dis. 2011;15(1):34-9. [ Links ]
21. Gales AC, Castanheira M, Jones RN, Sader HS. Antimicrobial resistance among Gram-negative bacilli isolated from Latin America: results from SENTRY Antimicrobial Surveillance Program (Latin America, 2008-2010). Diagn Microbiol Infect Dis. 2012;73(4):354-60. [ Links ]
22. Reinert RR, Low DE, Rossi F, Zhang X, Wattal C, Dowzicky MJ. Antimicrobial susceptibility among organisms from the Asia/ Pacific Rim, Europe and Latin and North America collected as part of TEST and the in vitro activity of tigecycline. J Antimicrob Chemother. 2007;60(5):1018-29. [ Links ]
23. Pitout JD, Laupland KB. Extended-spectrum beta-lactamaseproducing Enterobacteriaceae: an emerging public-health concern. Lancet Infect Dis. 2008;8(3):159-66. [ Links ]
24. Ben-Ami R, Rodríguez-Baño J, Arslan H, Pitout JD, Quentin C, Calbo ES, et al. A multinational survey of risk factors for infection with extended-spectrum beta-lactamase-producing enterobacteriaceae in nonhospitalized patients. Clin Infect Dis. 2009;49(5):682-90. [ Links ]
Correspondencia: Fernando Revoredo
E-mail: fernandorevoredo@hotmail.com
Recibido: 10-8-2015
Aprobado: 26-11-2015