Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Anales de la Facultad de Medicina
versión impresa ISSN 1025-5583
An. Fac. med. vol.80 no.1 Lima ene./mar. 2019
http://dx.doi.org/10.15381/anales.v80i1.15877
ARTÍCULO ESPECIAL
Caminando junto a la tuberculosis
Walking with tuberculosis
Eduardo Ticona1,2
1 Profesor Asociado, Facultad de Medicina, Universidad Nacional Mayor de San Marcos. Lima, Perú.
2 Médico Asistente, Servicio de Enfermedades Infecciosas y Tropicales, Hospital Nacional Dos de Mayo. Lima, Perú.
Resumen
En países con elevada endemia tuberculosa, las personas están muy cerca a esta enfermedad a lo largo de toda su vida. Sea porque algún familiar o amigo desarrolla la enfermedad o porque en el devenir de la vida experimenta la infección o la enfermedad. En el caso del médico o profesional de la salud, seguramente su cercanía será mayor, y preferentemente si se dedica a actividades de prevención y control en tuberculosis. En este artículo se exponen las experiencias cercanas con la tuberculosis desde nuestra infancia, como estudiante de medicina, médico, investigador, salubrista y docente universitario, donde el profesional pasa situaciones afectivas personales, temas de limitaciones de conocimiento, limitaciones en el diagnóstico, hasta ejecución de investigaciones sobre problemas locales y generando respuestas en la prevención y control. Seguramente es una experiencia común en profesionales de salud que en el día a día enfrentan esta endemia, de la cual cada vez conocemos más, pero se nos hace muy difícil su control.
Palabras clave: Tuberculosis; Enfermedad Endémica; Acontecimientos que Cambian la Vida; Docente Médico; Investigación; Perú.
Abstract
In countries with high tuberculosis endemicity, people are very close to this disease throughout their lives. This may be because a relative or friend develops the disease, or because in the course of their lives they themselves acquire the infection or illness. In the event, that the person is a doctor or a health professional their contact with tuberculosis will be greater, and even more so if they are involved in activities relating to its prevention and control. This article discusses my experiences with tuberculosis since childhood, as a medical student, doctor, researcher, health professional and university professor, where the professional navigates situations of a personal or emotional nature, knowledge limitations, diagnostic constraints, and even undertaking research on local problems and generating responses in prevention and control. It is surely, a common experience among health professionals who each day face this endemic which we increasingly know more about, yet it remains very difficult to control.
Keywords: Tuberculosis; Endemic Disease; Life Change Events; Faculty Medical; Research; Peru.
INTRODUCCIÓN
La tuberculosis (TB) es un problema de salud nacional y mundial1, y común a todos los peruanos a lo largo de su vida, dependiendo de su lugar de residencia, actividad laboral, condiciones de vida, entre otros; mayor aún para quienes se dedican al cuidado de la salud. En el presente artículo compartiré mi experiencia de vida relacionada a la TB, tanto en los aspectos familiares, entorno social, labor asistencial, de docencia, salud pública, gestión e investigación.
DESARROLLO DEL TEMA
Mi infancia y la tuberculosis
Nací en la segunda mitad de los años 50 cuando Lima tenía aproximadamente una población de 1 millón 300 mil habitantes2; sin embargo, a pesar de la menor población, la tuberculosis ya era endémica tanto en Lima como en el país. Viví en una zona bastante populosa de Lima, donde era común vivir en vecindario; así, ocurrió que un vecino de 16 años que trabajaba ayudando a su mamá en la tienda, se enfermó y falleció, por lo que nos preguntábamos ¿qué le pasó? ¿por qué murió?. El comentario general del vecindario fue que "le agarró el desarrollo", frase que ocultaba el diagnóstico de TB. Un par de años después, un primo fue diagnosticado de tuberculosis, quien se hospitalizó para tratamiento antimicrobiano (incompleto), reposo, buena nutrición y mucho aire ambiental; es así como mi primo evolucionó favorablemente hasta la curación.
Los dos casos muestran a una población joven entre 15 a 20 años, la que en entornos de elevada transmisión de TB constituyen el grupo más afectado. Sabemos que en los primeros años de vida y en la infancia la TB tiene baja incidencia y comienza a incrementarse entre los 15 a 19 años, tanto en hombres como mujeres, alcanzando su pico entre los 20 y 24 años y luego disminuye lentamente a lo largo de la edad adulta. ¿Porque es esto?, en principio la tuberculosis pulmonar en la infancia es poco bacilífera y por lo tanto, si bien el niño la puede adquirir, esta no se disemina fácilmente entre los niños en las escuelas y por lo tanto la transmisión es baja; si bien es cierto los niños pueden fallecer por la enfermedad, la transmisión no es su característica.
En cambio, cuando llegan a los 15 y 19 años, el sistema inmune del joven genera una reacción de hipersensibilidad tipo IV importante, que forma cavidades en el pulmón favoreciendo la multiplicación rápida de los bacilos y por lo tanto la mayor transmisión a otros jóvenes que comparten sus actividades, quienes serian los más susceptibles de infectarse, enfermar y morir.
Primoinfección de tuberculosis en mi familia
Mi hermana siendo estudiante de medicina, encontrándose asintomática, pero con una radiografía de tórax que mostraba un reforzamiento hiliar, fue diagnosticada de primoinfección por TB; los médicos recomendaron que permanezca en observación y finalmente su evolución fue favorable. En esa situación, se debe confirmar la primoinfección TB a través del PPD o la prueba quantiferon (especialmente si en el año previo estas pruebas fueron negativas), y administrar tratamiento con isoniazida (quimioprofilaxis), ya que se reduce la posibilidad de enfermar de 60 a 98%3 .
Mi mamá, que nació en Huaral, me comentó que pocos meses luego de llegar a Lima para sus estudios de secundaria tuvo una pleuresía y tampoco recibió tratamiento. Se demuestra que el sistema inmune puede controlar la enfermedad aún sin tratamiento, pero lo cierto es que debió recibir tratamiento, porque esta forma clínica tiene un 65% de posibilidades de evolucionar a enfermedad severa. Aquí, podemos evaluar otro factor: la reciente migración. La migración a las grandes ciudades está vinculada al riesgo de desarrollar tuberculosis4,5 en dos condiciones: i) la persona virgen a la infección llega a una zona de clase media o pobre, donde la incidencia de tuberculosis es mayor y por lo tanto la persona puede infectarse y desarrollar TB activa, ii) la persona ya infectada por tuberculosis llega a una ciudad cualquiera del mundo y vive bajo condiciones de estrés, mala alimentación, exceso de horas de trabajo, que facilitan inmunodeficiencia y reactivan la TB latente, o pueden compartir bajo esas condiciones con otras personas que previamente reactivaron y así desarrollar TB activa.
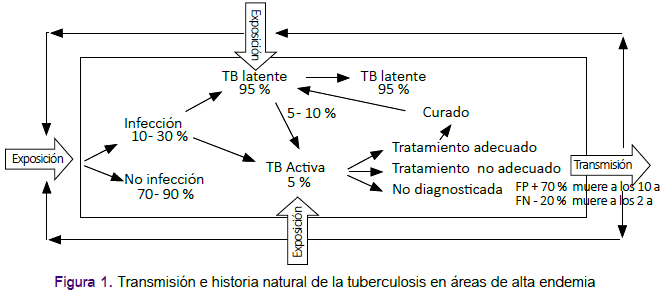
La historia natural de la tuberculosis6,7 es bastante compleja en las áreas de elevada endemia, ya que dentro de una dinámica de transmisión poblacional la persona se expone repetidamente (figura 1). Sabemos que, luego de la exposición se infecta un 10 a 30% de los expuestos; de los infectados, el 95% se queda en una forma evolutiva llamada TB latente y sólo un 5% desarrolla una tuberculosis pulmonar activa (enfermedad TB). Los TB latente tienen un riesgo de 5 a 10% de hacer la enfermedad a lo largo de su vida, es decir la mayor parte de ellos nunca harán enfermedad y quedarán como TB latente. El riesgo de desarrollar enfermedad TB activa se verá favorecido por la inmunosupresión en la que puede ingresar la persona en su vida. Las personas que desarrollan TB activa, si son diagnosticadas tempranamente y reciben un tratamiento, deben curarse; sin embargo, en la mayor parte de ellos el bacilo queda y pasa a un estadio de TB latente, lo que significa que aun estando curados, pueden reactivar y generar TB activa en los meses o años posteriores lo largo de su vida (recaída). Los pacientes con TB activa no tratados pueden transmitir a las personas no infectadas, personas con TB latente, e incluso a personas que tienen TB activa. ¿Cómo puede ser? una persona con cepa TB MDR, puede transmitir TB MDR a una persona bajo tratamiento de TB sensible. Este dinamismo de la historia natural expresada en una comunidad de elevada transmisión, hace que el riesgo de TB sea permanente.
Como estudiante de medicina en la Facultad de Medicina San Fernando
Al llevar el curso de semiología en el Hospital Nacional Arzobispo Loayza, "mi primera paciente" fue una señorita de 20 años que tenía TB pulmonar. Representaba al grupo de jóvenes mencionado anteriormente. Durante la atención, no practiqué ninguna medida de protección frente al M. tuberculosis, pues no existían recomendaciones frente a ello. Seguidamente me toco llevar el curso de medicina interna en el Hospital Nacional Dos de Mayo y había mucho más pacientes con TB; le comenté a mi mamá y me dijo "pregúntale a tu profesor, ¿cómo debes de cuidarte?, nadie más que el profesor puede darte la mejor recomendación". Así fue como le pregunté a mi profesor, quien me respondió que no había forma de prevenir la TB, porque nos estamos exponiendo en todo momento, y que solo deberíamos mantener fuerte nuestro sistema inmune a través de una buena alimentación.
Luego cuando llevé el curso de pediatría, participamos en una necropsia en el Hospital del Niño, donde la disección mostró una TB miliar en un niño de aproximadamente un año. Usamos mascarillas de tela al igual que el profesor.
Hasta esa época no se había desarrollado el concepto de control de infecciones en tuberculosis; sin embargo, ahora está claro, que el Mycobacterium tuberculosis es un agente patógeno, es decir puede ocasionar enfermedad, a pesar de una buena condición inmune o buen estado nutricional. Sobre control de infecciones hablaremos más adelante.
Durante el internado de medicina nació mi hijo mayor, y en ese momento los pediatras recomendaban que el hijo de un médico debería vivir en condiciones de salubridad adecuadas y, por tanto, tener poca exposición a tuberculosis, por lo que no era necesaria la BCG. Esta duda postergó su vacunación hasta el quinto mes. Ahora sabemos que en una ciudad de elevada incidencia no podemos aislarnos, ya que compartimos nuestras vidas en múltiples lugares públicos como el transporte, la iglesia, el cine, etc. En nuestro país, cuando la cobertura vacunal por BCG fue elevada, los casos de meningitis por tuberculosis en niños menores de 5 años disminuyeron, y viceversa8. La recomendación es la vacunación con BCG a todo niño recién nacido tan pronto como sea posible9, lo que sería preferible antes de salir del hospital.
Durante mi residentado médico en enfermedades infecciosas y tropicales
En el Hospital Nacional Dos de Mayo, un hospital muy prestigioso que presta atención a gran número de pacientes con patología tropical, me sorprendía al apreciar una gran variedad de formas clínicas de TB extrapulmonares o diseminadas. Las localizaciones más increíbles estaban presentes, siendo la meningitis tuberculosa muy frecuente. En segundo año de residencia, desarrollé un neumotórax espontáneo, que, por su misma definición, no demostró ninguna causa conocida de enfermedad10. Fue un susto que seguro muchas veces pasamos los que trabajamos en salud ante la presencia de síntomas respiratorios, dado el riesgo que tenemos. En el tercer año de residencia, mi hijo de 4,5 años comenzó a tener dos semanas de tos y desarrollar febrícula, con un estado general conservado y en la radiografía de tórax se observó un reforzamiento parahiliar derecho y senos paranasales congestivos. El médico no podía afirmar que se trate de una primoinfección, pero decidió tratarlo con rifampicina por algunas semanas, y la evolución fue buena. Actualmente se recomienda rifampicina por una duración de 3 a 4 meses para la TB latente3.
Nuestras primeras investigaciones en tuberculosis como médico asistente
El Servicio de Enfermedades Infecciosas y Tropicales del Hospital Nacional Dos de Mayo, inició sus actividades atendiendo a pacientes de la epidemia de cólera, luego a pacientes con infección VIH/SIDA de manera creciente y seguidamente TB asociada a VIH/SIDA. Luego de dos años, una enfermera desarrolló TB, fue el primer caso en el servicio. Con el deseo de ver el riesgo en el servicio, evaluamos los casos de TB del hospital, y observamos que los casos de TB estuvieron dispersos, aunque más casos procedían de emergencia; seguidamente desarrollamos un estudio para determinar la prevalencia de infección tuberculosa en el personal asistencial de los servicios de medicina, incluyendo infectología y como grupo control invitamos al personal administrativo del hospital. Encontramos que de 48 personas que trabajan en los servicios asistenciales, el 89% fue PPD +, y de los 27 administrativos 81% también fue PPD +, por lo que no observamos diferencia estadísticamente significativa entre ellos. De todos los evaluados, el 86% fue PPD+, lo que nos indicaba que el riesgo estaba en todo el hospital. Este riesgo fue muy superior al de la población general que se estima en 25%12. En esa oportunidad, mi PPD fue intensamente positivo, lo que indica que tengo una infección TB latente, adquirida tal vez en mi infancia, o en el hospital.
La tuberculosis y su presentación inusual en los pacientes con VIH
El atender muchos pacientes con coinfección TB/VIH, nos mostraba formas clínicas inusuales, tales como formas pulmonares con baciloscopías negativas y radiografías de tórax normales, localizaciones hiliares y basales, y raramente formas cavitarias (cuando su inmunosupresión era discreta)13 . Además, mayor incidencia de formas clínicas diseminadas y extrapulmonares, algunas formando abscesos en diferentes órganos del cuerpo, así como meningitis tuberculosa sin signos meníngeos. Aprendimos frente a la cabecera del paciente, conforme la evidencia científica se hacía disponible. En ese momento las normas no estaban actualizadas y no ayudaban al adecuado manejo de los casos. Mas tarde con el inicio de la terapia antirretroviral, el síndrome inflamatorio de reconstitución inmune generó nuevos retos a nuestro conocimiento previo.
Demostrando transmisión hospitalaria en un servicio de infectología
Realizamos el primer estudio de biología molecular con cepas de M. tuberculosis aisladas en el Perú. La Dra. Luz Huaroto evaluó el perfil de RFLP (huella digital) de cepas procedentes de nuestro hospital, del año 1994-95, en el IMT de Amberes en Bélgica; determinando que el 87% de las cepas de los pacientes TB VIH (-) y las cepas en los VIH (+) se agrupaban en menores grupos de patrones de semejanza por el RFLP, lo que orientaba a que la transmisión en los pacientes con VIH obedecía a una fuente común en pequeños grupos, una manifestación de transmisión de TB entre pacientes. Se encontró mayor incidencia de TB MDR (4%) entre los TB VIH (+), mayor que el 2% de los TB VIH (-). Esta incidencia fue aumentando hasta 40,7% en el año 200014. Por esta razón, se decidió usar mascarillas y luego respiradores N95 como prevención de tuberculosis en el servicio, lo que significaba que era el primer servicio del país que usaba protección respiratoria personal en el Perú. Seguidamente, en un estudio entre los años 1999-2000, en 10 hospitales de Lima15, se encontró datos semejantes; así, 43% TB MDR en pacientes VIH (+) versus 1% en los VIH (-). El 90% de los casos de TB VIH (+) pertenecían al Hospital Nacional Dos de Mayo.
Por ello, en el año 2001 se construyó la sala de aislamiento respiratorio con ventilación mecánica a presión negativa, anexa al servicio, con el propósito de aislar a los pacientes VIH con TB de los que no tenían TB16,17.18. Esta fue la primera sala de este tipo en el país, la que incorporó luz ultravioleta, el desplazamiento de la sala de espera para los jardines exteriores, un fluxograma de atención, y la prueba rápida de detección de resistencia en el manejo de los pacientes19. En aquel momento, las normas internacionales no recomendaban este tipo de intervención en los países en desarrollo por ser muy costosa20. Tiempo después, se pudo demostrar que esta intervención evitó 97 casos de TB MDR en los siguientes 3 años, lo que hubiera ocasionado un costo de tratamiento de US$ 1,521,057; sin embargo, la intervención y mantenimiento de los tres años fue menor19, llegando a la cifra de US$ 91,031. El estudio epidemiológico de las cepas evaluando el gen pncA de pirazinamidasa también mostró la disminución significativa de las cepas resistentes debido a esta intervención21.
El Servicio de Enfermedades Infecciosas y Tropicales del Hospital Nacional Dos de Mayo, fue la sede clínica del desarrollo de las validaciones de la prueba Microscopic Observation Drug Susceptibility (MODS), que permitío el diagnóstico rápido de TB basándose en el cultivo en medio líquido y un microscopio de luz invertida, la prueba además determinaba la susceptibilidad a rifampicina e isoniacida22. Diversas intervenciones, como el mejoramiento de la ventilación natural también fueron implementadas en el Hospital Nacional Dos de Mayo, así como en otros hospitales y prisiones, como se presentará luego. Estas intervenciones son sencillas, y de bajo costo, las cuales deben considerarse en todo tipo de ambiente del hospital. Estas pueden consistir en reformular las salas de espera, consultorios, agregar una ventana, o descartar algunos vidrios23.
Sobre el control de infecciones por tuberculosis en penales y hospitales
En el año 2006 se intervino, para el control de infecciones, 11 prisiones del país (3 de Lima, 1 en Callao, 7 en otras ciudades), con el apoyo del Fondo Mundial contra SIDA, TB y Malaria. Los penales poseen la mayor prevalencia de TB en todas las ciudades del mundo. Se buscó mejorar la infraestructura física de los centros de salud al interior de los hospitales, mejorando la ventilación natural. En el año 2008, se capacitó al personal de salud en control de infecciones y bioseguridad, a través de la metodología VSI de la Universidad de Missouri Kansas City24. Se elaboraron planes de control de infecciones en 14 hospitales, así como se favorecieron mejoras de la ventilación natural, en las áreas específicas de los hospitales.
Demostrando transmisión hospitalaria en el Departamento de Emergencia
Los departamentos de emergencia (DE) son las áreas de mayor riesgo de transmisión de TB de un hospital25,26, debido a que población de riesgo de TB acude más a emergencia que a servicios de atención ambulatoria. Ello motivó al desarrollo de mi tesis de doctoral27 que buscó determinar la magnitud del problema en el DE. Se enrolaron 1001 pacientes en el 2006, quienes habiendo estado ≥ 2 horas en el DE, eran capaces de ofrecer un esputo con o sin tos. 214 (21,3%) tenían TB activa, y 44/206 (21,4%) tuvieron cepas TB MDR. El 38,79% de los casos tuvieron tos menos de 15 días (que no se hubieran detectado siguiendo la recomendación vigente del MINSA/OPS).
Los pacientes con tos menos de 15 días eran igualmente baciloscópicos como los de más de 15 días. Se evaluaron criterios clínicos en búsqueda de predecir quienes tienen más riesgo de TB activa en el DE, pero estos no fueron sensibles ni específicos, a semejanza de otros estudios. Lo que indica que no hay mejor evaluación que la microbiológica. Además, se realizó una evaluación del personal de salud con la prueba quantiferon, encontrándose que el 56% eran positivos, y un año después un 30% de los negativos viraron a positivos, lo que demuestra la elevada-transmisión de TB en este personal en el DE, mostrando una incidencia anual de 7271 por 100 00028.
Desarrollando ensayos clínicos
Como investigador principal, desarrollamos entre los años 2005 a 2008 el primer ensayo clínico sobre medicamentos TB desarrollado en el Perú29. Así, se determinó que las DFC son igualmente eficaces que las tabletas separadas en el esquema de 1ra línea, lo que actualmente es una recomendación de la OMS30. Seguidamente hemos desarrollado tres ensayos clínicos evaluando la seguridad y eficacia de bedaquilina (dos estudios) y delamanid (un estudio) en el tratamiento de TB pulmonar MDR. Actualmente estos medicamentos son recomendados por la OMS, como medicamentos TB de segunda línea31.
Los cargos o posiciones asumidas
A continuación comparto los cargos asumidos relacionados a la tuberculosis en nuestro país, que permitieron trasladar nuestra experiencia a la gestión para la implementación de medidas de control frente a esta enfermedad: responsable del Programa Nacional de Control de Tuberculosis; representante de América Latina en TB, en reunión en sede de la ONU, sobre las metas de desarrollo del Milenio; primer Secretario General de CONAMUSA, y por ello responsable de la Propuesta Peruana al Fondo Mundial que permitió el acceso universal a drogas TB de 2da línea, así como el acceso universal de terapia antirretroviral en el Perú; consultor en TB de OPS (Haití, Bolivia, Brasil, Guyana); representante de América Latina en TB, en el Panel de Revisión Técnica del Fondo Mundial; Vicepresidente de América Latina de la Unión Internacional de Lucha contra la Tuberculosis y otras enfermedades respiratorias; miembro del Comité de Expertos de la Dirección de Prevención y Control de Tuberculosis del MINSA.
Investigaciones en progreso
En la actualidad estamos realizando las siguientes investigaciones: Diagnóstico de TB en emergencia con pruebas GeneXpert (biología molecular); Diagnóstico de TB en orina a través del uso de nanopartículas en personas con SIDA a través de la identificación antígenos ESAT 6 (de M. tuberculosis); Reducción del esquema uno con altas dosis de rifampicina, con el Protocolo RIFASHORT: Esquema de altas dosis de rifampicina para tratamiento de tuberculosis; Protocolo EndTB 2: Evaluando drogas no inyectables recientemente aprobadas para TB multidrogo-resistente.
Sobre los determinantes sociales en salud
En el tiempo del cual hemos sido testigos, no hemos podido controlar la tuberculosis, a pesar de una inversión creciente a través de la implementación de nuevas pruebas diagnósticas y medicamentos más costosos, mejoras de la infraestructura hospitalaria y centros de salud (centros de excelencia), personal más capacitado en el laboratorio y en la clínica, así como equipos de investigación más completos y activos. Solo hemos cambiado el perfil del M. tuberculosis, para ahora tener cepas resistentes. Por ello, me atrevo a afirmar, que salvo que aparezca una vacuna altamente efectiva contra la TB, la lucha con más herramientas diagnósticas y terapéuticas no serán suficientes32. Se necesita un compromiso político nacional, en realidad no para luchar contra la tuberculosis, sino para buscar que el objetivo de la sociedad sea el ser humano, y por lo tanto disminuir la inequidad33. Los determinantes sociales en salud son, como su nombre lo indica, determinantes para que exista y se mantenga endémica la tuberculosis.
REFERENCIAS BIBLIOGRÁFICAS
1. World Health Organization [Internet]. Global Tuberculosis Report 2018 [Fecha de acceso: 15 de enero 2019 ]. Disponible en: https://www.who.int/tb/publications/global_report/en/. [ Links ]
2. Instituto Nacional de Estadística e Informática [Internet]. Estado de la Población Peruana 2014 [Fecha de acceso: 15 de enero 2019]. 2014. Disponible en: https://www.inei.gob.pe/media/MenuRecursivo/publicaciones_digitales/Est/Lib1157/libro.pdf. [ Links ]
3. World Health Organization [Internet]. Latent Tuberculosis Infection: updated and consolidated guidelines for programmatic management [Fecha de acceso: 15 de enero 2019]. Disponible en: https://www.who.int/tb/publications/2018/latenttuberculosis-infection/en/. [ Links ]
4. Godfrey R, Julien M. Urbanisation and health. Clin Med. 2005;5(2):137-141. [ Links ]
5. Munayco C, Soto-Cabezas MG, Valencia JA, Huaroto FM, Cucho C, Meza CR, et al. Tuberculosis y Migración Interna en un área endémica del Sur del Perú. Rev Peru Med Exp Salud Publica. 2009;26(3):324–7. [ Links ]
6. Tiemersma EW, van der Werf MJ, Borgdorff MW, Williams BG, Nagelkerke NJD. Natural history of tuberculosis: Duration and fatality of untreated pulmonary tuberculosis in HIV negative patients: A systematic review. PLoS One. 2011;6(4):e17601. DOI: 10.1371/journal.pone.0017601. [ Links ]
7. Small PM, Fujiwara PI. Management of Tuberculosis in the United States. N Engl J Med. 2001;345(3):189– 200. DOI: 10.1056/NEJM200107193450307. [ Links ]
8. du Preez K, Seddon JA, Schaaf HS, Hesseling AC, Starke JR, Osman M, et al. Global shortages of BCG vaccine and tuberculous meningitis in children. Lancet Glob Health. 2019;7(1):e28–9. DOI: 10.1016/S2214-109X(18)30474-1. [ Links ]
9. Ministerio de Salud del Perú [Internet]. Dirección General de Salud de las Personas. Norma técnica de salud para la Atención integral de las personas afectadas por Tuberculosis, 2013 [Fecha de acceso: 18 de enero 2019]. 2013. Disponible en: http://www.tuberculosis.minsa.gob.pe/portaldpctb/recursos/20180308083418.pdf. [ Links ]
10. Lyra R. Etiology of primary spontaneous pneumothorax. J Bras Pneumol. 2016;42(3):222–6. DOI: http://dx.doi.org/10.1590/S1806-37562015000000230. [ Links ]
11. Hospital Nacional Dos de Mayo. Resolucion Directorial N°0978-93/CE/UP/HNDM. Peru; 1993. [ Links ]
12. Houben R, Dodd P. The Global Burden of Latent Tuberculosis Infection: A Re-estimation Using Mathematical Modelling. PLoS Med. 2016;13(10):e1002152. DOI: https://doi.org/10.1371/journal.pmed.1002152. [ Links ]
13. Bonifacio N, Bonifacio D, Ticona E, Mendoza V, Maguiña C. Conducta clínica radiológica de la Tuberculosis pulmonar en pacientes VIH (+) y VIH (-). Boletín de la Soc Peru Med Interna. 1997;10(2):65–70. [ Links ]
14. Ticona E. Evolución de la Multidrogo resistencia de cepas de M. tuberculosis en pacientes con infeccion VIH en el Hospital Nacional Dos de Mayo de Lima-Peru. In: 9no congreso Panamericano de Infectología de la Asociacion Panamericana de Infectología. Guatemala; 1999. [ Links ]
15. Campos PE, Suarez PG, Sanchez J, Zavala D, Arevalo J, Ticona E, et al. Multidrug-resistant Mycobacterium tuberculosis in HIV-Infected Persons, Peru. Emerg Infect Dis. 2003;9(12):1571–8. DOI: 10.3201/eid0912.020731. [ Links ]
16. Jensen PA, Lambert LA, lademarco MF, Ridzon R, Centers for Disease Control and Prevention (CDC). Guidelines for preventing the transmission of Mycobacterium tuberculosis in health-care settings, 2005. MMWR Recomm Rep. 2005;54(RR-17):1–141. [ Links ]
17. World Health Organization. Tuberculosis Infection Control in the Era of Expanding HIV Care and Treatment. Addendum to WHO Guidelines for the Prevention of Tuberculosis in Health Care Facilities in Resource-Limited Settings. World Health Organization; 2007. [ Links ]
18. World Health Organization [Internet]. WHO Policy on TB Infection Control in Health-Care Facilities, Congregate Settings and Households, 2009 [Fecha de acceso: 25 de enero 2019]. Disponible en: https://www.who.int/tb/publications/2009/infection_control/en/. [ Links ]
19. Ticona E, Huaroto L, Kirwan DE, Chumpitaz M, Munayco CV, Maguiña M, et al. Impact of infection control measures to control an outbreak of multidrug-resistant tuberculosis in a human immunodeficiency virus ward, Peru. Am J Trop Med Hyg. 2016;95(6):1247–56. DOI: 10.4269/ajtmh.15-0712. [ Links ]
20. World Health Organization [Internet]. Guidelines for the prevention of tuberculosis in health care facilities in resource-limited settings, 1999 [Fecha de acceso: 25 de enero 2019]. Disponible en: https://www.who.int/tb/publications/who_tb_99_269/en/. [ Links ]
21. Dudley MZ, Sheen P, Gilman RH, Ticona E, Friedland JS, Kirwan DE, et al. Detecting mutations in the mycobacterium tuberculosis pyrazinamidase gene pnca to improve infection control and decrease drug resistance rates in human immunodeficiency virus coinfection. Am J Trop Med Hyg. 2016;95(6):1239– 46. DOI: 10.4269/ajtmh.15-0711. [ Links ]
22. Moore D, Mendoza D, Gilman RH, Evans CA, Hollm-Delgado M-G, Guerra J, et al. Microscopic Observation Drug Susceptibility Assay, a Rapid, Reliable Diagnostic Test for Multidrug-Resistant Tuberculosis Suitable for Use in Resource-Poor Settings. Microbiology. 2004;42(10):4432–7. DOI: 10.1128/JCM.42.10.4432-4437.2004. [ Links ]
23. Escombe AR, Oeser CC, Gilman RH, Navincopa M, Ticona E, Pan W, et al. Natural ventilation for the prevention of airborne contagion. PLoS Med. 2007;4(2):e68. DOI: https://doi.org/10.1371/journal.pmed.0040068. [ Links ]
24. Martin DC. Video-Based Supplemental Instruction (VSI). J Dev Educ. 2001;24(3):12. [ Links ]
25. Joshi R, Reingold AL, Menzies D, Pai M. Tuberculosis among health-care workers in lowand middle-income countries: A systematic review. PLoS Med. 2006;3(12):e494. DOI: 10.1371/journal.pmed.0030494. [ Links ]
26. Jiamjarasrangsi W, Hirunsuthikul N, Kamolratanakul R. Tuberculosis among health care workers at King Chulalongkorn Memorial Hospital, 1988-2002. Int J Tuberc Lung Dis. 2005;9(11):1253–8. [ Links ]
27. Ticona E. Tuberculosis pulmonar activa en pacientes admitidos en emergencia (Tesis de Doctorado). Lima, Perú: Universidad Nacional Mayor de San Marcos; 2015. Disponible en: http://cybertesis.unmsm.edu.pe/handle/cybertesis/6842. [ Links ]
28. Escombe AR, Huaroto L, Ticona E, Burgos M, Sanchez I, Carrasco L, et al. Tuberculosis transmission risk and infection control in a hospital emergency department in Lima, Peru. Int J Tuberc Lung Dis. 2010;14(9):1120–6. [ Links ]
29. Lienhardt C, Cook SV, Burgos M, Yorke-Edwards V, Rigouts L, Anyo G, et al. Efficacy and Safety of a 4-Drug Fixed-Dose Combination Regimen Compared With Separate Drugs for Treatment of Pulmonary Tuberculosis. JAMA. 2011;305(14):1415-23. DOI: 10.1001/jama.2011.436. [ Links ]
30. World Health Organization [Internet]. Guidelines for treatment of drug-susceptible tuberculosis and patient care, 2017 update [Fecha de acceso: 25 de enero 2019]. Disponible en: https://www.who.int/tb/publications/2017/dstb_guidance_2017/en/. [ Links ]
31. World Health Organization [Internet]. Rapid Communication: Key changes to treatment of multidrug- and rifampicin- resistant tuberculosis (MDR/RR-TB), 2018 [Fecha de acceso: 25 de enero 2019]. Disponible en: https://www.who.int/tb/publications/2018/rapid_communications_MDR/en/. [ Links ]
32. Ticona E. Tuberculosis: ¿Se agotó el enfoque biomédico?. Rev Peru Med Exp Salud Publica. 2009;26(3):273–5. [ Links ]
33. Acemoglu D, Robinson JA. Por qué fracasan los países. Barcelona: DEUSTO. 2012: 608p.
Conflictos de interés: El autor declara no tener conflictos de interés
Fuente de financiamiento: Autofinanciado
Correspondencia:
Eduardo Ticona Chávez
eticonacrg@gmail.com
Recibido: 8 de febrero 2019
Aprobado: 25 de febrero 2019
Publicación en línea: 27 de marzo 2019














