Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Anales de la Facultad de Medicina
versión impresa ISSN 1025-5583
An. Fac. med. vol.80 no.2 Lima abr./jun. 2019
http://dx.doi.org/10.15381/anales.802.16422
GUÍAS DE PRÁCTICA CLÍNICA
Prevención y manejo clínico de pre eclampsia y eclampsia: Guía de práctica clínica basada en evidencias del instituto de referencia nacional en salud materna del Perú
Prevention and clinical management of pre-eclampsia and eclampsia: Evidence-based clinical practice guidelines from the national reference institute in maternal health of Peru
Enrique Guevara Ríos1,a, Carlos Pérez Aliaga1,a, Walter De la Peña Meniz1,b, Oscar Limay Ríos1,a, Luis Meza Santibáñez1,a, Silvia Ching Ganoza2,a, Miriam Rojas Aguedo1,c, Marlene Huayanay Bernabé1,d, Oswaldo Gonzales Carrillo1,a, Antonio Luna Figueroa1,4,a, Jenby Orihuela Salazar1,c, Nelly Angulo Rivera2,c, Karen Huamán Sánchez3,4,e, Gloria Carmona Clavijo3,4,e, Catherine Bonilla Untiveros3,4,h, Celia Castillo Villacrez3,4,b, Nora Reyes Puma3,4,f, Patricia Caballero Ñopo3,4,g
1 Instituto Nacional Materno Perinatal, Ministerio de Salud. Lima, Perú.
2 Red de Salud San Juan de Lurigancho, Ministerio de Salud. Lima, Perú.
3 Unidad de Análisis y Generación de Evidencias en Salud Pública, Instituto Nacional de Salud. Lima, Perú.
4 Universidad Nacional Mayor de San Marcos. Lima, Perú.
a Médico gineco obstetra
b Médico intensivista
c Licenciada en obstetricia
d Médico anestesiólogo
e Licenciada en enfermería, master in science
f Médico cirujano, magister en salud pública
g Médico infectólogo, master in science
h Licenciada en nutrición, magister en nutrición y alimentos
RESUMEN
Introducción. En Perú, los trastornos hipertensivos del embarazo son la segunda causa de mortalidad materna. Objetivo. La presente guía de práctica clínica basada en evidencias (GPC-BE) brinda recomendaciones para la prevención y tratamiento de la pre-eclampsia y eclampsia. Métodos. Se elaboró una GPC-BE adaptada mediante un proceso sistemático, riguroso y transparente con un grupo elaborador conformado por metodólogos y profesionales de la salud expertos en el manejo de la enfermedad. La guía cuenta con dieciséis preguntas clínicas y dieciséis recomendaciones. Se realizó la búsqueda y preselección de GPC, las mismas que fueron evaluadas mediante el instrumento "Appraisal of Guidelines for Research and Evaluation II" (AGREE II), para su adaptación. La búsqueda sistemática de evidencias para responder las preguntas clínicas se realizó en múltiples bases de datos: MEDLINE/PubMed, EMBASE/Ovid, Cochrane Library, LILACS y SciELO. Las evidencias fueron seleccionadas y analizadas críticamente por pares clínicos y metodológicos; las recomendaciones fueron elaboradas mediante la metodología Grading of Recommendations Assessment, Development, and Evaluation (GRADE). Resultados. Con la participación de un panel de expertos clínicos del Instituto Nacional Materno Perinatal, redes de salud y otras instituciones de referencia, se elaboraron 16 recomendaciones dirigidas a la prevención y tratamiento de mujeres gestantes en riesgo de pre-eclampsia, gestantes con pre-eclampsia, eclampsia o enfermedad hipertensiva. Conclusiones. Este artículo resume la guía de práctica clínica basada en evidencias para la prevención y tratamiento de pre-eclampsia y eclampsia en gestantes en el instituto de referencia nacional en salud materna y neonatal del Perú.
Palabras clave: Preeclampsia; Eclampsia; Hipertensión Inducida en el Embarazo; Guía de Práctica Clínica; Medicina Basada en Evidencias; Enfoque GRADE (fuente: DeCS BIREME).
ABSTRACT
Introduction. In Peru, hypertensive disorders of pregnancy are the second cause of maternal mortality. Objective. This evidence-based clinical practice guideline (EB-CPG) provides recommendations for the prevention and treatment of pre-eclampsia and eclampsia. Methods. An adapted EB-CPG was elaborated through a systematic, rigorous and transparent process with a group consisting of methodologists and health professionals who are experts in the management of the disease. The guide has sixteen clinical questions and sixteen recommendations. The search and pre-selection of EB-CPGs were performed, which were evaluated through the "Appraisal of Guidelines for Research and Evaluation II" tool (AGREE-II), for its adaptation. The systematic search for evidence to answer the 16 clinical questions were made in multiple databases: MEDLINE / PubMed, EMBASE / Ovid, Cochrane Library, LILACS and SciELO. Evidences were selected and analyzed critically by clinicians and methodologists in pairs, recommendations were elaborated through the Grading of Recommendations Assessment, Development, and Evaluation methodology (GRADE). Results. With the participation of a panel of clinical experts from the National Perinatal Maternal Institute, representatives from health care networks and other reference institutions, 16 recommendations were established for the prevention and treatment of pregnant women at risk of pre-eclampsia, for pregnant women with pre-eclampsia, eclampsia or hypertensive disease. Conclusions. This article summarizes the evidence-based clinical practice guidelines for the prevention and treatment of preeclampsia and eclampsia in peruvian pregnant women for the national reference institute for maternal and neonatal health of Peru.
Keywords: Pre-eclampsia; Eclampsia; Hypertension, Pregnancy-Induced; Clinical Practice Guidelines; Evidence-Based Medicine; GRADE Approach (source: MeSH NLM).
INTRODUCCIÓN
La enfermedad hipertensiva del embarazo causa el 21% de muertes maternas en el país, representando el segundo lugar. En los años 2015, 2016, 2017 y 2018 se notificaron en total 415 328, 377 y 362 muertes maternas respectivamente, siendo que cada año la mayoría de mujeres fallecidas se encuentran entre los 20 y 35 años de edad1.
El manejo clínico de pre-eclampsia y eclampsia ha sido siempre abordado en normas técnicas y directivas del Ministerio de Salud del Perú. Estas directivas tradicionalmente han priorizado la administración del tratamiento sólo en servicios de salud del tercer nivel de atención, y la aplicación de criterios para el traslado de las pacientes desde los centros de salud materno infantil del primer nivel. Los reportes estadísticos evidenciaron que este tipo de recomendaciones generaron la derivación de gestantes con preeclampsia o eclampsia con criterios de severidad que fallecieron en el Instituto Nacional Materno Perinatal (INMP), limitando la posibilidad de detección y manejo temprano. Asimismo, respecto a las alternativas de tratamiento, ha existido variabilidad en la elección de las opciones farmacológicas, por limitaciones en el uso de evidencia para tomar decisiones clínicas.
En este contexto, siguiendo las directrices metodológicas aprobadas en el 2015 para el desarrollo de guías de práctica clínica basadas en evidencia (GPC BE)2, las autoridades y profesionales del INMP -institución de referencia nacional en salud materna y neonatal-, en colaboración con el Instituto Nacional de Salud (INS), a través de la Unidad de Análisis y Generación de Evidencias en Salud Pública (UNAGESP), elaboraron la "Guía de Práctica Clínica para la prevención y manejo de la Pre-eclampsia y Eclampsia"3. Esta guía brinda recomendaciones basadas en evidencia para la atención de las gestantes en riesgo de pre-eclampsia, gestantes con pre-eclampsia o eclampsia, o con enfermedad hipertensiva. Tiene como principales aportes las recomendaciones dirigidas al primer nivel de atención para reducir el riesgo de pre-eclampsia o para iniciar la administración de sulfato de magnesio antes de trasladar a la gestante. Del mismo modo, son un aporte innovador las recomendaciones para disminuir la variabilidad en el tratamiento de pre-eclampsia y eclampsia en el tercer nivel o para definir la decisión por el manejo expectante versus la culminación del embarazo según la edad gestacional de la paciente. Todas las recomendaciones han sido generadas por un grupo elaborador multidisciplinario de profesionales del INMP y los diferentes niveles de atención quienes, a través de un proceso estratégico de transferencia tecnológica, incorporaron competencias metodológicas para el desarrollo de esta y otras futuras GPC BE.
METODOLOGÍA
Se realizó un proceso metodológico de adaptación de GPC-BE de manera rigurosa, sistemática y transparente usando el enfoque GRADE. La versión extensa se encuentra disponible en: https://web.ins.gob.pe/sites/default/files/Archivos/cnsp/unagesp/Guia_de_Practica_Clinica_para_la_prevencion_y_manejo_de_Preeclampsia_y_Eclampsia_Version_extensa_v3.pdf.
Conformación de los grupos y panel de expertos: se conformó un grupo metodológico (GM) integrado por profesionales de la UNAGESP que condujeron el proceso de transferencia tecnológica y asesoramiento técnico a los profesionales médicos gineco-obstetras, intensivistas, anestesiólogos y otras profesiones de salud, pertenecientes al INMP, instituciones del primer y segundo nivel de atención y la Sociedad Peruana de Ginecología y Obstetricia; todos con amplia experiencia en el manejo clínico de preeclampsia y eclampsia. El objetivo de la guía fue brindar recomendaciones basadas en evidencia científica con énfasis en la prevención y el manejo temprano de la pre-eclampsia y eclampsia.
Selección de guías internacionales y formulación de preguntas PICO: el proceso de identificación de guías internacionales de calidad se realizó por los asesores regionales en guías de práctica clínica de la Organización Panamericana de la Salud (OPS), el equipo metodológico de la Universidad McMaster (Canadá) y el INS. Se identificaron y seleccionaron dos GPC-BE sobre pre-eclampsia y eclampsia desarrolladas por Arabia Saudita4,5. Para determinar su nivel de calidad fueron evaluadas utilizando el instrumento AGREE II6, resultando ambas guías de buena calidad metodológica. El grupo elaborador (GE) formuló preguntas clínicas en formato PICO (population, intervention, comparison y outcome, por sus siglas en inglés) y las comparó con las preguntas clínicas incluidas en las guías de Arabia Saudita. Posteriormente, analizó la relevancia de cada pregunta para el contexto local y convocó a un grupo ampliado de profesionales denominado "panel de expertos", con el cual, a modo de consenso desarrollaron un proceso de priorización y validación final de las preguntas PICO.
Revisión y síntesis de evidencia: se replicaron y actualizaron las estrategias de búsqueda sistemática de las guías originales en las bases de datos Cochrane Library, MEDLINE, LILACS y SciELO; estas dos últimas a fin de encontrar evidencias regionales y nacionales sobre valores y preferencias de los pacientes.
Gradación del cuerpo de la evidencia: se seleccionó la evidencia resultante de la búsqueda por título y resumen por el GE, luego se revisaron a texto completo los artículos seleccionados y las discrepancias entre revisores fueron resueltas por consenso. La calificación del cuerpo de la evidencia se realizó utilizando la metodología GRADE, según se describe en la tabla 1.

Formulación de recomendaciones y diálogo deliberativo: para la formulación de recomendaciones se consideró la calidad de la evidencia, el balance riesgo-beneficio, la factibilidad de la intervención y los costos implicados. Para incorporar la perspectiva de los pacientes, se realizó una búsqueda de evidencia cualitativa sobre sus valores y preferencias. El GE con el panel de expertos discutieron estos aspectos y plantearon las recomendaciones finales durante el diálogo deliberativo, cuya interpretación se muestra en la tabla 2, y utilizando la metodología GRADE.

Desarrollo de recomendaciones de la guía
La guía cuenta con 16 preguntas PICO (mostradas en las tablas 3 a 6) y recomendaciones orientadas a la prevención y tratamiento (tabla 7) de la pre-eclampsia y eclampsia, lo que incluye el manejo farmacológico y la decisión clínica intervencionista versus expectante respecto a la continuación del embarazo.

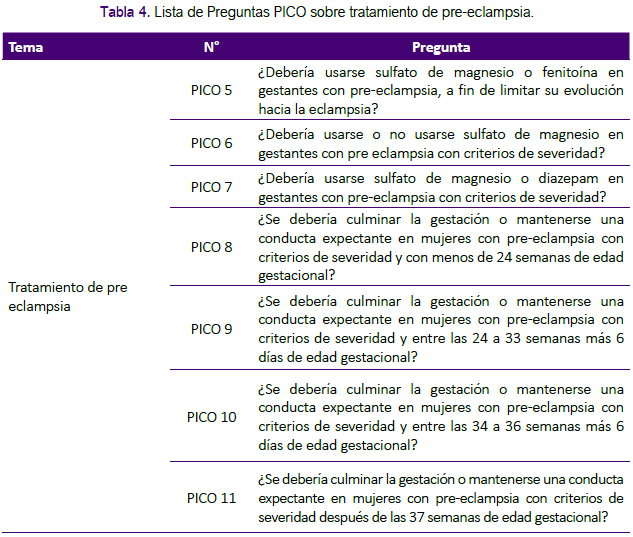


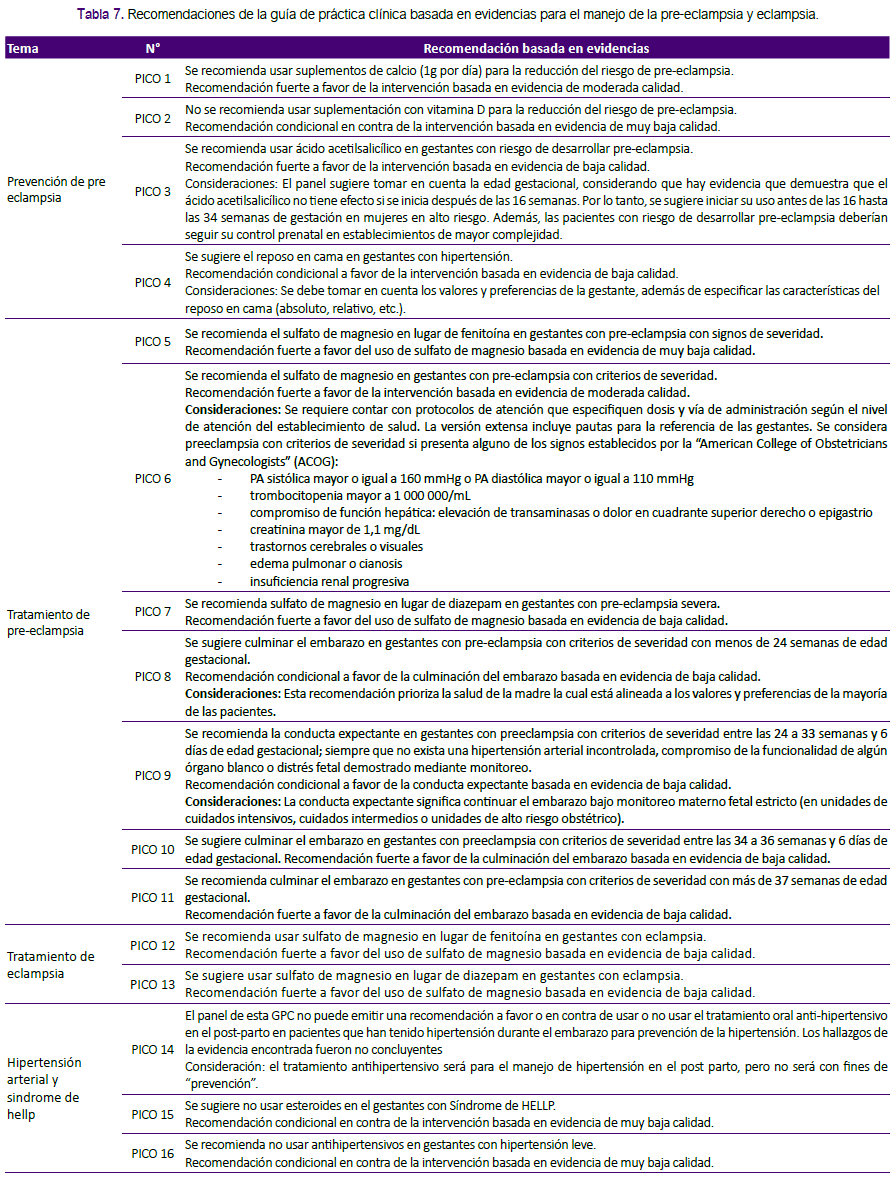
A continuación se describe el proceso de desarrollo basado en la metodología GRADE:
I. PREVENCIÓN DE LA PRE ECLAMPSIA
Pregunta 1.¿En las gestantes, el utilizar suplementación con calcio en comparación con no utilizarla, actúa favorablemente en la reducción del riesgo de pre-eclampsia?
De la evidencia científica a la práctica clínica
La suplementación con calcio redujo la hipertensión, siendo el beneficio mayor para los grupos de gestantes de alto riesgo. Este suplemento es financiado por el Seguro Integral de Salud y según reportes de International Network of Agencies for Health Technology Assessment (INAHTA)7, la suplementación de calcio es una intervención costo efectiva8.
Pregunta 2. ¿En las gestantes, el utilizar suplementación con vitamina D en comparación con no utilizarla, actúa favorablemente en la reducción del riesgo de pre-eclampsia?
De la evidencia científica a la práctica clínica
La administración de vitamina D podría reducir el riesgo de pre-eclampsia, pero cuando se administra asociada con el calcio se incrementa el riesgo de parto prematuro, por ello se sostiene la necesidad de estudios de más alta calidad que puedan demostrar la seguridad y eficacia de su uso9,10.
Pregunta 3. ¿En las gestantes con riesgo de desarrollar pre-eclampsia, utilizar (o administrar) ácido acetilsalicílico en comparación con la no utilización, actúa favorablemente en la reducción del riesgo de pre-eclampsia?
De la evidencia científica a la práctica clínica
El impacto de esta intervención es aceptable y factible considerando que el ácido acetilsalicílico está incluido en el Petitorio Nacional Único de Medicamentos (PNUME)7,11,12.
Pregunta 4. ¿En las gestantes con hipertensión arterial, practicar reposo en cama en comparación con actividades no restringidas actúa favorablemente en la reducción del riesgo de pre-eclampsia?
De la evidencia científica a la práctica clínica
No se ha logrado identificar evidencia suficiente que sustente los beneficios o daños claros de esta intervención en la reducción del riesgo de pre-eclampsia. Probablemente el reposo esté influenciado por las decisiones individuales en cada gestante al evaluar los factores a favor y en contra de la intervención tomando en cuenta sus valores y preferencia13.
II. TRATAMIENTO DE LA PRE ECLAMPSIA
Pregunta 5. ¿Debería usarse sulfato de magnesio o fenitoína en gestantes con pre eclampsia, a fin de limitar su evolución hacia la eclampsia?
De la evidencia científica a la práctica clínica
El sulfato de magnesio es bien tolerado con bajos efectos colaterales14. Por su bajo costo15, es accesible en todos los niveles de atención, para ser administrado antes del traslado de la gestante al tercer nivel. Su uso contribuiría a la equidad en la atención. El panel de la guía no recomienda el uso de fenitoína en ningún nivel de atención.
Pregunta 6. ¿Debería usarse o no usarse sulfato de magnesio en gestantes con pre eclampsia con criterios de severidad?
De la evidencia científica a la práctica clínica
Con al uso del sulfato de magnesio disminuyó en más de la mitad el riesgo de pre-eclampsia, hubo reducción no significativa de la mortalidad materna y se redujo el riesgo de desprendimiento prematuro de placenta16. Los efectos colaterales (disminución de frecuencia respiratoria y de frecuencia cardiaca) se encontraron en el 25% de los casos, siendo sin embargo menores a los que se presentan con otros anticonvulsivantes17-20.
El panel no recomienda el uso de otros anticonvulsivantes como fenobarbital o diazepam, por el contrario se propicia el uso del sulfato de magnesio desde el primer nivel de atención antes de hacer el traslado al mayor nivel de complejidad.
En los anexos de la versión extensa de esta guía se pueden encontrar las pautas de administración del sulfato de magnesio del INMP3.
Pregunta 7. ¿Debería usarse sulfato de magnesio o diazepam en gestantes con pre eclampsia con criterios de severidad?
De la evidencia científica a la práctica clínica
El sulfato de magnesio ha demostrado ser más efectivo clínicamente que cualquier otro anticonvulsivante, y su nivel de toxicidad en relación a depresión ventilatoria en comparación con diazepam es bajo14,17. El panel considera que el impacto de la intervención es aceptable y factible de incrementar la equidad en salud18-20.
Pregunta 8. ¿Se debería culminar la gestación o mantenerse una conducta expectante en mujeres con pre eclampsia con criterios de severidad y con menos de 24 semanas de edad gestacional?
De la evidencia científica a la práctica clínica
Se considera culminación de la gestación como el tratamiento intervencionista basado en la inducción del trabajo de parto o la cesárea; y se considera manejo expectante la decisión de continuar con el embarazo con monitoreo materno y fetal estricto11,18,21. El panel de la guía consideró que mediante la conducta intervencionista la posibilidad de supervivencia perinatal de un feto de igual o menor a 24 semanas es mínima; por el contrario, el beneficio a la madre es muy alto.
Pregunta 9. ¿Se debería culminar la gestación o mantenerse una conducta expectante en mujeres con pre-eclampsia con criterios de severidad y entre las 24 a 33 semanas y 6 días de edad gestacional?
De la evidencia científica a la práctica clínica
En las gestantes con estas características la letalidad es alta, pero la posibilidad de supervivencia perinatal aumenta conforme avanza la gestación, siendo necesario el monitoreo. El manejo expectante es posible por las mejores condiciones para el nacimiento y atención de un prematuro. El riesgo de esta decisión es la evolución desfavorable hacia eclampsia y si durante el manejo expectante se aprecia compromiso de órgano blanco, es necesario culminar el embarazo.
Pregunta 10. ¿Se debería culminar la gestación o mantenerse una conducta expectante en mujeres con pre-eclampsia con criterios de severidad y entre las 34 a 36 semanas y 6 días de edad gestacional?
De la evidencia científica a la práctica clínica
Se recomienda la culminación del embarazo en este grupo porque el beneficio para los recién nacidos con el tratamiento expectante es incierto y existe riesgo de progresión de la pre-eclampsia18,21-23. Este manejo evitará la progresión de la hipertensión y sus complicaciones (eclampsia, síndrome de HELLP, desprendimiento prematuro de placenta, ruptura hepática).
Pregunta 11. ¿Se debería culminar la gestación o mantenerse una conducta expectante en mujeres con pre-eclampsia con criterios de severidad después de las 37 semanas de edad gestacional?
De la evidencia científica a la práctica clínica
El panel consideró la culminación del embarazo como la mejor alternativa en gestantes a término. El beneficio es la no exposición a la progresión de la enfermedad para ambos23.
III. TRATAMIENTO DE LA ECLAMPSIA
Pregunta 12. ¿Debería usarse sulfato de magnesio o fenitoína en gestantes con eclampsia?
De la evidencia científica a la práctica clínica
El sulfato de magnesio se asocia con una reducción sustancial de la recurrencia de las convulsiones, en comparación con fenitoína. Su nivel de toxicidad en relación a depresión ventilatoria es bajo. Asimismo, es un medicamento de bajo costo, que lo hace accesible14.
Pregunta 13. ¿Debería usarse sulfato de magnesio o diazepam en gestantes con eclampsia?
De la evidencia científica a la práctica clínica
El sulfato de magnesio se asocia con reducción de la mortalidad materna y recurrencia de convulsiones en comparación con diazepam11.
IV. HIPERTENSIÓN ARTERIAL Y SINDROME DE HELLP
Pregunta 14. ¿Debería usarse o no usarse tratamiento oral antihipertensivo, para la prevención de la hipertensión en el post parto?
De la evidencia científica a la práctica clínica
Se concluye que se requiere mayor evidencia antes de recomendar esta práctica23,24.
Pregunta 15. ¿En las gestantes con Síndrome de HELLP, el uso de esteroides en comparación con la no utilización, actúa favorablemente en la evolución de la enfermedad?
De la evidencia científica a la práctica clínica
De acuerdo a los estudios clínicos revisados, no existe beneficio con el uso de esteroides en el síndrome de HELLP25.
Pregunta 16. ¿Debería usarse o no usarse antihipertensivos en gestantes con hipertensión leve?
De la evidencia científica a la práctica clínica
Aún no existe evidencia suficiente que sustente los beneficios o daños de esta intervención. Se deben tomar en cuenta los desenlaces que pueden presentarse en el feto16,19,26.
RECOMENDACIONES PARA LA INVESTIGACIÓN
Durante el proceso de dialogo deliberativo con aplicación del sistema GRADE, se identificaron las siguientes necesidades de investigación:
a. Evaluación del riesgo de hipertensión y otras complicaciones en gestantes que han presentado hipertensión durante el embarazo.
b. Uso de sulfato de magnesio en pacientes con pre eclampsia sin signos de severidad.
c. Beneficios de la administración de sulfato de magnesio vía intramuscular versus intravenosa.
d. Preferencias y valores de las gestantes con pre eclampsia en relación al reposo en cama versus actividades no restringidas.
AGRADECIMIENTOS
Al Dr. Carlos Cuello, profesor de la Universidad Mac Master, Canadá, por su asesoramiento metodológico. A los doctores José Pacheco Romero y Pedro Saona Ugarte por aceptar ser los revisores externos nacionales de la guía. Y al Dr. Ludovic Reveiz Herault, médico epidemiólogo de la Organización Panamericana de la Salud Sede Washington, por su asesoramiento como revisor metodológico internacional.
REFERENCIAS BIBLIOGRÁFICAS
1. Dirección General de Epidemiología, Ministerio de Salud del Perú [Internet]. Boletín Epidemiológico (Lima - Perú), volumen 24 - semana epidemiológica Nº 4, 2016 [Fecha de acceso: 23 de mayo 2019]. Disponible en: http://www.dge.gob.pe/portal/docs/vigilancia/boletines/2016/04.pdf. [ Links ]
2. Dirección General de Salud de las Personas, Ministerio de Salud, Perú [Internet]. Documento Técnico: "Metodología para la elaboración de Guías de Práctica Clínica". RM N° 414-2015/MINSA [Fecha de acceso: 23 de mayo 2019]. Disponible en: http://bvs.minsa.gob.pe/local/MINSA/3301.pdf. [ Links ]
3. Ministerio de Salud del Perú [Internet]. Instituto Nacional Materno Perinatal, Instituto Nacional de Salud. Guía de práctica clínica para la prevención y manejo de Preeclampsia y eclampsia -versión extensa-, 2017 [Fecha de acceso: 23 de mayo 2019]. Disponible en: http://bvs.minsa.gob.pe/local/MINSA/4220.pdf. [ Links ]
4. Saudi Center for Evidence Based Health Care [Internet]. Clinical Practice Guideline on Managements of Eclampsia [Fecha de acceso: 17 de mayo 2019]. Disponible en: http://www.moh.gov.sa/endepts/Proofs/Pages/Guidelines.aspx. [ Links ]
5. Saudi Center for Evidence Based Health Care [Internet]. Clinical Practice Guideline on Managements of Pre-Eclampsia [Fecha de acceso: 17 de mayo 2019]. Disponible en: http://www.moh.gov.sa/endepts/Proofs/Pages/Guidelines.aspx. [ Links ]
6. Consorcio AGREE, GuíaSalud, España. Instrumento AGREE II: Instrumento para la evaluación de guías de práctica clínica-versión español- [Internet]. Disponible en: http://www.guiasalud.es/contenidos/documentos/Guias_Practica_Clinica/SpanishAGREE-II.pdf. [ Links ]
7. Meads CA, Cnossen JS, Meher S, Juarez-Garcia A, ter Riet G, Duley L, etal. Methods of prediction and prevention of pre-eclampsia: systematic reviews of accuracy and effectiveness literature with economic modelling. Health Technol Assess Winch Engl. 2008;12(6):iii-iv, 1-270. [ Links ]
8. Chicaíza-Becerra LA, García-Molina M, OviedoAriza SP, Urrego-Novoa JR, Rincón-Rodríguez CJ, Rubio-Romero JA, et al. Costo efectividad del suplemento de calcio para reducir la mortalidad materna asociada a preeclampsia en Colombia. Rev Salud Pública. 2016;18:300-10. DOI: http://dx.doi.org/10.15446/rsap.v18n2.48776. [ Links ]
9. De-Regil LM, Palacios C, Ansary A, Kulier R, PenaRosas JP. Vitamin D supplementation for women during pregnancy. Cochrane Database Syst Rev. 2012;(2):CD008873. DOI: 10.1002/14651858.CD008873.pub2. [ Links ]
10. Ben W J Mol, Claire T Roberts, Shakila Thangaratiam, Laura A Magee, Christianne J M de Groot, Justus Hofmeyr. Pre-eclampsia. Lancet. 2016;387(10022):999-1011. DOI: https://doi.org/10.1016/S0140-6736(15)00070-7. [ Links ]
11. Duley L, Henderson-Smart DJ, Meher S, King JF. Antiplatelet agents for preventing pre-eclampsia and its complications. Cochrane Database Syst Rev. 2007;(2):CD004659. DOI: 10.1002/14651858.CD004659.pub2. [ Links ]
12. Askie L, Henderson-Smart D, Ko H. Restricted versus liberal oxygen exposure for preventing morbidity and mortality in preterm or low birth weight infants. Cochrane Database Syst Rev. 2009(1):CD001077. DOI: 10.1002/14651858.CD001077.pub2. [ Links ]
13. Meher S, Abalos E, Carroli G. Bed rest with or without hospitalisation for hypertension during pregnancy. Cochrane Database Syst Rev. 2005;(4):CD003514. DOI: 10.1002/14651858.CD003514.pub2. [ Links ]
14. Duley L, Gulmezoglu AM, Henderson-Smart DJ, Chou D. Magnesium sulfate and other anticonvulsants for women with preeclampsia. Cochrane Database of Systematic Reviews. 2010;(11):CD000025. DOI: 10.1002/14651858.CD000025.pub2. [ Links ]
15. Zakiyah N, Postma MJ, Baker PN, van Asselt AD, IMPROvED Consortium. Pre-eclampsia Diagnosis and Treatment Options: A Review of Published Economic Assessments. PharmacoEconomics. 2015;33(10):1069-82. DOI: 10.1007/s40273-015-0291-x. [ Links ]
16. Abalos E, Duley L, Steyn DW, Henderson-Smart DJ. Antihypertensive drug therapy for mild to moderate hypertension during pregnancy. Cochrane Database Syst Rev. 2007;(1):CD002252. DOI: 10.1002/14651858.CD002252.pub2. [ Links ]
17. American Collegue of Obstetricians and Gynecologist [Internet]. Task Force on Hipertension in Pregnancy. [Fecha de acceso: 13 de marzo de 2017]. Disponible en: http://www.acog.org/Resources-And-Publications/Task-Force-andWork-Group-Reports/Hypertension-in-Pregnancy. [ Links ]
18. Souza NL, Araujo ACPF, Costa ICC. Significados atribuídos por puérperas às síndromes hipertensivas da gravidez e nascimento prematuro. Rev Esc Enferm USP. 2011;45(6):1285-92. [ Links ]
19. Dirección General de Medicamentos, Insumos y Drogas, Ministerio de Salud del Perú [Internet]. Petitorio Nacional Único de Medicamentos Esenciales, 2015 [Fecha de acceso: 22 de abril 2019]. Disponible en: http://www.digemid.minsa.gob.pe/UpLoad/UpLoaded/PDF/Normatividad/2015/RM_399-2015.pdf. [ Links ]
20. Simon J, Gray A, Duley L, Magpie Trial Collaborative Group. Cost-effectiveness of prophylactic magnesium sulphate for 9996 women with pre-eclampsia from 33 countries: economic evaluation of the Magpie Trial. BJOG. 2006;113(2):144-51. DOI: 10.1111/j.1471-0528.2005.00785.x. [ Links ]
21. Churchill D, Duley L, Thornton JG, Jones L. Interventionist versus expectant care for severe preeclampsia between 24 and 34 weeks’ gestation. Cochrane Database Syst Rev. 2013;(7):CD003106. DOI: 10.1002/14651858.CD003106.pub2.
22. National Collaborating Centre for Women’s and Children’s Health (UK). Hypertension in Pregnancy: The Management of Hypertensive Disorders During Pregnancy. London: RCOG Press; 2010.
23. Koopmans CM, Bijlenga D, Groen H, Vijgen SM, Aarnoudse JG, Bekedam DJ, etal. Induction of labour versus expectant monitoring for gestational hypertension or mild pre-eclampsia after 36 weeks’ gestation (HYPITAT): a multicentre, open-label randomised controlled trial. Lancet. 2009;374(9694):979-88. DOI: 10.1016/S0140-6736(09)60736-4.
24. Magee L, von Dadelszen P. Prevention and treatment of postpartum hypertension. Cochrane Database Syst Rev. 2013;(4):CD004351. DOI: 10.1002/14651858.CD004351.pub3. [ Links ]
25. Woudstra DM, Chandra S, Hofmeyr GJ, Dowswell T. Corticosteroids for HELLP (hemolysis, elevated liver enzymes, low platelets) syndrome in pregnancy. Cochrane Database Syst Rev. 2010;(9):CD008148. DOI: 10.1002/14651858.CD008148.pub2. [ Links ]
26. Juárez-García M, Ortiz-Saavedra P, Gutiérrez-Fernán-Segarra L, Casas-Castañeda J. Patrón y costo del tratamiento antihipertensivo para pacientes ambulatorios en un hospital general. Rev Soc Perú Med Interna. 2008;21(1):17-21. [ Links ]
Conflictos de interés: Los autores declaran no tener conflictos de interés
Fuente de financiamiento: Instituto Nacional de Salud e Instituto Nacional Materno Perinatal
Contribuciones de autoría: Todos los autores participaron en el proceso de elaboración de la guía. KHS, NRP, PCÑ y CPA redactaron la primera versión del artículo. Todos los autores participaron en la discusión de los estudios y la formulación de las recomendaciones de la guía en su versión extensa. Todos los autores revisaron y aprobaron la versión final del artículo.
Correspondencia:
Gloria Carmona Clavijo
gloriacarmona.c@gmail.com
Recibido: 2 de junio 2019
Aceptado: 24 de junio 2019
Publicación en línea: 28 de junio 2019














