INTRODUCCIÓN
La sepsis neonatal es la segunda causa de mortalidad neonatal en el Perú (21,77%, 2016), luego de la prematuridad (28,47%). La mortalidad neonatal es el principal componente de la mortalidad general en todos los niños menores de 1 año (66,6%) y de los niños menores de 5 años peruanos (55,6%) 1,2,3.
Según la Organización Mundial de la Salud (OMS), el 75% de las muertes neonatales se presentan durante la primera semana de vida, correspondiendo al 47% del total de defunciones en niños menores de cinco años 4. En la Región de América Latina y el Caribe, esta proporción es de 61,1% y 47,8%, respectivamente 5.
Diversos factores constituyen limitaciones para la prevención, diagnóstico y tratamiento de la sepsis neonatal, principalmente la variabilidad en múltiples aspectos como: la definición de enfermedad, un limitado conocimiento de factores de riesgo en neonatos y sus madres, la escasa información sobre la precisión de pruebas diagnósticas comúnmente utilizadas, la falta de consenso acerca del esquema de tratamiento antimicrobiano frente a la presencia de factores de riesgo materno, genera una necesidad en las instituciones de contar con mapas microbiológicos como herramienta adecuada para orientar el tratamiento 2,6.
La sepsis neonatal es un conjunto de signos y síntomas clínicos causada por una infección sistémica, asociada a factores de riesgo maternos, neonatales u hospitalarios 1, derivado de la invasión y proliferación de bacterias, hongos o virus en el torrente sanguíneo del recién nacido (RN), manifestándose dentro de los primeros 28 días de vida, actualmente se incluye la sepsis diagnosticada después de esta edad, en recién nacidos de muy bajo peso. Se denomina sepsis temprana cuando se presenta dentro de las primeras 72 horas de vida, y sepsis tardía cuando ocurre luego de este período 2. En la presente guía se considerarán las infecciones bacterianas como causa de sepsis 10,11.
En este contexto, esta guía de práctica clínica basada en evidencias permitirá estandarizar acciones en el diagnóstico, manejo y prevención de la sepsis neonatal, brindando recomendaciones para la toma de decisiones clínicas, que beneficien a la población y al sistema de salud peruano; por ello el Instituto Nacional Materno Perinatal (INMP) del Ministerio de Salud impulsó su realización mediante un trabajo conjunto con el Instituto Nacional de Salud (INS).
METODOLOGÍA
Se realizó un proceso sistemático, riguroso y transparente aplicando el enfoque GRADE, siguiendo las pautas metodológicas y normativas del Ministerio de Salud del Perú 7 (versión extensa disponible en: https://www.inmp.gob.pe/transparencia/general/resoluciones-directora les-2019).
Conformación de los grupos y panel de expertos: El grupo elaborador (GE) de la guía estuvo integrado por expertos clínicos del INMP y metodólogos del INS, quienes brindaron asistencia técnica y transferencia tecnológica, acompañado de un panel de expertos nacionales convocado en momentos clave del proceso y en la elaboración de recomendaciones finales, conformado por neonatólogos, pediatras, ginecólogos, tecnólogos médicos, anatomopatólogos, biólogos y enfermeras representantes de hospitales de Lima y provincias, institutos especializados en pediatría, un centro de salud materno infantil y una sociedad científica.
Objetivo: Brindar recomendaciones informadas en evidencia para estandarizar la prevención, el diagnóstico y el manejo farmacológico oportuno de la sepsis temprana y tardía. Las recomendaciones están dirigidas a disminuir la variabilidad clínica, mejorar la calidad de atención y reducir la inequidad en la atención de RN con sepsis neonatal en el Perú.
Formulación de preguntas PICO y evaluación de guías internacionales: Se formularon en formato PICO (population, intervention, comparison y outcome, por sus siglas en inglés), a partir de los puntos de variabilidad clínica y brechas de conocimiento en el algoritmo de atención de la sepsis neonatal vigente, luego fueron priorizadas y validadas con un panel de expertos.
Para la identificación de guías, se consultaron bases de datos y repositorios oficiales de instituciones internacionales desarrolladoras de guías, identificándose siete guías, dos se excluyeron por encontrarse en idioma alemán, cuatro fueron eliminadas después de aplicar criterios de preselección (rigurosidad de la guía, año de publicación, similitud con la población objetivo y coincidencia con el tópico de estudio). Se evaluó la calidad utilizando el instrumento AGREE II (http://www.agreetrust.org)8, solo una guía, "Guía de práctica clínica. Recién nacido: sepsis neonatal temprana" (Colombia) obtuvo un puntaje de 87% en evaluación global y mayores al 80% en dominios críticos (alcance y objetivos, rigor en la elaboración y aplicabilidad) 9.
Proceso de revisión y síntesis de la evidencia: Mediante una matriz se compararon las preguntas clínicas de la guía seleccionada con las generadas por el GE, para definir las posibles a adaptar y las nuevas o de "novo". Para las preguntas adaptadas, se actualizaron las estrategias de búsqueda sistemática para incluir nueva evidencia disponible; mientras que para las preguntas de "novo" se construyeron nuevas estrategias en las bases de datos de Medline (PubMed), Embase (Ovid), Cochrane Library y LILACs (BvS OPS). La selección de evidencias se realizó mediante pares del INMP y el INS de acuerdo con criterios de inclusión y exclusión preestablecidos, y según jerarquía de evidencia, iniciando con revisiones sistemáticas con o sin metaanálisis, ensayos clínicos aleatorizados y estudios observacionales.
Gradación del cuerpo de la evidencia mediante GRADE: Fue categorizada en cuatro niveles: alta, moderada, baja y muy baja (Tabla 1). Para cada pregunta se elaboraron tablas de resumen de hallazgos GRADE (Summary of Findings tables/SoF) 10.
Tabla 1 Interpretación de los niveles de certeza de la evidencia, según la metodología de Grading of Recommendations lo tanto, es necesario evitar el uso de an-Assessment, Development, and Evaluation (GRADE).
| Nivel de evidencia GRADE | Características |
|---|---|
| Alta | Existe muy poca probabilidad que nuevos estudios cambien la certeza de los resultados. |
| Moderada | Probablemente puedan existir nuevos estudios que influyan en la confianza de los resultados estimados y puedan modificarlo. |
| Baja | Es muy probable que nuevos estudios influyan en la confianza de los resultados estimados y los modifiquen. |
| Muy baja | Cualquier resultado estimado es muy incierto. |
RECOMENDACIONES
Formulación de las recomendaciones y diálogo deliberativo
Se construyeron marcos de "evidencia para la decisión" (Evidence to decisions/ EtD) utilizando la plataforma virtual GRA-DEpro (https://gradepro.org/), considerando los beneficios y daños potenciales, valores y preferencias, aceptabilidad y factibilidad de la intervención, así como el uso de recursos necesarios, para determinar la fuerza y dirección de las recomendaciones (Tabla 2), mediante un diálogo deliberativo, en el que participó el panel de expertos clínicos y el GE de la guía 11. Finalmente, la presente guía tiene 16 preguntas clínicas y recomendaciones informadas en evidencia (tabla 3 y 4).
Tabla 2 Interpretación de la fuerza de la recomendación, según la metodología de Grading of Recommendations Assessment, Development, and Evaluation (GRADE).
| Fuerza de la recomendación | Significado |
|---|---|
| Fuerte a favor |
¿Los efectos deseables superan los efectos indeseables. ¿Se recomienda hacerlo |
| Condicional a favor |
¿Los efectos deseables probablemente superan los efectos indeseables. ¿Se sugiere hacerlo |
| Condicional en contra |
¿Los efectos indeseables probablemente superan los efectos deseables. ¿Se sugiere no hacerlo |
| Fuerte en contra |
¿Los efectos indeseables superan los efectos deseables. ¿Se recomienda no hacerlo |
Tabla 3 Preguntas PICO de la guía de práctica clínica informada en evidencias de sepsis neonatal.
| TEMA | N° | PREGUNTA |
|---|---|---|
| Prevención | PICO 1 | ¿En recién nacidos (RN), hijos de madres con Ruptura Prematura de Membranas (RPM) >18 horas, el uso de tratamiento antibiótico disminuye el riesgo de infección neonatal y mortalidad comparado con aquellos que no recibieron tratamiento antibiótico? |
| PICO 2 | En RN, hijos de madres que presentan corioamnionitis (definida solamente con criterios clínicos), ¿el inicio de tratamiento antibiótico en el período neonatal inmediato disminuye el riesgo de infección neonatal y morbilidad? | |
| PICO 3 | En RN, hijos de madres con fiebre > 38°C (no relacionada con corioamnionitis), ¿la iniciación de tratamiento antibiótico en el periodo neonatal inmediato disminuye el riesgo de infección neonatal y mortalidad? | |
| PICO 4 | ¿Qué factores de riesgo materno y fetal se asocian con sepsis neonatal para orientar el manejo? | |
| Diagnóstico | PICO 5 | En RN con factores de riesgo para sepsis neonatal temprana, ¿cuántos hallazgos al examen físico tienen buena sensibilidad y especificidad para detectar infección neonatal? |
| PICO 6 | En RN con sospecha de sepsis neonatal, ¿el hemograma y las medidas derivadas del mismo como índices leucocitarios, tienen alta sensibilidad para detectar infección neonatal? | |
| PICO 7 | En RN con sospecha de sepsis neonatal, atendidos en sitios donde esté disponible, ¿la procalcitonina tiene alta sensibilidad para detectar infección neonatal? | |
| PICO 8 | En RN con sospecha de infección neonatal, ¿las escalas sumativas de reportes de laboratorio de PCR y hallazgos del hemograma tienen buenas características operativas para detectar infección neonatal? | |
| Diagnóstico confirmatorio | PICO 9 | En RN con sepsis probable, ¿la toma de 2 o más hemocultivos incrementa la sensibilidad versus la toma de 1 hemocultivo, para el diagnóstico? |
| PICO 10 | En RN con sospecha de infección neonatal temprana, ¿cuáles son los factores de riesgo asociados a una probabilidad de neumonía lo suficientemente alta para que se justifique tomar una radiografía de tórax? | |
| PICO 11 | ¿La toma rutinaria de urocultivo debe formar parte del estudio confirmatorio de sepsis neonatal temprana? | |
| PICO 12 | En RN con sospecha de infección neonatal temprana, ¿cuáles son los factores de riesgo asociados a una probabilidad de meningitis lo suficientemente alta para que se justifique una punción lumbar? | |
| Tratamiento | PICO 13 | En RN con criterios para iniciar tratamiento para sepsis neonatal temprana, ¿qué esquemas antibióticos son adecuados en términos de efectividad y seguridad? |
| PICO 14 | En RN con sospecha de infección neonatal con resultado de hemocultivos negativos, ¿cuál es la duración óptima del tratamiento antibiótico? | |
| PICO 15 | En RN con sospecha de infección neonatal con resultado de hemocultivos positivos, ¿cuál es la duración óptima del tratamiento antibiótico? | |
| PICO 16 | ¿Cuál es el régimen de tratamiento antibiótico óptimo para la meningitis neonatal? |
Fuente: Guía de práctica clínica para la prevención, diagnóstico y tratamiento de la sepsis neonatal. Versión extensa - Instituto Nacional Materno Perinatal. RD N°290-2019-DG-INMP/MINSA.
Tabla 4 Recomendaciones de la guía de práctica clínica informada en evidencias de sepsis neonatal.
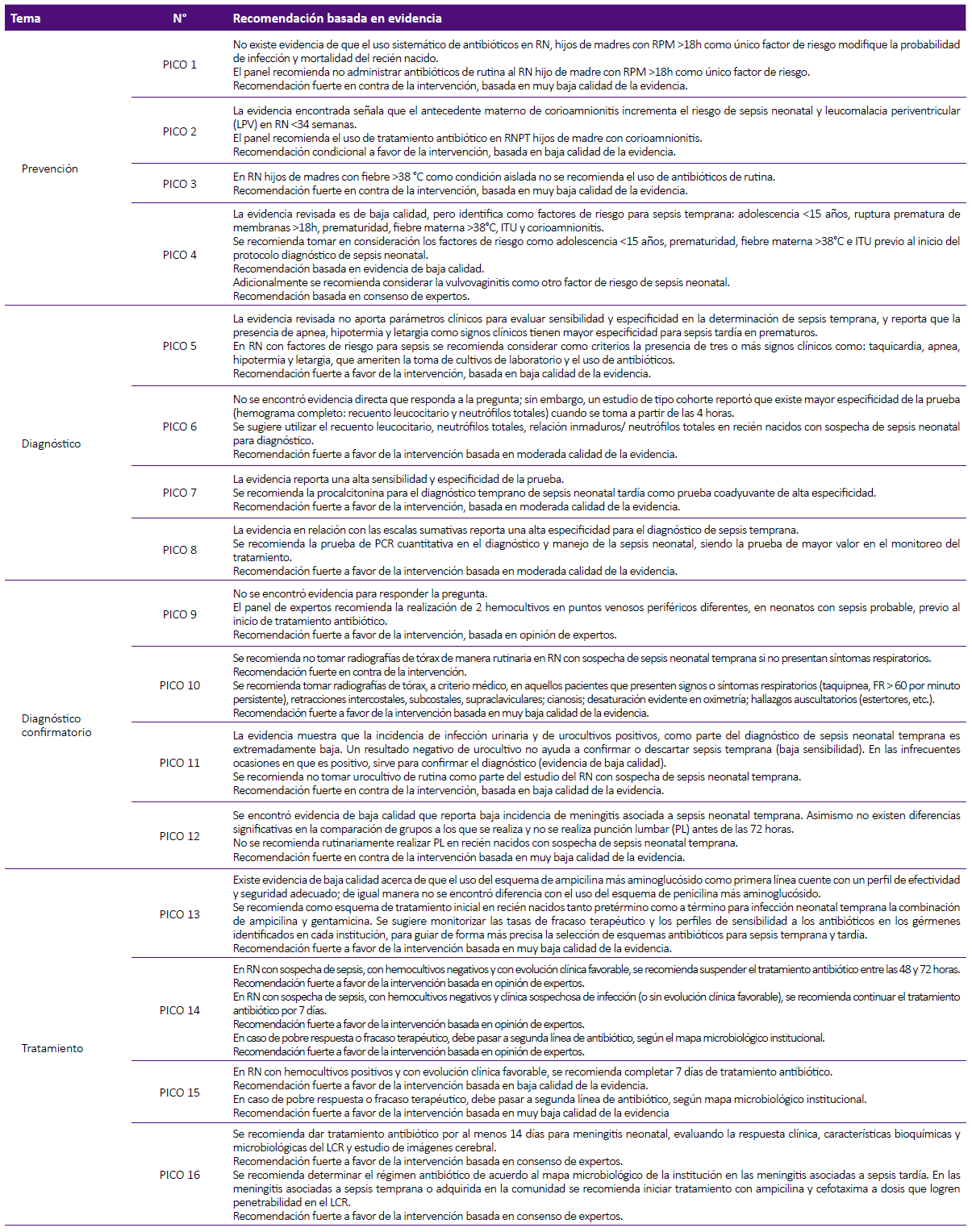
Fuente: Guía de práctica clínica para la prevención, diagnóstico y tratamiento de la sepsis neonatal. Versión extensa - Instituto Nacional Materno Perinatal. RD N°290-2019-DG-INMP/MINSA
PREVENCIÓN
Pregunta 1. ¿En recién nacidos (RN) hijos de madres con ruptura prematura de membranas (RPM) >18 horas que recibieron tratamiento antibiótico, disminuye el riesgo de infección neonatal y mortalidad en comparación con aquellos que no recibieron tratamiento antibiótico?
Recomendación
Se recomienda no administrar antibióticos de rutina al RN que presente como único factor de riesgo el ser hijo de madre con RPM >18 horas. Recomendación fuerte en contra de la intervención, basada en muy baja calidad de la evidencia.
De la evidencia científica a la práctica clínica
No existe evidencia de que el uso sistemático de antibióticos en RN hijos de madres con RPM >18h como único factor de riesgo, modifique la probabilidad de infección y mortalidad del RN 28,29.
Los daños potenciales y riesgos de la intervención superan sus beneficios, debido al incremento de resistencia microbiana, eventos adversos asociados, prolongación de estancias hospitalarias y el incremento de costos agregados para la familia y el sistema de salud 12,13. Por lo tanto, es necesario evitar el uso de antibióticos en hijos asintomáticos de madres con RPM > de 18 horas como único factor de riesgo.
La implementación de esta recomendación generará ahorro de recursos derivados de la disminución del uso no controlado de antibióticos y la reducción de la hospitalización.
Pregunta 2. ¿En RN hijos de madres que presentan corioamnionitis (definida solamente con criterios clínicos), el inicio de tratamiento antibiótico en el período neonatal inmediato disminuye el riesgo de infección neonatal y la morbilidad?
Recomendación
La evidencia señala que el antecedente materno de corioamnionitis incrementa el riesgo de sepsis neonatal y leucomalacia periventricular en RN con <34 semanas de edad gestacional 14.
Se recomienda el uso de tratamiento antibiótico en RN pretérmino hijos de madre con corioamnionitis. Recomendación condicional a favor de la intervención, basada en baja calidad de la evidencia.
Se recomienda el uso de tratamiento antibiótico en todos los RN hijos de madre con corioamnionitis. Recomendación condicional a favor de la intervención, basada en consenso de expertos.
De la evidencia científica a la práctica clínica
Existen grandes beneficios en el tratamiento del recién nacido de madre con antecedente de corioamnionitis clínica materna, sobre todo en prematuros y en el riesgo de leucomalacia periventricular. Los daños potenciales de iniciar el tratamiento en este grupo están relacionados al uso de la terapia antibiótica.
Pregunta 3. En RN, hijos de madres con fiebre > 38°C (no relacionada con corioamnionitis), ¿la iniciación de tratamiento antibiótico en el periodo neonatal inmediato disminuye el riesgo de infección neonatal y mortalidad?
Recomendación
La búsqueda de evidencias no reportó artículos que soporten que el uso de antibióticos disminuye el riesgo de morbimortalidad en RN hijos de madre con fiebre >38°C como condición aislada.
En RN hijos de madres con fiebre >38 °C como condición aislada no se recomienda el uso de antibióticos de rutina. Recomendación fuerte en contra de la intervención, basada en muy baja calidad de la evidencia.
De la evidencia científica a la práctica clínica
No existen beneficios acerca del uso de antibióticos de rutina en RN hijos de madres con fiebre > 38°C como condición aislada durante al trabajo de parto. No hay diferencias en el desenlace de morbimortalidad. Por otro lado, los daños potenciales del uso de antibióticos son la resistencia bacteriana y la estancia hospitalaria prolongada innecesariamente 15,16,17.
Pregunta 4. ¿Qué otros factores de riesgo materno y fetal se asocian con sepsis neonatal para orientar el manejo?
Recomendación
La evidencia revisada fue de baja calidad, pero identifica como factores de riesgo para sepsis temprana a la adolescencia materna <15 años, RPM>18h, fiebre materna >38°C, ITU y corioamnionitis, así como la prematuridad.
Se recomienda tomar en consideración los factores de riesgo como adolescencia materna 38°C, ITU y prematuridad, previo al inicio del protocolo diagnóstico de sepsis neonatal. Recomendación basada en evidencia de baja calidad.
Adicionalmente se recomienda considerar la vulvovaginitis como otro factor de riesgo de sepsis neonatal. Recomendación basada en consenso de expertos.
De la evidencia científica a la práctica clínica
Existe un gran potencial para reducir las infecciones neonatales de inicio temprano centrando las intervenciones en mujeres con infecciones maternas (signos clínicos confirmados por laboratorio), colonización y factores de riesgo de infección (RPM, la ruptura de membrana y la ruptura prolongada de membrana) 18,19. Es importante comprender la etiología de las infecciones maternas, su colonización y las infecciones neonatales en los países de ingresos bajos y medianos. La estandarización de definiciones para infecciones maternas y recién nacidos sería útil para comparar estudios.
Los daños potenciales de iniciar el tratamiento antibiótico en recién nacidos hijos de madres con los factores de riesgo descritos están relacionados a las reacciones adversas de la terapia antibiótica.
Pregunta 5. En RN con factores de riesgo para sepsis neonatal temprana, ¿cuáles son los hallazgos al examen físico que tienen buena sensibilidad y especificidad para detectar infección neonatal?
Recomendación
No se encontró evidencia que responda directamente a la pregunta; sin embargo, se encontró un estudio que reporta: apnea, hipotermia y letargia como signos clínicos de mayor especificidad para sepsis tardía en prematuros.
En RN con factores de riesgo para sepsis se recomienda considerar como criterios clínicos la presencia de 3 o más signos clínicos que ameriten la toma de cultivos de laboratorio y el uso de antibióticos. Recomendación fuerte a favor de la intervención, basada en baja calidad de la evidencia.
De la evidencia a la práctica clínica
Los beneficios de tomar en cuenta indicadores clínicos, en la evaluación de RN prematuros de muy bajo peso con sospecha de sepsis neonatal, permitiría mejorar la posibilidad estadística de diagnóstico y tratamiento de sepsis neonatal tardía, sobre todo si combinamos los hallazgos de indicadores clínicos como apnea, hipotermia y letargia 20.
Los daños potenciales estarían relacionados a la toma de exámenes de laboratorio e inherentes al tratamiento, así como a los costos de ambos en el caso que no se confirmara sepsis neonatal tardía.
Pregunta 6. ¿En RN con sospecha de infección neonatal el hemograma y las medidas derivadas del mismo como índices leucocitarios, tienen alta sensibilidad para detectar infección neonatal?
Recomendación
No se encontró evidencia directa que responda a la pregunta; sin embargo, un estudio de tipo cohorte reportó que existe mayor sensibilidad y especificidad cuando se toma la prueba a partir de 4 horas.
Se sugiere utilizar el recuento leucocitario, neutrófilos totales, relación inmaduros/ neutrófilos totales a los RN con sospecha de sepsis neonatal para diagnóstico.
De la evidencia científica a la práctica clínica
Los marcadores hemáticos constituyen herramientas predictivas para el diagnóstico oportuno de sepsis neonatal, considerando el riesgo de diagnósticos erróneos debido a falsos positivos que generan un uso innecesario 21,22 de antibióticos y hospitalización. La factibilidad de la implementación de esta recomendación dependerá del entrenamiento del personal a cargo del procesamiento de muestras y la disposición de sistemas automatizados e insumos necesarios.
Pregunta 7. ¿En RN con sospecha de infección neonatal, atendidos en sitios donde se encuentre disponible, la procalcitonina tiene alta sensibilidad para detectar infección neonatal?
Recomendación
La evidencia reporta una alta sensibilidad y especificidad de la prueba.
Se recomienda la procalcitonina para el diagnóstico temprano de sepsis neonatal como prueba coadyuvante de alta especificidad. Recomendación fuerte a favor de la intervención, basada en moderada calidad de la evidencia.
De la evidencia científica a la práctica clínica
Realizar la prueba de procalcitonina en RN con sospecha de sepsis temprana representa un beneficio sustancial en el diagnóstico e inicio de tratamiento oportuno 23,24,25.
Sin embargo, la factibilidad de agregar el uso rutinario de procalcitonina dentro de las pruebas requeridas para el diagnóstico de sepsis neonatal, se relacionan a la disponibilidad de la prueba y los costos relacionados.
Pregunta 8. ¿En RN con sospecha de infección neonatal, las escalas sumativas de reportes de laboratorio de proteína C reactiva (PCR) y hallazgos del hemograma tienen buenas características operativas para detectar infección neonatal?
Recomendación
La evidencia reporta para las escalas sumativas de pruebas de laboratorio una baja sensibilidad, pero alta especificidad para el diagnóstico de sepsis temprana.
Se recomienda la prueba de PCR cuantitativa en el diagnóstico y manejo de la sepsis neonatal, siendo la prueba de mayor valor en el monitoreo del tratamiento. Recomendación fuerte a favor de la intervención basada en moderada calidad de la evidencia.
De la evidencia científica a la práctica clínica
Los beneficios del uso de escalas sumativas de reportes de laboratorio de PCR y hallazgos del hemograma se encuentran relacionados con el diagnóstico temprano de sepsis neonatal y el monitoreo de la eficacia del tratamiento 25,26. Dentro de los daños potenciales de la intervención podría considerarse el dolor por la punción durante la toma de la muestra.
Pregunta 9. ¿En RN con sepsis probable, la toma de 2 o más hemocultivos incrementa la sensibilidad versus la toma de 1 hemocultivo, para el diagnóstico?
Recomendación
No se encontró evidencia de buena calidad para responder directamente a la pregunta 27.
Se recomienda la realización de 2 hemocultivos en puntos venosos periféricos diferentes, en neonatos con sepsis probable, previo al inicio de tratamiento antibiótico. Recomendación fuerte a favor de la intervención, basada en opinión de expertos.
De la evidencia científica a la práctica clínica
Los beneficios de la realización de 2 hemocultivos en puntos venosos periféricos diferentes, en RN con sepsis probable, previo al inicio de tratamiento antibiótico, podría permitir con mayor posibilidad la identificación del agente patógeno causal de la sepsis, además permite minimizar los falsos positivos, al identificar un agente contaminante. Los daños potenciales de usar dos hemocultivos se relacionan al mayor volumen requerido de sangre del paciente para la segunda muestra, además de los costos inherentes.
Pregunta 10. En RN con sospecha de sepsis neonatal temprana, ¿cuáles son los factores de riesgo asociados a una probabilidad de neumonía lo suficientemente alta para que se justifique tomar una radiografía de tórax?
Recomendación
Se recomienda no tomar radiografías de tórax de manera rutinaria en RN con sospecha de sepsis neonatal temprana si no presentan síntomas respiratorios. Recomendación fuerte en contra de la intervención.
Se recomienda tomar radiografías de tórax, a criterio médico, en aquellos pacientes que presenten signos o síntomas respiratorios (taquipnea, FR > 60 por minuto persistente), retracciones intercostales, subcostales, supraclaviculares; cianosis; desaturación evidente en oximetría; hallazgos auscultatorios (estertores, etc.). Recomendación fuerte a favor de la intervención basada en muy baja calidad de la evidencia.
De la evidencia científica a la práctica clínica
Basada en evidencia indirecta identificada durante la búsqueda 28, los daños potenciales estarían ocasionados por la exposición de los recién nacidos a los rayos x, además de la elevación de los costos de atención. El panel de expertos consideró que existen mayores beneficios al evitar la exposición innecesaria a la radiación, en RN que no presentan signos respiratorios. Es importante monitorizar permanentemente los signos de alarma en RN con factores de riesgo.
Pregunta 11. ¿La toma rutinaria de urocultivo debe formar parte del estudio confirmatorio de sepsis neonatal temprana?
Recomendación
La evidencia muestra que la incidencia de infección urinaria y de urocultivo positivo, como parte del diagnóstico de sepsis neonatal temprana es extremadamente baja. Un resultado negativo de urocultivo no ayuda a confirmar o descartar sepsis temprana (baja sensibilidad). En las infrecuentes ocasiones en que es positivo, sirve para confirmar el diagnóstico.
Se recomienda no tomar urocultivo de rutina como parte del estudio del RN con sospecha de sepsis neonatal temprana. Recomendación fuerte en contra de la intervención, basada en baja calidad de la evidencia.
De la evidencia científica a la práctica clínica
Realizar un urocultivo de rutina implica procedimientos invasivos como la inserción de un catéter vesical o la punción suprapúbica, considerados innecesarios, además de ser una fuente de exposición a la posibilidad de infecciones recurrentes 29.
Pregunta 12. En RN con sospecha de infección neonatal temprana, ¿cuáles son los factores de riesgo asociados a una probabilidad de meningitis lo suficientemente alta para que se justifique una punción lumbar?
Recomendación
Se encontró evidencia de baja calidad que reporta baja incidencia de meningitis asociada a sepsis neonatal temprana. Asimismo, no existen diferencias significativas en la comparación de grupos a los que se realiza y no se realiza punción lumbar (PL) antes de las 72 horas 30-35.
No se recomienda rutinariamente realizar PL en recién nacidos con sospecha de sepsis neonatal temprana. Recomendación fuerte en contra de la intervención basada en muy baja calidad de la evidencia.
De la evidencia científica a la práctica clínica
Los beneficios de realizar PL en RN con sospecha de sepsis son muy pocos, mientras que los daños potenciales son altos debido al riesgo que presentan todos los procedimientos invasivos en el RN. El balance entre las consecuencias favorables y desfavorables favorece evitar la PL en RN con sospecha de sepsis y sin cuadro neurológico presente.
Pregunta 13. En RN con criterios para iniciar tratamiento para sepsis neonatal temprana, ¿qué esquemas antibióticos son adecuados en términos de efectividad y seguridad?
Recomendación
Existe evidencia de baja calidad acerca de que el uso del esquema de ampicilina más aminoglucósido como primera línea cuente con un perfil de efectividad y seguridad adecuado; de igual manera, no se encontró diferencia con el uso del esquema de penicilina más aminoglucósido.
Se recomienda como esquema de tratamiento inicial en recién nacidos tanto pretérmino como a término para sepsis neonatal temprana la combinación de ampicilina y gentamicina. Se sugiere monitorizar las tasas de fracaso terapéutico y los perfiles de sensibilidad a los antibióticos en los gérmenes identificados en cada institución, para guiar de forma más precisa la selección de esquemas antibióticos para sepsis temprana y tardía. Recomendación fuerte a favor de la intervención basada en muy baja calidad de la evidencia.
De la evidencia científica a la práctica clínica
Los beneficios del uso de la combinación de ampicilina y aminoglucósido son grandes debido a que el espectro de gérmenes tomados por esta combinación es amplio y es aceptada por la comunidad médica 36. Los daños son mínimos ya que no existen reportes de efectos adversos por el uso de la combinación de antibióticos en el manejo de la sepsis temprana en neonatología. Es factible la implementación de esta intervención ya que son medicamentos accesibles.
Pregunta 14. En RN con sospecha de infección neonatal con resultado de hemocultivos negativos, ¿cuál es la duración óptima del tratamiento antibiótico?
Recomendación
En RN con sospecha de infección, con hemocultivos negativos y con evolución clínica favorable, se recomienda suspender el tratamiento antibiótico entre los 48 y 72 h. Recomendación fuerte a favor de la intervención basada en opinión de expertos.
En RN con sospecha de infección, con hemocultivos negativos y clínica sospechosa de infección (o sin evolución clínica favorable), se recomienda continuar el tratamiento antibiótico por 7 días. Recomendación fuerte a favor de la intervención basada en opinión de expertos.
En caso de pobre respuesta o fracaso terapéutico, debe pasar a segunda línea de antibiótico, según el mapa microbiológico institucional. Recomendación fuerte a favor de la intervención basada en opinión de expertos.
De la evidencia científica a la práctica clínica
No se encontró evidencia directa que apoye la decisión sobre la duración del tratamiento antibiótico en RN con sospecha de sepsis neonatal. Una GPC de NICE propone, en base a consenso de expertos, mantener el tratamiento antibiótico durante 5 a 7 días 37.
Pregunta 15. En RN con sospecha de infección neonatal con resultado de hemocultivos positivos, ¿cuál es la duración óptima del tratamiento antibiótico?
Recomendación
En RN con hemocultivos positivos y con evolución clínica favorable, se recomienda completar 7 días de tratamiento antibiótico. Recomendación fuerte a favor de la intervención basada en baja calidad de la evidencia.
En caso de pobre respuesta o fracaso terapéutico, debe pasar a segunda línea de antibiótico, según mapa microbiológico institucional. Recomendación fuerte a favor de la intervención basada en muy baja calidad de la evidencia.
De la evidencia científica a la práctica clínica
Los efectos deseables son grandes para el desarrollo de la recomendación en la práctica clínica comparado con los efectos indeseables pequeños. El balance entre los beneficios y riesgos favorecen la intervención. La evidencia de baja calidad no encuentra diferencias entre administrar un régimen de tratamiento de 7 días en RN con sospecha de infección neonatal y el hemocultivo comprobado 38.
Pregunta 16. ¿Cuál es el régimen de tratamiento antibiótico óptimo para la meningitis neonatal?
Recomendación
Se recomienda dar tratamiento antibiótico por al menos 14 días para meningitis neonatal, evaluando la respuesta clínica, características bioquímicas y microbiológicas del LCR y estudio de imágenes cerebral. Recomendación fuerte a favor de la intervención basada en consenso de expertos.
Se recomienda determinar el régimen antibiótico de acuerdo con el mapa microbiológico de la institución en las meningitis asociadas a sepsis tardía. En las meningitis asociadas a sepsis temprana o adquirida en la comunidad se recomienda iniciar tratamiento con ampicilina y cefotaxima a dosis que logren penetrabilidad en el LCR. Recomendación fuerte a favor de la intervención basada en consenso de expertos.
De la evidencia científica a la práctica clínica
Los beneficios de dar tratamiento en casos de meningitis neonatal con buena evolución clínica y laboratoriales de 14 días son elevados con la finalidad de evitar recaída del cuadro de meningitis, la cual elevaría el daño neurológico y las secuelas posteriores al mismo 39. Los daños potenciales de esta recomendación serían, uso prolongado de antibióticos con los eventos adversos relacionados a su uso y mayor estancia hospitalaria.
RECOMENDACIONES PARA LA INVESTIGACIÓN
Durante los diálogos deliberativos y a través del enfoque GRADE se pudo identificar necesidades de investigación que podrán contribuir a la práctica clínica del manejo de la sepsis neonatal en el contexto peruano (Tabla 5).
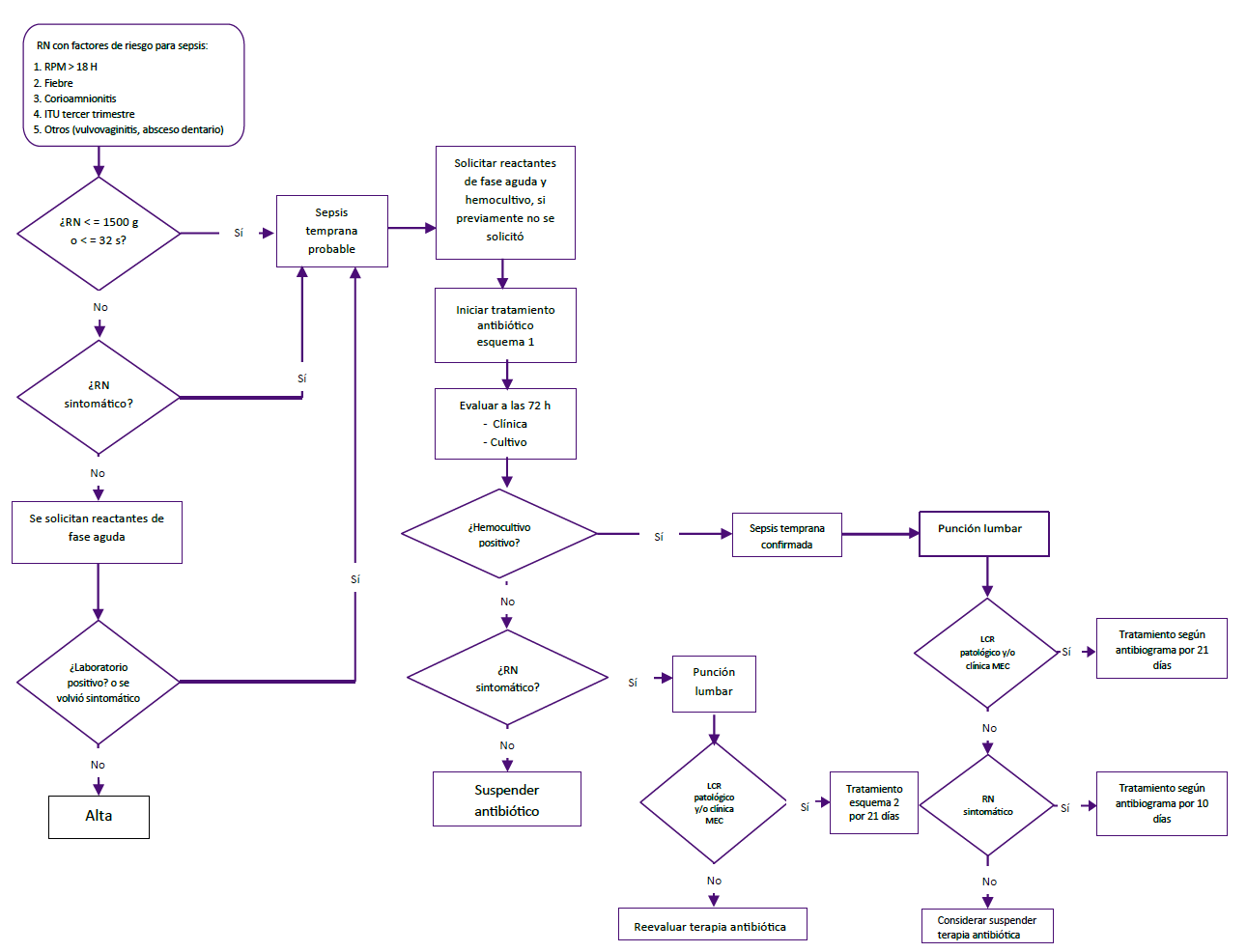
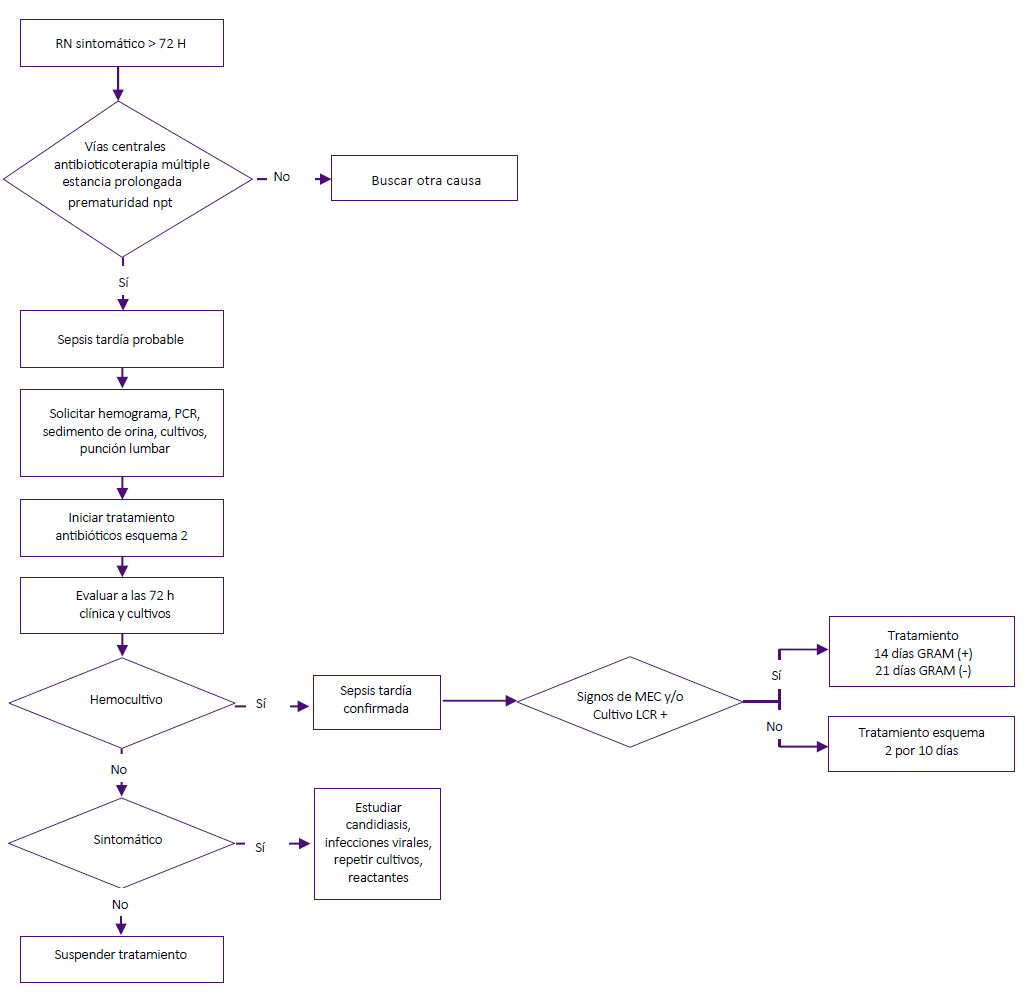
El GE realizó de modo adicional una revisión de evidencias que incluye otros aspectos como: factores de riesgo asociados a sepsis neonatal, signos y síntomas comunes, complicaciones, medidas de prevención y un listado de los microorganismos bacterianos frecuentes, añadidos a las recomendaciones basadas en evidencia, permitiendo construir dos flujogramas de atención de la sepsis neonatal, como parte de la implementación (Figuras 1 y 2).