INTRODUCCIÓN
La epidemiología de la cardiopatía isquémica (CI) indica que es la principal causa mundial de muerte, y representó más de 9 millones de muertes en 2 016 según las estimaciones de la Organización Mundial de la Salud (OMS). La mortalidad por CI en los países occidentales ha disminuido drásticamente a lo largo de las últimas décadas con un mayor enfoque en la prevención primaria y la mejora del diagnóstico y tratamiento de la CI. Sin embargo, los países en desarrollo plantean nuevos desafíos para la salud pública 1. La cardiopatía isquémica (CI) también es conocida como enfermedad de las arterias coronarias (CAD) y enfermedad cardiovascular aterosclerótica (ACD), se manifiesta clínicamente como infarto de miocardio y miocardiopatía isquémica 2.
Diversas publicaciones señalan los factores de riesgos de esta enfermedad, planteándose que existen factores que no son modificables (la herencia, la edad, el sexo) y factores que sí se pueden modificar (la dislipidemias, los estilos de vida, el stress, la obesidad, la hipertensión) 3-6.
En el Perú es importante tener en cuenta los cambios ocurridos en la economía y sociedad peruana, donde el crecimiento económico se traduce en disminución de la pobreza y a su vez en problemas de salud mayores a las enfermedades trasmisibles. Así, según el Banco Central de Reserva del Perú, el Producto bruto interno real por habitante, entre los años 2001 - 2010 y 2011 - 2019, el crecimiento alcanzó un promedio por década de 4,1% y 2,8% respectivamente, estos crecimientos promedio han sido los más altos en los últimos 100 años 7. Esto ha venido acompañado por cambios demográficos, sociales, territoriales, políticos en el país. Dentro de la complejidad de cambios, la pobreza disminuyó en el Perú: el año 2007 el 42,4% de la población estaba en pobreza monetaria y 11 años después, el 2018, la pobreza alcanzaba al 20,5% de la población; es decir, a 2018, 1 de 5 peruanos era pobre o más de 6 millones de peruanos eran pobres 8. También 8 de 10 peruanos vivían en la ciudad y el índice de envejecimiento a nivel nacional pasó de 18,9% a 45,1% entre 1993 y 2017 9.
También se han dado cambios en la salud de las personas, la tasa de mortalidad general en Perú se ha reducido entre los años 1986 y 2015 10, y actualmente, además del predominio de las enfermedades no transmisibles, existe una persistente amenaza de las enfermedades transmisibles. Esto conlleva a enfrentar al mismo tiempo a ambos grupos de enfermedades. El desafío es mayor si se tiene en cuenta que los recursos de los sistemas de salud son limitados 11. Entre los 10 grandes grupos de causas de muerte en 2016 se encontraban las enfermedades neoplásicas (20%), y las enfermedades del aparato circulatorio (18% del total de defunciones registradas) 9. Examinadas las causas de muerte en el Perú por sub- grupos, la primera causa de muerte fue la infección respiratoria aguda baja que alcanzó a 13,8% de fallecidos en 2014 y 2016. La segunda causa de muerte fue la EIC, que alcanzó a 7900 personas y representó el 5,1% del total de registros en el año 2014, y a 9613 personas, el 6,2% del total de registros de defunciones en el año 2016 9.
El sector público de salud no tiene un establecimiento dedicado exclusivamente al tratamiento de las enfermedades cardiovasculares, aunque tiene establecimientos de alta especialidad para la atención de la mujer, el niño, salud mental, oftalmológicas y neoplásicas 12. El Seguro Social de Salud (EsSalud) que es un subsistema para trabajadores formales y familiares, tiene al Instituto Nacional Cardiovascular (INCOR), que es un centro de mayor complejidad y especializado de referencia, con autonomía de gestión, atiende a los asegurados con patologías cardiovasculares y es el centro de mayor desarrollo e innovación en cardiología y cirugía cardiovascular en el Perú 13; en el año 2019 atendió a 8389 personas en consulta externa y realizó aproximadamente 30 mil consultas externas (un promedio de 3,58 consultas por persona), egresaron de hospitalización 4303 personas y realizó un promedio de 5 intervenciones quirúrgicas por día.
Las atenciones de las enfermedades cardiovasculares en este centro especializado son en general de alto costo. Como centro de referencia, atiende a pacientes con mayor nivel de complejidad. Se ha estimado que, en promedio, los costos de la atención generados por un paciente cardiovascular excede en cerca de 50 % los costos generados por uno con cáncer 14. En el Perú, existe muy escasa información de costos de las atenciones de las EIC. Por ello resulta importante para la gestión de recursos y definir políticas de salud, identificar qué factores son los que explican el costo de la atención 15; así, las preguntas de investigación del presente estudio fueron: ¿serán las características de los pacientes (de la demanda) o características del proceso de atención (de la oferta) las que definen el costo de la atención de las EIC en el INCOR?, ¿Cuáles son las características y patrones de costos de pacientes EIC con similares características de atención?. El objetivo de la presente investigación fue identificar los patrones de costos de la atención de las EIC, estimando los costos medios y sus factores determinantes. Además, identificar grupos de pacientes con perfiles definidos de atención y costos.
MÉTODOS
Diseño del estudio
Se realizó un estudio de análisis de costos, empleando el método de costeo basado en actividades (ABC) 17, que identifica cada actividad que genera valor. En cada actividad se identificaron los recursos utilizados, se valoró cada recurso en unidades monetarias (soles) y sumados definieron el costo para cada actividad. Los costos de las actividades necesarias para una determinada intervención se sumaron y así se estimó el costo total de un proceso o tratamiento.
Se incluyó un modelo econométrico para establecer los principales determinantes de los costos y finalmente se agrupó pacientes atendidos con igual característica de consumo de recursos en el INCOR, durante el año 2019.
Población del estudio
Todos los pacientes atendidos en el INCOR durante el año 2019 con diagnóstico de EIC (Código Internacional de Enfermedades CIE I20 a I25) 16:
I20 Angina de pecho
I21 Infarto agudo de miocardio con elevación de ST (IAMCEST) y sin elevación de ST (IAMSEST)
I22 Infarto agudo de miocardio subsiguiente con elevación de ST (IAMCEST) (IMEST) (STEMI) y sin elevación de ST (IAMSEST) (IMNEST) (NSTEMI)
I23 Complicaciones en curso, tras infarto de miocardio con elevación de ST (IAMCEST)(IMEST)(STEMI) y sin elevación del ST (IAMSEST)(IMSEST)(NSTEMI) (dentro del periodo de 28 días)
I24 Otras enfermedades isquémicas agudas cardiacas
I25 Enfermedad isquémica crónica cardiaca
Análisis de la información y estimación de costos
1. Identificación de las bases de datos de atención a pacientes según tipo y costos de atención:
Base de datos de atención médica ambulatoria, incluyó a pacientes con consulta externa, controles pre- cateterismo y atención de rehabilitación de 4673 atenciones.
Base de datos de cirugías que incluyó 426 intervenciones.
Base de datos de egresos que incluyó 1147 egresos.
Base de datos de valor bruto de la producción y costos unitarios.
2. Las tres primeras bases de datos se integraron a una única base de datos (BD) a partir del código autogenerado de los pacientes. Correspondió a 879 pacientes atendidos en el INCOR con diagnóstico CIE I20 - I25. La información incluyó:
El número de identificación, autogenerado de cada paciente
Sexo
Edad
Número de ingresos
Estancias
Tipo de servicio atendido
Número de cirugías de alta complejidad
Número de cirugías de mediana complejidad
Número de cirugías de baja complejidad
Número de cirugías menores
Condición de alta
Costo de consulta
Costo de atenciones
Costo de cirugía de alta complejidad
Costo de cirugía de mediana complejidad
Costo de cirugía de baja complejidad
Costo de cirugía menor
Costo de estancia
Costo medio total agregado
3. El costo medio total se estimó con la sumatoria de los costos de las atenciones (tratamientos) recibidas por paciente
4. La estimación de costos medios de las intervenciones siguió una distribución triangular con los parámetros:
n = cantidad de valores a generar
a = valor mínimo
b = valor máximo
c = valor más frecuente
Los supuestos para la estimación de costos medios fue:
Todos los pacientes por ingreso tuvieron una consulta
Paciente con 1 día a más de estancia, recibió atención de enfermería
Los costos tuvieron una variación de 15% hacia abajo y arriba del costo medio para las cirugías y las estancias.
En la tabla 1 se muestra la clasificación de complejidad de las cirugías estudiadas.
Tabla 1 Clasificación de intervenciones quirúrgicas según complejidad*.
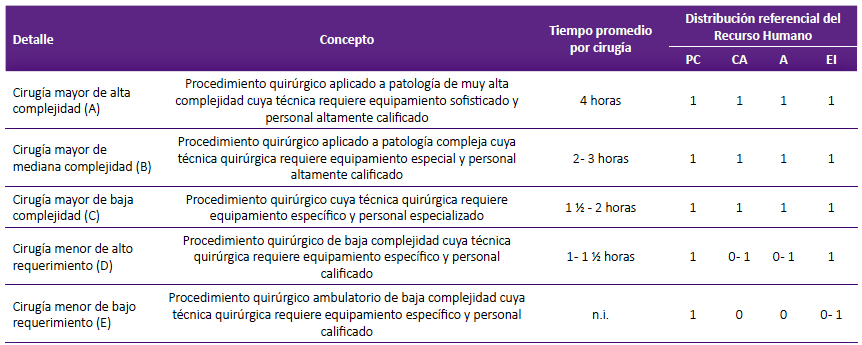
Fuente: Resolución de Gerencia Central de Prestaciones de Salud N° 70-GCPS-ESSALUD-2017, que aprobó los Lineamientos de Programación de Prestaciones de Salud
* Grado de complejidad según el Manual de Clasificación y Codificación de Procedimientos Quirúrgicos y Anestesiológicos.
PC = Primer cirujano
CA = Cirujano asistente
A = Anestesiólogo
EI = Enfermero instrumentista
Análisis de los datos
1. Se utilizó un modelo de regresión para establecer los determinantes de los costos, para un total de k variables explicativas:
y=β0 +βx1 +β2 x2 +...βk xk +u
Donde y es el costo medio total agregado, y las variables independientes (x) son, el sexo, la edad categorizada, número de ingresos categorizada, la estancia categorizada, las operaciones y el tipo de alta.
El modelo resultante fue examinado con pruebas estadísticas para examinar la bondad de ajuste realizado.
2. Agrupación de pacientes por clúster 18,19, para identificar patrones de costos de tratamiento de pacientes estudiados.
Para la toma de decisiones es importante agrupar entidades, empresas, personas o elementos similares en categorías que comparten ciertas propiedades. Clasificación que permite tomar decisiones sobre ellas.
El método para describir factores homogéneos entre observaciones (atendidos con EIC) implica calcular la distancia total entre ellos. Uno de los métodos más empleados es la distancia euclidiana, teniendo en cuenta que, entre más distantes sean dos puntos, serán más disímiles o menos correlacionados 20.
Se realizó el agrupamiento por particiones utilizando el algoritmo PAM (Partición Alrededor de Medoides) 21 del software R; esto es, tomar como referencia un objeto ya existente en el clúster (el objeto más central del clúster, es decir la mediana). El medoide que agrupa a los pacientes es el que minimiza la distancia del grupo. Así, el medoide de cada grupo (clúster) fue un paciente tipo.
Se obtuvo un número de grupos (clúster); se eligió según el aporte entre variaciones conforme añadimos un clúster adicional, hasta que el aporte o cambios fueran marginales.
RESULTADOS
La estimación de costos de atención a la población con diagnóstico de enfermedad isquémica del corazón, en el INCOR- EsSalud, alcanzó un total de 14 387 436 soles (US$ 4 341 411) 22, costo de atención de 879 pacientes atendidos en el año 2019, con un costo per cápita de S/ 16 367,96 (US $4 939,03). Costos que incluyeron el uso de recursos de personal, bienes, medicamentos, servicios, servicios generales, servicios de farmacia. Asimismo, fueron costos agregados de la sumatoria de atención de consultas ambulatorias, atenciones, cirugía de alta complejidad, cirugía de mediana complejidad, cirugía de baja complejidad, cirugía menor y la estancia hospitalaria.
Estos costos no incluyeron las atenciones de otro personal de salud distinto de enfermería y médicos, procedimientos diagnósticos, ayuda diagnóstica, pruebas diagnósticas, electrocardiogramas, tomografías y pruebas y análisis bioquímicos, hematológicos, inmunológicos, entre otros.
Teniendo en cuenta que el presupuesto anual del INCOR en el año 2019 alcanzó a 140 134 831,35 soles (información de la Gerencia de Planeamiento y Presupuesto de EsSalud), el impacto presupuestario 23,24 de las atenciones de las EIC alcanzó a 10,27% de dicho presupuesto; ello sin tener en cuenta las atenciones de ayuda diagnóstica, pruebas y evaluaciones que se señalaron líneas antes.
Se estimaron distintos patrones de costos de los tratamientos a pacientes diagnosticados con enfermedades isquémicas del corazón CIE I20 - I25 (Tabla 2). Un mayor costo medio estuvo asociado a la edad de más de 60 años y la mayor frecuencia de la atención. Según el número de ingresos al establecimiento de salud, el costo medio fue mayor en quienes registraron 2 y 3 ingresos. Con más de 3 ingresos los costos medios disminuyeron. La mayor frecuencia de costos se presentó en pacientes de un solo ingreso, 3,7 veces más que la frecuencia de los que tuvieron 2 y 3 ingresos.
Tabla 2 Costos medios y costos totales estimados de los tratamientos a pacientes diagnosticados con enfermedades isquémicas del corazón (CIE I20 a I25) en el INCOR-EsSalud, según edad, número de ingresos, estancia, operación, sexo y tipo de alta.
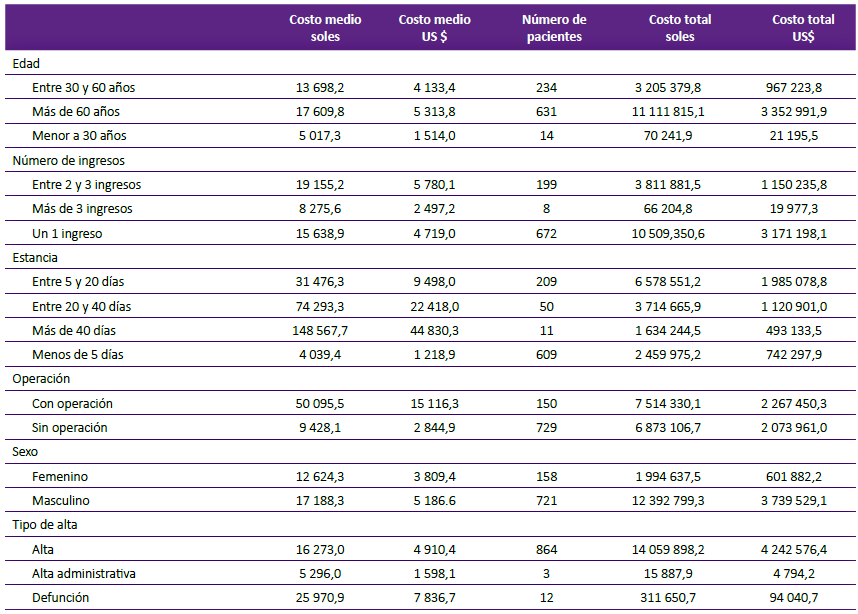
Existió un mayor costo total en pacientes con estancia de entre 5 y 20 días. A pesar de tener un costo medio bajo, el número de pacientes determinó un costo total de 6,5 millones de soles. Sin embargo, el costo medio más alto se encontró en pacientes con estancias prolongadas con más de 40 días. Asimismo, la mayor frecuencia de pacientes con estancias de menos de 5 días, señalaron un costo total elevado de 2,5 millones de soles.
Los costos totales de los pacientes con operación alcanzaron a 7,5 millones de soles, a pesar de ser casi 5 veces menos que los pacientes sin operación. El costo medio de atención de los operados es importante, pues alcanza 5,5 veces más que los costos medios de los pacientes sin operación.
Resultados del modelo de determinantes de los costos de los tratamientos
Los resultados del modelo de regresión mostraron que fueron variables estadísticamente significativas y que explican el costo medio de los patrones de tratamiento, la estancia, el número de ingresos del paciente para ser atendido y la atención sin operaciones.
Así, si aumenta un paciente con estancia entre 20 y 40 días, el costo de atención media aumenta. Asimismo, si la estancia aumenta a más de 40 días, el costo medio de atención aumentará. En cambio si la estancia hospitalaria es menos de 5 días, al aumentar un paciente con ese tipo de estancia, el costo medio bajará. Tabla 3.
Tabla 3 Resultados del modelo de regresión lineal múltiple de determinantes del costo medio de los patrones de atención de la enfermedad isquémica del corazón en el INCOR, 2019.
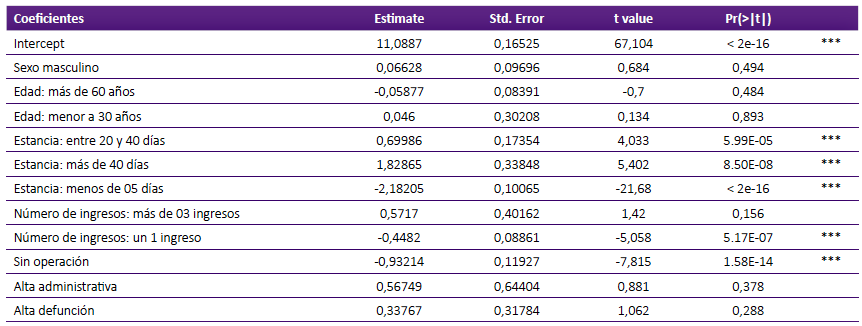
*** p = 0
Si el ingreso es sólo una vez, el costo medio bajará y lo mismo ocurrirá si hay menos pacientes que no se operan.
Grupos de pacientes con patrones de costos de atención
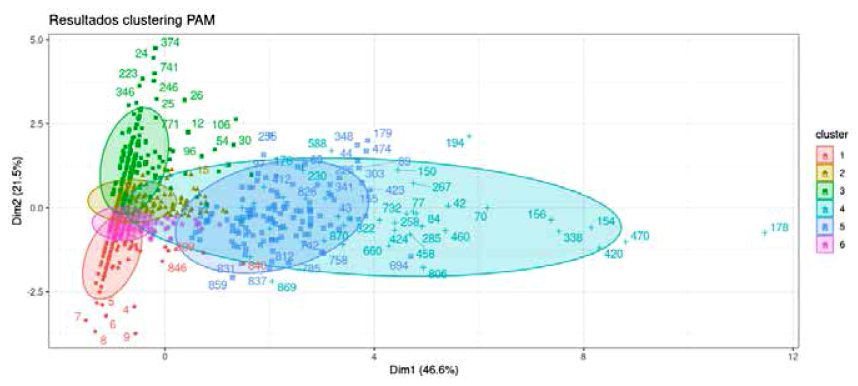
El número de grupos (clúster) con características similares fue de 6. Después de este grupo los cambios fueron marginales (y se agruparon en costos menores de 2600 soles), como se observa en la figura 1.
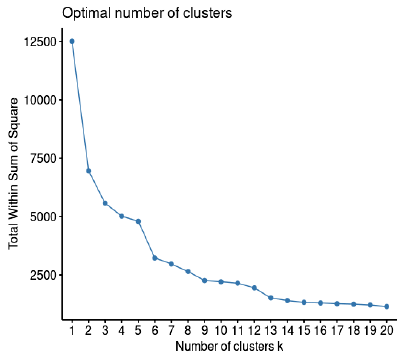
Figura 1 Número óptimo de clústers de los pacientes con enfermedad isquémica del corazón en el INCOR, 2019.
Se clasificó a 6 grupos de pacientes con EIC y cada grupo tuvo características similares (Tabla 4); en el clúster 1, el paciente tipo fue de 44 años, ingresó una vez a la atención, tuvo un día de estancia, no fue intervenido quirúrgicamente y tuvo un patrón de costo de atención (costo medio de 2 547,86 soles). Este grupo alcanzó a 93 pacientes.
Tabla 4 Grupos (clúster) de pacientes con enfermedad isquémica del corazón con patrón de costos medios de pacientes tipo en el INCOR, 2019.
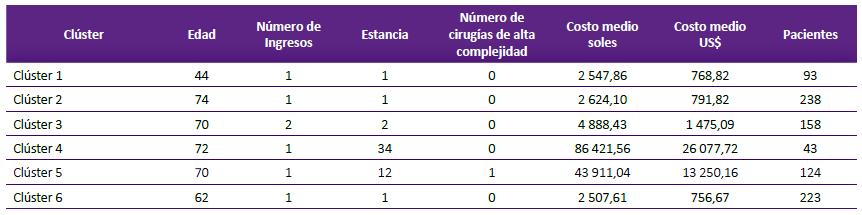
El grupo con mayor costo medio fue el clúster 4. El paciente tipo fue una persona de 72 años, ingresó una vez, tuvo una estancia promedio de 34 días y un costo medio de 86 421,56 soles; y agrupó a 43 pacientes similares. El clúster 5 también fue de alto costo, alcanzó el costo medio a 43 911,04 soles, tuvo menos días de estancia y una cirugía de alta complejidad.
Una característica que se observa en la figura 2 es que los clúster estimados presentaron overlapping o solapamiento. No existieron grupos totalmente diferenciados.
DISCUSIÓN
El presente estudio halló el impacto presupuestario de los patrones de atención de los pacientes con EIC (CIE I20 - I25) atendidos en el INCOR en el año 2019, sin tener en cuenta las ayudas diagnósticas, test, evaluaciones, intervenciones y otras atenciones de otro personal de salud que participa en la atención; alcanzó a ser el 10,27% del presupuesto anual de 2019.
El mayor costo medio correspondió a pacientes con estancia de más de 40 días, dicho costo medio alcanzó a ser 148 567 soles; asimismo, los pacientes con operación registraron un costo medio alto que alcanzó a 50 095 soles.
En la revisión de literatura relacionada, en el estudio de Argentina sobre uso de recursos y costos de insuficiencia cardiaca 25 se encontró que el principal componente del costo de la atención de insuficiencia cardiaca fue la estadía, US$ 5 765 (71,4% del total del costo). Comparado con nuestros resultados, es consistente, pues la variable estadía es significativa y explica el costo medio de los tratamientos. Asimismo, existe menor proporción de pacientes mujeres atendidas de males cardiacos en el estudio señalado: el 37% fueron mujeres. En nuestro estudio, 18% de la población atendida fueron mujeres.
En un estudio de Colombia sobre costos directos de eventos coronarios, la población estudiada fue el 28,2% 26. Además, se encontró que los costos de la atención de mujeres con eventos coronarios fue menor a la atención de los hombres. El costo medio alcanzó a US $ 5 823. En nuestro estudio, el costo medio de atención a mujeres al tipo de cambio 2019 alcanzó a US $ 3 762,83, cifra menor considerando las limitaciones de nuestro estudio, pero que coincide con el estudio comparado, en el sentido de ser menor al costo medio de los hombres.
En Brasil utilizaron un modelo lineal generalizado (GLM) para evaluar predictores independientes del costo anual por paciente y una regresión logística binaria para establecer una relación con los costos estimados. Los hallazgos señalan que costos ambulatorios y de hospitalización tuvieron un costo promedio anual por paciente de US $ 1 522 27, similar al costo hallado en nuestro estudio para un paciente con menos de 5 días de estancia o que tiene alta administrativa. Los modelos utilizados relacionan el costo con condiciones previas del paciente y también el sexo masculino y la edad, que se asociaron con mayores costos.
En el estudio sobre costos de infarto agudo al miocardio (IAM) en el Hospital Edgardo Rebagliati Martins de EsSalud 28 se halló que "para la atención del IAM STE sin complicaciones y sin indicación de bypass aortocoronario durante el año 2016 en el HNERM fue de S/. 15 142,05 ($ 4 486,53), con una estancia promedio de 8,2 días; al añadirse complicaciones médicas, la estancia se prolongó un 50%. En el grupo de pacientes con IAM ST elevado e indicación de bypass aorto coronario, el costo derivado del uso de recursos fue de S/. 25 877,02 ($ 7667,27), con una estancia promedio de 42,2 días, que se prolongó 45% si se presentaron complicaciones médicas o MACE".
Un tema importante en los estudios revisados es la edad del paciente 25,29, que señalan una media de edad de 70 a más años de edad; sin embargo, en el estudio presente, la mayor cantidad de personas tuvieron más de 60 años de edad, lo cual supone 71% de la población estudiada y vistos los estudios antes mencionados, en nuestro caso se trata de una población que estaría señalando una menor edad y mayor riesgo del problema de enfermedades coronarias en nuestro país.
Los altos y variables costos en la atención de la EIC indican la importancia de la prevención y el control de costos de atención. Así, en un estudio en Serbia 30 se llegó a establecer que el costo medio de la prevención de cardiopatías isquémicas alcanzó a 76,96 Euros (78,87 US$) y más aún, el descubrimiento de pacientes con hipertensión significaron ahorros significativos de 690,58 € (707,69 US$) a 2 026,67 € (2 086,79 US$).
Las limitaciones del estudio han derivado de la pandemia COVID-19, que no permitió recolectar información de las historias clínicas; sin embargo, se ha logrado integrar bases de datos para establecer las atenciones y patrones de tratamientos de los pacientes atendidos en el INCOR el año 2019. Otra limitación fue no contar con información en base de datos sobre las ayudas diagnósticas, pruebas, estudios y evaluaciones realizadas a los pacientes, que son fuente importante de los costos y de las atenciones de otros profesionales distintos a enfermería y médicos.
Concluimos que los patrones del costo medio de la atención con enfermedad isquémica del corazón (CIE I20 - I25) en el Instituto Nacional Cardiovascular de EsSalud en Perú, durante el año 2019, estuvieron determinados por la estancia hospitalaria, el número de ingresos del paciente y las atenciones sin operaciones. Con un costo total de atenciones de EIC de S/ 14 387 436,8 (US$ 4 341 411,2) al 2019, representó un impacto presupuestario de 10,27% de los recursos del INCOR. Estos costos no incluyeron atenciones de otro personal de salud distinta de enfermería y médicos y los procedimientos diagnósticos. Los patrones de costos examinados por clústeres señalaron que el grupo con mayor costo medio tuvo un paciente tipo de 72 años, que ingresó al establecimiento de salud una vez, con una estancia promedio de 34 días y un costo medio de 86 421,56 soles.
Dados los altos costos que implica la atención de la enfermedad isquémica del corazón, serán necesarias políticas de promoción y prevención de la salud, tarea de largo plazo, pues implica cambios importantes en la oferta de servicios de salud y más aún buscar cambios en el comportamiento y estilos de vida de las personas.