INTRODUCCIÓN
El niño crítico es aquel cuyas funciones vitales están gravemente afectadas debido a una enfermedad o noxa y que requiere soporte intensivo para preservar la salud y la vida 1. Estos pacientes en fase de crecimiento constante tienen menores reservas energéticas, especialmente los lactantes, por lo que pueden sufrir alteraciones y depleción nutricionales, más aún si durante su estancia en las unidades de cuidados intensivos pediátricos (UCIP) el soporte energético es insuficiente, generando mayor desnutrición, aumento de la estancia hospitalaria, mayor tiempo en ventilación mecánica, complicaciones infecciosas, alteraciones gastrointestinales y de cicatrización 2.
Se ha reportado entre 20 a 70% de malnutrición en pacientes pediátricos críticos y también 13% de sobrepeso u obesidad 3,4; estudios previos reportan 20 y 22% de desnutrición en admitidos a UCIP, siendo frecuente desnutrición severa 5,6. El soporte nutricional constituye una parte fundamental en el manejo clínico de pacientes pediátricos críticos, que mejora su evolución y evita complicaciones. Siendo de vital importancia proporcionar un soporte nutricional óptimo en las unidades de cuidados intensivos 1.
El gasto energético en reposo (GER) constituye la cantidad de calorías para sostener las funciones vitales en reposo, durante 24 horas, sin necesidad de ayuno 7,8 y su medición es utilizada para el soporte nutricional del paciente crítico. El método estándar para calcular el GER es la calorimetría indirecta, pero en la práctica, las guías internacionales refieren que se puede calcular el GER utilizando fórmulas teóricas; siendo más recomendada la fórmula de Schofield "sin" la adición de factores de estrés 9. El aporte calórico debe ser progresivo para conseguir la meta calórica en los primeros 7 días de su estancia en UCIP, considerando adecuado alcanzar entre 70 y 110% del GER en la primera semana 10,11, con lo cual se garantice brindar el soporte metabólico y nutricional durante la etapa aguda de la enfermedad.
Minimizar los retrasos e interrupciones y trabajar en el adecuado aporte calórico es trascendental para lograr mejores resultados en la recuperación y calidad de vida del paciente 1,3.
El objetivo del presente estudio fue describir el aporte nutricional e identificar factores asociados al logro inadecuado de la meta calórica en una unidad de cuidados intensivos pediátricos de referencia.
MÉTODOS
Se realizó un estudio observacional retrospectivo en pacientes admitidos a la Unidad de Cuidados Intensivos Pediátricos del Hospital Nacional Edgardo Rebagliati Martins, EsSalud (Lima-Perú) durante el año 2016. Se incluyeron pacientes entre 1 mes y 14 años de edad, estancia mayor a 7 días y hemodinamia estable; excluyendo a los que tenían mal pronóstico, enfermedad en fase terminal o datos incompletos.
Se revisó historias clínicas hospitalarias y un registro informático de UCIP, obteniendo datos demográficos, valoración nutricional y evolución de los pacientes. La valoración nutricional antropométrica se realizó según tablas y parámetros de OMS 12,13. Para calcular el GER se empleó la ecuación de medición de requerimiento energético de Schofield 14 al ingreso a la unidad, considerando adecuado alcanzar entre 70% y 110% de la meta calórica al día 7 de admisión.
Los datos fueron codificados y procesados en SPSS versión 25.0. En las variables numéricas se evaluó normalidad de distribución con la prueba de Kolmogorov-Smirnov y método gráfico; se calcularon frecuencias, medidas de tendencia central y de dispersión. Se empleó Chi cuadrado o prueba de Fisher en las variables discretas y prueba t de Student o U de Mann Whitney para dos colas en las variables continuas, considerando significativo p < 0,05. Finalmente se realizó análisis multivariado con regresión logística binaria.
La investigación siguió lineamientos de la declaración de Helsinki y principios de buenas prácticas. Los datos se mantuvieron anónimos y los registros previos borrados. No se obtuvo consentimiento informado debido a que los datos se obtuvieron de fuente secundaria (historia clínica) y no hubo ninguna interacción con pacientes.
RESULTADOS
Se incluyeron 65 pacientes, el 54% de sexo masculino, el 60% ingresó directamente de la sala de urgencias, la mediana de edad fue 17 meses (RIQ 4 - 69 meses). En relación con el estado nutricional: 49,2% fue normal, desnutrido 40% y sobrepeso/obesidad 10,8%; se presentó talla baja en 14,5% de pacientes y emaciación severa en 13,8%. Los diagnósticos de ingreso a UCIP más frecuentes fueron shock, insuficiencia respiratoria e insuficiencia cardiaca. Las comorbilidades más frecuentes fueron: cardiopatías congénitas (principalmente acianótica), síndrome de Down, patología gastrointestinal y neurológica. El 38,5% fueron pacientes quirúrgicos (neurocirugía, cardiovasculares y abdominal). Todos los pacientes estuvieron en ventilación mecánica invasiva. (Tabla 1).
Tabla 1 Características de los pacientes que recibieron soporte nutricional en una unidad de cuidados intensivos pediátrica de referencia.
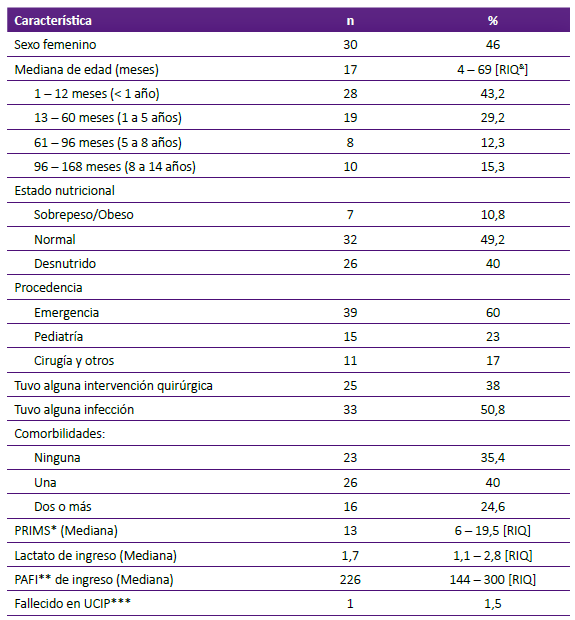
* PRIMS: Pediatric risk of mortality; ** PAFI: presión arterial de Oxígeno/Fracción inspirada de Oxígeno; ***UCIP: unidad de cuidados intensivos pediátricos; & RIQ: rango intercuartílico
Se inició terapia nutricional en las primeras 24 horas en 35 casos (57,8%), con una mediana de 24 horas (RIQ 24-48). El 95% de los casos inició su terapia nutricional durante las primeras 72 horas, dos casos la iniciaron después y en un paciente no recibió ninguna nutrición durante 7 días. Los tipos de nutrición fueron: enteral en 55 casos (84,6%), parenteral en 7 (10,8%) y mixta en 2 (3,1%). En nutrición enteral se utilizó sonda nasogástrica en 55 casos y sonda transpilórica en 2 casos; fue continua en 36 casos, en bolos en 13 y bolos-continua en 8 casos. El tiempo de demora para el inicio de la nutrición (desde la indicación, hasta la administración de la nutrición) tuvo una mediana de 6 horas (reportándose una demora máxima de 10 horas), siendo mayor en la nutrición parenteral en comparación con la enteral (7,5 vs 5 horas respectivamente).
Al sétimo día de estancia en UCIP, se administró nutrición adecuada para la meta calórica en 18 casos (27,7% de pacientes), deficiente en 25 casos (38,5%) y en exceso en 22 (33,8%). El tiempo de demora para inicio de terapia nutricional no tuvo variación según el logro de la meta calórica (p=0,597). 52 pacientes (80% del total) tuvieron interrupciones de la nutrición (20 una vez, 15 dos veces y el resto entre 3 y 5 veces) la mayoría por vómito o reflujo, siendo mayor el número de interrupciones en los que lograron metas calóricas deficientes.
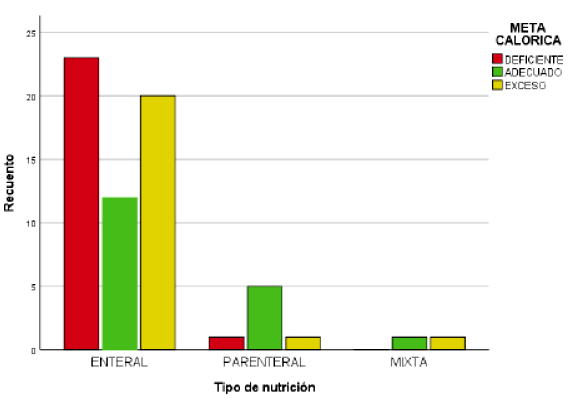
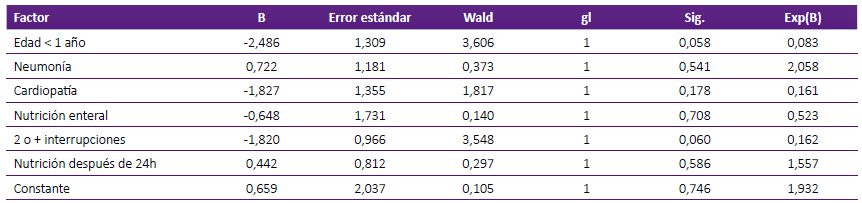
La edad (menor de 1 año) y tipo de nutrición enteral mostraron diferencia significativa al comparar logro adecuado de meta calórica (Tabla 2). Sin embargo, esta significancia no se mantiene al hacer el análisis multivariado (Tabla 3). La nutrición enteral fue la más utilizada y se asoció a menor logro de meta calórica, siendo similares el exceso como el logro en déficit (Figura 1).
Tabla 2 Factores asociados a logro no adecuado de la meta en pacientes con soporte nutricional en una unidad de cuidados intensivos pediátrica de referencia.
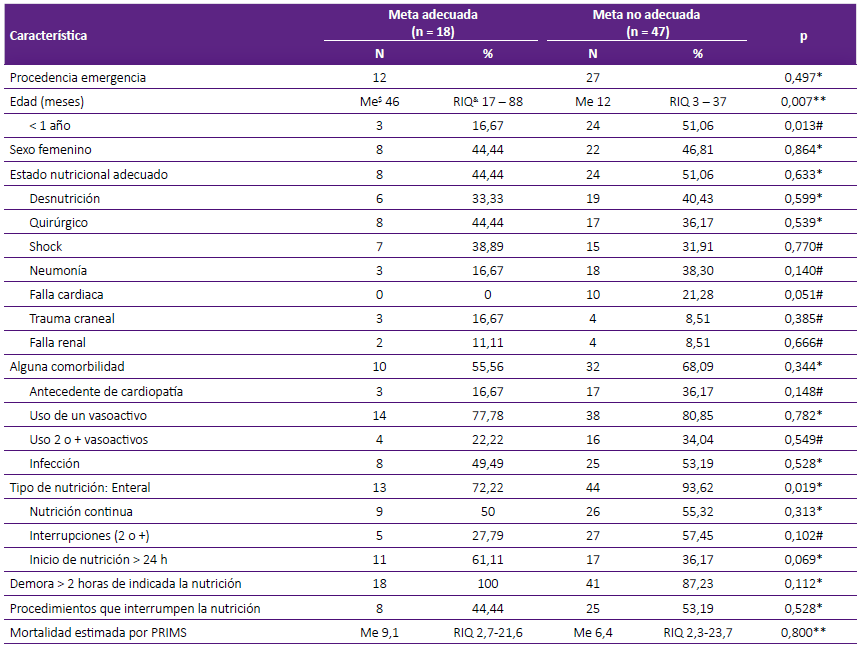
$ Me: mediana; & RIQ: rango intercuartílico; *Chi cuadrado; #Fisher; **U de Mann-Whitney
Tabla 3 Análisis multivariado de los factores asociados a la adecuación del aporte nutricional a los 7 días en pacientes con soporte nutricional en una unidad de cuidados intensivos pediátrica de referencia.
DISCUSIÓN
El presente estudio reporta inicio temprano de la terapia nutricional en pacientes de la UCIP de un hospital latinoamericano de referencia, donde el 95% de pacientes críticos iniciaba esta terapia antes de las 72 horas de ingreso a la unidad y casi 85% recibió nutrición enteral. Sin embargo, al sétimo día sólo en el 28% de los casos se alcanzó la meta calórica, mientras que el 34% sobrepasó dicha meta y el 38% tuvo un aporte inferior a la meta calculada.
El 40% de participantes tenía desnutrición y el 11% sobrepeso/obesidad, similar a lo reportado en publicaciones internacionales 3,15 y mayor a lo reportado previamente en nuestro medio 6; lo cual interfiere negativamente con la respuesta adecuada del cuerpo a la enfermedad, favorece la falla multiorgánica, aumentando la morbi-mortalidad, estancia hospitalaria y costos 2,3,16.
El mayor porcentaje fue del servicio de urgencias, siendo el grupo etario más frecuente los menores de 1 año y el sexo masculino tuvo un leve predominio (54%), similar a un reporte local previo 6. Los diagnósticos más frecuentes fueron shock e insuficiencia respiratoria, la mayoría con comorbilidades y todos los pacientes estuvieron recibiendo ventilación mecánica invasiva, lo cual hace más vulnerable en el aspecto nutricional al niño crítico. Asimismo, casi el 50% pacientes fueron quirúrgicos, lo cual incrementa sus necesidades proteicas y vulnerabilidad 3,17.
El inició temprano de la terapia nutricional va de acuerdo con las guías, consensos y publicaciones que demuestran el beneficio del inicio temprano del soporte nutricional, destacando que disminuye las lesiones en respuesta al estrés que experimenta el niño crítico y proporciona los adecuados nutrientes 18,19. El tiempo entre indicación e inicio de la nutrición fue corto (6 horas), siendo mayor para la nutrición parenteral, explicable por el requerimiento de insumos y personal capacitado 20.
El tipo de nutrición enteral fue el más frecuente y concuerda con las guías de nutrición del paciente pediátrico crítico, que refieren que es la mejor vía recomendada, es bien tolerada y tiene amplios beneficios: mejoría en la síntesis de proteínas, mantenimiento de las vellosidades intestinales y la prevención de la atrofia intestinal. Es más fisiológica y menos costosa 18,21.
De los que recibieron nutrición enteral, 96% utilizaron sonda nasogástrica y 4% la sonda transpilórica. El uso de sonda nasogástrica no genera mayores riesgos y tiene más beneficios que la transpilórica. En pacientes con vaciado gástrico deficiente o en los que ha fallado la prueba de alimentación gástrica, se puede utilizar la alimentación transpilórica para disminuir el riesgo de aspiración y mejorar la tolerancia enteral 17,22.
La nutrición enteral administrada fue en infusión continua en el 63% de pacientes, en bolos 23% y tanto bolos-continua el 14%. Si bien es cierto, en bolos es más fisiológica, la infusión continua permite conseguir más rápido la meta calórica 3,19.
El presente estudio encontró uso de nutrición parenteral en casi 11% de los casos, como único soporte nutricional. Esta no necesita interrumpirse para procedimientos ni depende de la motilidad intestinal, pero tiene riesgos importantes relacionados con el acceso venoso central, infección, interferencia con los electrolitos y homeostasis de la glucosa 16,17,23.
Se alcanzó una adecuada meta calórica sólo en menos de la tercera parte de los pacientes evaluados, siendo mayor al reportado por Souza de Menezes 21 y Osorio 24; pero menor que lo reportado por otras UCIP 10,11,25. Las interrupciones en la nutrición (presentes en el 80% de pacientes) ocasionaron la deficiente meta calórica, siendo la principal razón de interrupción los vómitos y el residuo gástrico y están descritas que suceden en más de 40 % de los pacientes de algunas UCIP por razones como intolerancia y por procedimientos 3.
Algunos de los factores que no permitieron un adecuado logro de la meta calórica fueron la edad menor de 1 año, la nutrición enteral y cercanamente la presencia de cardiopatía. No se encontró relación con el uso de vasoactivos, estado nutricional, ni diagnóstico de la enfermedad. Pero el análisis multivariado no encontró diferencia significativa, probablemente por la pequeña muestra analizada. Souza de Menezes, refiere que el riesgo de no lograr meta calórica se relaciona con el diagnóstico de cardiopatía, mientras que nutrición parenteral y desnutrición fueron factores de protección; sin embargo, esto último se atribuye a que el paciente desnutrido que ingresó a su estudio fue abordado tempranamente por un equipo nutricional multidisciplinario que identificó e indicó soporte nutricional precoz 21. En nuestro estudio la desnutrición no se encuentra como factor de no lograr la meta calórica. En un estudio similar, las barreras que no permitieron una nutrición adecuada fueron principalmente la restricción del volumen de líquidos, particularmente en pacientes a cirugía cardíaca, así mismo la interrupción de la alimentación por procedimientos y la intolerancia alimentaria 9. En otros estudios el uso de catecolaminas o agentes bloqueadores neuromusculares, la severidad de la enfermedad, el desconocimiento en el ámbito nutricional entre los profesionales de cuidados intensivos fueron factores de riesgo para no lograr la meta calórica, en pacientes ingresados a UCIP 18,26,27.
Entre las limitaciones del presente estudio tenemos la recolección retrospectiva de los datos, lo que originó una pérdida de 23% de pacientes por datos incompletos, haberlo realizado en un solo hospital y la demora en la ejecución por pandemia COVID-19. Aun así, esta información aporta al tratamiento del niño en estado crítico y es base para mayores estudios.
Concluimos que el 28% de pacientes de la UCIP lograron un adecuado aporte nutricional según la meta calórica calculada al sétimo día de admisión, en 34% fue excesivo y 38% inferior. El inicio de soporte nutricional fue rápido en la mayoría de pacientes, siendo la vía enteral la más usada. Los factores asociados al logro inadecuado de meta calórica fueron edad menor de un año y tipo de nutrición enteral.