Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Peruana de Medicina Experimental y Salud Publica
versión impresa ISSN 1726-4634
Rev. perú. med. exp. salud publica v.24 n.1 Lima ene./mar. 2007
ARTÍCULO DE REVISIÓN
Consideraciones éticas para la realización de investigaciones en comunidades nativas de la selva amazónica del Perú
Ethical considerations for conducting research in native communities of the amazon jungle from Peru
Duilio Fuentes D1a ; Diana Revilla L2b
1 Oficina General de Investigación y Transferencia Tecnológica, Instituto Nacional de Salud. Lima, Perú.
2 Cátedra de Farmacología, Facultad de Medicina. Universidad Científica del Sur. Lima, Perú.
a Médico Internista.
b Médico Cirujano.
RESUMEN
El progreso de la medicina se ha debido al desarrollo de investigaciones, en ese contexto, conciente o inconcientemente algunos investigadores en su afán de responder a sus inquietudes han atropellado los intereses del ser humano, dando origen a documentos internacionales de ética en investigación. En todos estos casos éticamente escandalosos y controversiales, los participantes involucrados fueron personas vulnerables. Dentro de ellos se puede incluir a las minorías étnicas comprendidas por las llamadas comunidades indígenas, nativas o aborígenes, que son numerosas tanto en la región andina como en la selva amazónica de nuestro país. Ante esta realidad, para realizar una investigación que tenga validez científica y ética debemos tratar de responder las siguientes preguntas: ¿es ético investigar en una comunidad nativa problemas que no son prevalentes o no son beneficiosos para ellos? ¿qué riesgos puede haber al investigar en una comunidad indígena? ¿cómo debe formularse el proceso de consentimiento informado? ¿a quién se le pide el consentimiento? ¿qué beneficios durante y después de la investigación deberían tener estas comunidades nativas? ¿es ético aprovechar las muestras biológicas de una investigación en una comunidad nativa para poder investigar otros problemas que no estaban estipulados en el consentimiento informado del estudio original? ¿debería crearse una guía normativa de investigación ética en estas comunidades?
Palabras clave: Ética; Investigación biomédica; Población indígena; Salud indígena; Poblaciones vulnerables, Perú (fuente: DeCS BIREME).
ABSTRACT
The progress of the medicine is had due to research development. In this scenario, and involved in the anxiety of find answers to his own questions, we find the researcher that had consciously or unconsciously trampled the human being interests, fact that gave origin to the research ethics international documents. In all this controversial and noisy cases, the involved subjects were vulnerable people. In this group we can include ethnic minorities, like the indigenous, aboriginal or native communities that are a large group at andine region and amazonic jungle of our country. In the face of this reality, to perform an ethical and scientific valid research, we have to try answer the following questions: Is it ethical to research not prevalent or not beneficial problems with native communities? ¿What risks are probable to happen during the research with a native community? How the informed consent process has to be designed? Whom we ask to sign consent? What are the benefits that native communities may have during research and after it? Is it ethical to take advantage of the research biological samples of a native community to look for another problems that were not asked before at original informed consent? Should a standard native communities research guide be created?
Key words: Ethics; Biomedical research; Indigenous population; Indigenous health; Vulnerable populations; Peru (source: DeCS BIREME).
INTRODUCCIÓN
Haciendo un rápido recorrido en la historia de la investigación clínica, desde la primera aparición del registro del empleo de un medicamento (4000 a.C.), pasando por la concepción hipocrática y galénica, llegando a James Lind con el primer ensayo clínico para el tratamiento del escorbuto en 1747 y Sir Austin Bradford Hill con el primer ensayo clínico moderno (estreptomicina frente al placebo en TBC en 1946) y deteniéndonos a contemplar los grandes descubrimientos del siglo XX (los rayos X por Wilhein Roentgen en 1895, el descubrimiento de la penicilina por Alexander Flemming en 1928, la estructura del ADN por Watson y Crick en 1953 y la estructura del genoma humano a fin de siglo), podemos concluir que el desarrollo de la medicina tiene su base científica en la investigación1.
En este largo recorrido que nos muestra el gran progreso de la ciencia médica en beneficio de la sociedad, nos cruzamos con el investigador, que en su constante afán de aclarar sus dudas sobre el origen y el desarrollo de la vida, y a veces sin un fin plenamente justificado, ha atropellado, consciente o inconscientemente, intereses del ser humano, cuyo valor es muy superior a su inquietud investigadora2.
En estas circunstancias, llegamos a una serie de relatos sombríos, tanto en la práctica clínica habitual, que produjeron como resultado la tragedia del uso de la sulfanilamida (1938) y talidomida (1959-1960); como en la investigación con los experimentos médicos realizado en prisioneros de guerra, estudios conducidos por investigadores nazis al término de la Segunda Guerra Mundial; investigaciones sobre sífilis en población negra de Tuskegee (Alabama), auspiciado por el U.S. Public Health Services (1932-1972), experimentos sobre cáncer en población anciana en el Hospital Judío de Enfermedades Crónicas (Brooklyn-1963), experimentos sobre hepatitis en niños con retardo mental en Willowbrook State School (New York-1967), entre otros3. Estos escándalos dieron origen a documentos internacionales de ética en investigación como el código de Nuremberg en 1947, la Declaración de Helsinki en 1964 e Informe Belmont en 1979, que hacen hincapié en el consentimiento informado, en la protección de los derechos y bienestar de las personas participantes en investigaciones, dando énfasis a los intereses de la persona sobre la ciencia, la sociedad y la realización de la investigación siguiendo los principios fundamentales de respeto a las personas, justicia y beneficencia4-6.
Problemas más recientes, principalmente en países en desarrollo como por ejemplo experimentos con placebo- AZT en el África subsahariana (1997-1998) y la propuesta con surfaxin contra placebo en Perú, Bolivia, México y Ecuador en el 2001, pone en el ojo de la tormenta el llamado doble estándar en la investigación7.
En todos estos casos de investigación que llevaron a escándalos y controversias éticas, observamos que los participantes en estos estudios fueron personas en desventaja o vulnerables, etiquetados bajo una misma situación: explotación3.
Según las Pautas Éticas Internacionales para la Investigación Biomédica en Seres Humanos (CIOMSOMS): Son personas vulnerables las absoluta o relativamente incapaces de proteger sus propios intereses. Específicamente, pueden tener insuficiente poder, inteligencia, educación, recursos, fuerza u otros atributos necesarios para proteger sus intereses8.
Dentro de ellos se puede incluir a discapacitados mentales, personas en extrema pobreza, prisioneros/ refugiados, mujeres embarazadas, niños, minorías étnicas, entre otros3. Estas minorías étnicas son las llamadas comunidades indígenas o también llamadas comunidades nativas o aborígenes.
Los pueblos indígenas constituyen entre 30% y más de 50% de la población total de Bolivia, Guatemala, Perú y Ecuador. En cinco países (Perú, México, Guatemala. Bolivia y Ecuador) vive casi 90% de los indígenas de la región9.
La definición de quién es y quién no es indígena, ha sido objeto de intenso debate. Sin embargo, instrumentos internacionales como el Convenio 169 de la OIT y el proyecto de Declaración Americana de derechos de los Pueblos Indígenas, han adoptado definiciones similares. Se definen como indígenas a los descendientes de los habitantes originarios de una región antes de la colonización y que han mantenido total o parcialmente sus características lingüísticas, culturales y organización social. Además la autoidentificación es el criterio fundamental para determinar quién es indígena9.
El creciente reconocimiento internacional de los derechos indígenas coincidió con el proceso de democratización en muchos países de la región y contribuyó significativamente al reconocimiento jurídico y constitucional de los derechos indígenas en estados pluriétnicos y multiculturales.
Desde la década de 1990 la mayoría de países Latinoamericanos ha modificado sus constituciones e incorporado en sus textos derechos colectivos de los pueblos indígenas en materia de identidad, cultura, territorio, recursos naturales, autonomía, administración de justicia y participación política9.
El Perú es un país pluricultural en el cual más de ocho millones de personas son indígenas, en su mayoría quechuas y aymaras, asentados en la región andina.
La Amazonía peruana ocupa aproximadamente 60% del territorio nacional, en esta región existen 48 grupos étnicos, pertenecientes a 12 familias lingüísticas, que presentan características culturales, económicas y políticas evidentemente distintas de otros sectores de la población nacional. Esta diversidad cultural proviene de numerosos factores tales como cultura, normas de vida, lengua, composición demográfica, continuidad en la ocupación del territorio y grado de contacto o interacción con la sociedad y con el ordenamiento jurídico nacional10.
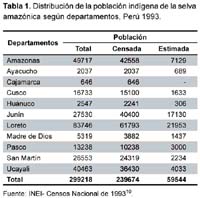
En el IX Censo de Población realizado en 1993, se considera a la comunidad nativa como la categoría censal comunidad indígena, posibilitando la recolección de información en 1450 comunidades pertenecientes a 65 pueblos étnicos (48 censados), de las 1495 estimadas en el país10.
De acuerdo con los datos disponibles en el censo de 1993, la población total de las comunidades amazónicas es de 299 218 habitantes, constituida por la nominalmente censada, 239 674 personas, y la población estimada, 59 544 personas. De acuerdo con esa misma fuente, la población estimada corresponde a comunidades distantes y de difícil acceso que no pudieron ser censadas (Tabla 1)10.
El carácter heterogéneo de la estructura socioeconómica del país se refleja también en la distribución y las características de la población. Así, en Lima Metropolitana vive aproximadamente 28% de la población total del país. En Loreto, habita 3,3% y en las comunidades indígenas sólo 1,3%. La población de las comunidades indígenas de Loreto representa 11,4%, siendo el departamento con mayor población indígena. Un dato adicional es que las comunidades nativas se encuentran distribuidas en 11 departamentos, 33 provincias y 114 distritos10.
La menor proporción de mujeres (Tabla 2), en la gran mayoría de los pueblos étnicos estaría explicada, en parte, por la alta mortalidad materna (hemorragias, abortos sin la debida atención sanitaria, infecciones, toxemia), debido a una conducta reproductiva muy especial, en donde los embarazos son numerosos y seguidos, en las edades extremas. Ello origina desnutrición, anemia y otras complicaciones del embarazo.
Otra peculiar característica de la población indígena es la de ser eminentemente joven. Este alto porcentaje de población joven está directamente relacionado con las muy altas tasas globales de fecundidad que aún persisten en la población indígena10.
La tasa bruta de mortalidad (TBM) indica el número de fallecidos por cada mil habitantes y que en este caso es de 16,96 para la población indígena amazónica, casi el triple de la registrada a nivel nacional, 6,1 defunciones por 1000 habitantes. Ello haría suponer la existencia de una esperanza de vida bastante menor para la población indígena que para el promedio del país10.
El año 1996 el Instituto Nacional de Estadística e Información (INEI) brindó información de gran valor para conocer la situación reproductiva de la mujer nativa. Uno de los aspectos que llama la atención es la temprana nupcialidad. Entre la población nativa, la proporción de mujeres casadas o unidas entre los 12 y 14 años de edad es de 5,3%, esto es el triple del promedio existente para el área rural del país11.
Tanto la fecundidad como la mortalidad infantil muestran claras diferencias entre una comunidad y otra. En promedio la mortalidad infantil fluctúa entre 99 y 153 por mil hijos nacidos vivos y la fecundidad entre 7,4 y 11,2 hijos por mujer11.
Entre los factores explicativos de mayor importancia sobre los altos niveles de fecundidad y mortalidad infantil, y de sus marcadas diferencias con otros contextos, se encuentra la extremada pobreza de las comunidades indígenas. Ello se refleja en las precarias condiciones de vida, en especial los bajos niveles de educación alcanzados por la población, situación que se agrava por la elevada tasa de analfabetismo femenino, especialmente en las mujeres de 12 a 49 años de edad11.
Para los indígenas amazónicos de hoy, se plantea el dilema de ayer en la historia mundial, el desafío de cómo encarar la modernidad y el cambio que ella acarrea, cómo posibilitar un desarrollo culturalmente equilibrado y ambientalmente sustentable y cómo conciliar desarrollo sin perder la identidad12.
Observando el referido panorama, centraremos esta revisión en algunas consideraciones que hay que tomar en cuenta cuando se realizan investigaciones clínicoepidemiológicas en comunidades indígenas. Dichas investigaciones son objeto de polémicas de difícil solución y que constituyen, pese a códigos, declaraciones y guías internacionales, como a normativas y regulaciones nacionales, muchas veces en investigaciones de explotación. Por lo tanto surgen situaciones como:
-
¿Es ético investigar en una comunidad nativa, problemas que no son prevalentes o no son beneficiosos para ellos?
-
¿Qué riesgos puede haber al investigar en una comunidad indígena?
-
¿Cómo debe formularse el proceso de consentimiento informado? ¿a quién se le pide el consentimiento? ¿solamente al líder (Jefe o Apu)? ¿a cada individuo independientemente de lo que el líder opine? ¿a ambos?
-
¿Qué beneficios, durante y después de la investigación, deberían tener estas comunidades nativas?
-
¿Es ético aprovechar las muestras biológicas de una investigación en una comunidad nativa para poder investigar otros problemas que no estaban estipulados en el consentimiento informado del estudio original?
-
¿Debería crearse una guía normativa de investigación ética en estas comunidades?
¿ES ÉTICO INVESTIGAR EN UNA COMUNIDAD NATIVA PROBLEMAS QUE NO SON PREVALENTES O NO SON BENEFICIOSOS PARA ELLOS?
Para poder responder esta pregunta mostraremos algunos datos correspondientes a la situación de salud de los pueblos indígenas amazónicos, basado en datos del Instituto Nacional de Estadística e Información del Perú y en estudios de la Oficina General de Epidemiología del Ministerio de Salud.
La información censal nos permite explorar acerca de las características generales de los servicios de salud en los grupos indígenas10-12:
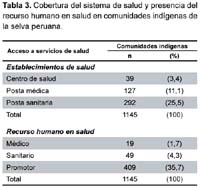
Del total de comunidades censadas (1145), manifestaron que tuvieron asistencia de algún personal de salud -médico, sanitario, promotor, partera, curandero- en 902 de ellas12. Si se considera como un indicador de cobertura al sistema formal de salud en las comunidades indígenas realizada por personal no tradicional, formado en los programas de salud oficiales o en los proyectos de instituciones privadas, el panorama es preocupante, por la muy baja cobertura de personal y escasa infraestructura de salud disponible para la población indígena.
La información indica una baja cobertura en asistencia médica hacia las comunidades, esto se refleja en el hecho de que en 1,7% de las comunidades censadas, es el promotor de salud el que brinda la atención médica o de salud (409), pero el mayor porcentaje de ellas (64,3%) no tiene el personal que oriente las acciones de prevención sanitaria, ni quien implemente los programas de atención primaria de salud (Tabla 3)12. Es importante recalcar que de todos los técnicos sanitarios y promotores de salud que brindan su servicio en las comunidades, el mayor porcentaje son indígenas con 87 y 90%, respectivamente.
La infraestructura de salud está mayormente circunscrita a la existencia de postas sanitarias, donde se brinda únicamente servicios de atención primaria, pero aún así, 76,5% de las comunidades censadas carecen de este servicio básico. Existen 39 centros de salud en las comunidades, los cuales están en capacidad de brindar una atención más especializada, pero a todas luces resultan insuficientes para hacer frente a las necesidades de atención de salud que requiere la población indígena.
Ciento veintisiete comunidades declaran poseer una posta médica, aunque ello se refiere exclusivamente a la infraestructura de salud donde se brinda el servicio de atención primaria, que no está necesariamente bajo la conducción de un médico.
El universo poblacional indígena no se restringe sólo a las comunidades nativas, sino que además existen asentamientos remotos, es decir grupos que se encuentran en situación de autoaislamiento o de contacto esporádico.
Es importante resaltar que, por diversas razones, existen poblaciones indígenas que se encuentran en procesos de desaparición biológica o cultural. Esta pérdida irreparable ensombrece las conciencias debido a que no se está realizando lo humanamente posible para asegurar su supervivencia13. Hasta 1997 son 11 los grupos que han desaparecido física o culturalmente y 18 están en proceso de extinción al contar con una población menor a 225 habitantes12.
Tomando en cuenta este contexto, las poblaciones indígenas son grupos especialmente vulnerables, debido a que:
-
Son grupos marginados de los servicios más elementales, con muy pocas posibilidades de insertarse en los modelos de desarrollo y con un constante dilema entre incorporarse al mundo globalizado o quedar al margen del proceso y mantener su identidad.
-
Una de las características actuales de estos pueblos son las precarias condiciones de vida de la población.
La concepción de la salud en la mayoría de los pueblos indígenas es holística, expresa relaciones dinámicas entre lo individual (físico, mental, espiritual y emocional) y lo colectivo (político, económico, cultural y social), y entre lo natural y lo social como componentes inseparables. Una especificidad cultural que caracteriza a los pueblos indígenas se refleja en las diversas formas de concebir la salud y la enfermedad, la vida y la muerte que difieren a la concepción de la sociedad no indígena14-17.
Desde la perspectiva indígena, la enfermedad es resultado o producto de Un desequilibrio anormal de la situación de salud... Independientemente de cual sea la causa (la maldad ajena, el microbio, la caída de un palo, el veneno de una serpiente, la desaparición de los animales, etc.), el origen de la enfermedad o del comportamiento anormal de los elementos hay que buscarlo en el mal funcionamiento de las relaciones con el mundo de la naturaleza, con el propio espíritu o con las otras gentes18.
El análisis de la situación de salud de los pueblos indígenas conlleva, entonces, a la necesidad de comprender desde diversas perspectivas la complejidad del problema saludenfermedad en esta población. En la mayoría de los casos este análisis supera el campo biomédico, para situarse en un campo más amplio, donde intervienen principalmente las ciencias sociales, económicas y políticas.
Por otra parte, la heterogeneidad en la composición étnica y cultural de los pueblos indígenas hace difícil – sino imposible – la aplicación de programas o modelos de atención universales. Esta diversidad, acentuada en lo que se refiere a un aspecto tan culturalmente sensible como lo es el de la salud, la que obliga a considerar a cada pueblo indígena en su dimensión particular y a desplazar el énfasis hacia el desarrollo de estrategias de investigación y de atención desde una perspectiva no sólo local sino culturalmente específica18-21.
La morbilidad en los pueblos indígenas es el componente de más difícil medición dentro del proceso saludenfermedad y la información referida a enfermedades es de difícil interpretación, ya que se encuentra influenciada por una serie de factores que deben ser tomados en cuenta:
-
No se cuenta con medios precisos de diagnóstico más allá de la inferencia clínica, los servicios de laboratorio y los centros de salud u hospitales implementados con tecnología de diagnóstico son muy poco accesibles.
-
No hay un enfoque «étnico» en el proceso de recolección de información que deriva de la debilidad de las políticas indígenas y de la baja conciencia del tema en la sociedad.
-
No siempre se acude en primer lugar al puesto o al centro de salud, sobre todo en los casos graves de manera que el enfermo que llega ante el personal de salud puede presentar cuadros muy agravados de enfermedades en principio controlables. Así por ejemplo, el registro de «paro cardiaco» puede no ser más que la más sencilla explicación de un proceso terminal, sin que se lleve registro de la morbilidad que le dio origen, muchos cuadros como la desnutrición puede no aparecer en los registros de morbilidad pero sí en los de mortalidad.
-
Cuando algunas veces se ha vigilado algunas enfermedades (como en el caso de cáncer de cuello uterino) no se ha devuelto la información a los interesados, por lo que no hay motivación para colaborar en un buen sistema de vigilancia epidemiológica.
-
Al decir del personal de salud, en muchas ocasiones el paciente o sus familiares ingresan con un diagnóstico ya fabricado en busca de un remedio concreto. Si el personal de salud considera que, o bien el diagnóstico es errado o bien el enfermo no presenta un nivel de gravedad como el que se le pretende presentar, suelen surgir conflictos.
-
Las enfermedades que no tienen programa específico (IRA, EDA, etc.) no son registradas ni atendidas en el marco del Seguro Integral de Salud por lo que hay una subatención y registro.
-
La evaluación de productividad por tareas se convierte en un sistema perverso que impide buscar a los enfermos. Lo que no llega a los centros no se atiende ni, por supuesto, se registra. De ahí que las comunidades alejadas no cuentan en las estadísticas.
-
Hay temor de registrar algunos eventos: las muertes maternas no se registran «porque puede costar el empleo» al médico o al personal de salud de que se trate debido a la meta establecida por el sistema.
-
Otras veces no alcanza la ficha para registrar todos los diagnósticos, entonces se registran el primero, segundo y tercer diagnóstico de acuerdo a su importancia (las parasitosis o la desnutrición muchas veces desaparecen por acompañar a otros diagnósticos de mayor relevancia o rareza, sin embargo son los más frecuentes22,23).
-
Muchas comunidades no cuentan con registros o no registran nada; sólo cuando llegan las brigadas ELITES o son requeridos por personal de salud ofrecen las informaciones que se recuerdan24.
-
Al decir de los comuneros, aunque las brigadas de ELITES cuentan con medios de diagnóstico, su paso «a la volada» les impide evaluar debidamente la situación de salud de las pocas comunidades por las que pasan24.
-
A diferencia de la mortalidad, la morbilidad no se presenta en eventos únicos, sino que el mismo daño, en la misma persona, puede repetirse varias veces en el año.
-
No debemos olvidar que los datos de morbilidad registrados en los servicios de salud expresan sólo a la demanda manifestada en búsqueda de atención pero no dicen nada de la demanda que no llega a expresarse de ese modo, la cual puede ser de magnitud considerable, especialmente en estos grupos poblacionales excluidos, con limitado acceso no sólo a servicios de salud sino también a otros servicios básicos18-21.
Adicionalmente a estas consideraciones, es necesario tener en cuenta que el sistema de información más importante del Ministerio de Salud, el denominado HIS, gracias al cual se cuenta con datos sobre la atención en consulta externa realizada en todos los establecimientos de salud del país, no incluye alguna variable que permita conocer la procedencia étnica del paciente atendido. Similar situación sucede con todos los sistemas paralelos que recogen información sobre morbilidad, (ESSALUD, Sanidad, etc.). Por ello, en estos momentos no es posible caracterizar específicamente las causas de demanda de servicios de salud por parte de población indígena.
En cuanto a mortalidad, existen problemas con los datos de defunciones. A pesar de que la inscripción de la defunción representa una obligación legal, su uso no tiene la difusión adecuada, lo que determina la existencia de subregistro considerable. Este hecho se debe a diferentes tipos de omisión: omisión de inscripción, omisión de certificación (cuando la muerte no es certificada por ninguna persona autorizada), la omisión de datos e ilegibilidad (los datos que no se registran en el formulario de defunción y los que están registrados es con letra ilegible), la omisión de remisión (todas las defunciones que se registraron en la Oficina de Registro Civil pero no son reportadas al MINSA) y la omisión de digitación (los datos que fueron registrados en el informe estadístico pero no fueron digitados en los registros consolidados)18-21.
Por otro lado, existe un problema en la calidad de la certificación de la defunción que está en relación a la persona que certifica la defunción, a la capacitación recibida y la experiencia en el manejo de la Clasificación Internacional de Enfermedades, siendo el médico la persona más idónea para hacerlo.
Dado que el perfil de morbilidad de la población indígena es diferente a la de otros grupos sociales, las propuestas de investigación tiene que ser acciones diferenciales a la de otros grupos no indígenas.
Observando esta situación de salud de los pueblos indígenas amazónicos, podemos evidenciar que el problema va más allá de la oferta de servicios de salud estatal y de estrategias gubernamentales de atención primaria; sino que hay factores biológicos, sociales, económicos y culturales que contribuyen a esta inequidad. Hay una inecuanimidad estructural, pobres condiciones sociales, recursos económicos inadecuados, dificultades de comunicación y la ausencia de servicios de salud culturalmente apropiados son puntos determinantes para el estado de salud de los pueblos indígenas25.
Todo lo anteriormente expresado no es ajeno a la investigación epidemiológica y clínica que se realiza en estas comunidades. Los agentes en investigación como los investigadores locales, instituciones gubernamentales, organismos no gubernamentales (ONG) y agencias externas, tienen propósitos que son extraños a los propios objetivos de estas comunidades y realizan dichas investigaciones por intereses académicos (prestigio, realización profesional), laborales (cumplimiento de metas y mandatos institucionales o gubernamentales como en el caso de investigaciones de brotes epidémicos), económicos y científicos, aprovechando su extrema pobreza y paupérrima situación social, económica y de salud, en clara muestra de explotación como excusa para su intervención26.
Actualmente existen varias áreas de investigación en comunidades indígenas entre ellas tenemos las participativas, ciencias sociales, antropológicas, epidemiológicas, biomédicas, etnográficas, arqueológicas, genéticas, éticas, estudio de caso, conocimiento ecológico tradicional, uso de tierra, derechos de propiedad intelectual, propiedad cultural, derechos humanos, etc. Es muy cierto que en la revisión de algunas publicaciones sobre investigaciones en comunidades nativas se revisan problemas inherentes, característicos a dichas comunidades22,23,27,28, pero resultan en su mayoría evidencias repetitivas, señalando patologías y factores de riesgo ya conocidos, además, que el resultado final, lejos de llevar a la resolución del problema, lo deja en situación expectante. Son pocos los casos que contribuyen a tomar medidas específicas como lo fue el caso de vacunación para hepatitis viral B29.
Por lo tanto, la respuesta a la pregunta que encabeza el subtítulo (si es ético investigar en comunidades nativas problemas no prevalentes), resulta ser obviamente negativa. Pero la reflexión va más allá de esto. No sólo es necesario centrarse en situaciones o problemas prevalentes para decir que una investigación en estas comunidades es ética, sino que, lejos de conceder beneficios momentáneos y eventuales, deben plantearse investigaciones de importancia, amplitud o alcance, que culminen en políticas gubernamentales donde se pueda ofrecer una mejora en la situación política, social y económica de estas comunidades, lo cual conllevaría a decir que se actuó bajo un verdadero principio de beneficencia.
Viendo el contexto de la situación de la investigación en comunidades indígenas, no sólo deberíamos preocuparnos en investigar patologías o problemas que son prevalentes en dichas comunidades, sino que podríamos ir más allá y podríamos reformular la pregunta: ¿qué criterios deberíamos tomar en una investigación en comunidades nativas para considerarla ética?
Tratando de responder este cuestionamiento expresaremos que, últimamente la investigación tiende a involucrar o a realizarse en colaboración con población aborigen. Estos estudios con la población indígena pueden caracterizarse por ser cualitativos, participativos, colaborativos y basados en la comunidad. Estos tienden a cumplir ciertos criterios como el incluir uno o más miembros de la comunidad, en el equipo de investigación con un papel significativo que cumplir, hay participación nativa en el diseño y entrega de los beneficios y utilidad de la investigación a la comunidad, lo que hace a la investigación culturalmente relevante y caracterizada por un ambiente de colaboración y camaradería26.
Esto es corroborado en un proyecto de International Cooperative Biodiversity Groups (ICBG)30, realizado en dos grupos de comunidades indígenas: Aguarunas (Perú) y Mayas (Chiapas-México), cuyo objetivo era identificar los factores que puedan facilitar o inhibir el desarrollo de proyectos de investigación cooperativa en poblaciones indígenas. El propósito central de la ICBG es el diseño de proyectos de investigación y desarrollo (llamados bioprospecting31),, para el descubrimiento de nuevos precursores farmacéuticos en países en desarrollo, cuidadosamente constituidos y equitativamente manejados, produciendo beneficios a la salud, conservación y desarrollo sostenible32.
La conclusión del estudio fue el buen resultado que tuvieron en la comunidad indígena aguaruna, en contraste con la comunidad maya, atribuyendo dicho resultado a un factor clave que fue la existencia de un establecido, creíble y políticamente representativo sistema de gobierno de las comunidades indígenas participantes y al proceso de colaboración multiinstitucional: Organización Comunal de Comunidades Aguarunas del Alto Marañón (OCCAAM). Consejo Aguaruna y Huambisa (CAH), Universidad Peruana Cayetano Heredia, Universidad Mayor de San Marcos, agencias de la ICBG (NIH, NSF y USAID), Universidad de Washington y la Searle- Monsanto Company.
¿QUÉ RIESGOS PUEDE HABER AL INVESTIGAR EN UNA COMUNIDAD INDÍGENA?
Como señalamos anteriormente, las investigaciones con población indígena se caracterizan por ser basadas en la comunidad. El término investigación basada en comunidades es usado para describir un modelo de conducta de investigación en comunidades (en contraste con la investigación conducida en hospitales, clínicas o instituciones especiales dedicadas a la investigación médica). Como comunidades se refiere a personas de minoría étnica, quienes pueden estar en desventaja económica, aisladas culturalmente o políticamente no representadas. Se puede incluir a pueblos con fuerte afinidad étnica/tribal que viven en relativo aislamiento geográfico.
El Committee on Native American Child Health and Committee on Community Health Services identifica riesgos en la intervención de estas comunidades que pueden dividirse en dos áreas: riesgos externos y riesgos intracomunitarios33.
RIESGOS EXTERNOS
Estos daños imprevistos pueden afectar en la vida de estas comunidades en el aspecto económico, social, legal y político.
Se ha puesto considerable atención al potencial empleo y segura discriminación sobre el descubrimiento de información genética en el curso de estudios de investigación en estos temas. Como otros ejemplos de discriminación podríamos incluir aquellas investigaciones que documentan la alta prevalencia de enfermedades de transmisión sexual, violencia doméstica o embarazo en adolescentes dentro de estas comunidades, que corren el riesgo de sistematizar o inadvertidamente advertir falsas concepciones, o enfatizar aspectos negativos de la vida de estas comunidades y desatender aspectos positivos o de su cultura33.
Entre los más repudiados aspectos de la investigación occidental en comunidades nativas en el contexto histórico, ha sido el énfasis de investigaciones de temas sociales negativos, por que exponen a la población indígena bajo una perspectiva de deficiencia, considerando su estilo de vida como patológico, que, en muchos casos, son tomadas como verdaderas y diseminadas como la real historia de las condiciones sociales de las comunidades nativas. Esto conlleva a una inadecuada educación, cobertura sesgada y estereotipos de deshumanización proyectados por investigadores renombrados pero que en realidad resultan estar extremadamente mal informados acerca de la forma de vida y cultura de estas poblaciones26.
Temas de mayor complejidad social, política y económica, que pueden ser profundizados por la investigación (que incluyen pero que no se limitan a estudios genéticos), desafían demandas de descendencia o estado de habitantes originales de una específica región. Por lo tanto, las conclusiones o interpretaciones de la investigación que deberían ser inocuas a algunas comunidades pueden amenazar la existencia de otras.
RIESGOS INTRACOMUNITARIOS
El Dr. Clare Brant, psiquiatra nativo en Canadá, escribió un artículo titulado Ética nativa y roles de comportamiento, donde expresa el concepto de ética de no interferencia, sosteniendo que es consistente con la enseñanza basada en modelos de no interferir con la instrucción directa que atiende formas de comportamiento aprendidos. La enseñanza es transmitida a través del ejemplo, de historias y canciones, en ceremonias y más importante aún con el fiel compromiso con el mundo natural, el cual está gobernado por leyes de vida, donde forman parte los seres humanos. Los más ancianos son reconocidos dentro de estas sociedades y son los que transmiten los fundamentos del conocimiento y sus relaciones con la tierra, familia, espiritualidad, valores y el quehacer de cada día34.
La concepción holística, su propia visión del mundo, su concepción de salud-enfermedad, el concepto de ética, de consentimiento informado (lo veremos más adelante), nos muestra una serie de conocimientos y aptitudes a tomar en cuenta y que implica el deber de los investigadores de respetarla en el momento de alguna intervención como parte del desarrollo de un estudio. Dichas circunstancias intracomunitarias, muchas veces son desconocidas por los comités de ética en investigación en el momento de la evaluación de estos protocolos de investigación, por lo que se hace necesaria la intervención de representantes de la comunidad en el proceso de evaluación de estas investigaciones. El Documento de las Américas (Guía de Buenas Prácticas Clínicas de la OPS)35 establece lo siguiente: Si la comunidad en donde se va a desarrollar el estudios tiende predominancia de alguna minoría (ej. aborígenes), el CEI/CRI deberá incorporar un miembro de este grupo minoritario, alterno o consultor.
¿CÓMO DEBE FORMULARSE EL PROCESO DE CONSENTIMIENTO INFORMADO?
El deber de obtener el consentimiento informado (CI) es un requerimiento en toda investigación clínica, la cual es ampliamente reconocida en declaraciones y guías internacionales como la Declaración de Helsinki (DH 2000 Párrafo 22)5 y Pautas Éticas Internacionales para la Investigación Biomédica en Seres Humanos (CIOMSOMS). Ginebra 20028 y nacionales como la Ley General de la Salud N.º 2684236 y el nuevo Reglamento de Ensayos Clínicos (aprobado por Decreto Supremo 017-2006SA, el 29 de julio de 2006)37.
El CI en investigación es el procedimiento mediante el cual se garantiza que el sujeto ha expresado voluntariamente su intención de participar en la investigación, después de haber comprendido la información que se le ha proporcionado.
La base ética del CI es el principio de respeto por la autonomía del participante de la investigación. La autonomía tiene dos facetas: 1) los capaces de deliberar y escoger libremente su opción personal y 2) aquellas personas con autonomía disminuida o posiciones dependientes o vulnerables, quienes deben ser protegidos contra daño o abuso.
En esta implementación del CI se plantean dos modelos del proceso efectivo de la voluntariedad: la individual frente a la comunitaria. Dentro de los que plantean el consentimiento informado individual podemos citar los siguientes:
Para Ijsselmuiden & Faden, es erróneo asumir que en culturas colectivistas en pequeños lugares de África y Asia, valoran más el poder de consentir de autoridades, líderes o gobernantes que el poder individual de cada miembro de la comunidad. La titeratura antropológica, diferencia los valores de sociedades colectivistas e individualistas, pero no apoya la conclusión que en sociedades colectivistas incondicionalmente rechazan la individualidad38.
Pamela Andanda, manifiesta que no hay garantía que las autoridades, líderes o gobernantes expresen el máximo interés de los potenciales participantes en investigación, por lo que el consentimiento informado personal debe ser obtenido39.
Al inicio de un estudio, los investigadores, como parte de respeto a las costumbres políticas y expectativas que tienen las comunidades indígenas, se contactan con el líder (Jefe o Apu) de la comunidad para pedir su autorización y cooperación para la realización del estudio. Esto no significa que dicha autorización sea interpretada como el permiso para intervención de cada miembro de la comunidad, ya que el siguiente paso que debe seguir el investigador es de garantizar el consentimiento individual.
Gostin, afirma que cada posible participante debería sentirse libre de discutir el tema con los miembros de su familia, cónyuges o amigos, debido a los posibles efectos que su participación conllevaría con sus relaciones interpersonales, lo cual no significa quitar o remover su autoridad de dar su consentimiento personalmente40.
Según Patricia Marshall, existe un desafío o conflicto ante poder y autoridad. La consulta comunitaria podría intimidar o amedrentar a investigadores cuando ellos confrontan creencias culturales que entran en conflicto con estándares regulatorios o hacen frente a las limitaciones pragmáticas del poder local y formas de gobierno41.
Asimismo, el consentimiento informado individual en investigaciones es el estándar por regulaciones europeas y americanas. Dentro de esta misma perspectiva se encuentra el nuevo Reglamento de Ensayos Clínicos en el Perú, recientemente aprobado, que a la letra dice (artículo 24, b): La realización de ensayos clínicos en comunidades nativas, sólo se podrá efectuar cuando el investigador principal cuente con la aprobación de la autoridad regional de salud correspondiente, y otras autoridades de la comunidad a estudiar, además de obtener el consentimiento informado de los individuos que se incluyan en el ensayo clínico37.
En muchas circunstancias de investigación comunitaria, hay otras consideraciones éticas de consenso colectivo que deberían se consideras y apropiadamente documentadas. Por ejemplo, el Comité de Ética de la Universidad de Washington requiere documentación que acredite la autorización de líderes comunales para proyectos de investigación donde participen comunidades indio-americanas/Alaska. Pero ninguna de estas consideraciones podría ser interpretada a indicar que el consentimiento comunitario podría anular la autonomía individual de no desear participar en la investigación26.
Para los que consideran el consentimiento comunitario, observamos que en el artículo de Rosenthal30, da una gran importancia a la existencia de un gobierno local indígena organizado y fuertemente representativo, como factor fundamental en la factibilidad e integridad de un previo consentimiento informado para la realización de proyectos de investigación. En contraposición con muchas investigaciones clínicas, las intervenciones ambientales generalmente reciben consentimiento por parte de la comunidad o estado o nación, antes que a nivel individual. Investigaciones sobre conocimientos tradicionales y recursos genéticos de plantas, animales y microorganismos, tiene una discusión que se torna más política con respecto al previo consentimiento informado.
El programa ICBG30 enfoca lo concerniente al previo consentimiento informado sobre la base de tres principios: 1) todo lo que implica el conocimiento tradicional es de origen comunal y reconoce que los intereses son comunitarios y deben ser respetados, 2) reconoce la posibilidad de daño o explotación sobre los intereses comunitarios y 3) previo consentimiento informado es parte de un multipropósito fuera del alcance de los esfuerzos, que incluye levantar conciencia de los valores globales potenciales de biodiversidad y conocimiento tradicional así como la negociación de beneficios compartidos.
En contraste al pensamiento occidental, las culturas aborígenes pueden ser consideradas como premodernas en el sentido que generalmente no hay separación entre la persona como sí misma, la comunidad y el universo, o entre mente, cuerpo o espíritu42. No sólo esta pérdida de separación forma la base de muy diferentes visiones del mundo y de la tierra, sino que también forma la base de diferentes modelos de salud, enfermedad y terapia. Es así que para muchos pueblos aborígenes la curación no es posible sin algún conocimiento de espiritualidad o de relaciones entre individuos o de relaciones entre individuos y su familia y comunidad.
Para muchas situaciones de salud y de intervención, como una investigación, la debida información a la familia o la comunidad, está antes que la individual ya que es respetar esta decisión como autónoma haciéndola una unidad. El paciente o participante puede considerar el interés de la familia y comunidad o de la sabiduría del anciano. Estas crisis alternativas de autonomía los toma de valores aborígenes de comunidad, de sus ancestros y el respeto a ello. Esto sugiere que la autonomía puede ser manifestada en modelos y discursos de conductas alternativas.
Rusell et al.43, publicaron un artículo cuyo objetivo era comparar el proceso de entendimiento del consentimiento informado realizado a 20 mujeres aborígenes australianas y 20 mujeres no aborígenes, mediante un cuestionario/encuesta basal y otro a los cinco días, sobre un ensayo clínico de una vacuna pneumocócica conjugada. La información a las mujeres aborígenes fue realizada por investigadores aborígenes, usando propuestas verbales, materiales, visuales y escritas. Las mujeres no aborígenes recibieron la información estándar del patrocinador.
Los resultados sugirieron que la excepcional presentación de materiales para el CI, aún si fueran diseñados específicamente para comunidades aborígenes, es poco probable producir el nivel de consentimiento informado que es legalmente y éticamente requerido en los participantes en investigación clínica. En ésta y otras comunidades ha sido argumentado que moral y éticamente los temas comunitarios son antes que los individuales. Por lo que concluyen que la decisión comunal es más importante que la individual en estas culturas. Asimismo, los resultados nos muestran que los participantes aborígenes requieren tiempo, exposición a la información en forma repetida y la oportunidad de discutir la información con otras personas de su familia y comunidad antes de alcanzar un buen nivel de entendimiento.
La validez ética del consentimiento informado no sólo es el documento escrito, sino la calidad de interacción entre un paciente y el médico (en este caso entre el investigador y el investigado), recordando que esto es una parte del proceso44.
Varios factores influencian en el acceso a un consentimiento informado voluntario: la naturaleza de la investigación, el contexto cultural del proyecto de investigación, temas de comunicación que influencian la comprensión de la información y discrepancias en el poder social entre investigadores e investigados. Frecuentemente cuestiones fundamentales sobre el consentimiento informado voluntario son ignorados como el lenguaje, palabras y conceptos, relaciones sociales y la posición social del individuo dentro de su familia, institución o comunidad41.
¿QUÉ BENEFICIOS DURANTE Y DESPUÉS DE LA INVESTIGACIÓN DEBERÍAN TENER ESTAS COMUNIDADES NATIVAS?
Más allá del previo CI, como principio ético en la investigación de seres humanos, está el proceso continuo que empieza con el contacto inicial y continúa con el proceso de comunicación e información a los sujetos en investigación que los pondría en la capacidad o habilidad de decidir no seguir participando45.
Muchas poblaciones indígenas han expresado su falta de satisfacción con la interpretación que comúnmente se da al término de beneficencia y han requerido, en lugar de esto, que las propuestas de investigación contengan concretamente planes bien definidos de cómo los resultados de la investigación pueden ser usados directamente en beneficio de la comunidad.
Así, por ejemplo, un estudio que evalúe el impacto de la violencia escolar en una localidad debería ser considerada inaceptable, si los investigadores que proponen el estudio no son capaces de articular claramente como los resultados pueden ser usados para aliviar el problema.
En muchos casos, como requerimiento se exige la participación de miembros de la comunidad la participación investigación, en forma constante hasta después de que la fase de recolección de datos de ha sido completada. Ya que ayudaría al grupo de investigación a reconocer los potenciales beneficios para la comunidad e identificar cómo maximizarlos. La literatura médica y de salud pública contiene numerosos ejemplos del éxito de investigaciones asociadas entre organizaciones académicas y comunidades socialmente identificables30.
Hay que tener en cuenta que, según el Documento de la Américas de las Buenas Prácticas Clínicas, la responsabilidad fundamental de un Comité de Ética en Investigación (CEI) es contribuir a salvaguardar la dignidad, derechos, seguridad y bienestar de todos los y las participantes actuales y potenciales de la investigación; se debe tener especial atención a los estudios que pueden involucrar personas vulnerables. Además es responsable de actuar en el completo interés de los potenciales de la investigación y de las comunidades involucradas y debe asegurar la evaluación regular de los estudios en desarrollo que recibieron una decisión positiva en intervalos apropiados de acuerdo al grado de riesgo para las personas, como mínimo una vez al año35.
También las autoridades reguladoras (Instituto Nacional de Salud en el Perú) tienen como objetivo, llevar a cabo inspecciones a todas las partes involucradas en la investigación clínica con el propósito de vigilar el cumplimiento de los protocolos y determinar si los estudios se conducen según los estándares aceptables de BPC necesarias para asegurar la calidad e integridad de la información del estudio y la protección de los derechos y el bienestar de los sujetos35.
Es así que los CEI y las autoridades reguladoras tienen la responsabilidad de velar y garantizar que los beneficios expresados en el diseño del protocolo de investigación, continúen durante la conducción del estudio, controlando cualquier evento adverso o información de seguridad que pueda poner en riesgo a los participantes de la investigación y asegurando el acceso de los participantes, después del estudio, a procedimientos preventivos, diagnósticos y terapéuticos que han resultado beneficiosos en el estudio o el acceso a otra atención apropiada47.
¿CÓMO DEBEN SER MANEJADAS LAS MUESTRAS BIOLÓGICAS DE UNA INVESTIGACIÓN EN UNA COMUNIDAD NATIVA?
Resulta muy frecuente observar, en protocolos de investigación clínica y epidemiológica en comunidades nativas, la actitud de los investigadores de tratar de aprovechar en una sola intervención las muestras biológicas obtenidas en estas comunidades, sin considerar estas intenciones en el CI. Las justificaciones son diversas, desde que el balance costo/beneficio resulta favorable para los patrocinadores, ya que en una sola intervención podrían abarcar mayor información relevante, hasta las razones de los investigadores, que consideran complicado poder explicar a estas comunidades el uso de muestras biológicas para otros fines para los que fueron objeto de estudio.
La National Bioethics Advisory Comision (NBAC)47 recomienda que las investigaciones que requieren almacenamiento de tejidos y muestras de DNA que posee riesgos a una particular comunidad requiere consulta con este grupo.
La necesidad del consentimiento comunitario para el uso de muestras biológicas, es el resultado de factores históricos y creencias aborígenes48.
Primero, la historia de explotación de comunidades nativas trae como consecuencia la suspicacia con la que pueden ser tomadas la disposición de datos y muestras. Por lo tanto, la visión de algunos pueblos aborígenes de estos materiales de investigación, resulta como elemento de riesgo de expropiación ilegal.
Segundo, muchas comunidades expresan una creencia de armonía natural, una doctrina que no permite la toma de ciertos tipos de muestras y prohíbe el uso de éstas. Por ello, es que se requiere de un consentimiento especial para el uso de este tipo de muestras.
La investigación genética que compromete poblaciones aborígenes provoca muchos dilemas legales, éticos y culturales49. El Human Genome Diversity Project ha sido uno de los más cuestionados50,51, más de 14 organizaciones indígenas de todo el mundo estuvieron en contra del proyecto, al que llamaron de biocolonialismo y biopiratismo49.
Nos preguntamos acerca de la propiedad de muestras genéticas incluyendo la información recogida de estas muestras, y el curso cómo este material genético debería ser patentable. Asimismo, aumentamos las preguntas sobre el acceso, consentimiento (hay muchos ejemplos donde los pueblos indígenas han argumentado que sus tejidos genéticos fueron usados por académicos para propósitos comerciales sin su consentimiento), 63 explotación y beneficios de las muestras de diversidad genética.
UNESCO hace la siguiente observación con respecto al CI: El camino de acceso a las comunidades debe siempre tomar en cuenta de la particular organización social, cultural y de sus leyes. Algunas veces, el líder o jefe de familia es la persona quién da consentimiento por los otros miembros de la comunidad para participar en la investigación y para el uso de muestras biológicas49.
Esto resulta más sensible y de mayor relevancia dentro de una comunidad, para proyectos de investigación genética, porque el objetivo de estas investigaciones reside en las muestras como grupo y no sólo de un individuo.
¿DEBERÍA CREARSE UNA GUÍA NORMATIVA DE INVESTIGACIÓN ÉTICA EN ESTAS COMUNIDADES?
Ultimamente, hay una manifestación de resistencia de pueblos indígenas a investigaciones externas, y una tendencia a desarrollar guías y acuerdos de investigación en estudios con comunidades nativas Estas guías están intentando fomentar la asociación entre investigadores y comunidades26.
Bajo la perspectiva de beneficio y protección de las comunidades nativas, desarrollar guías para investigación resulta algo complicado debido a algunas razones como ambigüedad en cuanto a lo que constituye en una comunidad la necesidad de protección, desafíos en cuanto a multiculturalidad e incertidumbre en cuanto a qué debería referirse dicha protección48. Es un proceso que requiere un análisis multi e interdisiciplinario en cuanto a reflexión conceptual y experiencia práctica en campo.
Las diferentes regulaciones y documentos éticos enfatizan en el principio clásico de autonomía, como derecho individual y no toman en cuenta las relaciones humanas con la familia y la comunidad. Hay varios autores que han argumentado acerca de la adopción de un nuevo principio ético de respeto a las comunidades. Este principio confiere la obligación del investigador de respetar los valores e intereses de la comunidad y por lo tanto evitar cualquier daño.
Es por ello que muchas guías para la protección de comunidades aborígenes han sido escritas (Tabla). Estas guías son motivadas por tres consideraciones: primero, las comunidades aborígenes están frecuentemente aisladas geográficamente y poseen distinta historia, cultura y tradición que la cultura dominante; segundo, hay un desarrollo de conciencia política y aspiración de libre determinación en comunidades indígenas y tercero, en estas comunidades se incrementa la preocupación que las investigaciones pueden afectar adversamente sus valores.
Weijer et al.48, consideraron para la protección de estas comunidades en el tema de investigación, varios requerimientos específicos organizados en cinco amplios ítems:
Consulta en el desarrollo del protocolo.
-
Temprana participación de la comunidad lleva a que este trabajo preliminar tenga una asociación fuerte entre comunidad e investigador.
-
La consulta sobre la investigación es un requisito necesario para asegurar la utilidad de dicho estudio en la comunidad y respetar el conocimiento aborigen.
-
La investigación requiere responder a las prioridades de salud y otras áreas de importancia de la comunidad.
-
Reconocer que estas comunidades poseen una epistemología (en vía de conocimiento) que difiere del método científico occidental. Considerar la importancia de la tradición oral.
Proceso de consentimiento informado y el consentimiento informado.
-
Se requiere la consulta comunitaria previa, como suplemento y no de reemplazo, del consentimiento individual. La guía para investigación epidemiológica de la CIOMS permite una excepción a esta regla: Cuando no es posible solicitar el CI de cada individuo a ser estudiado, el acuerdo del representante de la comunidad puede ser visto.
-
Es importante enfatizar que el CI es un proceso y no el simple acuerdo o la firma de un formato.
-
La necesidad de utilizar un lenguaje claro y sencillo, usando el idioma local.
-
Un aspecto que no es mencionado por la mayoría de guías, es el derecho de retirarse de la investigación por parte de la comunidad. ¿las comunidades tienen ese derecho? ¿si el líder o consejo de la comunidad se retira, debe retirarse cada individuo?
Participación en la conducción de la investigación.
-
La comunidad al ser un socio de la investigación, su participación no puede finalizar con el consentimiento informado.
-
Algunas guías ilustran las variadas formas en la que la participación de la comunidad en la investigación puede beneficiarla completamente.
-
Algunas guías mencionan el pago justo de la intervención de algunos miembros de la comunidad en la colaboración de la conducción del estudio y dos de estos documentos reembolso a la comunidad por costos que podrían incurrir su participación en el estudio, como alojamiento a investigadores, víveres u otros materiales usados en la investigación.
-
Otro punto sería el informe de avance de la investigación a la comunidad.
Acceso a los datos y muestras.
-
Exigencia de consentimiento para el uso de datos o muestras más allá de los objetivos de la investigación, lo cual promueve la confianza entre la comunidad y el investigador y protege a la comunidad de usos no deseados de tales materiales.
-
Establecer el lugar dónde los datos o muestras deben ser almacenados y si en algún momento, el procedimiento de cómo deben ser destruidos al finalizar el estudio. Algunas guías sugieren que el almacenamiento debe ser en la comunidad, otros que una copia quede en la comunidad y otros que debe ser determinado por un contrato o negociación entre la comunidad y el investigador. En nuestro medio sugeriría sea almacenado en las instalaciones de la Dirección de Salud correspondiente de cada comunidad.
Diseminación y publicación.
-
En la investigación, donde la confidencialidad es una particular preocupación, hay tensión entre los requerimientos del conocimiento obtenido y la protección de la identidad de la comunidad. En algunos casos la divulgación de los resultados de la investigación, puede dañar a la comunidad y pueden, asimismo, ser una importante contribución al conocimiento.
-
Es importante incluir en estas guías, una declaración de acatamiento de publicaciones, donde la provisión del informe o reporte final a la comunidad sea discutida y consentida. Nos preguntaríamos, ¿tienen derecho a modificar el reporte?
CONCLUSIONES
La pobre situación de salud de los pueblos indígenas no sólo es el resultado de los efectos de prejuicio y racismo, sino también del impacto de la historia colonial de desposesión y marginación. Bajo este contexto, para poder llevar a cabo una investigación ética en comunidades nativas amazónicas en el Perú reflexionemos en lo siguiente:
El Ministerio de Salud del Perú estableció como una Estrategia Sanitaria Nacional (ESN) la salud de los pueblos indígenas, la cual debe proponer las políticas, prioridades y estrategias de atención de salud de este grupo poblacional. El objetivo de la ESN es promover, coordinar y vigilar acciones concretas dirigidas a los pueblos indígenas, dentro de lo cual podemos incluir las investigaciones epidemiológicas y clínicas que tengan impacto en estas sociedades, las cuales permitan disminuir la brecha sanitaria existente, acercando el valor de sus indicadores a los existentes a nivel nacional o regional, en particular aquellos referidos a mortalidad infantil, mortalidad general, desnutrición y morbilidad por enfermedades emergentes y reemergentes.
Todas las acciones por desarrollarse se enmarcan en el respeto a los patrones culturales propios de los pueblos indígenas, por lo cual la perspectiva de acción es la interculturalidad en salud. Aunque la estrategia se dirige a todos los pueblos indígenas del Perú, se ha considerado prioritaria la atención de los pueblos indígenas amazónicos en razón de presentar las mayores brechas y tener mayor vulnerabilidad52.
La principal preocupación se relaciona con la posibilidad de explotación de estas comunidades, por propuestas científicas cuyos objetivos de interés no son acordes con los intereses y necesidades de los participantes. La distribución de beneficios económicos, en esta época de globalización comercial y científica y de propiedad intelectual, generalmente subvalora la contribución de la biodiversidad, conocimiento y plantas tradicionales de las sociedades indígenas, haciéndolas particularmente vulnerables a explotación.
La conducta ética en la investigación en comunidades nativas requiere la aplicación de estándares no comúnmente usados en la investigación biomédica en otros grupos sociales. Estas consideraciones especiales están basadas sobre su visión cultural, su experiencia histórica de dominio cultural y su situación política. Una conducta responsable de investigación es identificar a estas comunidades como socios o acompañantes en el proyecto de investigación reconociendo los riesgos potenciales, identificar la mejor manera de evitarlos y asimismo beneficios esperados, como resultado de la investigación en estas comunidades.
El principal problema para la investigación en estas comunidades indígenas es la diversidad de modelos jerárquicos de gobernabilidad, en algunos casos está muy bien representada por un Jefe o Apu y en otros no hay una clara jerarquización lo que llevaría a preguntarnos el nivel de autoridad o representatividad que tenga el líder para poder dar un consentimiento a nombre de todos los miembros de la comunidad. Resultaría importante, como parte del respeto a sus costumbres, la consulta al líder comunitario como previa autorización para llevar a cabo la investigación y luego la consulta individual.
En las últimas tres décadas, se ha observado una importante dinámica en el desarrollo de los sistemas políticos de las sociedades indígenas de nuestra Amazonia, en respuesta a la presión ejercida por una sociedad nacional en expansión, cuyo objetivo es no sólo transformar el medio ambiente en el que estos grupos se desenvuelven, sino modificar sus patrones culturales, económicos y sociales. Las sociedades indígenas sienten la imperiosa necesidad de readecuar sus estrategias de relación con la sociedad mayor y, en particular con el Estado, como un mecanismo de supervivencia; de allí que sus principales demandas se centraran fundamentalmente en reclamos por la propiedad de la tierra, en exigencias a los organismos del Estado para que atiendan los problemas más sentidos, sobre todo en el campo de la salud, educación y comercialización de productos.
AGRADECIMIENTOS
A la Dra. Ruth Macklin, directora del programa Fogarty en Buenos Aires – Argentina, por sus sugerencias y revisión del artículo.
REFERENCIAS BIBLIOGRÁFICAS
1. Bolaños R. Evolución histórica de la Farmacología Clínica. En: Postgrado en Investigación Clínica y Farmacológica (PINCLIFA). Buenos Aires: Universidad de Buenos Aires; 2006. [ Links ]
2. Torres A. Investigación médica en seres humanos. Rev Mex Bioet 2003; 1(1): 35-46.
3. Lott JP. Vulnerable/special participant populations. Developing World Bioeth 2005; 5(1): 30-54.
4. Tribunal Internacional de Nüremberg. Código de Nuremberg. [Fecha de acceso: noviembre 2006]. Disponible en http://www.uchile.cl/bioetica/doc/nurem.htm
5. Asociación Médica Mundial. Declaración de Helsinki (revisada). Principios éticos para las investigaciones médicas en seres humanos. [Fecha de acceso: noviembre 2006]. Disponible en http://www.uchile.cl/bioetica/doc/helsinkrev.htm
6. The National Commission for the Protection of humans Subjects of Biomedical and Behavioral Research. Informe Belmont. [Fecha de acceso: noviembre 2006]. Disponible en http://iier.isciii.es/er/pdf/er_belmo.pdf
7. Macklin R. Double standards in medical research in developing countries. Cambridge: Cambridge University Press; 2004.
8. Consejo de Organizaciones Internacionales de las Ciencias Médicas (CIoMS)/ Organización Mundial de la Salud (OMS).Pautas Éticas Internacionales para la Investigación Biomédica en Seres Humanos. Ginebra 2002. [Fecha de acceso: julio 2006]. Disponible en http://www.bioetica.ops-oms.org/E/docs/CIOMS.pdf
9. Chuecas A. Lo cultural y lo político en los procesos de globalización: pueblos indígenas. En: Castro C, Cornejo M (ed). Acceso a los servicios bibliotecarios y de información en los pueblos indígenas de América Latina. Lima: Centro Amazónico de Antropología y Aplicación Práctica; 2003. p. 23-30.
10. Perú, Instituto Nacional de Estadística e Informática. IX Censo de Población y IV de Vivienda. Lima: INEI; 1993.
11. Ramos H, Oviedo M. Perú: La población de las comunidades indígenas de la Amazonía. Lima: INEI; 1997
12. Mora C, Zarzar A, Rojas E, Burneo M, Patiño Y. Información sobre familias lingüísticas y etnias en la Amazonía peruana. En: Amazonía peruana: comunidades indígenas, conocimientos y tierras tituladas. Lima: Fondo mundial de ambiente. GEF - Programa de las Naciones Unidas para el desarrollo PNUD – UNOPS; 1997. p. 29- 141.
13. Witzig R, Ascencios M. The road to indigenous extinction: case study of resource exportation, disease importation, and human rights violations against the Urarina in the Peruvian Amazon. Health Hum Rights 1999; 4(1): 60-81.
14. Kuczynski-Godard M. La vida en la Amazonía peruana: observaciones de un médico. Lima: Fondo Editorial UNMSM; 2004.
15. Mayca J, Medina A. Creencias y costumbres relacionadas con el embarazo, parto y puerperio en comunidades nativas Awajun y Wampis. . Rev Peru Med Exp Salud Publica 2004; 23(1): 22-32.
16. Izquierdo C. When health is not enough: societal, individual and biomedical assessments of well-being among the Matsigenka of the Peruvian Amazon. Soc Sci Med 2005; 61(4): 767-83.
17. Nawaz H, Rahman MA, Graham D, Katz DL, Jekel JF. Health risk behaviors and health perceptions in the Peruvian Amazon. Am J Trop Med Hyg 2001; 65(3): 252- 56.
18. Perú, Ministerio de Salud. Análisis de situación de salud de los pueblos indígenas de la Amazonía Peruana: Pueblo Shipibo-Konibo. Lima: Oficina General de Epidemiología- MINSA; 2002.
19. Perú, Ministerio de Salud. Análisis de situación de los pueblos indígenas. Lima: Oficina General de Epidemiología- MINSA; 2003.
20. Perú, Ministerio de Salud. Análisis de situación del pueblo Achuar 2006. Lima: Dirección General de Epidemiología- MINSA; 2006.
21. Perú, Ministerio de Salud. Análisis de situación del pueblo Matsigenka. Lima: Dirección General de Epidemiología- MINSA; 2006.
22. Huamán-Espino L, Valladares E. Estado nutricional y características del consumo alimentario de la población Aguaruna, Amazonas, Perú 2004. Rev Peru Med Exp Salud Publica 2006; 23(1): 12-21.
23. Ibañez N, Jara C, Guerra C, Diaz E. Prevalencia de enteroparasitismo en escolares de comunidades nativas del Alto Marañon, Amazonas. Rev Peru Med Exp Salud Publica 2004; 21(3): 126-33.
24. Osores C. Atención a poblaciones con exclusión social: experiencias y reflexiones. Rev Cienc Salud (Bogotá) 2006; 4(1): 83-86.
25. Torres C. La equidad en materia de salud vista con enfoque étnico. Rev Panam Salud Publica 2001; 10(3): 188-201.
26. Ermine W, Sinclair R, Jeffery B. The ethics of research involving indigenous peoples. Saskatoon, Canada: Indigenous Peoples Health Research Centre; 2004.
27. Buitron D, hurtig AK, San Sebastián M. Estado nutricional en niños naporuna menores de cinco años en la Amazonía ecuatoriana. Rev Panam Salud Publica 2004; 15(3): 151- 59.
28. San Sebastian M, Hurting AK. Cancer among indigenous people in the Amazon basin of Ecuador, 1985-2000. Rev Panam Salud Publica 2004; 16(5): 328-33.
29. Cabezas C, Suárez M, Romero G, Carrillo C, García MP, Reátegui J, et al. Hiperendemicidad de hepatitis viral B y delta en pueblos indígenas de la Amazonía peruana. Rev Peru Med Exp Salud Publica 2006; 23(2): 144-22.
30. Rosenthal JP. Politics, culture, and governance in the development of prior informed consent in indigenous communities. Current Anthropol 2006; 47(1): 119-42.
31. Schüklenk U, Kleinsmidt A. North-South benefit sharing arrangements in bioprospecting and genetic research: a critical ethical and legal analysis. Developing World Bioeth 2006; 6(3): 122-34.
32. Greene S, Banerjee SB, Bannister K, Brush S, Castree N, Dhillion SS, et al. Indigenous people incorporated? Curr Antropol 2004; 45: 211-37.
33. American Academy of Pediatrics Committee on Native American Child Health and Committee on Community Health Services. Ethical considerations in research with socially identifiable. Pediatrics 2004; 113(1 Pt 1): 148-51.
34. Brant M. Ethics of aboriginal research. J Aboriginal Health 2004; 1(1): 98-114.
35. Organización Panamericana de la Salud. Buenas Prácticas Clínicas: Documento de las Américas 2005. [Fecha de acceso: noviembre 2006]. Disponible en http://www.paho.org/Spanish/AD/THS/EV/IVCONF_BPC-doctesp.doc
36. Perú, Ministerio de Salud. Ley General de Salud 26842. 1997. [Fecha de acceso: noviembre 2006]. Disponible en http://www.minsa.gob.pe/portal/00Institucional/reglamentos.asp
37. Instituto Nacional de Salud. Reglamento de Ensayos Clínicos. El Peruano. 2006 Julio 29 p.325485. [Fecha de acceso: agosto 2006]. Disponible en http://www.ins.gob.pe/gxpsites/hgxpp001.aspx?2,13,326,O,S,0,,
38. Ijsselmuiden CB, Faden RR. Research and informed consent in Africa. Another Look. N Eng J Med 1992; 326(12): 830-34.
39. Andanda P. Informed Consent. Developing World Bioethics 2005; 5(1): 14-29.
40. Gostin LO. Informed consent, cultural sensitivity and respect for persons. JAMA 1995; 274(10): 844-45.
41. Marshall PL. Human subjects protections, institutional review boards and cultural anthropological research. Anthropol Quarterly 2003; 76(2): 269-85.
42. Garvey G, Towney P, McPhee JR, Little M, Kerridge Ih. Is there an Aboriginal bioethic? J Med Ethics 2004; 30(6): 570-75.
43. Rusell FM, Carapetis JR, Liddle H, Edwards T, Ruff TA, Devitt J. A pilot study of the quality of informed consent materials for Aboriginal participants in clinical trials. J Medical Ethics 2005; 31(8): 490-94.
44. Worthington R. Clinical issues on consent: some philosophical concerns. J Medical Ethics 2002; 28(6): 377- 80.
45. Medical Research Council of Canada. Tri-Council Policy Statement. Ethical conduct for research involving humans. [Fecha de acceso: julio 2006] Disponible en http://www.pre.ethics.gc.ca/english/pdf/TCPS%20June2003_E.pdf
46. Donoso A, Contreras R, Cubillos L, Aravena L. Interculturalidad y políticas públicas en educación. Reflexiones desde Santiago de Chile. Estud Pedagog 2006; 32(1): 21-31.
47. National Bioethics Advisory Commission (NBAC). Research involving Human Biological Materials: Ethical Issues and Policy Guidance. [Fecha de acceso: julio 2006] Disponible en http://www.georgetown.edu/research/nrcbl/nbac/hbm_exec.pdf
48. Weijer C, Goldsand G, Emanuel EJ. Protecting communities in research: current guidelines and limits of extrapolation. Nat Genet 1999; 23(3): 275-80.
49. Macintosh C. Indigenous self-determination and research on human genetic material: A consideration of the relevance of debates on patents and Informed consent, and the political demands on researchers. Health Law J 2005; 13: 213-51.
50. Wallace RW. The Human Genome Diversity Project: medical benefits versus ethical concerns. Mol Med Today 1998; 4(2): 59-62.
51. Dodson M, Williamson R. Indigenous peoples and the morality of the Human Genome Diversity Project. J Med Ethics 1999; 25(2): 204-8.
52. Salas AR. Ética, conflicto e interculturalidad (disertación). En: XV Congreso Interamericano y II Congreso Iberoamericano de Filosofía. Lima: Pontificia Universidad Católica del Perú; 2004. [Fecha de acceso: agosto 2006] Disponible en http://interculturalidad.org/2_094.htm
53. Perú, Ministerio de Salud. Estrategia Nacional de Salud de los Pueblos Indígenas[página de internet]. Lima; MINSA; 2004. [Fecha de acceso: agosto 2006]. Disponible en: http://www.minsa.gob.pe/portal/03Estrategias-Nacionales/08ESN-Indigena/indigenas.asp
Correspondencia:
Dr. Duilio Fuentes Delgado.
Oficina General de Investigación y Transferencia Tecnológica, Instituto Nacional de Salud. Lima, Perú.
Dirección: Av. Del Parque Norte 332 tercer piso, Córpac San Isidro. Lima, Perú.
Teléfono: (511) 471-9920 anexo 144, (511) 9346-5963
Correo electrónico: dfuentes@ins.gob.pe