Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Peruana de Medicina Experimental y Salud Publica
versión impresa ISSN 1726-4634
Rev. perú. med. exp. salud publica v.26 n.1 Lima ene./mar. 2009
Hidatidosis muscular primaria: reporte de un caso
Primary muscular hidatidosis: a case report
Inés Natividad 1,a, Juan Carlos Ferrufino 1,2,b, Alcides García 1,3,c, Ciro Maguiña 1,4,d, César Ramírez 5,e
1 Facultad de Medicina, Universidad Peruana Cayetano Heredia. Lima, Perú.
2 Departamento de Patología, Hospital Nacional Cayetano Heredia. Lima, Perú.
3 Departamento de Cirugía, Hospital Nacional Cayetano Heredia. Lima, Perú.
4 Instituto de Medicina Tropical Alexander von Humboldt, Universidad Peruana Cayetano Heredia. Lima, Perú.
5 Departamento de Radiología, Hospital Nacional Cayetano Heredia. Lima, Perú.
a Médico; b Médico patólogo; c Médico, cirujano general; d Médico infectólogo; e Médico radiólogo.
RESUMEN
Se presenta el caso de una mujer saludable de 28 años con un tumor en la pierna dependiente de tejidos blandos, no tiene antecedentes epidemiológicos de viajes fuera de Lima Metropolitana, sin compromiso pulmonar, hepático o sistémico y con serología negativa para Equinococcus granulossus antes, durante y después de la extirpación de la lesión. En una primera oportunidad se realiza la extracción del tumor y no se sospecha de hidatidosis por lo que no se le dio el manejo adecuado, 16 semanas después regresa por recidiva, donde con un diagnóstico específico se realiza la intervención quirúrgica y el tratamiento con albendazol, seis meses de seguimiento después, la paciente no presentó recidiva.
Palabras clave: Equinococcus granulosus; Equinococosis; Reporte de caso (fuente: DeCS BIREME).
ABSTRACT
It presents a case of a healthy woman of 28 years with a tumor in his leg attached to soft tissue, she doesnt have epidemiological history of travel outside Lima, without pulmonary, hepatic or systemic disease and with negative serology for Equinococcus granulosus before, during and after the surgical excision. In a first opportunity, they removed tumor and they didnt suspect of hydatidosis so they didnt give a proper treatment, so 16 weeks after, she came back with a relapse, where with a specific diagnosis was performed the surgery and treatment with albendazole, followed up after six months, the patient didnt have recurrence.
Key words: Equinococcus granulosus; Echinococcosis; Case report (source: MeSH NLM).
INTRODUCCIÓN
La infección causada por Equinococcus granulosus en el ganado bovino y vacuno de las principales regiones ganaderas altoandinas del Perú como Cerro de Pasco, Huancavelica, Arequipa, Puno y Cusco, ha sido por muchos años motivo de diversos estudios ecológicos y epidemiológicos para disminuir y controlar los riesgos de infección humana, registrándose tasas de infección de hasta 64,4 nuevos casos por cada 100 000 habitantes al año en las zonas de mayor riesgo (1,2).
Este hecho se manifiesta clínicamente con una frecuencia creciente de hidatidosis y sus complicaciones en hospitales del interior del país y de la ciudad de Lima, siendo las formas más frecuentes la pulmonar, pleural y diafragmática (60-70%). En su modalidad extratorácica (25,7%); el 21% corresponde a la presentación hepática, 1,8% esplénica y 2,7% a la combinación de ambas con diseminación peritoneal (3). Recientes estudios plantean como factores de riesgo independiente la crianza de ganado ovino y tenencia mayor o igual a diez perros de pastoreo (4).
REPORTE DE CASO
Presentamos el caso de una paciente de 28 años de edad, natural y procedente de Lima quien cursa con una tumoración dependiente de partes blandas, de un centímetro de diámetro en el muslo derecho, con tiempo de evolución indeterminado, sin signos de flogosis. Al examen físico no se evidencian signos de compromiso óseo, articular ni ganglionar, la paciente no refiere pérdida de peso, limitación funcional, fiebre, tos, ictericia ni dolor abdominal. Los antecedentes personales, familiares y epidemiológicos no son contributorios.
Luego de la exploración quirúrgica y extracción total de la lesión, los resultados de patología describen el hallazgo de una membrana incompleta de quiste hidatídico; por lo que se solicitan exámenes de serología (Western Blot para hidatidosis), imágenes y seguimiento clínicos, que no se realizaron por negativa de la paciente. Pasadas 16 semanas de la intervención quirúrgica se contacta a la paciente en su domicilio y se evidencia la recurrencia de la lesión en la misma localización. El resultado de la serología Western Blot para hidatidosis es negativo, a su vez, la ecografía abdominal y la radiografía de tórax alejan la posibilidad de compromiso primario pulmonar o hepático.
Se realiza un ultrasonido de partes blandas en el muslo afectado donde se evidencia una imagen anecogénica ovoide con refuerzo acústico posterior de contornos definidos cuyas dimensiones son de 14,5 mm por 11 mm por 8,8 mm con un volumen de 0,72 mL, sin tractos ecogénicos en su interior a 7,6 mm de los planos superficiales (Figura 1). El muslo izquierdo no presenta ninguna alteración.
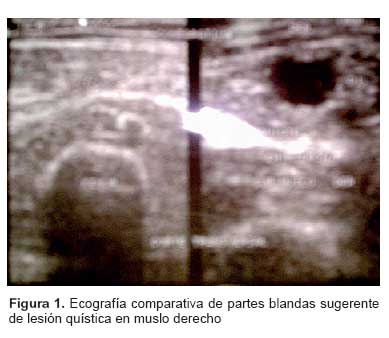
Dada la sospecha clínica y radiológica, el antecedente anatomopatológico y la recurrencia de la lesión, se sospecha de una autoinfestación de Echinococcus granulosus, etiología que no había sido sospechada al momento de la primera exéresis quística, y que hasta el momento no había recibido tratamiento adecuado. A pesar de la serología doblemente negativa para hidatidosis, se mantuvo la sospecha clínica y se decidió programar a la paciente para exéresis de quiste hidatídico (Figuras 2-4) de localización muscular primaria por parte del equipo de cirugía ambulatoria del Hospital Nacional Cayetano Heredia. Los resultados patológicos de esta nueva muestra, confirman la presencia de hidatidosis muscular y reacción granulomatosa periférica.
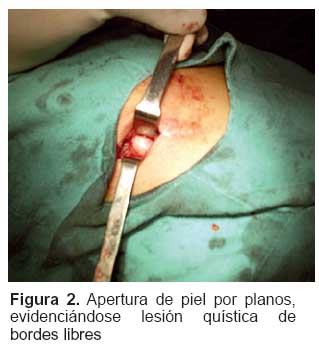
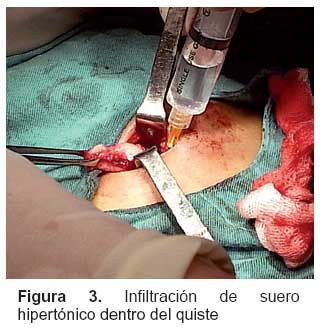
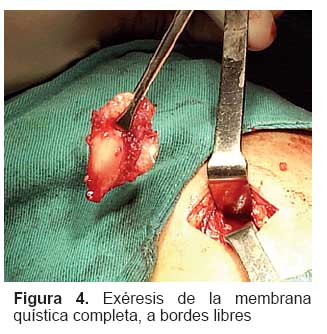
La paciente inicia tratamiento oral con albendazol a dosis de 14 mg/kg de peso por 30 días, con buena adherencia y seguimiento clínico mensual por un periodo de seis meses, luego de los cuales no se evidenció recurrencia de la lesión. En la actualidad, la paciente no presenta molestias relacionadas con la patología inicial ni ocasionado por efectos relacionados a la medicación.
DISCUSIÓN
La hidatidosis muscular primaria supone sólo un 0,5-4% de todas las localizaciones de hidatidosis descritas en el ser humano (5). Existen ciertos postulados que intentan explicar la baja frecuencia de afectación muscular incluso en zonas endémicas. El embrión, que llega al tejido muscular probablemente por vía hematógena, prolifera formando el quiste (6). Por su natural resistencia física y metabólica, el músculo tiende a encapsular y aislar la larva, dando lugar a una gruesa cápsula de tejido conectivo fibro-angioblástico con numerosas vesículas hijas en su interior. El músculo afectado, junto con el hueso y la fascia, limitan el crecimiento del quiste. La contracción muscular tiende a exteriorizar el quiste, dificultando la determinación del músculo origen. Se manifiesta clínicamente como una masa esférica que en ocasiones incrementa el perímetro de la extremidad, con sensación de tensión y pesadez excepcionalmente dolorosa (7).
El diagnóstico diferencial debe establecerse con tumores de partes blandas y abscesos. Las pruebas de imagen son de gran utilidad para el diagnóstico y para determinar la morfología del quiste previa a la intervención quirúrgica, así como para el seguimiento posterior. Como diagnóstico de imágenes, en este caso particular, destacamos el uso de la ecografía, dada la localización superficial del quiste y su limitado tamaño. Además, consideramos que al ser una recidiva por el hallazgo patológico inicial, el tejido de granulación circundante dificultaría en un espacio tan limitado la visualización por otro tipo de medios diagnósticos. Inicialmente, se planteó el uso de resonancia magnética, pero por el accesible abordaje quirúrgico de esta lesión solitaria y la precisión de la ecografía para determinar las dimensiones y la complejidad del saco periquístico, se decidió limitar el uso de este método por ser de alto costo y en este caso, sin mayor relevancia para el tratamiento (8).
Se ha descrito varias tipos de presentación quística muscular como son la multivesicular, unilocular o incluso lesiones sólidas. La lesión multivesicular es característica pero no patognomónica de enfermedad hidatídica. La presencia de sobreinfección o restos intraquísticos con cambios inflamatorios puede alterar la morfología original, dando lugar a la aparición de una lesión sólida que puede semejar un tumor. El tratamiento de elección de la enfermedad hidatídica, en cualquiera de sus localizaciones, es quirúrgico. Hubo cierta controversia en relación con el tipo de intervención a realizar. Actualmente se considera que la intervención de elección es la quistoperiquistectomía total cerrada con margen de tejido sano, seguida de irrigación de la cavidad con solución escolicida (9-11). En la actualidad, el uso de antihelmínticos complementa el manejo quirúrgico sin sustituirlo (12,13). En conclusión, ante una masa de partes blandas de evolución progresiva sin compromiso del estado general en comunidades con riesgo endémico de hidatidosis, no puede descartarse a esta patología del diagnostico diferencial, dado que una inadecuada intervención puede desencadenar en recidivas o anafilaxis (11).
Conflictos de intereses
Los autores declaran no tener conflictos de intereses
REFERENCIAS BIBLIOGRÁFICAS
1. Moro PL, Gilman RH, Verastegui M, Bern C, Silva B, Bonilla JJ. Human hydatidosis in the central Andes of Peru: evolution of the disease over 3 years. Clin Infect Dis. 1999; 29(4): 807-12.
2. Gaviria CM, Gonzalez AE, Zhang W, McManus DP, Lopera L, Ninaquispe B, et al. Diagnosis of cystic echinococcosis, central Peruvian Highlands. Emerg Infect Dis. 2008; 14(2): 260-66.
3. Rafael A, Ramos W, Peralta J, Rojas L, Montesinos E, Ortega-Loayza AG. Hidatidosis pulmonar en un hospital de Lima, Perú: Experiencia en 113 pacientes. Rev Peru Med Exp Salud Publica. 2008; 25(3): 285-89.
4. Moro PL, Cavero CA, Tambini M, Briceño Y, Jiménez R, Cabrera L. Identification of risk factors for cystic echinococcosis in a peri-urban population of Peru. Trans R Soc Trop Med Hyg. 2008; 102(1): 75-78.
5. Sarisoy HT, Memisoglu K, Tamer GS, Sarlak AY. Primary hydatid disease in adductor muscles. Clin Invest Med. 2008; 31(5): E296-99.
6. Barthod F, Molinier N, Farah A, Patel JC. Kyste hydatique du psoas. J Chir. 1995; 132(1): 38-42.
7. Kazakos CJ, Galanis VG, Verettas DA, Polychronidis A, Simopoulos C. Primary hydatid disease in femoral muscles. J Int Med Res. 2005; 33(6): 703-6
8. Dziri C, Haouet K, Fingerhut A, Zaouche A. Management of cystic echinococcosis complications and dissemination: Where is the evidence? World J Surg. 2009; 33(6): 1266-73.
9. Filippou D, TselepisD, Filippou G, Papadopoulos V. Advances in liver echinococcosis: diagnosis and treatment. Clin Gastroenterol Hepatol. 2007; 5(2): 152-59.
10. Velarde PH. Situación del tratamiento quirúrgico del quiste hidatídico hepático en el Hospital Nacional Arzobispo Loayza, enero 1990 - abril 2000. (Tesis de especialidad de cirugía) Lima: Facultad de Medicina, Universidad Nacional Mayor de San Marcos; 2002.
11. Giuffrè G, Tuccari G. Hydatid cyst in soft tissues diagnosed by fine needle aspiration cytology. Cytopathology. 1994; 5(1): 55-59.
12. Cankorkmaz L, Ozturk H, Koyluoglu G, Atalar MH, Arslan MS. Intermuscular hydatid cyst in a 4-year-old child: a case report. J Pediatr Surg. 2007; 42(11): 1946-48.
13. Manes E, Santucci A. Echinococcosis: intramuscular localization. Chir Organi Mov. 1990; 75(2): 189-96.
Correspondencia:
Dra. Inés Natividad
Dirección: Av. Alborada 1799, Urb. Las Brisas, Lima 01, Perú.
Correo electrónico: ines.natividad@gmail.com
Recibido: 13-01-09
Aprobado: 22-03-09














