Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Peruana de Medicina Experimental y Salud Publica
versión impresa ISSN 1726-4634
Rev. perú. med. exp. salud publica v.26 n.3 Lima jul./set. 2009
Manejo institucionalizado del paciente con tuberculosis
Institutionalized management of tuberculosis patients
Eduardo Ticona1,2,3,a, Rubén Darío Vásquez1,a
1 Servicio de Enfermedades Infecciosas y Tropicales, Hospital Nacional Dos de Mayo. Lima, Perú.
2 Facultad de Medicina, Universidad Nacional Mayor de San Marcos. Lima, Perú.
3 Facultad de Medicina, Universidad de San Martín de Porres. Lima, Perú.
a Médico Infectólogo.
RESUMEN
El manejo del paciente con tuberculosis (TB) a nivel institucional, que garantice la disminución del riesgo de transmisión, una adecuada vigilancia al tratamiento, y optar por medidas de soporte social, esta convirtiéndose en una propuesta para el manejo de pacientes con TB multidrogo resistente (TB MDR) y extensivamente resistente a drogas (TB XDR) y en especial en el manejo de casos que no cumplan con un tratamiento adecuado o tengan condiciones sociales que pongan en riesgo su adecuado seguimiento. Se plantean algunas estrategias que ya han sido utilizadas exitosamente en otros países cuya implementación debe ser valorada a nivel local.
Palabras clave: Tuberculosis; Hospitalización; Aislamiento de pacientes; Perú (fuente: DeCS BIREME).
ABSTRACT
The management of TB patient in close settings, that guarantee a decrease in transmission risk, an adequate surveillance to treatment, and to opt for social support measures, this one becoming a proposal for the management of MDR TB or XDR TB patients and specially in the management of cases that do not comply with an adequate treatment and/or have social conditions that put in risk their adequate follow up. Some strategies are exposed through this article that have already been used in other countries and that we should value implementing them according to our local reality.
Key words: Tuberculosis; Hospitalization; Patient isolation; Peru (source: MeSH NLM).
¿EXISTIÓ MANEJO INSTITUCIONALIZADO DE LA TUBERCULOSIS EN EL PASADO?
En los albores del siglo XIX el gran Laënnec creyó en la eficacia de los climas marítimos y ya a mediados del siglo, Behmer crea el Sanatorio de Gorbersdorf y Dettweiler el de Falkenstein, sanatorios de altitud, con los cuales se inicia la era sanatorial (1), así Robert Koch, consideró al aislamiento como la principal medida para el control de la tuberculosis (TB) (2). Esta época centraba sus medidas para contrarrestar la enfermedad en tres aspectos fundamentales: una reclusión durante largo tiempo, la existencia de una única medida eficaz y controlar su dispersión en la comunidad.
El paciente ingresaba al sanatorio ante la presencia de síntomas y su permanencia podría ser de por vida. No existía un tratamiento antimicrobiano por lo que la inmunidad del paciente era la única posibilidad de cura, logrando curarse alrededor del 10% lograban curarse. Esta medida pretendía controlar la transmisión de la TB en la población; sin embargo, el aislamiento se realizaba cuando la persona con síntomas ya había generado transmisión previa en la comunidad (2).
La efectividad de estas medidas no pudo evaluarse, debido que a las mejoras de las condiciones socio económicas en los países (actualmente países desarrollados), desde mediados del siglo XVIII, lograba un control progresivo de la enfermedad, lo que en el transcurso del tiempo llevó a una disminución marcada de la prevalencia de enfermedad. En el Perú, existieron pabellones de atención exclusiva para pacientes con tuberculosis en los hospitales grandes, y además se construyeron el Hospital Olavegoya en Jauja (1922) y el Hospital Hipólito Unánue en Lima (1949) exclusivamente para la atención y asilamiento de estos pacientes, y luego de la aparición de los antibióticos los pabellones progresivamente fueron cerrándose, y los hospitales devinieron en hospitales de atención médica general. Posterior a la aparición de los antimicrobianos contra la TB y que su uso en combinación permitiese apreciar una cura eficiente de los casos, se desestimó la necesidad de aislamiento de los pacientes.
De esto, ha pasado más de 50 años, pero no se ha podido controlar la tuberculosis, lo que es consecuencia entre otros factores, de una inequidad social tanto nacional como mundial, que favorece la existencia de zonas de pobreza y exclusión social, condicionantes importantes de la endemia tuberculosa. Lo que se ha empeorado con el advenimiento de la pandemia por la infección por el VIH y el surgimiento de cepas resistentes.
Una experiencia especial ocurrió en los años 1966 a 1995 en el Perú, cuando el Seguro Social del Perú al tener dificultades en la atención hospitalaria de pacientes con tuberculosis, trabajó conjuntamente con un sistema de clínicas privadas, Clínicas San Antonio en Chosica, Santa Clara y Chaclacayo, que ofrecieron atención médica hospitalaria de reposo, en ambientes especialmente acondicionados, y con personal capacitado lo que significó una experiencia exitosa en la adherencia al tratamiento, recuperación nutricional, y soporte psicológico para este tipo de pacientes.
¿ACTUALMENTE SERÍA NECESARIO EL MANEJO INSTITUCIONALIZADO DE LA TB?
En el Perú la TB multidrogo resistente (MDR) y la TB extensivamente resistente a drogas (XDR) han alcanzado tal magnitud que justifica tomar medidas extraordinarias para lograr su control, dentro de las cuales se considera al manejo institucionalizado (3), no obstante, las estrategias que permitan su implementación aún no han sido planteadas.
La estrategia DOTS, considerada una de las medidas costo efectivas de mayor impacto en salud pública, ha permitido disminuir la incidencia en algunos países, sin embargo parece no ser suficiente (4). Esta estrategia recomendada por la OMS en 1997, basa su atención en los establecimientos de salud del primer nivel, reservándose la atención hospitalaria para pacientes que poseen, enfermedad grave, complicaciones de la TB, co-morbilidad, reacciones adversas a fármacos, entre otras. Es así que el ejemplo actual de atención Institucionalizada en el país, lo constituye la atención hospitalaria, restringida para el tipo de pacientes antes mencionados, la cual sin duda ofrece mejoría al manejo del caso individual.
Ciertas condiciones sociales o de comportamiento individual tales como drogadicción, alcoholismo, personas sin hogar, personas en tránsito o personas que por tener un trabajo individual o temporal (ganancia para sobre vivencia diaria), no acuden a los servicios de salud, debido a la falta de reconocimiento de sus síntomas o aún reconociéndolos, postergan su atención hasta momentos muy avanzados de su enfermedad. Además, estas mismas condiciones son responsables de un elevado número de pacientes que abandonan el tratamiento, disminuyendo así la eficiencia de la estrategia DOTS. Los abandonos son el factor condicionante más importante para la generación de cepas resistentes o de ampliación de la resistencia previa, tanto en los esquemas primarios como en los esquemas de retratamiento (pacientes con cepas multirresistentes). Así, estas condiciones, no sólo perjudican al paciente empeorando su condición clínica, sino que ponen en riesgo a la comunidad al incrementar la transmisión de la enfermedad, y cuando ellos son portadores de cepas resistentes, el riesgo de transmitir TB MDR o TB XDR, ocasionando de esta manera serias consecuencias para la salud individual y la salud pública (5).
Así, considerando la mortal naturaleza de la enfermedad, su epidemiología, su alta tasa de letalidad, la velocidad en la cual la enfermedad lleva a la muerte cuando esta asociada a VIH, la presencia de bacilos con resistencia, y la emergencia de TB XDR, que propone un espectro de enfermedad incurable, plantea la extrema importancia de la cuidadosa supervisión del tratamiento en cierto tipo de personas, considerándose el manejo institucionalizado una estrategia para este fin.
¿EL MANEJO INSTITUCIONALIZADO REQUIERE UN ENFOQUE ÉTICO Y LEGAL?
Leyes internacionales promueven y protegen los derechos humanos, tales como el derecho a la privacidad, el derecho a ser libres de tratamiento inhumano o degradante, y el derecho a la libertad de circulación. Sin embargo, el derecho internacional establece que la salud pública puede ser invocada como causa de la limitación de ciertos derechos (6). Así, el confinamiento involuntario es una de las medidas de salud pública que algunos gobiernos han aplicado a la gestión de riesgos para la salud pública asociados con la TB, la TB MDR y a la aparición de la TB XDR (7-11). Estas medidas se justifican principalmente para la protección del derecho humano a la salud y la salud como un bien público.
Entonces, si el diagnóstico y el tratamiento son cruciales para limitar la duración de la transmisión y además el cumplimiento del tratamiento es esencial para limitar la selección de cepas resistentes, sí se justificaría el diagnóstico y el tratamiento obligado; siempre que (7):
1. Existan medidas legales: cuando los gobiernos promulgan una ley la cual debe de especificar quienes podrían ser objeto de internamiento voluntario, bajo que criterios una persona puede ser confinada contra su voluntad, así como las normas que regulan el proceso de la toma de decisión (garantizar imparcialidad, evitar arbitrariedad).
2. Las medidas sean proporcionales, o graduales, cuando la restricción debe ser equilibrada contra cualquier objetivo legítimo y la medida debe ser voluntaria, en lo posible. Las medidas restrictivas son justificables solo si no hay otro medio disponible para alcanzar el mismo objetivo (la medida menos restrictiva debe de considerarse primero).
3. Que exista una base científica, refiera que las medidas que limitan los derechos humanos por razones de salud pública sólo se justifican si una amenaza para la salud pública demostrable está presente, por lo tanto, deben ser medidas obligatorias basadas en pruebas científicas, y con un sustento de las autoridades nacionales que demuestren la necesidad de medida obligatoria.
Cualquier restricción debe ser de duración limitada, respetuosa de la dignidad humana, y sujetas a revisión.
Hay evidencia científica en la que se sustenta el rol cada vez más importante de la interrelación de la asistencia sanitaria y la ley, la que debe ser informada como política de salud pública (5).
¿ACTUALMENTE EXISTEN EXPERIENCIAS EN OTROS PAÍSES?
Son varios los países que tienen implementados este tipo de medidas como los Estados Unidos de Norteamérica, Inglaterra e Israel, entre otros.
La privación provisional de la libertad, como estrategia del manejo institucionalizado para el control de la tuberculosis se ha descrito a inicios de la década del 90 en la ciudad de Nueva York (8). Diversos estudios describen el impacto de las políticas de detención y la evidencia de reducción coincidente de las tasas de tuberculosis y tuberculosis resistente a múltiples fármacos, sin embargo algunos estudios no cuantificaron el impacto (5). Así mismo, los estudios muestran una importante cantidad de pacientes con antecedentes de alcoholismo, personas sin hogar, abuso de drogas, así como antecedentes de encarcelamiento, que pone en evidencia el componente social como parte importante de los problemas de adherencia en estos pacientes.
En una serie de 166 pacientes entre 1990 y 1995, encontraron una disminución de la no adherencia del 95% al 34% de los casos, el aislamiento de corto plazo se incremento de 19 a 39% y el aislamiento involuntario disminuyó del 54 al 13% considerando un manejo institucionalizado (8). Otra publicación en 1999 en Nueva York reportó que en 139 pacientes manejados institucionalmente un total de 304 a lo largo de dos años, el 83% de los pacientes fueron internados por un período promedio de 28 semanas completándose los esquemas de tratamiento en el 96% de dichos pacientes, a pesar de tener historias de no adherencia, enfermedad tuberculosa avanzada y multidrogorresistencia (9). Por otro lado, en el Reino Unido se describió que en los últimos años un mayor número de pacientes con TB completan el tratamiento, lo cual coincidía con un incremento de las tasas de detención para el manejo de los casos (7).
En Israel, Weiler-Ravell et al., en el 2004 publicaron la experiencia del manejo de pacientes con TB reacios al tratamiento, fueron incluidos 13 pacientes, con detención involuntaria entre 1994 y el 2001, de un total de 3056 pacientes diagnosticados con TB (0,43%), de estos eran 12 pacientes inmigrantes, más de la mitad eran alcohólicos y las dos terceras partes tenían problemas de abuso de drogas, 9/13 (69%) tenían TB-MDR. Todos los pacientes se adhirieron al tratamiento ya sea en detención hospitalaria o en hospitales de prisión (10).
Las detenciones en los hospitales u otros servicios de atención de salud deben aplicarse en pacientes con TB-XDR que rechazan el tratamiento, sin embargo existen muchas interrogantes jurídicas y éticas que deberían ser discutidas por las autoridades de salud pública (11). Dichas estrategias de detención en centros de atención de enfermedades infecciosas, mientras los pacientes esperan los resultados de los exámenes para determinar enfermedad tuberculosa, así como las pruebas de sensibilidad, han sido propuestas también en países como Sudáfrica (12).
Un estudio utilizando técnicas moleculares de finger printing de pacientes institucionalizados, demostró que el patrón molecular del Mycobacterium tuberculosis del 80% de los pacientes eran similares a los patrones moleculares identificados en muestras recolectadas de 2 500 pacientes con tuberculosis en Nueva York, por lo que se concluye que éstos pacientes crónicamente no adherentes son los vectores de la transmisión de TB en la comunidad y medidas tan agresivas como la detención y manejo institucionalizado podría cortar la cadena de transmisión (13).
En Israel, desde 1994, se utiliza la detención involuntaria en pacientes imposibles de tratar (han rehusado por más de 6 meses la adherencia al tratamiento) para garantizar su adherencia al tratamiento. La cantidad total de pacientes detenidos solo representó el 0,43% del total de pacientes con TB, sin embargo desde 1997 las tasas de detención disminuyeron, debido a que las medidas para garantizar y convencer para la adherencia al tratamiento de los pacientes imposibles de tratar, son mucho más fáciles, antes de recurrir a acciones legales (10).
¿CUÁL SERÍA LA PROPUESTA DE MANEJO INSTITUCIONALIZADO EN EL PAÍS?
Las experiencias exitosas son principalmente en países desarrollados y de baja incidencia de TB donde a diferencia de nuestro país poseen mejor capacidad económica, mejor ordenamiento jurídico, menor número de personas que necesitan manejo institucionalizado y la identificación de los casos en la comunidad es más eficiente (14-20).
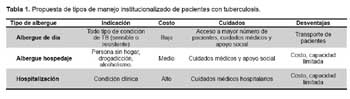
Por lo descrito anteriormente, consideramos que el manejo institucionalizado no podría ser de un solo tipo. Habiendo variables de persona a persona, este debería ser adaptado a la situación de cada caso. Los tipos de manejo institucionalizado propuestos, serían los siguientes: 1) Hospedaje de día, 2) Albergue hospedaje, y 3) Hospitalización (Tabla 1).
HOSPEDAJE DE DÍA (CLÍNICA DE DÍA)
Orientado a la mayor parte de pacientes con TB sensible o TB MDR, ofreciendo una permanencia de 12 horas. Durante este tiempo el paciente recibiría tratamiento medicamentoso bajo supervisión, alimentación reforzada y desarrollaría actividades productivas en talleres, así como actividades recreativas y de fortalecimiento de la respuesta psicológica, mejorando su autoestima y manejando su depresión según sea el caso. Estos hospedajes, no deben estar distantes de su domicilio, y su número debe ser proporcional a la prevalencia de tuberculosis en el área correspondiente.
ALBERGUE HOSPEDAJE
Que se centraría de preferencia a pacientes con TB resistente: TB MDR o TB XDR. Implica la permanencia durante las 24 horas. En este período el paciente recibiría tratamiento medicamentoso bajo supervisión, alimentación reforzada y desarrollaría actividades productivas en talleres, así como actividades recreativas y de fortalecimiento de la respuesta psicológica, mejorando su autoestima y manejando su depresión según sea el caso. El soporte especializado para la recuperación de problemas de alcoholismo y drogadicción sería importante. Estos hospedajes, debieran ser regionales, y su capacidad proporcional a la prevalencia de TB en la región correspondiente.
HOSPITALIZACIÓN
Destinada a pacientes con TB sensible o resistente, que acudan por severidad de la enfermedad, comorbilidades, reacciones adversas medicamentosas, etc. Durante este período el paciente además de recibir el tratamiento motivo de la hospitalización, recibe tratamiento medicamentoso contra la TB bajo supervisión y alimentación reforzada. Adicional al manejo médico, el paciente y la familia debieran recibir fortalecimiento de la respuesta psicológica, educación en salud, y se debe evaluar conjuntamente con el paciente y la familia la necesidad al alta de acudir a un hospedaje de día, o albergue hospedaje. Todos los hospitales nacionales o regionales debieran de disponer de ambientes de aislamiento respiratorio para su adecuado manejo.
La permanencia del paciente bajo un manejo institucionalizado, debiera ser ofrecida de preferencia al paciente bacilífero; sin embargo, a fin de garantizar un seguimiento adecuado, éste podría continuar incluso hasta el término de su tratamiento. La condición de sensibilidad o resistencia de las cepas de los pacientes, no debiera de ser el criterio más importante para decidir o no el manejo institucionalizado. La condición fundamental, es la capacidad que tiene el paciente de cumplir o no con un tratamiento supervisado de manera adecuada. Por cierto, será mucho más importante garantizar este tratamiento en los pacientes con TB MDR y TB XDR; sin embargo, igualmente nos importa el paciente TB sensible que no cumple adecuadamente con el tratamiento, pues es un futuro TB MDR o TB XDR que debemos de evitar.
Esta propuesta ofrece las ventajas del cumplimiento de tratamiento supervisado, seguimiento microbiológico, así como de recuperación nutricional, psicológica y en particular ofrecer un soporte social al individuo. Sin embargo, estas instituciones debieran de garantizar un adecuado Plan de Control de Infecciones en Tuberculosis, a fin de disminuir el riesgo de transmisión cruzada entre los afectados, así como hacia el personal de salud que en ellos labore y a los visitantes.
Durante largo tiempo no se le había dado la real importancia al riesgo de transmisión de tuberculosis dentro de los hospitales, sino hasta cuando a propósito de la pandemia de VIH/SIDA se aprecian brotes de transmisión nosocomial de TB, lo que motiva que los CDC actualicen sus normas de control de transmisión de TB en los establecimientos de salud (21,22) y luego la OMS genere las primeras guías para este fin (4).
Sin embargo, de los tipos de instituciones propuestas, disponemos de los hospitales, donde aún no superamos problemas de transmisión nosocomial, retraso en el diagnóstico, retraso en el inicio del tratamiento, interrupción de los tratamientos los domingos o días feriados en pacientes graves (meningitis TB o TB multisistémica, etc.), falta de apoyo de las autoridades hospitalarias al Programa de Control de Infecciones Hospitalarias, etc. lo que generaría dudas en la calidad de estos nuevos servicios, y por lo tanto de la eficacia de los mismos en los objetivos propuestos.
En general, creemos que debe implementarse el manejo institucionalizado en TB, que se ajuste a las necesidades de los pacientes, para lo cual la existencia de varios tipos de instituciones, facilitaría el ofrecimiento en estos servicios al paciente, para que acuda de manera voluntaria, encuentre las facilidades de las cuales carece y así le permitiría cumplir y adherirse a un tratamiento adecuado. Solamente de manera excepcional, podría un recurso legal, obligar al paciente a su confinamiento involuntario, y aún considerando el caso, éste mandato pudiera no cumplirse en su totalidad, ya que puede servir como un elemento disuasivo que permita recordarle al paciente que de no cumplir se ejecutaría dicha medida.
Finalmente es importante garantizar en cada tipo de institución, una infraestructura adecuada que permita disminuir la concentración de gotitas en los ambientes, que ofrezca comodidad al paciente durante su estadía y disponibilidad de diversos servicios que complementen su atención médica (talleres, comedores, ambientes de recreo, etc), así como se garantice un personal de salud adecuadamente entrenado y motivado, una provisión de medicamentos e insumos continua e ininterrumpida, y un Plan de Prevención y Control de transmisión institucional de TB adecuadamente implementado.
Además, desde el punto de vista preventivo, sería recomendable implementar semejantes estrategias de manejo institucionalizado para personas sin TB que viven en drogadicción, alcoholismo, o que carecen de hogar en áreas de mayor endemia tuberculosa, pues son ellos los futuros casos de TB, TB MDR o TB XDR.
Conflictos de Interés
El autor declara no tener conflictos de interés.
REFERENCIAS BI8BLIOGRÁFICAS
1. Neyra J. Clima y tuberculosis. En: Neyra J. Imágenes Históricas de la Medicina Peruana. Lima: Fondo Editorial UNMSM; 1997. p. 37-89.
2. Caminero JA. Guía de la tuberculosis para médicos especialistas. París: Unión Internacional Contra la Tuberculosis y Enfermedades Respiratorias (UICTER); 2003.
3. Del Castillo H, Mendoza CA, Saravia JC, Somocurcio JG. Análisis de la situación y propuesta de lineamientos técnicos para el control y prevención de la tuberculosis resistente en el Perú, 2008. Lima: Comité de Tuberculosis Extremadamente Resistente; 2008.
4. Organización Mundial de la Salud. Normas para la prevención de la transmisión de la tuberculosis en los establecimientos de asistencia sanitaria en condiciones de recursos limitados. Ginebra: OMS; 2002.
5. Coker RJ. Public health impact of detention of individuals with tuberculosis: systematic literature review. Public Health. 2003; 117(4): 281-87.
6. Boggio A, Zignol M, Jaramillo E, Nunn P, Pinet G, Raviglione M. Limitations on human rights: are they justifiable to reduce the burden of TB in the Era of MDR- and XDR-TB? Health Human Rights. 2008; 10(1): 1-6.
7. Coker R. The law, humans rights, and the detentions of individuals with tuberculosis in England and Wales. J Public Health Med. 2000; 22(3): 263-67.
8. Singleton L, Turner M. Long-term hospitalization for tuberculosis control. Experience with a medical-psychosocial inpatient unit. JAMA.1997; 278(10): 838-42.
9. Gasner MR, Maw KL, Feldman GE, Fujiwara PI, Frieden TR. The use of legal action in New York City to ensure treatment of tuberculosis. N Engl J Med. 1999; 340(5): 359-66.
10. Weiler-Ravell D, Leventhalb A. Compulsory detention of recalcitrant tuberculosis patients in the context of a new tuberculosis control programme in Israel. Public Health. 2004; 118(5): 323-28.
11. Wei-Juin Su. Extensively drug-resistant tuberculosis (XDR-TB) raises challenges in TB control in Taiwan. J Formos Med Assoc. 2008; 107(11): 827-29.
12. Amir J, Upshur R, Padayatchi N. XDR-TB in South Africa: no time for denial or complacency. PLoS Med. 2007; 4(1): e50
13. OBrien JK, Sandman LA, Kreisworth BN, Rom WN, Schluger NW. DNA fingerprints from Mycobacterium tuberculosis isolates of patients confined fro therapy noncompliance show frequent clustering. Chest. 1997; 112(2): 387-92.
14. Harrisa, A. Martin R. The exercise of public health powers in an era of human rights: the particular problems of tuberculosis. Public Health. 2004; 118(5): 313-22.
15. Coker RJ. National survey of detention and TB. Thorax. 2001; 56(10): 818.
16. Duffy ST. The power of detention in the management of non-compliance with tuberculosis treatment: A survey of Irish practitioners and analysis of potential legal liability. Public Health. 2009; 123(1): 81-85.
17. Oscherwitz T, Jacqueline JD, Tulsky P. Detention of persistently nonadherent patients with tuberculosis. JAMA. 1997; 278(10): 843-46.
18. Centers for Disease Control and Prevention. Post-detention completion of tuberculosis treatment for persons deported or released from the custody of the immigration and naturalization serviceUnited States, 2003. MMWR Morb Mort Wkly Rep. 2003; 52(19): 438-41.
19. Markel H, Lawrence O. Extensively drug-resistant tuberculosis an isolation order, public health powers, and a global crisis. JAMA. 2007; 298(1): 83-86.
20. Lerner BH, Rothman DJ. Legal action to ensure treatment of tuberculosis. N Engl J Med. 1999; 341(2): 130.
21. Centers for Disease Control and Prevention. Guidelines for preventing the transmission of Mycobacterium tuberculosis in health-care facilities, 1994. MMWR Morb Mort Wkly Rep. 2003; 52(19): 438-41.
22. Centers for Disease Control and Prevention. Guidelines for preventing the transmission of Mycobacterium tuberculosis in health-care settings, 2005. MMWR Morb Mort Wkly Rep. 2005; 54:RR-17.
Correspondencia:
Dr. Eduardo Ticona Chávez.
Dirección: Parque Historia de la Medicina Peruana S/N, Hospital Nacional Dos de Mayo, Lima 01, Perú.
Teléfono: (511) 328-2451.
Correo electrónico: eticonacrg@gmail.com
Recibido: 20-08-09
Aprobado: 18-09-09