Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Peruana de Medicina Experimental y Salud Publica
versión impresa ISSN 1726-4634
Rev. perú. med. exp. salud publica v.26 n.3 Lima jul./set. 2009
Epidemia de tuberculosis multidrogo resistente y extensivamente resistente a drogas (TB MDR/XDR) en el Perú: situación y propuestas para su control
Multidrug and extensively-drug resistant tuberculosis (TB MDR/XDR) epidemic in Peru: situation and proposals for its control
Hernán Del Castillo1,2,a, Alberto Mendoza-Ticona1,3,b, Juan Carlos Saravia1,4,a, José G. Somocurcio1,5,c
1 Unión Nacional Contra La Tuberculosis. Lima, Perú.
2 Servicio de Neumología, Instituto Nacional de Salud del Niño. Lima, Perú.
3 Centro Nacional de Salud Pública, Instituto Nacional de Salud. Lima, Perú.
4 ESN PCT Red Túpac Amaru, Dirección de Salud Lima Ciudad. Lima, Perú.
5 Servicio de Cirugía de Tórax y Cardiovascular, Hospital Nacional Hipólito Unanue. Lima, Perú.
a Médico Neumólogo; b Médico Infectólogo; c Médico Cirujano de Tórax y Cardiovascular.
RESUMEN
En este artículo se describe el estado actual de las epidemias de tuberculosis multidrogo resitente (TB MDR) y tuberculosis extensivamente resistente a drogas (TB XDR) en el Perú. Se realiza un análisis de nuestra situación con respecto al resto de Latinoamérica, y de la distribución temporo espacial de los casos de TB XDR en Lima. También presentamos nuestra reflexión de lo que está pasando y debe cambiar; lo que se resume en darle la importancia debida a un problema que nos está rebasando y anteponer a nuestros propios intereses, los intereses de la humanidad; por consiguiente no podemos callar, y debemos declarar a la tuberculosis como emergencia sanitaria nacional. Eso constituye una respuesta, esperamos, aún viable para el Perú.
Palabras clave: Tuberculosis resistente a múltiples medicamentos; Salud pública; Pobreza; Perú (fuente: DeCS BIREME).
ABSTRACT
In this paper we describe the current situation of the epidemic of multidrug-resistant tuberculosis (TB MDR) and extensively-drug resistant tuberculosis (TB XDR) in Peru. We do an analysis of our situation in comparison with the rest of Latin America, and of the temporal spatial distribution of the TB XDR cases in Lima, We also present our reflection about what is happening and we believe it must change, as summarized in giving due weight to a problem that is coming over andwe should put before own interests, the interests of humanity, therefore we cannot keep silent, and we must declare TB as a national health emergency. That is an answer, hopefully, still viable for Peru.
Key words: Tuberculosis, multidrug-resistant; Public health; Poverty; Peru (source: MeSH NLM).
SITUACIÓN DE LA TB MDR/XDR EN EL PERÚ
Según el Ministerio de Salud del Perú (MINSA) y la Organización Mundial de la Salud (OMS), en el Perú cada hora cuatro a seis personas se enferman de tuberculosis (TB), esto hace que al año se vean afectados entre 35 000 a 50 000 personas (1,2) ; de todos ellos, el 10% contrae la tuberculosis multidrogo-resistente (3) (TB MDR) que es producida por cepas resistentes a las drogas más efectivas para curar la TB, como son la isoniacida y la rifampicina. Pero más grave aún, es que el MINSA, hasta diciembre de 2008, ha notificado 202 casos de TB extremadamente resistente (TB XDR) (4), enfermedad producida por cepas mutantes que se han hecho resistentes a las drogas más efectivas para curar a la TB MDR como son: las fluoroquinolonas (ciprofloxacina, ofloxacina, levofloxacina o moxifloxacina) y una de las tres drogas inyectables de segunda línea (kanamicina, capreomicina o amikacina), lo que hace a estas cepas virtualmente incurables, transmisibles y altamente mortales (5). Para la OMS y el Centro de Control de Enfermedades de EEUU (CDC) un sólo caso de TB XDR y quienes estuvieron en contacto con él, deben ser manejados como una situación de emergencia sanitaria (6,7). En el Perú esta medida aún no ha sido considerada por nuestras autoridades sanitarias competentes.
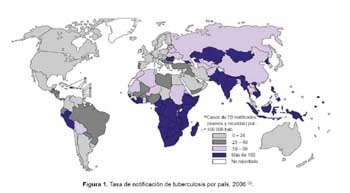
Si consideramos que cada persona que enferma de TB sin tratamiento efectivo, contagia el bacilo tuberculoso entre 10 a 15 personas cada año, y que las cepas resistentes y extremadamente resistentes se transmiten de la misma manera que las cepas sensibles (8), las cifras de ciudadanos infectados por el bacilo tuberculoso resistente a drogas, pero que aún no han desarrollado la enfermedad activa en Perú, son alarmantes. Por todo ello consideramos que el real diagnóstico de este escenario epidemiológico en el Perú, es el de una epidemia no controlada de TB MDR/XDR. Esta realidad nacional es la más grave en todo el continente americano, siendo sólo semejante a lo que sucede en países africanos, países pobres de Asia y las ex repúblicas socialistas soviéticas (Figura 1) (3).
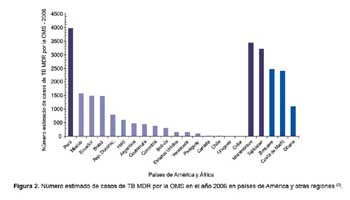
En el 2006, sólo los establecimientos del MINSA (sin contar EsSalud, sector privado y sanidad de las fuerzas armadas y policiales) de las provincias de Lima y Callao, notificaron 16 499 casos de TB (1) que largamente supera lo que reportó ese mismo año Colombia, Ecuador, Argentina, Chile o Estados Unidos en todo su territorio (2). En ese mismo año, el número de casos de TB MDR estimado por OMS para Perú fue de 3 972 (intervalo de confianza 95%: 2842 - 5192), mientras que para Brasil y México, que nos superan hasta ocho veces en población, los casos estimados de TB MDR fueron inferiores, 1 464 y 1 564, respectivamente (Figura 2) (3). Igual que la TB, la realidad de TB MDR/XDR en Perú sólo es comparable con países de África sub-sahariana y de la ex Unión de Repúblicas Socialistas Soviéticas. El centralismo del Perú se refleja claramente en la prevalencia de TB MDR y la TB XDR, ya que en Lima y Callao se producen el 80 y 92% de casos de ambas enfermedades, respectivamente (4).
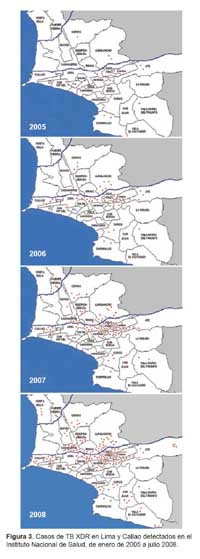
En la Figura 3 se presenta la evolución de los casos acumulados de TB XDR que se han detectado en los distritos de Lima y Callao desde enero de 2005 hasta julio de 2008 en el Instituto Nacional de Salud, observándose la más alta incidencia de casos de TB XDR en los distritos de El Agustino, La Victoria, Ate, Santa Anita, San Juan de Lurigancho y el Cercado de Lima
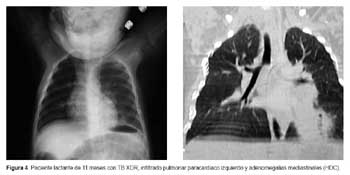
La gravedad de la epidemia de TB MDR/XDR en Perú, se refleja en la aparición de casos primarios de TB XDR en niños, lo que denota transmisión activa y reciente de la enfermedad, ya que han sido contagiados por adultos dentro de sus domicilios. Un ejemplo emblemático de ello es el caso de una mujer de 26 años de Huaycán, en Lima Este, con TB XDR quien falleciera a los dos meses de haber sido diagnosticada, dejando en la orfandad a tres hijos, dos de ellos (uno de 11 meses y otro de 2 años), con TB XDR (Figura 4), ambos niños tratados por uno de los autores (HDC). No conocemos en el mundo otro caso reportado de un lactante con TB XDR.
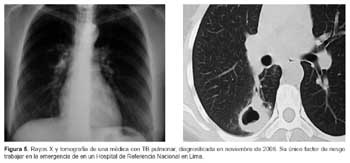
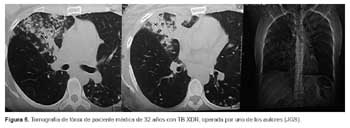
Es penoso observar que colegas médicos y otros profesionales y trabajadores de salud son contagiados en sus hospitales o centros de salud con TB MDR y TB XDR (9); uno de los autores (JGS) ha realizado más de 400 operaciones en pacientes con TB MDR y 36 en pacientes con TB XDR; de ambos grupos, 15 fueron trabajadores de salud; se sabe, además, que existe un subregistro de casos, debido al temor fundado de estigma y desempleo. Ejemplos palpables del contagio en hospitales son el caso reciente de TB en una médico asistente de un departamento de emergencia de un hospital nacional de nivel 5 de EsSALUD (el máximo en el país) y un caso de TB XDR, de una médico operada de lobectomía y que actualmente se encuentra en su domicilio cohabitando con su menor hijo y otros familiares, sin recibir ningún subsidio del Estado Peruano o seguro privado (Figuras 5 y 6).
Ante esta situación, la Estrategia Sanitaria Nacional de Prevención y Control de la Tuberculosis (ESN-PCT) del MINSA, aún no ha sido capaz de abordar el problema de manera frontal, y no ha introducido medidas efectivas para impedir que sigan ocurriendo casos de TB MDR y TB XDR. La población y las autoridades civiles y políticas no están siendo informadas de la dimensión del costo en vidas que viene cobrando esta epidemia y el riesgo en el que se encuentra la ciudadanía al no prevenir este daño, ya que los pacientes con esta enfermedad continúan en sus domicilios contagiando a sus familiares y diseminado los bacilos tuberculosos resistentes en la comunidad.
La ESN-PCT, en los últimos años ha incrementado su presupuesto (4) en 250% y ha recibido la donación de más de 38 millones de dólares en la segunda y quinta ronda del Fondo Mundial, según se puede constatar en su sitio en Internet; sin embargo, el control de la tuberculosis y sus formas resistentes, está lejos de lograrse en el Perú. La prevalencia de TB MDR y TB XDR está inversamente relacionada con la calidad de los programas nacionales de control de TB, destacándose a la TB XDR como un marcador de negligencia de la salud pública (6,10,11).
Se mencionan a continuación algunas condiciones que consideramos que se vienen dando en el país para que los pacientes con TB no se curen, desarrollen formas resistentes y se continúe diseminando la enfermedad:
La pobreza y la migración son problemas nacionales que condicionan hacinamiento que no permite cumplir con la indicación efectiva de aislamiento del caso índice, produciéndose contagio y nuevos casos de TB y TB MDR/XDR dentro del grupo familiar. Estos pacientes circulan libremente y se movilizan utilizando nuestro hacinado servicio de transporte público, poniendo en riesgo a quienes comparten el mismo espacio reducido y no ventilado. Un estudio realizado en Lima Este encontró un riesgo de hasta 4 veces de contraer TB activa si se viaja en el transporte público tipo combis (12).
El primer nivel de atención, que actualmente es responsable del manejo de los pacientes con TB MDR y TB XDR, no tiene los recursos suficientes para tratar esta enfermedad tan compleja.
A pesar de que la TB es una de las enfermedades más prevalentes e importantes para la salud pública en Perú, no es una enfermedad de notificación obligatoria en el actual sistema de la Dirección General de Epidemiología del MINSA.
Se ha producido un debilitamiento sostenido del factor humano en los establecimientos de salud que manejan pacientes con TB MDR, por el temor fundado de realizar un trabajo muy riesgoso. Debido a la necesidad de contar con terapias fraccionadas para el manejo de la TB MDR, no se garantiza la terapia directamente observada, porque en la mayoría de establecimientos de atención primaria sólo se atiende por las mañanas.
El diagnóstico de TB MDR/XDR mediante la prueba de susceptibilidad es aún muy limitado. Cada año se realizan alrededor de 8 a 12 mil pruebas de susceptibilidad, lo que corresponde a casi la tercera parte de las personas con TB en el país. No se ha logrado la universalización del diagnóstico de la TB MDR en las zonas de alta prevalencia, como son las regiones de Lima y Callao.
Sólo se reporta en el MINSA a aquellos pacientes con TB MDR/XDR que accedieron a tratamiento, no se dispone de información de los que fallecen antes de ser diagnosticados o tratados, o los que se atienden en EsSALUD, servicios privados, municipales y otras entidades del sector, que en total cubren el 40% de la población peruana.
La mayoría de establecimientos de salud en el Perú, no tienen la infraestructura adecuada, ni adoptan las medidas de control de infecciones necesarias para la atención de la epidemia de TB MDR/XDR, por eso el gran número de personas y personal de salud contagiado de TB en dichos establecimientos (Figura 7). Entre el 2000 y 2007 se han reportado 602 casos de TB en personal de salud de hospitales del país, y de 1997 al 2007 se han reportado 154 casos de TB MDR en personal de salud (4).
Ausencia de un marco legal que garantice el cumplimiento obligatorio de la terapia antimicrobiana, en personas que rehúsan cumplir con el tratamiento, carencia de leyes que protejan a los afectados con TB y que promuevan la prevención y control de esta enfermedad.
Existe una libre comercialización de drogas antituberculosas sin receta médica, como consecuencia de una falta de control.
No existe una política definida de fomento y desarrollo de investigación en las instituciones del MINSA o las universidades, que aporten nuevos conocimientos para mejorar procesos y solucionar problemas.
En el Perú los pacientes con TB y carga familiar no perciben un subsidio que permita cubrir sus necesidades y garantizar su adherencia, mientras aún son transmisores y reciben su tratamiento.
No se educa a la población, a través de los medios de comunicación masivos ni en centros educativos en general, sobre medidas de prevención y los riesgos de contraer TB y sus formas resistentes.
No se realiza de manera sistemática estudios de diagnóstico en las personas que tienen contacto con casos de TB en escolares y en otros centros estudiantiles.
PROPUESTAS DE SOLUCIÓN
En el Perú la TB, la TB MDR y la TB XDR han alcanzado tal magnitud, que se justifica declarar la correspondiente emergencia sanitaria nacional, que permita tomar medidas extraordinarias para lograr su control. Se debe conformar una comisión multisectorial de alto nivel, liderada por el Ministro de Salud, con participación obligatoria de representantes de los ministerios de economía y finanzas, trabajo, educación, vivienda, justicia y de la mujer, que tome las medidas necesarias para lograr la declaración de emergencia.
Esta declaración de emergencia sanitaria nacional deberá facilitar los medios logísticos, financieros y otros, indispensables para el combate de la epidemia, teniendo como antecedente el paso sin precedentes que tomó la Organización Mundial de la Salud en el año 1993, de declarar la situación de la tuberculosis en el mundo como emergencia global (13).
Se debe crear un organismo técnico ejecutivo que dependa del MINSA y que reemplace a la actual Estrategia Sanitaria Nacional de Prevención y Control de Tuberculosis. Este organismo debe contar con una oficina de administración y logística para manejar directamente un pliego del Ministerio de Economía, con rango similar a los actuales programas sociales JUNTOS y CRECER dado que la tuberculosis es considerada como un indicador de extrema pobreza urbana.
Basados en una mejor disponibilidad presupuestal por la declaración del estado de emergencia, debe desarrollarse un Plan Ejecutivo de Prevención y Control de la TB con metas a corto y mediano plazo, uno y cinco años respectivamente, de acuerdo con la realidad nacional y las políticas de control propuestas internacionalmente. Los lineamientos fundamentales de este plan deberían ser:
Universalización de las pruebas rápidas de diagnóstico de resistencia a drogas antituberculosas de primera línea altamente efectivas (isoniacida y rifampicina) a todo paciente diagnosticado de tuberculosis pulmonar en el Perú, y completar la susceptibilidad a todas las drogas de primera y segunda línea en los que se detecte resistencia a isoniacida o rifampicina o a ambas drogas en el Instituto Nacional de Salud.
Tratamiento individualizado según susceptibilidad al 100% de pacientes con tuberculosis pulmonar, desestimando los esquemas empíricos.
Incluir la evaluación e intervención quirúrgica coadyuvante oportuna en los casos con indicación apropiada.
Creación de un centro clínico asistencial altamente especializado como ente de referencia nacional, para el diagnóstico y tratamiento de las formas complejas de la enfermedad. Además, realizará actividades de investigación, docencia, documentación y registro. Debe tener filiales en las ciudades más importantes donde la TB MDR/XDR es más prevalente.
Tratamiento institucionalizado de los pacientes con TB MDR/XDR, para ello se debe acondicionar o construir centros de aislamiento acreditados, con un óptimo programa de control de infecciones, hasta lograr el control de su estado de contagiosidad. La justificación de esta medida se sustenta en que limita la cadena de transmisión a contactos, permite un estudio integral precoz (exámenes auxiliares e interconsultas) que dé lugar a un tratamiento más oportuno, administración endovenosa de drogas parenterales, manejo de reacciones adversas, terapia quirúrgica coadyuvante oportuna y terapia de apoyo nutricional y psicológica especializada. Esto esta contemplado en las últimas guías de manejo clínico de pacientes con TB MDR/XDR de la Organización Mundial de la Salud (6).
Vigilancia activa en zonas y grupos de alto riesgo para TB y sus formas resistentes, que incluya campañas de búsqueda activa y educación, con participación de la comunidad organizada.
Estudio del 100% de contactos intradomiciliarios, así como extra-domiciliarios: escolares y laborales.
Cobertura de 100% de vacunación con BCG y quimioprofilaxis a portadores de infección latente.
Adaptación del plan ejecutivo de control a la legislación vigente y modificación o creación de nuevas normas civiles que garanticen la estabilidad laboral del afectado y la salud de la sociedad en su conjunto.
Implementación de un subsidio a pacientes que mantienen económicamente a la familia mientras dure su tratamiento, para asegurar su permanencia en el tratamiento.
Notificación con carácter obligatorio de todo paciente diagnosticado de TB, TB MDR y TB XDR, para esto se propone crear el Registro Nacional de Tuberculosis.
Fortalecimiento del primer nivel de atención para la prevención y control (diagnóstico y tratamiento precoces) de la TB.
Prevención mediante educación a la población en general a través de medios de comunicación masivos y educación sobre la TB en las escuelas primarias, secundarias, en institutos de educación superior y universidades.
Fortalecimiento del recurso humano, contratación de más recurso humano capacitado y bien remunerado, incluir en el sistema de salud a promotores de salud comunitarios remunerados.
La TB debe ser considerada como enfermedad ocupacional para los trabajadores, debiendo reconocerse todos los derechos y prerrogativas que la ley acuerda para las enfermedades adquiridas en razón de la ocupación o el trabajo.
La implementación de programas de control de infecciones y bioseguridad, tanto en hospitales y establecimientos de salud como en poblaciones con alto riesgo de contraer TB (prisiones, casas de reposo, centros de rehabilitación).
El fortalecimiento del Laboratorio de Referencia Nacional de Micobacterias y de la red de laboratorios de tuberculosis en todo el país.
Establecer una estrecha coordinación efectiva con la Estrategia Sanitaria Nacional de ITS-SIDA.
Debido a la fuerte asociación entre pobreza y tuberculosis, la disminución de esta última, en todas sus formas, debe ser considerada como un indicador de la eficacia de las acciones de lucha contra la pobreza que el Estado Peruano se ha propuesto lograr. Esta realidad nacional y las propuestas de control que se presenta, debe ser conocida por la clase política del país y el público en general para que se reconozca la real dimensión del riesgo diario en el que vive la población de las grandes ciudades del país, principalmente Lima y Callao, y se tome la decisión política para controlar y posteriormente erradicar esta enfermedad.
Conflictos de Interés
Los autores declaran no tener conflictos de interés.
REFERENCIAS BIBLIOGRÁFICAS
1. Perú, Ministerio de Salud. Evaluación de la Estrategia Sanitaria Nacional de Prevención y Control de la Tuberculosis Año 2006. Lima: MINSA; 2007.
2. World Health Organization. WHO report: global tuberculosis control surveillance, planning, financing. Geneva: WHO: 2008.
3. World Health Organization. Anti-tuberculosis drug resistance in the world. Fourth global report. Geneva: WHO; 2008.
4. Perú, Ministerio de Salud. Situación de la tuberculosis en el Perú. Informe de Gestión 2008. Lima: MINSA; 2008.
5. World Health Organization. Report of the meeting of the WHO Global Task Force on XDR-TB. Geneva: WHO; 2006.
6. World Health Organization. Guidelines for the programmatic management of drug-resistant tuberculosis. Emergency update 2008. Geneva: WHO; 2008.
7. Shan NS, Pratt R, Armstrong L, Robinson V, Castro KG, Cegielski JP. Extensively drug-resistant tuberculosis in the United States, 1993-2007. JAMA. 2008; 300(18): 2153-60.
8. Cox HS, Sibilia K, Feuerriegel S, Kalon S, Polonsky J, Khamraev AK, et al. Emergence of extensive drug resistance during treatment for multidrug-resistant tuberculosis. N Engl J Med. 2008; 359(22): 2398-400.
9. Accinelli R, Noda J, Bravo E, Galloso M, López L, Da Silva J, et al. Enfermedad tuberculosa entre trabajadores de salud. Acta Med Peru. 2009; 26(1): 35-47.
10. Chan ED, Iseman MD. Multidrug-resistant and extensively drug-resistant tuberculosis: A review. Curr Opin Infect Dis. 2008; 21(6): 587-95.
11. Van Rie A, Enarson D. XDR tuberculosis: an indicator of public-health negligence. Lancet. 2006; 368: 1554-56.
12. Horna-Campos OJ, Sánchez-Perez HJ, Sánchez I, Bedoya A, Martín M. Public transportation and pulmonary tuberculosis, Lima, Peru. Emerg Infect Dis. 2007; 13(10): 1491-93.
13. Alianza Alto a la Tuberculosis. Plan mundial para detener la tuberculosis 2006-2015. Ginebra, Organización Mundial de la Salud; 2006.
Correspondencia:
Dr. Hernán Del Castillo Barrientos.
Dirección: Servicio de Neumología del Instituto Nacional de Salud del Niño, Av. Brasil 600.
Teléfono: (511) 330-0066.
Correo electrónico: hernan_dc@hotmail.com
Recibido: 03-01-09
Aprobado: 09-09-09