Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Peruana de Medicina Experimental y Salud Publica
Print version ISSN 1726-4634
Rev. perú. med. exp. salud publica vol.32 no.3 Lima July/set. 2015
Reporte de Caso
Amebiasis del sistema nervioso central: reporte de seis casos en el Perú
Amebiasis of the central nervous system: report of six cases in Peru
Enrique Orrego-Puelles1,a, Sandro Casavilca1,b, Fausto J. Rodríguez2,c, Bobbi S. Pritt3,d, Miluska Castillo1,e, Carlos A. Castañeda1,f
1 Instituto Nacional de Enfermedades Neoplásicas. Lima, Perú.
2 Johns Hopkins Hospital. Baltimore. EE. UU.
3 Mayo Clinic. Rochester. EE. UU.
a Neurocirujano, doctor en medicina; b médico patólogo; c. médico cirujano; d médico cirujano MSc; e. toxicóloga; f oncólogo clínico, magíster en genética y biología celular
RESUMEN
Se reportan seis casos de encefalitis amebiana admitidos en el Instituto Nacional de Enfermedades Neoplásicas entre los años 1994-2010 en Perú; estos casos ingresaron por sospecha clínica de tumor cerebral primario maligno y uno como sarcoma orbito-nasal. Todos los casos provenían de departamentos costeros; tres tenían menos de 24 años de edad y cuatro de sexo masculino. Los síntomas más frecuentes fueron cefalea y convulsiones. Tres casos presentaron más de una lesión cerebral. Se realizó biopsia por estereotaxia en tres pacientes y el diagnóstico anatomopatológico diferencial, en dos casos, fue glioma de alto y bajo grado. Se logró confirmar el diagnóstico mediante técnicas moleculares en muestras parafinadas en tres casos. Todos los pacientes fallecieron en menos de 15 días desde su ingreso al instituto. La encefalitis amebiana puede ser erradamente interpretada como una neoplasia cerebral, ocasionando retraso en el manejo del cuadro infeccioso.
Palabras clave: Meningoencefalitis; Balamuthia mandrillaris; Acanthamoeba; Amebiasis (fuente: DeCS BIREME).
ABSTRACT
Six cases of amoebic encephalitis admitted to the National Institute of Neoplastic Diseases between the years 1994-2010 in Peru are reported. These cases were admitted for clinical suspicion of malignant primary brain tumor and one orbital-nasal sarcoma. All cases came from coastal regions; three were less than 24 years of age and four were male. The most common symptoms were headache and seizures. Three cases had more than one brain lesion. Stereotactic biopsy was performed in three patients and the differential pathological diagnosis in two cases was glioma of high and low grade. It was possible to confirm the diagnosis using molecular techniques in paraffin-embedded samples in three cases. All patients died within 15 days of admission to the institution. Amoebic encephalitis may be erroneously interpreted as a cerebral neoplasm, causing delay in the management of the infection.
Key words: Meningoencephalitis; Balamuthia mandrillaris; Acanthamoeba; Amebiasis (source: MeSH NLM).
INTRODUCCIÓN
La infección cerebral por amebas de vida libre constituye un evento inusual (1). Naegleria fowleri es la causa de meningitis amebiana primaria (MAP), mientras que Acanthamoeba sp, Balamuthia mandrillaris y Sappina diploidea son responsables de meningoencefalitis amebiana granulomatosa (MAG) (2).
La MAP se presenta en individuos inmunocompetentes, tiene un curso agudo, rápidamente desarrolla meningitis hemorrágica y muerte en poco tiempo (7 a 10 días); mientras que algunas especies de MAG tienen predilección por individuos inmunodeprimidos, tiene un curso subagudo o crónico, con compromiso inicial de piel y posteriormente de cerebro; todas tienen un pésimo pronóstico y elevada mortalidad (semanas a meses).
Las amebas de vida libre viven en el suelo y en agua estancada con temperatura cálida (3-5). Se adquieren usualmente a través de la piel en la región nasal, inducen inflamación, alcanzan el neuroepitelio olfatorio, el bulbo olfatorio, el cerebelo y, finalmente, el parénquima y la corteza cerebral (6,7). Experimentos y reportes indican que una vía de invasión alternativa podría ser a través de una membrana timpánica, traumáticamente rota o debilitada por infecciones, para acceder al nervio acústico y los núcleos basales (7-9).
El diagnóstico se realiza mediante el estudio patológico, donde se observan granulomas con células gigantes y amebas en su forma de trofozoito. Recientemente se han implementado técnicas de reacción en cadena de polimerasa (PCR) para detectar la secuencia de genes de amebas de vida libre (10).
Se reportan seis casos peruanos de amebiasis cerebral referidos al Instituto Nacional de Enfermedades Neoplásicas (INEN) con diagnóstico presuntivo de neoplasia, además, se describen sus características clínico-patológicas. Las muestras patológicas fueron sometidas a prueba Multiplex de RT-PCR en la División de Microbiología Clínica de la Clínica Mayo en Rochester (Estados Unidos) lográndose la tipificación de amebas en tres casos (Caso 3, 5 y 6) (el material no permitió el análisis de los tres casos restantes) (10).
REPORTE DE CASOS
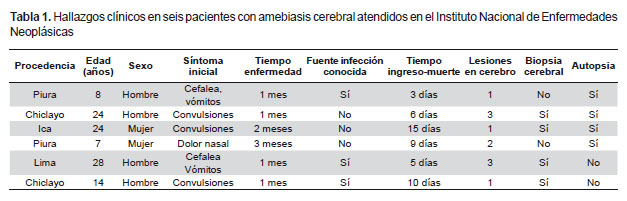
CASO 1
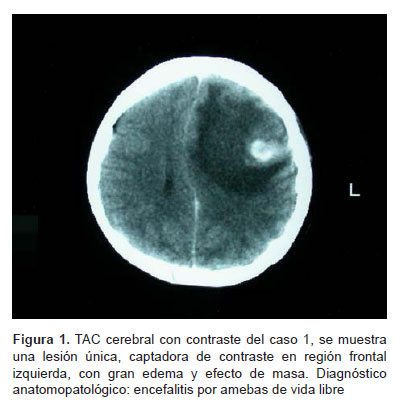
Paciente de sexo masculino de 8 años de edad, natural y procedente de Piura. Antecedentes patológicos: otitis a repetición. Inicio de molestias con un mes de anticipación, con cefalea, náuseas y vómitos. Fue evaluado en la ciudad de Piura donde localizan una tumoración de 4 x 3 cm en región frontal izquierda con marcado edema, efecto de masa, y con captación difusa de contraste; compatible con glioma maligno por tomografía axial computarizada (TAC) de cerebro (Figura 1).
Fue transferido al INEN en octubre de 1994, al examen físico el paciente estuvo despierto, orientado, con fuerza conservada, ausencia de signos meníngeos, y con edema de papila bilateral. Recibe tratamiento para la hipertensión endocraneana y se programa biopsia cerebral por estereotaxia. El paciente presenta rápido deterioro de conciencia, entra en coma y fallece al tercer día de su ingreso.
El diagnóstico anatomopatológico macroscópico mostró necrosis multifocal cerebral y edema cerebral. El tejido expuso estructuras ovaladas de 20 a 40 micras, de citoplasma rosado finamente granular, con núcleo excéntrico y nucléolo prominente con la tinción hematoxilina/eosina, compatibles con trofozoítos de amebas de vida libre.
CASO 2
Paciente de sexo masculino de 24 años de edad, natural y procedente de Lambayeque. Inicia con convulsiones generalizadas que duran un mes. Fue evaluado en la ciudad de Chiclayo donde le diagnostican procesos expansivos en las regiones parietal derecho e izquierdo, y frontal izquierdo con marcado edema, efecto de masa y captación difusa de contraste en TAC de cerebro. Es transferido al INEN en septiembre de 1999, al examen físico se encontró a un paciente despierto, orientado, sin déficit motor ni signos meníngeos. Se realizó biopsia cerebral guiada por estereotaxia, el diagnóstico anatomopatológico de congelación fue glioma de bajo grado. El posoperatorio inmediato lo cursó sin complicaciones; sin embargo, al día siguiente presento súbitamente desorientación, agitación psicomotriz y sopor; en la TAC de cerebro se encontró incremento de edema y efecto de masa. La evolución fue desfavorable, y fallece al sexto día. El diagnostico anatomopatológico determinó encefalitis perivascular prominente, con múltiples focos de necrosis supra e infratentorial asociado a la presencia de trofozoítos de ameba de vida libre.
CASO 3
Paciente de sexo femenino de 24 años, natural y procedente de Ica. Inició molestias con crisis convulsivas tónico-clónicas generalizadas, a lo que se agregó cefalea, náuseas y vómitos, durante dos meses. Fue evaluada en la ciudad de Ica donde le hallaron un área de 3,0 x 2,6 cm de aspecto nodular córtico-subcortical de bordes lobulados en la región frontal izquierda con marcado edema, severo efecto de masa que produce desplazamiento de la línea media y captación de contraste en la TAC de cerebro, compatible con un tumor primario de cerebro.
Fue transferida al INEN en enero de 2000; el examen físico mostró una paciente despierta, orientada, con hemiparesia derecha 4/5, ausencia de signos meníngeos, pupilas isocóricas fotorreactivas. Se le realizo una resonancia magnética (RM) cerebral donde se evidenció un extenso proceso expansivo córtico-subcortical frontal izquierdo con múltiples imágenes nodulares captadores de contraste; gran edema y severo efecto de masa compatible con glioma anaplásico versus proceso inflamatorio granulomatoso.
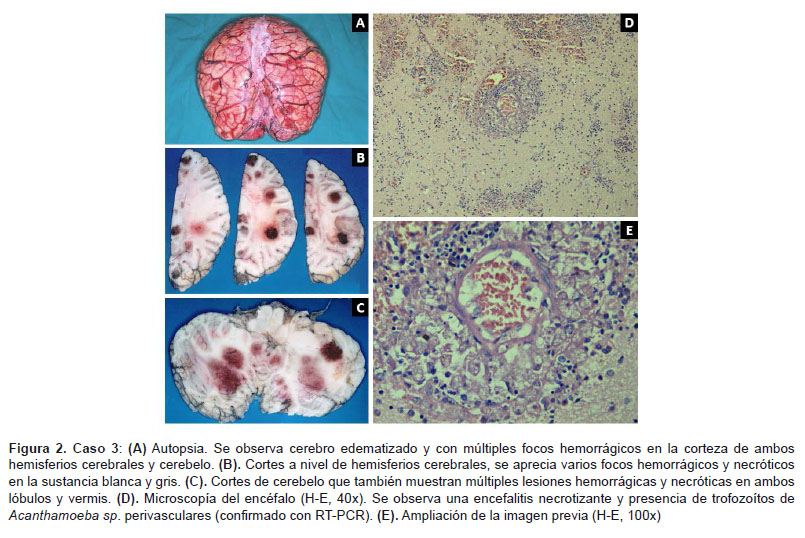
Se realizó biopsia cerebral guiada por estereotaxia que se informó como proceso inflamatorio inespecífico. En el posoperatorio inmediato tuvo un Glasgow de 15, ausencia de signos meníngeos o sangrado, pero con bradicardia sinusal y diabetes insípida. Al día siguiente presento deterioro del cuadro neurológico y rigidez de nuca. Se inició tratamiento para meningitis bacteriana, con cultivo de líquido cefalorraquídeo (LCR) que posteriormente se informa como negativo para gérmenes. Finalmente, fallece 15 días después de su ingreso al instituto.
Se realizó necropsia de cuerpo entero, el diagnóstico anatomopatológico determinó extensa necrosis multifocal del parénquima cerebral y compromiso meníngeo; pulmones: necrosis multifocal bilateral; riñones y páncreas: necrosis multifocal. La microscopía mostró trofozoítos de ameba de vida libre (Figura 2). El estudio RT-PCR para amebas de vida libre realizado en la División de Microbiología Clínica de la Clínica Mayo dio positivo para Acanthamoeba.
CASO 4
Paciente de sexo femenino de siete años de edad, natural y procedente de Piura. Niega antecedentes patológicos. Presentó molestias por una tumoración en fosa nasal derecha con una duración de tres meses. Fue evaluada en la ciudad de Piura por un médico otorrinolaringólogo, quien le realizó curetaje de la lesión y le indicó antibióticos, sin obtener mejoría. Se le realizó TAC cerebral y de base de cráneo, que demostró un tumor hiperdenso en la región nasogeniana derecha, celdas etmoidales y fosas nasales, con engrosamiento de la mucosa.
Fue transferida al INEN en enero de 2003, el examen físico reportó buen estado general y sin alteraciones neurológicas, con tumoración que se proyecta hacia la fosa nasal derecha que abomba el surco naso-orbitario derecho y desplaza la órbita hacia afuera, obstruyéndola en un 90%, sin evidencia de sangrado. El diagnóstico fue una lesión sugestiva de rabdomiosarcoma, se le indicó continuar con antibióticos, además de una biopsia de la lesión. Al día siguiente presentó deterioro neurológico, sopor, Glasgow de 7, escasa movilización de las extremidades y rigidez de nuca. Inició el tratamiento para meningitis bacteriana, se le realizó punción lumbar que mostró LCR con ausencia de gérmenes, (seis leucocitos/campo), y citoquímica con aumento proteínas y baja glucosa. La TAC expuso dos lesiones hiperdensas en la región frontal derecha de 2,5 cm cada una, con gran edema y efecto de masa compatible con absceso cerebral bacteriano. Se cambió a terapia antibiótica para absceso cerebral. El resultado de la biopsia fue un proceso inflamatorio crónico inespecífico. La paciente continúo con deterioro neurológico progresivo y fallece seis días después.
Se realizó autopsia de cuerpo entero, el diagnóstico anatomopatológico macroscópico fue: necrosis cerebral con edema y hernia de amígdalas cerebelosas. Bronconeumonía bilateral con derrame pleural bibasal. Pancreatitis aguda hemorrágica y necrótica. El estudio microscópico indico necrosis cerebral, edema, angeítis y presencia de trofozoítos dispuestos perivascularmente en relación a la adventicia. Osteomielitis crónica amebiana con células gigantes multinuceladas en la lámina cribosa del hueso etmoides. Neumonía, edema y hemorragia alveolar con presencia de levaduras y pseudohifas de cándida. Cándida gástrica y duodenal. Necrosis tubular renal aguda. El diagnóstico final fue meningoencefalitis por amebas de vida libre con extensa necrosis, edema y hernia de amígdalas; sepsis por cándida; y pancreatitis aguda hemorrágica.
CASO 5
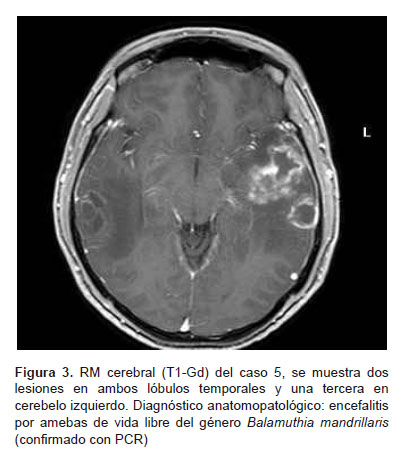
Paciente de sexo masculino de 28 años de edad, natural y procedente de Lima. Sin antecedentes patológicos. Presentó molestias durante un mes, con cefalea intensa acompañado de náuseas y vómitos. Fue evaluado en otra institución donde le diagnosticaron procesos expansivos en ambos lóbulos temporales y en cerebelo izquierdo por TAC y RM cerebral (Figura 3).
Fue transferido al INEN en diciembre de 2004, al examen físico se evidenció un paciente despierto, orientado, sin déficit motor ni signos meníngeos. Se realizó biopsia cerebral guiada por estereotaxia de tumor temporal derecho, el resultado anatomopatológico fue un glioma grado II-III con extensa necrosis. En el posoperatorio inmediato cursó con un Glasgow de 15 y ausencia de signos de focalización o meníngeos; fue dado de alta al tercer día de la biopsia. Un familiar nos comunica que tres días luego del alta el paciente fue llevado a emergencia por compromiso de la conciencia. El paciente fallece y no se le realiza autopsia. El estudio anatomopatológico final de la biopsia estereotaxica fue trofozoitos de ameba de vida libre. El estudio RT- PCR para amebas de vida libre fue positivo para Balamuthia mandrillaris.
CASO 6
Paciente de sexo masculino de 14 años de edad, natural y procedente de Chiclayo. Niega antecedentes patológicos. Inició molestias con cefalea durante cinco meses, luego de un mes presentó crisis convulsiva parcial en hemicuerpo izquierdo y un mes antes de su ingreso se le agregó náuseas y, posteriormente, vómitos. Fue evaluado en ciudad de Chiclayo donde encontraron un extenso proceso expansivo frontal derecho, con captación difusa de contraste, áreas de necrosis, gran edema y severo efecto de masa con desplazamiento de la línea media, compatible con glioma maligno por TAC y RM de cerebro.
Fue transferido al INEN en octubre de 2010, el examen físico indicó un paciente despierto, orientado, nervios craneales normales, hemiparesia izquierda grado 4/5 y ausencia de signos meníngeos. Fue sometido a resección total del tumor, los hallazgos indicaron una tumoración gris amarillo vascularizado de consistencia friable con áreas semiduras. En el posoperatorio inmediato presentó taquicardia sinusal y agitación psicomotriz; por lo que fue ingresado a la Unidad de Cuidados Intensivos. La TAC evidenció ausencia de sangrado en lecho operatorio y una imagen hipodensa en cerebelo izquierdo. Al día siguiente se mostró soporoso y con anisocoria (mayor diámetro pupilar izquierdo); una nueva TAC encontró hidrocefalia izquierda. Se realizó drenaje ventricular externo y estudio de LCR, el cual resultó negativo para gérmenes con escasos linfocitos y células ependimarias. Su evolución fue desfavorable, con incremento del estado soporoso. Una tercera TAC mostró tres procesos expansivos adicionales en cerebro y cerebelo, captadores de contraste, con necrosis central y gran edema. La anatomía patológica confirmó encefalitis granulomatosa crónica con presencia de amebas Ácido peryódico de Schiff (PAS) positivo y anticuerpos CD68 negativo. Inició la terapia con albendazol y fluconazol, sin embargo, el paciente fallece tres días después. El estudio RT- PCR para amebas de vida libre fue positivo para Balamuthia mandrillaris (Tabla 1)
DISCUSIÓN
Se han descrito al menos 177 casos de Balamuthia mandrillaris en el mundo y 55 de estos han sido descritos en Perú (2,3 ,6 ,8 ,9 ,12-16 ). Se reportan cinco casos de amebiasis cerebral referidos a nuestra institución con diagnostico presuntivo de neoplasias cerebrales y una neoplasia de la fosa naso-orbitaria entre los años 1994 y 2010 (16 años). En todos los casos la evaluación imageneologica mostró una o varias lesiones hipodensas cerebrales de bordes irregulares, con captación difusa de contraste, gran edema y severo efecto de masa con desviación de la línea media. Sin embargo, estas lesiones cambiaron rápidamente a múltiples. El caso 4 inició su enfermedad con tumoración naso-orbitaria derecha que inicialmente fue confundida con sarcoma pediátrico primario de partes blandas.
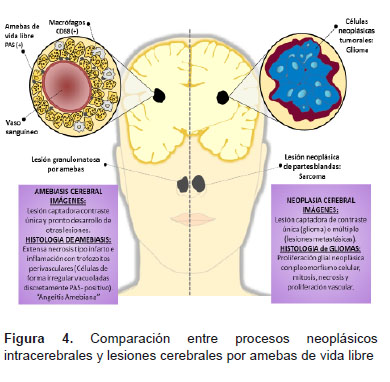
Debido a su naturaleza de ocupar el espacio parenquimal, tener características inflamatorias y producir áreas de necrosis, pueden ser interpretadas como lesiones neoplásicas primarias cerebrales o metastásicas. La marcada similitud de la lesión del caso 6 con un glioma ocasiono que se realice resección completa (Figura 4) (5,11 ,13 ,17 ).
Todos los pacientes procedían de la costa, de zonas desérticas y rurales, en especial Piura y Chiclayo, lo que es similar a lo reportado en otras publicaciones.
Con el diagnóstico patológico de amebiasis cerebral, se logró identificar el antecedente epidemiológico de probable infección en tres pacientes: en el primer y sexto caso eran niños (de Piura y de Chiclayo) que se bañaban en cilindros con agua estancada (renovada cada dos semanas) y usados para sus necesidades diarias. El quinto caso era un sargento de la Marina de Guerra, procedente de Lima, que se entrenaba en acciones de "comando" y se exponía continuamente a terrenos pantanosos y lagunillas (4,5 ,18 ,19 ).
Nuestra serie describe una mayor frecuencia de la infección en hombres que en mujeres (relación 2:1) con un promedio de edad de 15,3 años. Algunos autores comunican una mayor incidencia en pacientes inmunodeprimidos, sin embargo nuestros seis casos fueron negativos a la prueba preoperatoria de VIH. El caso 4 probablemente presentó algún tipo de inmunodeficiencia debido al cuadro de candidiasis sistémica (5,11-16 ).
El tiempo de enfermedad en esta serie fue de uno a tres meses, lo que sugiere que se está frente a seis casos de MAG (tres de ellos confirmados por estudio RT-PCR) y ninguno de MAP. Todos los casos presentaron síntomas de hipertensión endocraneana (HTE) y tres de ellos presentaron convulsiones. Todos presentaron un Glasgow de 15 al ingreso, con un deterioro neurológico rápido los días siguientes a su hospitalización, falleciendo entre el 3.er y el 15.o día. Los hallazgos clínicos son similares a los de otras publicaciones (5,11 ).
Tres casos de esta serie fueron sometidos a biopsia estereotáxica de la lesión cerebral y rapidamente evolucionaron en forma desfavorable. El diagnóstico anatomopatológico inicial de dos de estas fueron glioma, siendo una de alto y otra de bajo grado. Esta confusión se debe a que los gliomas y las lesiones por amebas de vida libre comparten características histológicas como extensas áreas de necrosis hemorrágica, edema e inflamación con presencia de macrófagos. Adicionalmente, los trofozoitos presentan vacuolas intracelulares y forma irregular que pueden confundirse con macrófagos que puede requerir estudios de inmunohistoquímica para identificar los macrófagos (CD68) o para identificar las amebas (PAS-positivo). Algunos casos peruanos han sido corroborados mediante cultivo (20) y otros mediante tinción directa de inmunofluorescencia (5,6,9 ,11 ,17 ,21-24 ).
Recientemente, se ha descrito el uso de PCR convencional para identificar la infección, y se están desarrollando técnicas moleculares de resultado rápido y de alta sensibilidad y especificidad como Multiplex RT-PCR para genes ribosomales de N. fowleri, Acanthamoeba y B. mandrillaris en laboratorios de investigación como el que realizó la revisión de estos casos (Clínica Mayo) y podrán utilizarse en un futuro cercano (10,11 ). El estudio de PCR realizado en los casos 3, 4 y 6 mostraron ausencia de gérmenes o trofozoítos y uno de ellos presentó elevación de proteínas y baja glucosa. Confirmando que el hallazgo de amebas en LCR es anecdótico (11,25 ).
Diversas drogas han mostrado actividad contra amebas de vida libre en estudios in vitro, sin embargo la poca accesibilidad de los fármacos a las lesiones intracerebrales y la rápida evolución del proceso infeccioso presentan un reto a terapias en evaluación. Se han reportado al menos diez casos de B. mandrillaris tratados con una combinación de miltefosina, albendazol y fluconazol que lograron sobrevivir, tres de ellos en Perú, sin embargo, a pesar del uso de albendazol y fluconazol en el caso 6, su evolución fue tórpida y falleció a los tres días de tratamiento (5,26-28 ).
Una de las limitaciones de este reporte fue que, debido a problemas con el almacenamiento de las muestras no se pudo realizar diagnóstico (por técnicas moleculares) en tres de los casos presentados.
En conclusión, esta serie incrementa el número de casos reportados de infecciones cerebrales por amebas de vida libre, y evidencia que esta entidad puede ser erradamente interpretada como una neoplasia cerebral, además de producir un infradiagnóstico, ocasionando un retraso en el manejo del cuadro infeccioso.
Contribuciones de autoría: OPE, SCS participaron en la concepción y diseño del artículo; OPE, SCS, FJR, BSP y CAC participaron en la recolección y obtención de resultados OPE, SCS, CAC y MCG participaron en la redacción del artículo; OPE, SCS, CAC participaron en la revisión crítica del artículo; OPE, SCS, CAC, FJR realizaron la aprobación de su versión final.
Fuentes de financiamiento: ninguno.
Conflictos de interés: los autores declaran no tener conflictos de interés.
Referencias Bibliográficas
1. Fowler M, Carter RF. Acute pyogenic meningitis probably due to Acanthamoeba sp.: a preliminary report. Br Med J. 1965;2(5464):740-2. [ Links ]
2. Page FC. Nackte Rhizopoda. En: Page FC, Siemensma FJ. Nackte Rhizopoda und Heliozoa. Stuttgart: Gustav Fischer Verlag; 1991. p. 3-157. [ Links ]
3. Recavarren-Arce S, Velarde C, Gotuzzo E, Cabrera J. Amoeba angeitic lesions of the central nervous system in Balamuthia mandrillaris amoebiasis. Hum Pathol. 1999;30(3):269-73. [ Links ]
4. Cabello-Vilchez AM, Rodriguez-Zaragoza S, Piñero J, Valladares B, Lorenzo-Morales J. Balamuthia mandrillaris in South America: An emerging potential hidden pathogen in Peru. Exp Parasitol. 2014;145 Suppl:S10-9. doi: 10.1016/j.exppara.2014.05.007.
5. Bravo FG, Alvarez PJ, Gotuzzo E. Balamuthia mandrillaris infection of the skin and central nervous system: an emerging disease of concern to many specialties in medicine. Curr Opin Infect Dis. 2011;24(2):112-7. doi: 10.1097/QCO.0b013e3283428d1e. [ Links ]
6. Martinez AJ, Janitschke K. Acanthamoeba, an opportunistic microorganism: a review. Infection. 1985;13(6):251-6. [ Links ]
7. Seas C, Bravo F. Encefalitis amebiana granulomatosa por Balamuthia mandrilares: una enfermedad fatal reconocida cada vez más frecuentemente en América Latina. Rev Chil Infec 2006;23(3):197-9. [ Links ]
8. Schuster FL, Visvesvara GS. Free-living amoebae as opportunistic and non-opportunistic pathogens of humans and animals. Int J Parasitol. 2004;34(9):1001-27. [ Links ]
9. Martinez AJ. Free-living amebas: infection of the central nervous system. Mt Sinai J Med. 1993;60(4):271-8. [ Links ]
10. Qvarnstrom Y, Visvesvara GS, Sriram R, da Silva AJ. Multiplex real-time PCR assay for simultaneous detection of Acanthamoeba spp., Balamuthia mandrillaris, and Naegleria fowleri. J Clin Microbiol. 2006;44(10):3589-95. [ Links ]
11. da Rocha-Azevedo B, Tanowitz HB, Marciano-Cabral F. Diagnosis of infections caused by pathogenic free-living amoebae. Interdiscip Perspect Infect Dis. 2009;2009:251406. [ Links ]
12. Visvesvara GS, Moura H, Schuster FL. Pathogenic and opportunistic free-living amoebae: Acanthamoeba spp., Balamuthia mandrillaris, Naegleria fowleri, and Sappinia diploidea. FEMS Immunol Med Microbiol. 2007 Jun;50(1):1-26. [ Links ]
13. Singh P, Kochhar R, Vashishta RK, Khandelwal N, Prabhakar S, Mohindra S, et al. Amebic meningoencephalitis: spectrum of imaging findings. AJNR Am J Neuroradiol. 2006;27(6):1217-21. [ Links ]
14. Griesemer DA, Barton LL, Reese CM, Johnson PC, Gabrielsen JA, Talwar D, et al. Amoebic meningoencephalitis causes by Balamuthia mandrillaris. Pediatr Neurol. 1994;10(3):249-54. [ Links ]
15. Oddó D, Ciani S, Vial P. Encefalitis amebiana granulomatosa por Balamuthia mandrilaris. Primer caso diagnosticado en Chile. Rev Chil Infect. 2006;23(3):232-6. [ Links ]
16. Sánchez J, Casavilca S, Cuellar L, Klinge, G, Mengoa C. Meningoencefalitis y osteomielitis por amebas de vida libre. Reporte de un caso. Rev Med Hered. 2004;15(2):118-21. [ Links ]
17. Visvesvara GS, Schuster FL, Martinez AJ. Balamuthia mandrillaris, N. G., N. Sp., agent of amebic meningoencephalitis in humans and other animals. J Eukaryot Microbiol. 1993;40(4):504-14. [ Links ]
18. Cabello-Vilchez AM, Martin-Navarro CM, Lopez-Arencibia A, Reyes-Batlle M, González AC, Guerra H, et al. Genotyping of potentially pathogenic Acanthamoeba strains isolated from nasal swabs of healthy individuals in Peru. Acta Trop. 2013;130C:7-10. doi: 10.1016/j.actatropica.2013.10.006. [ Links ]
19. Beltran de Estrada M, Uyema M. Amebas de vida libre en muestras de agua de piscinas del Departamento de Lima. Rev Peru Med Exp Salud Publica. 1997;14(1):29-33. [ Links ]
20. Galarza C, Gutierrez E, Uribe M, Ramos W, Ortega A, Ávila J, et al. Amebas de vida libre en lesiones cutáneas: reporte de 4 casos. Dermatol Peru. 2006;16(1):36-40. [ Links ]
21. Perez MT, Bush LM. Balamuthia mandrillaris amebic encephalitis. Curr Infect Dis Rep. 2007;9(4):323-8. [ Links ]
22. Gelman BB, Rauf SJ, Nader R, Popov V, Borkowski J, Chaljub G, et al. Amoebic encephalitis due to Sappinia diploidea. JAMA. 2001;285(19):2450-1. [ Links ]
23. Gelman BB, Popov V, Chaljub G, Nader R, Rauf SJ, Nauta HW, et al. Neuropathological and ultrastructural features of amebic encephalitis caused by Sappinia diploidea. J Neuropathol Exp Neurol. 2003;62(10):990-8. [ Links ]
24. Marciano-Cabral F. Free-living amoebae as agents of human infection. J Infect Dis. 2009;199(8):1104-6. doi: 10.1086/597474. [ Links ]
25. Jayasekera S, Sissons J, Tucker J, Rogers C, Nolder D, Warhurst D, et al. Post-mortem culture of Balamuthia mandrillaris from the brain and cerebrospinal fluid of a case of granulomatous amoebic meningoencephalitis, using human brain microvascular endothelial cells . J Med Microbiol. 2004 Oct;53(Pt 10):1007-12. [ Links ]
26. Soltow SM, Brenner GM. Synergistic activities of azithromycin and amphotericin B against Naegleria fowleri in vitro and in a mouse model of primary amebic meningoencephalitis. Antimicrob Agents Chemother. 2007;51(1):23-7. [ Links ]
27. Deetz TR, Sawyer MH, Billman G, Schuster FL, Visvesvara GS. Successful treatment of Balamuthia amoebic encephalitis: presentation of 2 cases. Clin Infect Dis. 2003;37(10):1304-12. [ Links ]
28. Martínez DY, Seas C, Bravo F, Legua P, Ramos C, Cabello AM, et al. Successful treatment of Balamuthia mandrillaris amoebic infection with extensive neurological and cutaneous involvement. Clin Infect Dis. 2010;51(2):e7-11. doi: 10.1086/653609. [ Links ]
Correspondencia: Enrique Orrego Puelles
Dirección: Av. Angamos Este 2520-Surquillo, Lima-Perú
Teléfono: (+511) 998709289
Correo electrónico: eorregopuelles@hotmail.com
Recibido: 11-11-14
Aprobado: 07-07-15