Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Peruana de Medicina Experimental y Salud Publica
Print version ISSN 1726-4634
Rev. perú. med. exp. salud publica vol.33 no.2 Lima Apr./Jun. 2016
http://dx.doi.org/10.17843/rpmesp.2016.332.2186
REPORTE DE CASO
Muerte materna por malaria grave por Plasmodium vivax
Maternal death from severe malaria due to Plasmodium vivax
Nancy Arróspide1, Máximo Manuel Espinoza2, Edwin Miranda-Choque1, Percy Mayta-Tristán3, Pedro Legua4, César Cabezas2
1 Instituto Nacional de Salud del Niño. Lima, Perú.
2 Centro Nacional de Salud Pública, Instituto Nacional de Salud. Lima, Perú.
3 Escuela de Medicina Universidad Peruana de Ciencias Aplicadas. Lima, Perú.
4 Instituto de Medicina Tropical Alexander Von Humboldt, Universidad Peruana Cayetano Heredia. Lima, Perú.
RESUMEN
Se presenta el caso de una mujer de 19 años con 29 semanas de gestación, procedente de Llumpe (Ancash) con antecedentes de viajes a las localidades de Chanchamayo (Junín) y Rinconada (Ancash). Ingresó al Hospital de Chacas (Ancash) por presentar mal estado general, deshidratación, dificultad respiratoria, ictericia, sensación de alza térmica y dolor abdominal, tuvo reporte de: hemoparásitos 60% en frotis sanguíneo. Fue transferida al Hospital Ramos Guardia (Huaraz) donde presentó mayor dificultad respiratoria, coluria, hematuria, disminución del débito urinario y reporte de Plasmodium (+), luego fue transferida al Hospital Cayetano Heredia (Lima) donde ingresó a la Unidad de Cuidados Intensivos (UCI), con evolución a falla multiorgánica, óbito fetal y muerte materna. Se confirmó infección por Plasmodium vivax. Destacamos la importancia de mejorar nuestras capacidades de diagnóstico y manejo para brindar un tratamiento adecuado y oportuno.
Palabras clave: Malaria; Gestación; Muerte Materna; Plasmodium vivax (fuente: DeCS BIREME).
ABSTRACT
Here we describe the case of a 19-year-old woman, in her 29th week of gestation, who was from Llumpe (Ancash, Peru) and had a history of traveling to Chanchamayo (Junín, Peru) and Rinconada (Ancash, Peru). The patient presented at Chacas Hospital (Chacas, Ancash, Peru) with general malaise, dehydration, respiratory distress, jaundice, the sensation of thermal rise, and abdominal pain. Analysis of blood smears revealed 60% hemoparasites. She was transferred to Ramos Guardia Hospital (Huaraz, Peru) where she presented increasing respiratory distress, choluria, hematuria, and decreased urine output, moreover she was positive for Plasmodium. From there she was transferred to Cayetano Heredia Hospital (Lima, Peru), where she was admitted to the intensive care unit (ICU) with multiple organ failure, stillbirth, and leading to death. She underwent mechanical ventilation, was administered clindamycin, and was prescribed quinine, which she did not received due a lack by availability. The evolution of the illness was torpid, and she ultimately developed multiple organ failure and died. Plasmodium vivax infection was confirmed. Accordingly, we emphasize the importance of improving our diagnostic capabilities and management techniques to enable clinicians to provide adequate and timely treatment.
Keywords: Malaria; Pregnancy; Maternal Death; Plasmodium vivax (source: MeSH NLM).
INTRODUCCIÓN
Diversos síndromes clínicos pueden manifestarse por acción de variados agentes etiológicos, tal como ocurre en el contexto de la denominada "malaria grave y complicada"; esta forma grave de malaria cursa con anemia normocítica grave, hipoglicemia, acidosis metabólica, alteraciones hidroelectrolíticas, insuficiencia renal aguda (IRA), edema pulmonar agudo, síndrome de distrés respiratorio (SDR), sangrado anormal, coagulación intravascular diseminada (CID), ictericia y hemoglobinuria, generalmente asociados a hiperparasitemia por Plasmodium falciparum.
Por otro lado, la mayoría de pacientes infectados con Plasmodium vivax suelen tener manifestaciones clínicas relativamente leves y siguen un curso benigno. Recientemente se han publicado reportes que indican disfunción severa, en uno o más órganos o sistemas en pacientes con malaria debida a P. vivax (1).
En un estudio realizado en Piura durante el 2008, se presentó un perfil epidemiológico de transmisión casi exclusiva por P. vivax, con reportes de casos severos de 0,4%. Esta población presentó anemia grave, shock, lesión pulmonar, insuficiencia renal aguda y malaria cerebral. Estas características clínicas potencialmente mortales ponen en consideración la creación de una definición de malaria severa por P. vivax (2).
Existen diferencias entre las especies de P. vivax y P. falciparum. El P. falciparum "invade" un gran porcentajede hematíes, mientras que P. vivax se limita a parasitar solo reticulocitos y únicamente infecta hematíes que llevan el antígeno Duffy (3).
Ramal & Pinedo, reportan una incidencia acumulada de malaria en gestantes del 15,3%, además, describen una asociación significativa con el bajo peso al nacer y la prematuridad. Asimismo, refieren que los casos de Malaria por P. falciparum se asocian con óbito fetal (4).
Otros autores también han reportado el impacto negativo de la malaria en la madre y en el producto (5). Estas situaciones indican que la malaria en la gestación es un problema importante de salud pública, ya que el embarazo es una situación fisiológica que puede incrementar la morbilidad y la mortalidad por esta infección.
Considerando que existen casos de malaria grave por Plasmodium vivax, presentamos el siguiente reporte de caso.
REPORTE DE CASO
Se presenta el caso de una mujer de 19 años, con gestación de 29 semanas, procedente del distrito de Llumpe (Ancash, Perú), con el antecedente de haber transitado, durante los últimos tres meses, por localidades de la provincia de Chanchamayo (Junín) y Rinconada en Chimbote (Ancash), dos semanas después de retornar a su localidad de origen se iniciaron los primeros síntomas de su enfermedad.
El 23 de julio de 2007 ingresó al Hospital de Chacas en Ancash, por presentar sensación de alza térmica de siete días de evolución, dolor abdominal de moderada intensidad, además de ictericia de piel y escleras; dos días antes de su ingreso se agregó malestar general y disnea a medianos esfuerzos.
La paciente estaba en mal estado general y de hidratación, PA: 80/50 mmHg; FC: 136/min; FR: 34/min; T: 36,0 ºC. Exámenes de laboratorio: Hb: 10,2 gr/dL; plaquetas: 14 000/mm³; Bt: 24 mg/dL; Bd: 12,3 mg/dL; TGO: 145 U/L; TGP: 35 U/L; HBsAg: positivo (ELISA); glucosa: 52 mg/dL; VDRL reactivo; hemoparásitos: 60% en frotis sanguíneo (Tabla 1).
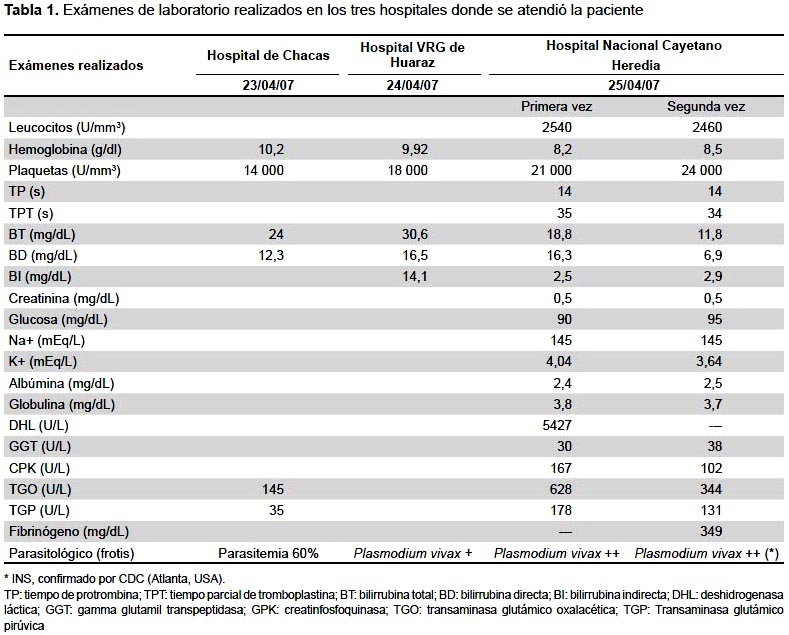
Al día siguiente es transferida al Hospital Víctor Ramos Guardia (HVRG) de Huaraz para manejo especializado y hemotransfusión. Pocas horas después de su ingreso presentó mayor dificultad respiratoria e intolerancia al decúbito; al examen físico se encontraron lesiones petequiales difusas, disminución del murmullo vesicular en bases de ambos campos pulmonares, orina colúrica y posteriormente hematúrica; el débito urinario fue de 10 mL/hora y un Glasgow de 13.
El laboratorio del HVRG Huaraz, reportó: Plasmodium sp. (+); prueba rápida para VIH: no reactiva; RPR: no reactivo; y HBsAg positivo (ELISA). Se indicó transfusión de tres unidades de paquetes globulares; oxigenoterapia, hidratación, plasma fresco congelado y ciprofloxacina.
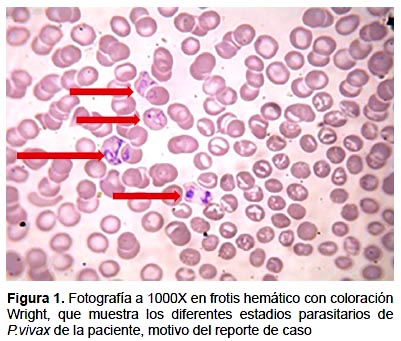
Posteriormente, fue transferida al Hospital Cayetano Heredia (HCH) de Lima, donde se le halló una FC: 102 x min; FR: 26 x min; PA: 100/70 mmHg; T°: 36,7º C; mal estado general; edema generalizado; coloración ictérica de mucosas y escleras; y edema que compromete la cara. En tórax y pulmones se encontró amplexación disminuida, murmullo vesicular con buen pasaje en ambos campos pulmonares, sin ruidos agregados. A nivel cardiovascular: soplo sistólico paraesternal izquierdo II/VI; el resto sin alteraciones semiológicas. El examen obstétrico revelo útero grávido, con altura uterina de 21 cm, con hepatoesplenomegalia. Sin alteraciones neurológicas. El laboratorio del hospital reportó P. falciparum, esta lamina se envió al laboratorio del Instituto Nacional de Salud (INS), donde se confirmó que se trataba de infección por P. vivax en una densidad parasitaria de tres glóbulos rojos infestados por campo observado. Se observó a 1000X los diferentes estadios parasitarios típicos de esta especie, por lo que no se trató de una lámina de difícil reconocimiento morfológico (Figura 1).
En la sala de observación de emergencia, la paciente presentó disnea en reposo, dolor torácico, con roncantes y subcrepitantes basales; se le diagnóstico falla multiorgánica e insuficiencia respiratoria secundaria a daño pulmonar por lo que se administró ventilación mecánica. Pasó a la Unidad de Cuidados Intensivos (UCI), donde se le indicó clindamicina y quinina, los que no fueron administrados por falta de disponibilidad inmediata, 14 h después de su ingreso al HCH, presentó, según su historia clínica, los siguientes diagnósticos: Falla orgánica múltiple y malaria por Plasmodium falciparum, basado en el reporte del laboratorio del hospital; insuficiencia respiratoria tipo I: síndrome distrés respiratorio (SDR) secundario a daño pulmonar por malaria complicada; insuficiencia renal aguda no oligúrica y gestación de 29 semanas con feto viable.
La evolución fue tórpida, se agregaron signos de diátesis hemorrágica (hematomas y epistaxis). Quince horas después de su ingreso, la paciente aún se encontraba lucida orientada en tiempo, espacio y persona; taquipneíca, con oxigenoterapia, saturación de 99% con O2 a 8 litros por minuto. Diecisiete horas después de su ingreso, fue intubada y conectada al ventilador mecánico. Veintitrés horas después de su ingreso, mientras se intentaba estabilizarla, se produjo la muerte fetal; posteriormente, presentó hipotensión arterial refractaria al tratamiento, acidosis metabólica, congestión pulmonar, "arresto cardiorrespiratorio", y taponamiento cardiaco (se drenaron 150 mL). La paciente falleció producto de las complicaciones anteriormente descritas.
DISCUSIÓN
Se presentó el caso de una gestante de 29 semanas que cursó con enfermedad grave que evolucionó a falla multiorgánica y muerte; el antecedente de desplazamiento a localidades endémicas de malaria y de enfermedad de Carrión es importante. El laboratorio reportó infección por Plasmodium vivax.
En el embarazo se presentan diversas alteraciones hemodinámicas, los cambios en la presión coloidosmótica, la presión capilar y la adecuación de la "compliance pulmonar", condicionan la susceptibilidad a incrementar la permeabilidad capilar e hidrostática, lo expresado anteriormente determina que, aun con niveles normales o moderados incrementos como los ocasionados por procesos inflamatorios, se podría desarrollar edema pulmonar.
La paciente presentó criterios de insuficiencia respiratoria aguda (IRA), síndrome de distrés respiratorio (SDR), e injuria pulmonar aguda (IPA) (6). Desde el punto de vista fisiopatológico, la IPA puede ser provocada por daño endotelial o epitelial y por reactividad de los neutrófilos; su rol como mediador se basa en múltiples evidencias.
La IPA puede también ser causada como complicación de malaria por Plasmodium vivax, el mecanismo de daño pulmonar no está bien esclarecido. En diversos reportes de casos se encuentra relación entre las complicaciones y eventos como: inicio tardío del tratamiento antimalárico, daño pulmonar previo, alta parasitemia, resistencia a antimaláricos, déficit de la glucosa-6-phosphato deshidrogenasa, entre otros (8).
Se estima que la incidencia de SDRA en población obstétrica, que es la misma que en población general, 1,5 casos por cada 100 000 habitantes por año (7,8,), pero algunos estudios demuestran una incidencia de SDRA relacionado con trastornos obstétricos es de 1 caso por cada 6227 partos (9). Sánchez Valdivia y Sánchez Padrón encontraron una incidencia de 1 caso por cada 1172 partos (10).
La razón por la que se produce trombocitopenia relacionada con malaria por P. falciparum y malaria por P. vivax, es todavía desconocida, aunque se postulan factores inmunológicos al existir correlación con anticuerpos séricos, aumento de eosinófilos y presencia de IgE. La trombocitopenia también estaría relacionada con causas no inmunológicas tales como la disminución en la formación de plaquetas por la invasión del parásito en órganos hematopoyéticos (11).
Se sabe que la trombocitopenia está relacionada con la infección por Plasmodium vivax o falciparum; sin embargo, debemos precisar que según la OMS, esta condición no es un criterio de malaria grave por P. falciparum (con hemorragia espontánea o coagulopatía), pero si es una manifestación de malaria severa por P. vivax (lo son también malaria cerebral, anemia grave, pancitopenia grave, ictericia, ruptura esplénica, insuficiencia renal aguda, entre otros) (12). Por otro lado, en la India han evidenciado que la frecuencia de trombocitopenia está relacionada con la gravedad de los pacientes con infección por P. vivax (13). En otro estudio, también de la India, realizado en mujeres con malaria por P. vivax, hallaron que la trombocitopenia severa (plaquetas menor de 50 000 cel/mm3) era significativamente más frecuente en mujeres gestantes que en no gestantes (14).
Otra entidad asociada a daño pulmonar es la relacionada a transfusión (Transfusion Related Acute Lung Injury - TRALI), síndrome clínico con presencia de hipoxemia aguda y edema pulmonar no cardiogénico por transfusión. Los criterios son: daño pulmonar agudo ocurrido dentro de las 6 h después de la transfusión de sangre o hemocomponentes, enfatizando la clara relación temporal de la transfusión con la IPA, asociada también a múltiples transfusiones (15).
Respecto a la etiología y al diagnóstico de Plasmodium vivax (++), las láminas fueron examinadas por microscopistas experimentados del INS, donde no se evidenció infección por P. falciparum, además, la paciente presentó algunos de los criterios de malaria complicada: falla renal aguda, acidosis metabólica, anemia y disfunción multiorgánica. Por la clínica y por temporalidad, se alejó la posibilidad de fiebre amarilla y leptospirosis.
En conclusión, se pudo evidenciar en la paciente un compromiso multiorgánico, además de la parasitemia por Plasmodium vivax, como parte de los eventos que la llevaron a la muerte.
No se pudo explorar más con respecto a otras causas que pudieran haber contribuido a la presentación de las complicaciones descritas. La principal reflexión que nos da este caso es que la falta de un oportuno diagnóstico, el tiempo prolongado de enfermedad antes de acudir al establecimiento de salud y el manejo inadecuado en las instituciones asistenciales, donde fue atendida inicialmente, determinaron las complicaciones y su muerte, situación que se repite en otras redes de salud de las Américas, por falta de actualización y difusión de protocolos de manejo de malaria complicada por Plasmodium.
Contribuciones de los autores: NA, EM y PMT participaron en la concepción y diseño del artículo; NA y EM participaron en recolección y obtención de resultados; NA, EM, PMT MME, PL y CC participaron en el análisis e interpretación de datos y en la redacción del artículo, todos aprobaron la versión final.
Fuente de financiamiento: este proyecto fue financiado por el Instituto Nacional de Salud.
Conflictos de interés: los autores declaran no tener conflictos de interés.
REFERENCIAS BIBLIOGRÁFICAS
1. Bastidas AR, Quiroga LJ, Aponte JE, Aztorquiza MH, Pérez CE. Síndrome de falla multiorgánica secundario a hematoma esplénico por Plasmodium vivax. Infectio. 2014;18(3):116-9. doi: 10.1016/j.infect.2014.02.004. [ Links ]
2. Quispe AM, Pozo E, Guerrero E, Durand S, Baldeviano GC, Edgel KA, et al. Plasmodium vivax Hospitalizations in a Monoendemic Malaria Region: Severe Vivax Malaria?. Am J Trop Med Hyg. 2014;91(1):11-7. doi: 10.4269/ajtmh.12-0610. [ Links ]
3. Takao KWF, Muñoz MOE, Hernández DS, Guevara OA, Salgado CJ, Pescina CJ. Paludismo grave por Plasmodium vivax: reporte de un caso y revisión de la bibliografía. Med Int Mex. 2009;25(3):233-40. [ Links ]
4. Ramal-Asayag C, Pinedo-Iglesias P. Malaria en gestantes entre marzo del 2002 y julio del 2003: experiencia en el Hospital Regional de Loreto, Perú. Acta Med Per. 2008;25(4):220-3. [ Links ]
5. Fernández RD, García Y, Alger J. Malaria y embarazo: observaciones clínico-epidemiológicas en dos zonas geográficas de Honduras. Rev Med Hond. 2001;69:8-18. [ Links ]
6. Munnur U, Bandi V, Guntupalli KK. Management principles of the critically ill obstetric patient. Clin Chest Med. 2011;32(1):53-60. doi: 10.1016/j.ccm.2010.10.003. [ Links ]
7. Mehta N, Chen K, Hardy E, Powrie R. Respiratory disease in pregnancy. Best Pract Res Clin Obstet Gynaecol. 2015;29(5):598-611. doi: 10.1016/j.bpobgyn.2015.04.005. [ Links ]
8. Maguire JD, Fenton ME, Susanti AI, Walker JB. Plasmodium Vivax-associated acute respiratory distress syndrome after extended travel in Afghanistan. Trav Med Infect Dis. 2007;5(5):301-5. [ Links ]
9. Catanzarite V, Willms D, Wong D, Landers C, Cousins L, Schrimmer D. Acute respiratory distress syndrome in pregnancy and the puerperium: causes, courses, and outcomes. Obstet Gynecol. 2001;97(5 Pt 1):760-4. [ Links ]
10. Sánchez Valdivia A, Sánchez Padrón A. Distress respiratorio agudo en el embarazo. Rev Cubana Obstet Ginecol [Internet]. Ene–abril 2006 [citado el 7 de julio de 2015]; 32(1): [16 pág.]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0138-600X2006000100008.
11. Lacerda MV, Mourão MP, Coelho HC, Santos JB. Thrombocytopenia in malaria: who cares?. Mem Inst Oswaldo Cruz. 2011;106 Suppl 1:52-63. [ Links ]
12. Organización Panamericana de la Salud. Directrices para el tratamiento de la malaria, 2ª ed. Washington, D. C.: OPS; 2011. [ Links ]
13. Kochar DK, Das A, Kochar A, Middha S, Acharya J, Tanwar GS, et al. Thrombocytopenia in Plasmodium falciparum, Plasmodium vivax and mixed infection malaria: a study from Bikaner (Northwestern India). Platelets. 2010;21(8):623-7. doi: 10.3109/09537104.2010.505308. [ Links ]
14. Nayak KC, Khatri MP, Gupta BK, Sirohi P, Choudhary V, Verma SK, et al. Spectrum of vivax malaria in pregnancy and its outcome: a hospital-based study. J Vector Borne Dis. 2009;46(4):299-302. [ Links ]
15. UpToDate. Transfusion-related acute lung injury (TRALI) [Internet]. Filadelfia: UpToDate; c2016 [citado el 7 de julio de 2015]. Disponible en: http://www.uptodate.com/contents/transfusion-related-acute-lung-injury-trali. [ Links ]
Correspondencia:
Máximo Manuel Espinoza Silva
Dirección: Cápac Yupanqui 1400, Jesús María, Lima 11, Perú
Correo electrónico: mespinoza@ins.gob.pe
Recibido: 21/09/2015
Aprobado: 20/04/2016













