Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Peruana de Medicina Experimental y Salud Publica
Print version ISSN 1726-4634
Rev. perú. med. exp. salud publica vol.35 no.3 Lima July/Set. 2018
http://dx.doi.org/10.17843/rpmesp.2018.353.2947
ARTÍCULO ORIGINAL
Sobrevida global y libre de enfermedad en una cohorte peruana de pacientes con leucemia linfoblástica aguda
Global and disease-free survival in a peruvian cohort of patients with acute lymphoblastic leukemia
Stephanie Castro-Arechaga1,a, Lucia Ronceros-Salas1,a, Sthefanny Vega-Centeno1,a Mariela Moreno2,b, Alonso Soto1,3,c
1 Escuela de Medicina de la Universidad Peruana de Ciencias Aplicadas. Lima, Perú
2 Servicio de Hematología Pediátrica. Hospital Nacional Edgardo Rebagliati Martins. Lima, Perú
3 Departamente de Medicina. Hospital Nacional Hipólito Unanue. Lima, Perú
a Médico cirujano; b médico hematóloga; c médico internista, doctor en Ciencias de la Salud.
RESUMEN
Objetivos. Conocer la supervivencia a los cinco años y sus factores asociados, en pacientes con Leucemia Linfoblástica Aguda (LLA) en Perú. Materiales y Métodos. Se estudió una cohorte retrospectiva sobre pacientes con LLA tratados con quimioterapia en un hospital peruano por 13 años. Las variables dependientes fueron sobrevida global (SG) y sobrevida libre de enfermedad (SLE). Los posibles factores que pudieran estar asociados con el diagnóstico y la respuesta al tratamiento se evaluaron a través del método de riesgos proporcionales de Cox. Resultados. La tasa de mortalidad fue 32,5 % y de recaídas fue 66,1 %. Los factores asociados a menor sobrevida global fueron recuento leucocitario al diagnóstico (HR: 1,01; IC95 %: 1,01-1,03), estirpe distinta a B (HR: 2,15; IC95 %: 1,06-4,41), edad al diagnóstico (HR: 1,09; IC95 %: 1,03-1,16), recaída en médula ósea (HR: 6,81; IC95 %: 4,14-11,21) y falla a la inducción (HR: 3,04; IC95 %: 1,47-6,32). Los factores asociados a menor sobrevida libre de enfermedad: género masculino (HR: 1,43; IC95 %: 1,10-1,86), edad al diagnóstico (HR: 1,06; IC95 %: 1,02-1,10) y leucocitos al diagnóstico (HR: 1,01; IC95 %: 1,002-1,011). Conclusiones. Las cifras de SG y SLE a cinco años de nuestra población son inferiores a las mundiales. Se requieren más estudios para conocer los factores involucrados a esta realidad y así, generar intervenciones destinadas a mejorar la sobrevida y calidad de vida de nuestros pacientes. Las variables asociadas a la disminución de ambas sobrevidas fueron la edad y el recuento de leucocitos al momento del diagnóstico, por lo que se deben mejorar el proceso de diagnóstico de esta enfermedad.
Palabras clave: Leucemia linfoblástica; Pediatría; Factores pronósticos; Análisis de supervivencia (fuente: DeCS BIREME).
ABSTRACT
Objective. To know the five-year survival and its associated factors in patients with Acute Lymphoblastic Leukemia (ALL) in Peru. Materials and Methods. A retrospective cohort of patients with ALL treated with chemotherapy in a Peruvian hospital for 13 years was studied. The dependent variables were overall survival (OS) and disease-free survival (DFS). Possible factors that might be associated with diagnosis and response to treatment were evaluated using the Cox proportional risk method. Results. The mortality rate was 32.5% and the relapse rate was 66.1%. The factors associated with lower overall survival were leukocyte count at diagnosis (HR: 1.01; 95% CI: 1.01-1.03), lineage other than B (HR: 2.15; 95% CI: 1,06-4,41), age at diagnosis (HR: 1,09; 95% CI: 1,03-1,16), bone marrow relapse (HR: 6,81; 95% CI: 4,14-11,21) and induction failure (HR: 3,04; 95% CI: 1,47-6,32). Factors associated with lower disease-free survival: male gender (HR: 1.43; 95% CI: 1.10-1.86), age at diagnosis (HR: 1.06; 95% CI: 1.02-1.10) and leukocytes at diagnosis (HR: 1.01; 95% CI: 1.002-1.011). Conclusions. The five-year OS and DFS figures for our population are lower than those for the world. More studies are needed to know the factors involved in this reality and thus generate interventions aimed at improving the survival and quality of life of our patients. The variables associated with the decrease in both survival indicators were age and leukocyte count at the time of diagnosis, so the process of disease diagnosis must be improved.
Keywords: Lymphoblastic leukemia; Pediatrics; Prognostic factors; Survival analysis (source: MeSH NLM).
INTRODUCCIÓN
La Leucemia Linfoblástica Aguda (LLA) se define como la presencia y proliferación de células cancerígenas en la médula ósea que afectan a los precursores de la línea linfoide (1). Es considerada la neoplasia hematológica de mayor frecuencia en la población pediátrica, responsable de 460 muertes infantiles en Estados Unidos el 2009, lo que evidencia el efecto negativo de la LLA sobre este grupo etario (2). A nivel latinoamericano, se ha descrito que la LLA es el tipo de leucemia más prevalente (3). En el Perú, entre el 2006 y 2011 se presentaron 1679 casos de neoplasias hematológicas en niños y adolescentes (4). La incidencia esperada de LLA en niños menores de 14 años es de 270 a 360 casos nuevos por año (5). En general, el pronóstico de esta neoplasia es favorable, llegando a registrarse cifras de sobrevida cercanas al 90 % en países desarrollados (6). Esta supervivencia parece ser menor en países en desarrollo, pero la falta de información en la literatura no permite establecer conclusiones fehacientes al respecto.
Se han desarrollado diversos tratamientos para esta neoplasia, como la quimioterapia (QMT), la radioterapia (RT) y el trasplante de medula ósea (TMO) (1). Actualmente, una vez diagnosticada la enfermedad, se utiliza la QMT intensiva con múltiples drogas (7), dentro de un esquema de tratamiento dividido en tres fases: de inducción, de consolidación y de mantenimiento, reservando el TMO para pacientes de alto riesgo o de enfermedad persistente (1).
El objetivo de la QMT es destruir las células malignas y detener su multiplicación, logrando la resolución total de la enfermedad o una sobrevida libre de enfermedad clínicamente evidente. Un estudio encontró que la sobrevida a los cinco años en pacientes pediátricos tratados únicamente con QMT se ha incrementado significativamente de 87,3 % a 90,4 % (7).
Diversos estudios mencionan que los factores asociados a una menor sobrevida en pacientes tratados con QMT son: estirpe celular de leucemia de alto riesgo (8-11), cariotipo de alto riesgo (12-14), enfermedad mínima residual (EMR) (13,14), edad menor de dos años y mayor de 10 años al momento del diagnóstico (15,16), estratificación de riesgo muy alto (17,18), compromiso del sistema nervioso central (SNC) (14,16), sexo masculino (16), recuento leucocitario mayor de 50 000 cel/mm3 en el diagnóstico (19), falta de respuesta a la terapia con prednisona (20,21-24) y falta de respuesta temprana a la fase de inducción (22,23).

No hemos hallado estudios peruanos que evalúen los factores asociados a la sobrevida de pacientes con LLA; por esta razón, el objetivo del estudio fue conocer la supervivencia a cinco años y sus factores asociados, en pacientes pediátricos menores de 14 años tratados con quimioterapia en un hospital peruano de referencia.
MATERIALES Y MÉTODOS
DISEÑO DEL ESTUDIO Y SELECCIÓN DE POBLACIÓN
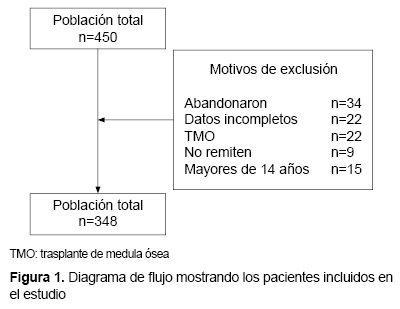
Se realizó un estudio observacional, analítico, de cohorte retrospectiva, el cual incluyó a los pacientes atendidos por LLA registrados en el Servicio de Hematología Pediátrica del Hospital Edgardo Rebagliati Martins, principal centro de referencia nacional para población asegurada. Se incluyeron pacientes menores de 14 años, con diagnóstico de LLA (documentado por inmunofenotipo) que recibieron, al menos, una sesión de QMT y un control médico posterior, durante el periodo 2000-2013. Se excluyó a aquellos pacientes que no contaban con la totalidad de sus datos y a quienes iniciaron QMT luego del 31 de diciembre del 2013.
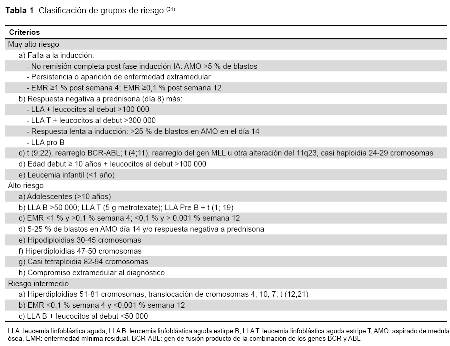
El protocolo de tratamiento de LLA del hospital se divide en cuatro fases: inducción, consolidación, intensificación y mantenimiento. Al ingresar un paciente a este protocolo se le realiza una analítica básica y un aspirado de médula ósea para la clasificación morfológica, el inmunofenotipo y el cariotipo; datos que nos ayudan a identificar grupos de riesgo (intermedio, alto y muy alto). Los grupos de riesgo se definen por los criterios descritos en la Tabla 1.
Inicialmente se brinda la fase de inducción con vincristina, prednisona, daunorrubicina y L-asparaginasa, cuya respuesta temprana es evaluada al día 14. La segunda fase de consolidación se divide en cinco bloques de quimioterapia a altas dosis con metrotexate, leucovorina, 6−mercaptopurina, dexametasona, vincristina, citarabina (ARAC) y daunorrubicina a intervalos de 21 días, empleándose factor estimulante de colonias según el requerimiento. La tercera fase de intensificación incluye el uso de vincristina, prednisona, adriamicina, cardioxane, ciclofosfamida, citarabina y 6-thioguanina. Por último, está la fase de mantenimiento por 65 semanas, que incluye ciclos de 28 días con metrotexate, 6-mercaptopurina, vincristina y prednisona. Al ser diagnosticado un paciente con LLA se descarta compromiso neuromeníngeo y de acuerdo con el protocolo del hospital se realiza terapia intratecal los días 8, 15, 22, 29, con metrotexate, citarabina y dexametasona. En el protocolo de tratamiento (Anexo 1) se estipula que una EMR >1 % posinducción IA o >0,1 % posbloque 1 determina persistencia o recaída temprana de la enfermedad, por lo que el paciente pasa a ser de muy alto riesgo y recibirá cinco bloques de tratamiento, incluido la terapia de altas dosis de ARAC + mitoxantrona (HAM), posteriormente y de ser posible trasplante de progenitores hematopoyéticos (TPH).
VARIABLES
Se definió la sobrevida global (SG) como el tiempo en meses, transcurrido entre el inicio de la QMT y la presentación del evento muerte. Asimismo, la sobrevida libre de enfermedad (SLE) se definió como el tiempo en meses, transcurrido desde el inicio del tratamiento y el desarrollo del evento recaída. Entre los posibles factores asociados a la sobrevida que fueron evaluados se incluyeron la edad al diagnóstico, el recuento leucocitario, la estirpe de la leucemia, dividida en estirpe B (B, pre B, B común y pro B), T y bifenotípica, definida como aquellos pacientes cuya citometría de flujo muestran marcadores positivos tanto para células de estirpe mieloide como linfoide (13); el cariotipo clasificado en alto riesgo (hipodiploidias, cromosoma filadelfia y complejos) y bajo riesgo (normal, hiperdiploidias, deleciones u otras alteraciones) (14) y la estratificación de riesgo de recaída (intermedio, alto y muy alto riesgo) (15). Dentro del tratamiento, se consideraron: la respuesta temprana a la inducción (M1: <5 % de blastos en médula ósea, M2: 6-24 % blastos y M3: >25 % de blastos)(22); la EMR obtenida por inmunofenotipo ( positivo >0,1 y negativo <0,1) (15); el lugar de recaída (SNC, MO, testicular, sin recaída); la respuesta a prednisona (positiva si existe una caída de blastos en sangre periférica <1000 blastos/mm3 y negativa con un valor >1000 blastos/mm3); y la respuesta a la inducción (20,21).
Para evaluar la asociación bivariada entre edad al diagnóstico y el recuento leucocitario, estas variables fueron categorizadas del siguiente modo: la edad al diagnóstico fue categorizada en ≤1 año, 2-9 años y ≥10 años (30); mientras que el recuento leucocitario al diagnóstico fue categorizado en <10 000 leucocitos/mm3, 10 000-24 000 leucocitos/mm3, 25 000-49 000 leucocitos/mm3, 50 000-99 000 leucocitos/mm3 y >100 000 leucocitos/mm3 (8).
PROCEDIMIENTOS
Se realizó el estudio de las curvas de sobrevida en forma separada tanto para la SG como para la SLE (24). El seguimiento, se realizó hasta la presentación de un evento (muerte o abandono) o hasta un máximo de 5 años, luego de los cuales las observaciones fueron censuradas. Por último, se realizado un análisis bivariado y multivariado donde la variable dependiente fue la sobrevida.
ANÁLISIS ESTADÍSTICO
Las variables categóricas se presentaron en frecuencias absolutas y relativas (porcentajes), las variables cuantitativas en medidas de tendencia central y de dispersión, incluyendo la mediana y el rango intercuartílico para las variables de distribución no normal. Se utilizó la curva de Kaplan Meier para la descripción de la SG y SLE. Para el análisis bivariado se comparó las curvas de sobrevida a través de la prueba de Log Rank. Para el análisis multivariado se utilizó el método de riesgos proporcionales de Cox, en el cual se construyó un modelo donde se incluyeron a todas las variables que, en el análisis bivariado presentaron un valor de p <0,2, posteriormente se fueron eliminando aquellas con valores de p distintos (backward elimination). Las variables categorizadas a efectos de realizar la prueba de Log Rank fueron analizadas en su forma numérica en el análisis multivariado a fin de no comprometer la eficiencia estadística del análisis. Para el análisis de datos se utilizó el software STATA versión 11.0 para Windows (STATA Corporation, College Station, Texas, US). Se presentaron los hazard ratios con sus respectivos intervalos de confianza y se consideró como estadísticamente significativo un valor de p menor de 0,05.
CRITERIOS ÉTICOS
El estudio fue aceptado y aprobado por el comité de ética de la Universidad Peruana de Ciencias Aplicadas y del Hospital Nacional Edgardo Rebagliati Martins. Los nombres de los pacientes fueron codificados para cuidar la confidencialidad.
RESULTADOS
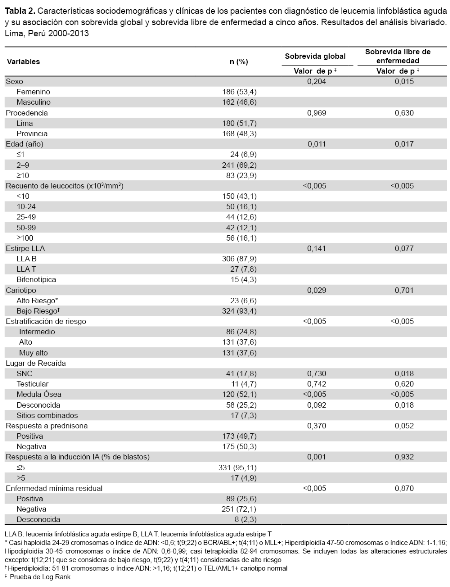
De un total de 450 pacientes, fueron excluidos 102 quedando 348 (Figura 1), de los cuales 186 (53,4 %) fueron de sexo femenino. Con relación a la procedencia, 180 pacientes (51,7 %) provenían de Lima y la mayoría (69,2 %) tenían entre 2-9 años. El recuento leucocitario <10 000/mm3 se presentó en 150 sujetos (43,1 %), la principal estirpe fue de tipo B (87,9 %). Con relación al cariotipo, el 5,4 % de los pacientes presentaron translocación 9:22 y el 1,4 % presentaron BCR-ABL. Con respecto a la estratificación del riesgo, la mayoría se encontraron en alto y muy alto riesgo (75,2 %), y el resto en riesgo intermedio (24,8 %). En términos de tratamiento, la mayoría (95,1 %) respondieron a la inducción. Del total de pacientes, el 66,1 % presentaron al menos una recaída a lo largo del tratamiento, de los cuales el 52,1 % tuvieron compromiso de médula ósea, seguidos del 17,8 % con alteraciones del SNC (Tabla 2).
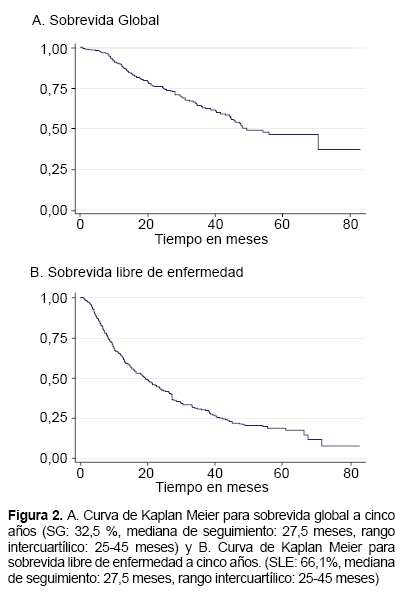
Las curvas de Kaplan Meier (Figura 2) muestran una tasa de mortalidad de 32,5 % y una tasa de recaídas de 66,1 % para la población estudiada, la mediana de tiempo de seguimiento fue de 27,5 meses con rango intercuartil de 25-45 meses.
En la evaluación temprana de la fase de inducción, se encontró que 289 (83,1 %) pacientes respondieron. La respuesta completa a la inducción fue lograda en 331 (95,1 %) pacientes. En el primer bloque de la fase de consolidación 285 (84,6 %) pacientes respondieron. En el segundo bloque de la consolidación 251 (85,4 %) pacientes tuvieron una respuesta favorable. En el tercer bloque de la fase de consolidación la tasa de respuesta fue de 87,8 %. Las tasas de respuesta a la fase de intensificación y de mantenimiento fueron de 86,6 % y 87,8 %, respectivamente. Al estudiar la mortalidad relacionada con las fases del tratamiento, se encontró que 21 (18,2 %) pacientes estaban en inducción, 30 (26,1 %) en consolidación, 34 (29,5 %) en intensificación y 30 (26,1 %) en mantenimiento.
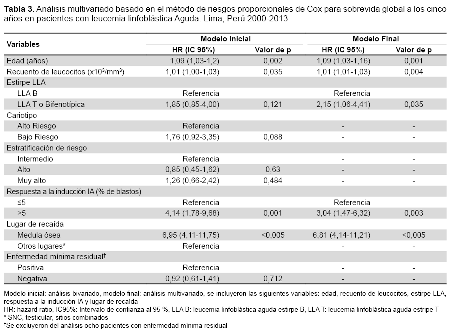
Los factores asociados a menor SG en el análisis bivariado fueron la edad, el recuento leucocitario, la estirpe de LLA, el cariotipo, la estratificación de riesgo, la respuesta a la inducción, la recaída en médula ósea y la enfermedad mínima residual (Tabla 3).
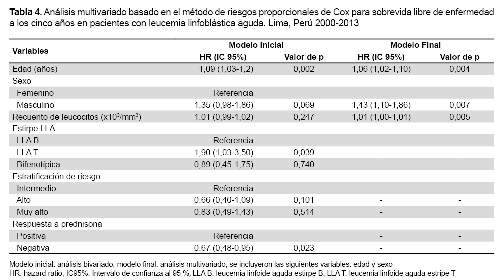
Por otro lado, los factores asociados a una menor SLE fueron el sexo, la edad, el recuento leucocitario, la estirpe de LLA, la estratificación de riesgo y la respuesta a prednisona (Tabla 4).
Los factores asociados con una menor sobrevida global en el análisis multivariado, fueron la edad (HR: 1,09; IC95%: 1,03-1,16; p=0,001), el recuento leucocitario (HR: 1,01; IC95%: 1,01-1,03; p=0,004), la estirpe LLA (HR: 2,15; IC95%: 1,06-4,41; p=0,035) y la respuesta a la inducción IA (HR: 3,04; IC95%: 1,47-6,32; p=0,003) y el lugar de recaída de la médula ósea (HR: 6,81; IC95%: 4,14-11,21; p=<0,005) (Tabla 3).
Los factores asociados a una menor sobrevida libre de enfermedad en el análisis multivariado fueron la edad (HR: 1,06; IC95%: 1,02-1,10; p=0,004), el sexo masculino (HR: 1,43; IC95%: 1,10-1,86; p=0,007) y el recuento leucocitario (HR: 1,01; IC95%: 1,002-1,011; p=0,005) (Tabla 4).
DISCUSIÓN
Estudiar la sobrevida en pacientes con LLA es una herramienta importante para conocer el estado actual del diagnóstico y tratamiento de esta enfermedad en Perú. Las cifras de SG y SLE a los cinco años halladas en el presente estudio fueron bajas.
Muchos estudios muestran diferencias entre la SG y SLE, entre países desarrollados y en vías de desarrollo. Wang et al. realizaron un estudio en diversas etnias de Estados Unidos, encontrando una relación negativa entre el nivel socioeconómico y el riesgo de desarrollar LLA en los hispanos, en contraposición con las asociaciones positivas entre las otras razas (6). Asimismo, Jiménez de Samudio et al. en un estudio realizado en Paraguay explicaron que las diferencias significativas entre los valores de sobrevida de países en desarrollo y desarrollados podrían estar relacionados con la intensificación de la QMT, el mejor manejo de las infecciones concomitantes y la mejora en el apoyo transfusional (8). Estudios multicéntricos realizados en países desarrollados describen un incremento de la sobrevida hasta de 80 %, mientras que en Centro América y el Caribe se reporta valores de sobrevida de 48 % (8,9). Nuestro estudio, realizado en un país en desarrollo encontró una sobrevida global de 67,5 %, cifra más cercana a la realidad de países desarrollados, esto debe representar una motivación para realizar más estudios sobre esta enfermedad considerando estas tasas de supervivencia.
Estudios longitudinales realizados en Brasil han reportado cifras de SLE a los cinco años de 21 % en los años ochenta, 47 % a inicio de los noventa y 60 % a inicios de este siglo (7). Nuestro trabajo en Perú encontró una tasa de SLE a los cinco años de 33,9 %, cifras muy distantes a lo mencionado anteriormente, por lo cual es necesario realizar estudios que identifiquen las razones asociadas a esta alta tasa de recaídas.
Aunque no pudo ser evaluado en nuestro estudio, uno de los posibles factores asociados sería la pobre adherencia al tratamiento, la cual parece ser más frecuente en países en desarrollo llegando a cifras de 24 % a 64 % (25). Asimismo, existen estudios que demuestran que al implementarse programas de salud con cobertura médica efectiva las tasas de abandono y rechazo al tratamiento disminuyen drásticamente, pues aseguran tratamiento completo y brindan apoyo social, económico y educativo a las familias de los pacientes con esta enfermedad (10).
La edad representa otro factor importante para el pronóstico de SG y SLE. Gaynon et al. encontraron que el 67 % de pacientes con diagnóstico a la edad menor de un año recayeron en un lapso de cinco años, mientras que los niños mayores de un año presentaron menores tasas de recaídas (22). Por otro lado, Hunger et al. encontraron que a mayor edad, mayor es la tasa de mortalidad (26). Situación que se repite en nuestra población en donde la probabilidad de recaer y morir se incrementa en relación con la edad al momento del diagnóstico.
La mayor cantidad de leucocitos al diagnóstico es un factor de peor pronóstico de sobrevida; cifras menores de 10 000 leucocitos/mm3 se han asociado a una mejor SG y SLE (23). Un estudio realizado en Centroamérica encontró que presentar más de 50 000 leucocitos/mm3 en el diagnóstico se relaciona con un peor pronóstico de SG (24).
Generalmente la LLA afecta más a varones que a mujeres, proporción que no se refleja en nuestra población, probablemente por las características sociodemográficas y clínicas que se presentan. Holmes et al. al igual que en nuestro estudio, encontró que la tasa de recaídas y supervivencia era menor en varones (27).
La LLA de estirpe T y bifenotípicas son características que estratifican a los pacientes en alto y muy alto riesgo. Además, se ha observado que la sobrevida en pacientes con LLA de linaje T es menor que las de linaje B. Se cree que esta diferencia se debe a un mayor número de mutaciones genéticas en esta última, tales como acortamiento de telomerasas, deleciones de locus cromosómicos y transcripción de factores oncogénicos (28-30). En nuestro estudio se ha encontrado que los pacientes con LLA de estirpe T tiene dos veces mayor riesgo de morir.
La inducción, es uno de los esquemas más importantes de tratamiento de la LLA, la falta de respuesta es un evento raro que ocurre en el 2-3 % de los pacientes, estos se consideran un grupo de muy alto riesgo, quedando predispuestos a un mayor número de recaídas y a una mayor probabilidad de muerte; peor aún, estos pacientes usualmente poseen otros factores de mal pronóstico como traslocaciones cromosómicas o estirpe T, entre otros. Schrappe et al. encontraron que la falla en la inducción se asocia a una tasa de supervivencia a los 10 años de 32 % (10). Bhojwani et al. encontraron que la falla en la fase de inducción es un factor de mal pronóstico, con un descenso de la sobrevida de 91 % a 46 % a los cuatro años; por lo que sugiere iniciar terapia con altas dosis de QMT (29). En el presente estudio, a pesar de haber encontrado una alta respuesta en la fase de inducción, la mortalidad resultó alta, esto quizás provocado por factores relacionados con el tiempo de diagnóstico o de inicio de tratamiento. No se han encontrado estudios realizados en Perú que muestren esta situación; sin embargo, es importante conocerla, ya que, a mayor tiempo de espera diagnóstica, peor será la condición clínica del paciente. De Angelis et al. han realizado un estudio comparativo entre una población de Nicaragua y una de Italia, encontrando que el tiempo entre el inicio de los síntomas y el diagnóstico es el doble en Nicaragua (29,5 días frente a 15 días) (30).
Una de las fortalezas del estudio es que se trata de la mayor cohorte peruana realizada en pacientes pediátricos con LLA. Dentro de las limitaciones tenemos que, al trabajar con una población asegurada,los resultados no son extrapolables a poblaciones con distintas características, como los no asegurados, con menos recursos económicos y que preferentemente se atienden en hospitales del Ministerio de Salud. La exclusión de pacientes sometidos a trasplante de médula ósea podría considerarse otra limitación; sin embargo, estos pacientes son escasos, por lo que no representaría una fuente significativa de sesgo. Asimismo, los pacientes sólo fueron seguidos hasta que presentaron el evento, que en algunos casos fue la muerte o el último seguimiento, hasta un máximo de cinco años. La censura luego de este periodo fue debido a que la función de sobrevida basada en muy pocos pacientes y seguidos por periodos muy prolongados genera curvas poco interpretables, especialmente en los últimos años. Por esta razón, es que se estableció un límite de cinco años de seguimiento. Por último, no se estudió el compromiso extramedular al momento del diagnóstico, el cual podría ser un posible predictor de mal pronóstico.
Este estudio es el primero que se realiza a nivel nacional evidenciando que la sobrevida global y particularmente la sobrevida libre de enfermedad se encuentran en rangos que deben optimizarse. Estos resultados servirían para comparar intervenciones futuras destinadas a la mejora del pronóstico en estos pacientes, prestando particular atención a aquellos factores de riesgo identificados en nuestro estudio.
En conclusión, la tasa de mortalidad y de recaída en la población estudiada es alta, con valores de 32,5 % y 66,1 %, respectivamente. Se deben realizar más estudios en Perú con la finalidad de conocerla realidad dela población y orientar políticas de salud en mejora de la calidad de vida de los pacientes.
Por otro lado, es recomendable la generación de un registro nacional y la elaboración de guías estandarizadas para el diagnóstico, tratamiento y seguimiento de esta condición, tanto para el Ministerio de Salud como para la Seguridad Social de Perú.
Contribuciones de autoría: SCA, LCR, SVC han participado en la concepción, diseño del artículo y recolección de resultados, así como en su análisis e interpretación de datos y redacción del artículo. AST participó en la, concepción, diseño, análisis e interpretación de datos así como la elaboración del artículo. MM se encargó de aportar material de estudio y asesoría académica en la especialidad. Todos los autores han revisado y aprobado la versión final del artículo.
Financiamiento: Autofinanciado.
Conflicto de interés: Los autores declaran no tener conflictos de interés.
REFERENCIAS BIBLIOGRÁFICAS
1. Pui CH, Robison LL, Look AT. Acute lymphoblastic leukaemia. Lancet. 2008;371(9617):1030-43. doi: 10.1016/S0140-6736(08)60457-2. [ Links ]
2. Davies SM, Mehta PA. Pediatric Acute Lymphoblastic Leukemia: Is There Still a Role for Transplant? Hematology Am Soc Hematol Educ Program. 2010;2010:363-7. doi: 10.1182/asheducation-2010.1.363. [ Links ]
3. Reyes-López A, Miranda-Lora A, Ruíz-Cano J, Manuell-Lee G, Dorantes-Acosta E, Zapata-Tarrés M, et al. Factores pronósticos de supervivencia en pacientes pediátricos con leucemia linfoblástica aguda afiliados al Seguro Popular. Bol Med Hosp Infant Mex. 2012;69(3):197-204. [ Links ]
4. Dirección General de Epidemiología, Ministerio de Salud. Boletín Epidemiológico (Lima). Del 03 al 09 de agosto del 2014. Volumen 23-Semana epidemiológica N° 32 [Internet]. Lima: MINSA; 2014. Disponible en http://www.dge.gob.pe/portal/docs/vigilancia/bole-tines/2014/32.pdf. [ Links ]
5. Hernández-Santillan GA, Eyzaguirre-Zapata R, Salazar-Zuloeta J. Neutropenia febril posterior a quimioterapia de consolidación en pacientes pediátricos con leucemia linfoblástica aguda del Hospital Nacional Guillermo Almenara Irigoyen durante 2008‒2010. Rev Cuerpo Méd Hosp Nac Almanzor Aguinaga Asenjo. 2011;4(2):99-102. [ Links ]
6. Wang L, Lin S, Yasui Y. Racial and Ethnic Differences in Socioeconomic Position and Risk of Childhood Acute Lymphoblastic Leukemia. Am J Epidemiol. 2017;185(12):1263-71. doi: 10.1093/aje/kww164. [ Links ]
7. Rendón-Macías ME, Reyes-Zepeda NC, Villasís-Keever MÁ, Serrano Meneses J, Escamilla Núñez A. Tendencia mundial de la supervivencia en pacientes pediátricos con leucemia linfoblástica aguda: Revisión de las últimas cuatro décadas. Bol Méd Hosp Infant México. 2012;69(3):153-63. [ Links ]
8. Jiménez de Samudio A, Samudio M, Caniza MA. Factores de riesgo asociado a la sobrevida en niños y adolescentes con leucemia linfoblástica aguda. Pediatr. (Asunción), 2016;43(1):18-26. [ Links ]
9. Valsecchi MG, Tognoni G, Bonilla M, Moreno N, Baez F, Pacheco C, et al. Clinical epidemiology of childhood in Central America and Caribbean countries. Ann Oncol. 2004 15(4):680-5. [ Links ]
10. Schrappe M, Hunger SP, Pui CH, Saha V, Gaynon PS, Baruchel A, et al. Outcomes after Induction Failure in Childhood Acute Lymphoblastic Leukemia. N Engl J Med. 2012;366(15):1371-81. doi: 10.1056/NEJMoa1110169. [ Links ]
11. Rives S, Estella J, Gómez P, López-Duarte M, de Miguel PG, Verdeguer A, et al. Intermediate dose of imatinib in combination with chemotherapy followed by allogeneic stem cell transplantation improves early outcome in paediatric Philadelphia chromosome-positive acute lymphoblastic leukaemia (ALL): results of the Spanish Cooperative Group SHOP studies ALL-94, ALL-99 and ALL-2005. Br J Haematol. 2011;154(5):600-11. doi: 10.1111/j.1365-2141.2011.08783.x. [ Links ]
12. Klingebiel T, Cornish J, Labopin M, Locatelli F, Darbyshire P, Handgretinger R, et al. Results and factors influencing outcome after fully haploidentical hematopoietic stem cell transplantation in children with very high-risk acute lymphoblastic leukemia: impact of center size: an analysis on behalf of the Acute Leukemia and Pediatric Disease Working Parties of the European Blood and Marrow Transplant group. Blood. 2010;115(17):3437-46. doi: 10.1182/blood-2009-03-207001. [ Links ]
13. Uzunel M, Jaksch M, Mattsson J, Ringdén O. Minimal residual disease detection after allogeneic stem cell transplantation is correlated to relapse in patients with acute lymphoblastic leukaemia. Br J Haematol. 2003;122(5):788-94. [ Links ]
14. Campana D. Minimal Residual Disease in Acute Lymphoblastic Leukemia. Hematology Am Soc Hematol Educ Program. 2010;2010:7-12. doi: 10.1182/asheducation-2010.1.7. [ Links ]
15. Woolfrey AE, Anasetti C, Storer B, Doney K, Milner LA, Sievers EL, et al. Factors associated with outcome after unrelated marrow transplantation for treatment of acute lymphoblastic leukemia in children. Blood. 2002;99(6):2002-8. [ Links ]
16. Nguyen K, Devidas M, Cheng S-C, La M, Raetz EA, Carroll WL, et al. Factors influencing survival after relapse from acute lymphoblastic leukemia: a Children’s Oncology Group study. Leukemia. 2008;22(12):2142-50. doi: 10.1038/leu.2008.251.
17. Katsibardi K, Moschovi MA, Braoudaki M, Papadhimitriou SI, Papathanasiou C, Tzortzatou-Stathopoulou F. Sequential monitoring of minimal residual disease in acute lymphoblastic leukemia: 7-year experience in a pediatric hematology/oncology unit. Leuk Lymphoma. 2010;51(5):846-52. doi: 10.3109/10428191003682734. [ Links ]
18. Asif N, Hassan K, Yasmeen N. Acute Lymphoblastic Leukemia in Children. Int J Pathol 2011; 9(2):67-7. [ Links ]
19. Bürger B, Zimmermann M, Mann G, Kühl J, Löning L, Riehm H, et al. Diagnostic Cerebrospinal Fluid Examination in Children With Acute Lymphoblastic Leukemia: Significance of Low Leukocyte Counts With Blasts or Traumatic Lumbar Puncture. J Clin Oncol. 2003;21(2):184-8. [ Links ]
20. Manabe A, Ohara A, Hasegawa D, Koh K, Saito T, Kiyokawa N, et al. Significance of the complete clearance of peripheral blasts after 7 days of prednisolone treatment in children with acute lymphoblastic leukemia: the Tokyo Children’s Cancer Study Group Study L99-15. Haematologica. 2008;93(8):1155-60.
21. Eyrich M, Wiegering V, Lim A, Schrauder A, Winkler B, Schlegel PG. Immune function in children under chemotherapy for standard risk acute lymphoblastic leukaemia – a prospective study of 20 paediatric patients. Br J Haematol. 2009;147(3):360-70. doi: 10.1111/j.1365-2141.2009.07862.x. [ Links ]
22. Gaynon PS, Desai AA, Bostrom BC, Hutchinson RJ, Lange BJ, Nachman JB, et al. Early response to therapy and outcome in childhood acute lymphoblastic leukemia: a review. Cancer. 1997;80(9):1717-26. [ Links ]
23. Nachman J, Sather HN, Gaynon PS, Lukens JN, Wolff L, Trigg ME. Augmented Berlin-Frankfurt-Munster therapy abrogates the adverse prognostic significance of slow early response to induction chemotherapy for children and adolescents with acute lymphoblastic leukemia and unfavorable presenting features: a report from the Children’s Cancer Group. J Clin Oncol. 1997;15(6):2222-30.
24. Sekeres M, Kalaycio M, Bolwell B. Clinical Malignant Hematology. First ed. New York: McGraw Hill; 2007. [ Links ]
25. Klünder-Klünder M, Miranda-Lora AL, Dorantes-Acosta E, Zapata-Tarrés M, Carranco-Hernández T, Escamilla-Núñez A, et al. Frecuencia de abandono del tratamiento en pacientes pediátricos con leucemia linfoblástica aguda. Bol Méd Hosp Infant Méx. 2012;69(3):226-32. [ Links ]
26. Hunger SP, Mullighan CG. Acute Lymphoblastic Leukemia in Children. N Engl J Med. 2015;373(16):1541-52. [ Links ]
27. Holmes L, Hossain J, Desvignes-Kendrick M, Opara F, Holmes L, Hossain J, et al. Sex Variability in Pediatric Leukemia Survival: Large Cohort Evidence, Sex Variability in Pediatric Leukemia Survival: Large Cohort Evidence. ISRN Oncol. 2012;2012:439070. doi: 10.5402/2012/439070. [ Links ]
28. Van Vlierberghe P, Ferrando A. The molecular basis of T cell acute lymphoblastic leukemia. J Clin Invest. 2012t;122(10):3398-406. doi: 10.1172/JCI61269.
29. Bhojwani D, Howard SC, Pui CH. High-Risk Childhood Acute Lymphoblastic Leukemia. Clin Lymphoma Myeloma. 2009;9 Suppl 3:S222-30. doi: 10.3816/CLM.2009.s.016. [ Links ]
30. De Angelis C, Pacheco C, Lucchini G, Arguello M, Conter V, Flores A, et al. The Experience in Nicaragua: Childhood Leukemia in Low Income Countries - The Main Cause of Late Diagnosis May Be «Medical Delay». Int J Pediatr. 2012;2012:129707. doi: 10.1155/2012/129707. [ Links ]
31. Moreno M, Aranda L, Andía C, Lovato P, Rodríguez J, Bustinza A, et al. Leucemia Linfoblástica Aguda: Protocolo de Tratamiento Pediátrico Hospital Nacional Edgardo Rebagliati Martins. Lima: Servicio de Hematología Pediátrica de HNERM; 2013. [ Links ]
Correspondencia: Sthefanny Vega Centeno
Dirección: Av. Canevaro 1139 Dpto 302 Lince. Lima, Perú
Teléfono: (511) 988942970
Correo electrónico: Sthefanny_vega@outlook.com
Recibido: 15/06/2017
Aprobado: 30/05/2018
En línea: 28/09/2018