Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Peruana de Medicina Experimental y Salud Publica
versión impresa ISSN 1726-4634
Rev. perú. med. exp. salud publica vol.36 no.2 Lima jun./set. 2019
http://dx.doi.org/10.17843/rpmesp.2019.362.4623
SIMPOSIO
Proceso de transformación hacia las redes integradas de salud en el Perú
Process of transformation toward integrated health networks in Peru
Oscar Cosavalente-Vidarte1,a,b, Leslie Zevallos1,a,c, Jose Fasanando2,a, Sofia Cuba-Fuentes2,a,d
1 Ministerio de Salud. Lima, Perú.
2 Universidad Peruana Cayetano Heredia. Lima, Perú.
a Médico cirujano; b especialista en Administración en Salud; c magíster en Ciencias Políticas; d especialista en Medicina Familiar y Comunitaria, magíster en Gerencia Social.
RESUMEN
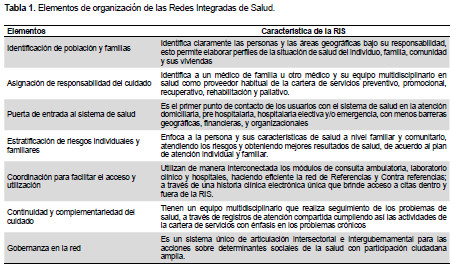
El Ministerio de Salud del Perú se enfoca en el logro de la cuádruple meta para su sistema sanitario; buscando mejorar la salud de la población, una mejor experiencia del usuario cuando utiliza los servicios sanitarios, mejor uso de los recursos públicos que se vienen inyectando en la última década y una mejor satisfacción laboral de los trabajadores de salud. La promulgación de la Ley 30885 de Redes Integradas de Salud, marca un hito en el esfuerzo del país de lograr resolver las necesidades de atención de los ciudadanos en una red y es la apuesta del sector salud para mejorar el desempeño del sistema sanitario. Para ello se plantean elementos clave para la organización y funcionamiento: Identificación de población y familias, asignación de responsabilidad del cuidado, fortalecimiento de las puertas de entrada al sistema de salud, estratificación de riesgos individuales y familiares, coordinación para facilitar el acceso y utilización de servicios de salud, continuidad y complementariedad del cuidado, y gobernanza en la red. Esta nueva propuesta política implica ajustes en la red de servicios de salud: establecimientos de salud (clínicas de familia) de 12 y 24 horas para el cuidado individual, familiar, manejo de los determinantes de la salud y hospitales para complementar el cuidado. El modelo de cuidado será más complejo y de avance difícil si no está unido a ajustes en el financiamiento, aseguramiento y en la gestión del cambio cultural de los trabajadores, usuarios del sistema y del sistema de gobernanza en salud.
Palabras clave: Atención Primaria de Salud; Servicios de Salud; Prestación de atención de Salud; Perú (fuente: DeCS BIREME).
ABSTRACT
Peru's Ministry of Health focuses on achieving the fourfold goal for its health system: seeking to improve the health of the population, a better user experience when using health services, better use of public resources being invested during the last decade, and better job satisfaction for healthcare workers. The enactment of Law 30885 on Integrated Health Networks marks a milestone in the country's effort to meet the care needs of citizens in a network and is the health sector´s proposal to improve the performance of the healthcare system. To this end, key elements for organization and functioning are proposed: identification of the population and families, assignment of liability for care, strengthening of the entry gates to the health system, stratification of individual and family risks, coordination to facilitate access to and use of health services, continuity and complementarity of care, and network governance. This new proposal involves adjustments to the health service network: 12- and 24-hour health facilities (family clinics) for individual care, family care, management of health determinants, and hospitals to supplement care. The model of care will be more complex and difficult to advance if it is not linked to adjustments in the financing, coverage, and management of the cultural change of workers and users of the system, and the health governance system.
Keywords: Primary health care, Health services, Health care delivery, Peru (source: MeSH NLM).
INTRODUCCIÓN
En los últimos años diversos países de Latinoamérica y el Caribe han reconocido la salud como un derecho humano y han actuado modificando su legislación para garantizar a sus ciudadanos el acceso a este derecho. Según la Organización Mundial de la Salud (OMS) «el derecho a la salud es el valor fundamental de la cobertura universal de salud, que debe promoverse y protegerse sin distinciones» (1).
El acceso universal a la salud y la cobertura universal de salud implica que todas las personas y comunidades tengan acceso, sin discriminación alguna, a servicios apropiados, oportunos y de calidad; y para su consecución se requiere la determinación e implementación de políticas y programas (2).
El Perú ha tenido un crecimiento económico sostenido durante la última década, logrando reducir la pobreza y mejorar sus indicadores de morbimortalidad (3). No obstante, el sistema de salud peruano viene enfrentando un doble desafío, de responder a presiones demográficas y epidemiológicas en un contexto de expectativas ciudadanas que van en aumento (4).
Un sistema de salud fragmentado y segmentado en el financiamiento y provisión de los servicios, lleva a una pobre capacidad de respuesta a los problemas sanitarios (5). En Perú 37% de los niños menores de 12 meses tienen anemia y sólo el 51% reciben un tratamiento oportuno (6); la alta carga de afecciones relacionadas a las enfermedades no transmisibles, como el cáncer, las patologías cardiovasculares, la diabetes, y la salud mental no son abordadas eficientemente desde la red pública (7,8); que fue diseñada para priorizar atenciones materno infantiles.
A 40 años de la declaración de Alma Ata, el Ministerio de Salud (MINSA) se enfoca en el logro de la cuádruple meta para su sistema sanitario; buscando mejorar la salud de la población, la calidad de los servicios sanitarios, la eficiencia y la satisfacción laboral de los trabajadores de salud (9). La promulgación de la Ley de Redes Integradas de Salud (RIS) (Ley Nº 30885) marca un hito en el esfuerzo del país de lograr las prestaciones dentro de una red, fortaleciendo el primer nivel de atención como puerta de entrada al sistema de salud y la organización la prestación de servicios de salud centrados en la persona (10). Asimismo, la implementación de las RIS es la apuesta hacia el bicentenario, del sector salud; para dar paso a la tan necesaria mejora del sistema sanitario peruano, poniendo en el centro al ciudadano y utilizando la estrategia de la Atención Primaria de salud (APS) como herramienta.
Este artículo describe las fases sucesivas del proceso de transformación de la Red Pública hacia las RIS.
EXPERIENCIA DE REDES DE SERVICIOS EN EL PERÚ
El sistema de salud peruano es una clara muestra del tipo de sistema fragmentado que predomina en la región de Latinoamérica. Está compuesto por dos grandes sectores, el público y el privado, y que se subdivide en cinco subsistemas que brindan servicios de salud a la población: MINSA, Seguro Social de Salud, Sanidad de las Fuerzas Armadas, Sanidad de la Policía Nacional, e instituciones del sector privado (11). A lo largo del tiempo, se han hecho esfuerzos para la integración del sistema sanitario peruano, tales como:
- En 1978, el gobierno militar emitió el Decreto Ley N° 22365, creando el Sistema Nacional de Servicios de Salud con el objetivo de coordinar acciones con niveles escalonados en la atención desde el hogar y la comunidad, hasta hospitales especializados (12). Hasta esta fecha, los prestadores de servicios de salud actuaban independientemente y el MINSA sólo tenía un rol normativo para los servicios públicos, por lo que la fragmentación y la falta de coordinación intersectorial del sistema eran casi una norma.
- En 1990, la Ley de Organización y Funciones del MINSA, dada mediante Decreto Ley N° 584, derogó el Decreto Ley N° 22365; para integrar representantes de la sociedad civil en la conformación del Consejo Nacional de Salud (13).
- Entre 1992 y 1995; se habla de experiencias de Desarrollo Integral de la Salud, al mismo tiempo que la Organización Panamericana de la Salud (OPS) / OMS impulsa las RIS como unidades de conducción, programación y gerencia, refiriéndole en su informe (14).
- Entre 2001 y 2002, se establece la Ley N° 27783, que determina la conformación de Redes; bajo el concepto de microrredes de Establecimientos y Servicios de Salud (15).
- En agosto de 2002 se promulgó la Ley 27813, que creó el Sistema Nacional Coordinado y Descentralizado de Salud. Así se empezaron a delimitar las Direcciones de Desarrollo y fortalecimiento de los sistemas locales de salud y en 2003 se presentó el Modelo de Atención Integral de Salud (MAIS) como el marco referencial para el diseño de una nueva política de salud (16).
- En 2009, se aprobó la Ley N° 29344, Marco de Aseguramiento Universal en Salud, la cual constituyó el hito más fuerte en la implementación de una serie de reformas y generación de herramientas estructurales que podrían actuar como factores para impulso de una estrategia de RIS (17).
- En 2011, se plantea un documento normativo para el fortalecimiento del primer nivel de atención, como parte de este impulso, pero que no llegó a contribuir mucho debido a la falta de legislación y compromiso (18). Por otro lado, el MAIS, renueva su compromiso a través de una apuesta centrada en la familia y la comunidad (19).
- En 2013, se plantea el Decreto Legislativo N° 1166, que establece el marco normativo para el funcionamiento de las redes integradas de atención primaria de salud (RIAPS); pero que posteriormente fue derogada en 2017 por el incumplimiento de la reglamentación (20).
- En diciembre de 2018; se aprueba la propuesta de las RIS, bajo la Ley N° 30885 (8), este documento normativo, establece que el ámbito de implementación de las RIS se da en los establecimientos de salud del MINSA y Gobiernos Regionales, dejando como opcional la integración a la RIS de los establecimientos de salud de los otros subsistemas.
Las RIS surgen como una estrategia para reducir la fragmentación en salud, el marco normativo vigente no rompe con esa fragmentación, por el contrario, la acentúa y perenniza la ineficiencia del estado en el manejo de los recursos públicos, además que limita la gobernanza en torno a un territorio. Para el logro de una real transformación del sistema sanitario será necesario que el MINSA impulse un cambio en el subsector público y luego se generen cambios normativos que involucren a los otros subsectores.
DEL MODELO DE ATENCIÓN AL MODELO DE CUIDADOS
El Modelo de atención integral de salud basado en familia y comunidad (MAIS-BFC), está vigente desde 2011 y fue desarrollado poniendo énfasis en las actividades preventivo-promocionales en el primer nivel de atención, promoviendo la identificación de factores de riesgo en el ámbito comunitario y designando paquetes de intervenciones para cada etapa de vida (21).
La apuesta es ir de un modelo de atención a un modelo de cuidados por curso de vida, un modelo que considere la salud como un proceso dinámico que considere intervenciones más allá de la atención de enfermedades específicas, sino un modelo que considere que la salud de un individuo es influenciada por sus antecedentes con influencia en su salud en el futuro (22).
La organización en RIS, plantea intervenciones con un diseño de soluciones basado en la perspectiva y experiencias de las personas, así como en la preferencia de sus necesidades con la finalidad de fortalecer el cuidado de las mismas y tomar decisiones compartidas con la familia y la comunidad (23).
Para ello se plantean siete elementos clave en el ámbito de la organización de las RIS, que deben ser percibidos por el ciudadano cuando éstas estén implementadas (Tabla 1).
¿POR QUÉ ES NECESARIO UN PROCESO DE TRANSFORMACIÓN HACIA LAS RIS?
Los cambios demográficos, el envejecimiento poblacional y las necesidades de los ciudadanos, ponen a prueba a los sistemas sanitarios en el mundo (24). En Perú, un sistema fragmentado y segmentado no llevará a mejores resultados sanitarios, ni a mayor eficiencia del gasto ni a mayor calidad percibida por el ciudadano Por ello, el sistema de salud peruano, necesita trabajar de manera diferente, buscando un modelo de cuidado que rompa las barreras entre los servicios.
Coordinar el trabajo del primer nivel, los servicios comunitarios y los hospitales para satisfacer las necesidades de las personas, así como, abordar los determinantes más amplios de la salud y el bienestar, enfrentar factores de riesgo y redoblar los esfuerzos para reducir las desigualdades en la salud son elementos importantes para sobrepasar las barreras impuestas por el sistema de salud en nuestro país (25,26).
EL CONCEPTO DE RED INTEGRADA DE SALUD
Una RIS es el conjunto de organizaciones que, por medio de acuerdos institucionales, prestan una cartera de servicios de salud equitativa e integral a una población definida, a través de la articulación, coordinación y complementación, que rinde cuentas por los resultados sanitarios de la población objetivo (27).
La organización en RIS busca lograr la consolidación del derecho a la salud, generando la integración de los atributos de APS como: acceso, oportunidad, continuidad de atención y cuidados y de calidad de los servicios (28). La OPS considera que las RIS son una forma de optimizar el enfoque de la APS a nivel de los servicios de salud, favoreciendo la cobertura y el acceso universal en salud; la atención integral, integrada y continua; el primer contacto con los servicios de salud; el cuidado apropiado; la organización y gestión; la orientación familiar y comunitaria, y la acción intersectorial (29).
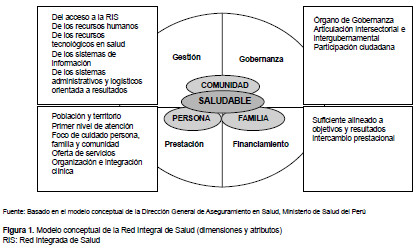
Las RIS, buscan reorientar el modelo de prestación para transformarlo en un modelo de cuidado, poner énfasis en la gestión en red, redimensionar el financiamiento y fortalecer la gobernanza de la red para mejorar el desempeño del modelo de cuidado de la persona y la familia, y la respuesta intersectorial para optimizar la cobertura de determinantes sociales (Figura 1).
ETAPAS DE TRANSFORMACIÓN HACIA LAS REDES INTEGRADAS EN SALUD
La organización del sistema de salud es un punto clave, para que las nuevas políticas públicas generen resultados. El MINSA propone el inicio de esta transformación en dos escenarios: el de los establecimientos del primer nivel de 12 y 24 horas y el de los hospitales e institutos especializados. En ambos escenarios, el MINSA debe enfrentar desafíos organizacionales, de personal y presupuestales.
ESTABLECIMIENTOS DE SALUD DE 12 Y 24 HORAS
A nivel organizacional, existen dos desafíos claves: el primero es asignar la población a los establecimientos de salud que serán puerta de entrada al sistema sanitario donde se les brindará de forma obligatoria un conjunto de intervenciones por etapa de vida para mantener a la población sana, dichas intervenciones estarán a cargo de un equipo multidisciplinario. Asimismo, el segundo desafío será implementar rápidamente de tecnologías de información y comunicación (TIC) a los establecimientos con el fin de lograr la interconexión.
A nivel de recursos humanos, se requieren equipos multidisciplinarios, los cuales deben estar liderados por médicos de familia, para capacitar al personar ya existente y gestionar el cambio organizacional. A nivel de financiamiento, se requiere promover el mecanismo de pago capitado, para el financiamiento de un paquete de intervenciones de cuidados integrales por curso de vida. A nivel presupuestal, se requiere disponer del costo de las prestaciones que se brindan en los establecimientos de salud, los mismos que deben contemplar factores de producción. El alcance de estos elementos permitirá mejorar el acceso de la población a los servicios de salud, mejorar la capacidad resolutiva de las Instituciones prestadoras de Servicios de Salud (IPRESS) del primer nivel, mejorar la experiencia del usuario en el acceso y utilización de los servicios de salud, y ampliar el alcance de los servicios médicos de apoyo.
HOSPITALES E INSTITUTOS ESPECIALIZADOS
Los hospitales en red, también necesitan formas de gestión que permitan adoptar decisiones estratégicas que estén alineadas, sean coherentes y vinculantes para todos los usuarios de la red.
A nivel organizacional, es importante consolidar el desarrollo de una cartera de servicios actualizada en base a las necesidades, fortalecer la gerencia y especializar la línea no asistencial. Desarrollar vías de cuidados clínicos y la gestión de los recursos hospitalarios para favorecer la organización en red integrada de salud. A nivel de recursos humanos, se debe gestionar el cambio organizacional fomentando la cultura de la coordinación con el primer nivel y capacitar al personal existente. A nivel presupuestal, una gestión eficiente de los recursos promoverá la modernización de la gestión hospitalaria. El alcance de estos permitirá: modernizar la gerencia hospitalaria, elevar la capacidad de producción con los recursos que existen y también mejorar la experiencia del usuario en el acceso y utilización de los servicios de salud, pero en el nivel hospitalario.
ETAPAS DE TRANSFORMACIÓN DE LAS REDES INTEGRADAS EN SALUD
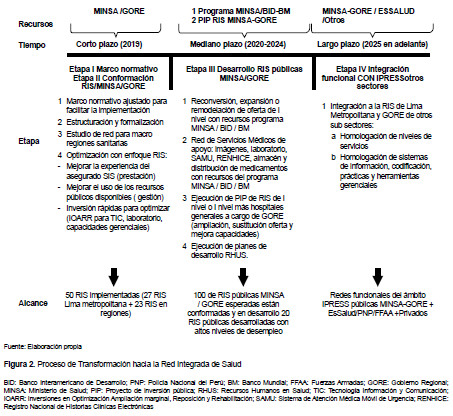
Se han delimitado cuatro etapas para completar el proceso de transformación a RIS (Figura 2). Si bien, esta propuesta excede a lo señalado en la Ley, requiere reducir la fragmentación en salud, buscando avanzar en los criterios de homologación de necesidades de servicios que se requiere para lograr la integración de todo el sistema sanitario, bajo una mirada territorial:
- Etapa I: Consiste en acciones que permitan dar sostenibilidad a las futuras intervenciones, tales como adecuación del marco normativo vigente en materia de servicios de salud, recursos humanos en salud, financiamiento en salud e inversiones en salud.
- Etapa II: Caracterizada por la estructuración y formalización de las RIS. Además, de promover la implementación de acciones orientadas a la modernización de los servicios de salud y atención a los niveles de servicio que desea la población; así como inversiones rápidas para recuperar la capacidad resolutiva de los establecimientos de salud del primer nivel de atención.
- Etapa III: Intervenciones de planificación de los servicios de salud con enfoque de RIS, tales como inversiones mediante proyectos, reconversión de establecimientos de salud según el perfil de su demanda y la ejecución de planes de desarrollo de recursos humanos en salud.
- Etapa IV: Consistirá en la integración con otras IPRESS de los subsectores público y privado, sin perjuicio de ello, se expandirá la compra y venta de servicios desde las etapas previas. Para esta etapa se debe desarrollar el modelo de homologación entre IPRES del MINSA y Gobiernos Regionales con otras IPRESS.
El proceso de transformación hacia redes integradas requerirá el fortalecimiento de la oferta de servicios, algunas estrategias que facilitarán este proceso son las siguientes:
1. Plan Nacional de Inversiones, priorizando el primer nivel, para los próximos diez años.
2. Plan de desarrollo de recursos humanos orientado a alcanzar progresivamente el indicador recomendado por la Organización Mundial de la Salud de 45 profesionales de salud por cada 10 mil habitantes; el Perú tiene actualmente 31 por cada 10 mil habitantes según el Observatorio de Recursos Humanos del MINSA.
3. Mejoramiento de la cartera de servicios fortaleciendo el Plan esencial de Aseguramiento en Salud (PEAS).
4. Mejoramiento de la programación, adquisición y distribución de medicamentos genéricos de calidad.
5. Incremento progresivo del financiamiento público: como parte de ello reglamentar la Ley 29761 de financiamiento del aseguramiento subsidiado y semicontributivo, aprobada en julio de 2011 y aún no se aplica por falta de reglamentación.
6. Mejoramiento de los mecanismos de gobernanza y gestión gerencial de los servicios y redes.
Para hacer vigentes los postulados de Alma Ata sobre la atención primaria en salud y los procesos de transformación de los sistemas sanitarios, se requiere decisión política y confluencia de voluntades. El Estado tiene un rol intransferible, ya sea como proveedor, como regulador, o como garante del derecho a servicios de salud pertinentes (30).
Necesitamos mover la rueda en la gestión de lo cotidiano, para ser capaces de profundizar los múltiples esfuerzos por resolver los principales problemas de funcionamiento de los servicios que afectan la experiencia de los ciudadanos en la red pública, a través de metas escalonadas de mejora de servicios teniendo en cuenta la mejora de nuestras capacidades y la experiencia de los últimos años en el país.
Fuentes de financiamiento: autofinanciado.
Declaración de conflictos de interés: Oscar Cosavalente-Vidarte, Sofia Cuba-Fuentes y Leslie Zevallos son funcionarios del Ministerio de Salud
Contribuciones de autoría: OCV y SCF han participado en la concepción y diseño y redacción del artículo LZ y JF han participado en la redacción del artículo.
REFERENCIAS BIBLIOGRÁFICAS
1. Organización Panamericana de la Salud. Situación de Salud en las Américas: Indicadores Básicos. 25ta ed. Washington D.C: OPS/OMS; 2018.
2. Dmytraczenko T, Gisele A, editoras. Hacia la cobertura universal en salud y la equidad en América Latina y el Caribe: Evidencia de países seleccionados. 1era ed. Washington, DC: Banco Mundial; 2017.
3. Banco Mundial. Revisión de la visión general y de contexto [Internet]. Perú: Grupo del Banco Mundial; 2018 (citado el 5 de abril de 2019). Disponible en http://www.worldbank.org/en/country/peru/overview. [ Links ]
4. Banco Interamericano de Desarrollo. Desde el paciente: experiencias con la atención primaria de salud en América Latina y el Caribe. Los Ángeles, 2017. [ Links ]
5. Lazo-Gonzales O, Alcalde-Rabanal J, Espinosa O, editores. El sistema de salud en Perú: situación y desafíos [Internet]. Perú: Colegio Médico del Perú; 2016 [citado el 8 de abril de 2019]. Disponible en: http://cmp.org.pe/wp-content/uploads/2018/05/libroSistemaSaludPeru-.pdf. [ Links ]
6. Ministerio de salud. Perú: Tablero de anemia en niños y niñas [Internet]. Lima: MINSA; 2018 [citado el 4 de Abril de 2019]. Repositorio Único Nacional de Información en Salud; [aprox. 2 pantallas]. Disponible en: http://www.minsa.gob.pe/reunis/index.asp?op=5. [ Links ]
7. Villena JE. Diabetes Mellitus in Peru. Ann Glob Health. 2015;81(6):765-75. doi: 10.1016/j.aogh.2015.12.018. [ Links ]
8. Organización Panamericana de la Salud/Organización Mundial de la Salud. Redes Integradas de Servicios de Salud y Atención en salud Mental [Internet]. Buenos Aires: OPS/OMS; 2013 [citado el 5 de abril de 2019]. Disponible en: https://www.paho.org/arg/index.php?option=com_content&view=article&id=1182:redes-integradas-servicios-salud-llave-atencion-hospitales&Itemid=225.
9. Mascaro P. La salud en el Perú a 40 años de la Conferencia de Alma Ata. Rev. peru. ginecol. obstet. 2018; 64(3): 317-20. doi.org/10.31403/rpgo.v64i2091 [ Links ]
10. Perú, Ministerio de Salud. Ley N° 30885, Ley que establece la conformación y el funcionamiento de las Redes Integradas de Salud. Lima: MINSA; 2018.
11. Centrángolo O, Bertranou F, Casanova L, Casalí P. El sistema de salud del Perú: situación actual y estrategias para orientar la extensión de la cobertura contributiva. Primera edición. OIT, editor. Lima: EsSalud; 2013. [ Links ]
12. Congreso de la República. Creación del Sistema Nacional de Servicios de Salud. Sistema Nacional Coordinado y Descentralizado de Salud [Internet]. Lima: Congreso de la República; 2002 [citado el 5 de abril de 2019]. Disponible en: http://www2.congreso.gob.pe/sicr/cendocbib/con3_uibd.nsf/7D7982FF2DFFE5C705257914005F9334/$FILE/Ley_27813.pdf. [ Links ]
13. Perú, Congreso de la República. Decreto Legislativo Nº 584, Ley de Organización y Funciones del Ministerio de Salud. Lima: Congreso de la República; 1990. [ Links ]
14. Organización Panamericana de Salud. División de Desarrollo de Sistemas y Servicios de Salud. Reunión Centroamericana de Redes de Servicios de Salud; 1997 Agosto 20-22; San José, Costa Rica; Washington DC; 2008. [ Links ]
15. Perú, Ministerio de Salud. Ley 27783, Ley de Bases de la Descentralización. Lima: MINSA; 2002. [ Links ]
16. Perú, Ministerio de Salud. Resolución Ministerial N° 729-2003/MINSA, Modelo de atención Integral en Salud. Lima: MINSA; 2003. [ Links ]
17. Perú, Congreso de la República. Ley N° 29344, Ley Marco de Aseguramiento Universal en Salud. Lima: Congreso de la República; 2009. [ Links ]
18. Ministerio de Salud. Plan Nacional de Fortalecimiento del Primer Nivel de Atención 2011-2021 [Internet]. Lima: Dirección General de Salud de las Personas; 2011 [citado el 5 de abril de 2019]. Disponible en: http://bvs.minsa.gob.pe/local/minsa/1620.pdf. [ Links ]
19. Ministerio de Salud. Documento Técnico: Modelo de Atención Integral en Salud Basado en Familia y Comunidad. Lima: Dirección General de Salud de las Personas; 2011 [citado el 5 de abril de 2019]. Disponible en: https://determinantes.dge.gob.pe/archivos/1880.pdf. [ Links ]
20. Perú, Congreso de la República. Decreto Legislativo Nº 1166, Conformación y funcionamiento de las Redes Integradas de Atención Primaria de Salud. Lima: Congreso de la República; 2013. [ Links ]
21. Cuba-Fuentes M, Romero-Albino Z, Dominguez R, Rojas L, Villanueva R. Dimensiones claves para fortalecer la atención primaria en el Perú a cuarenta años de Alma Ata. An Fac med. 2018:79(4):346-50. doi: http://dx.doi.org/10.15381/anales.v79i4.15642. [ Links ]
22. Organización Panamericana de la Salud. Construyendo la salud en el curso de vida [Internet]. Washington, D.C.: OPS; 2018 [citado el 9 de abril de 2019]. Disponible en: https://www.paho.org/salud-en-las-americas-2017/?post_t_es=construyendo-la-salud-en-el-curso-de-la-vida. [ Links ]
23. Puertas EB, Martínez RA, Figueroa GS, Hidalgo F. Integración de redes de servicios de salud en Honduras: valoración comparativa del planteamiento teórico y de la aplicación práctica en cinco redes del país. Rev Panam Salud Pública. 2018;42(e):135. doi: https://doi.org/10.26633/RPSP.2018.135. [ Links ]
24. Saad PM, Miller T, Martinez C. Impacto de los cambios demográficos en las demandas sectoriales en América Latina. Brasil. R. bras. Est. Pop., Rio de Janeiro. 2009;26(2):254-56. [ Links ]
25. kingsfund.org. Entendiendo los sistemas de atención integrados, las asociaciones de atención integrada y las organizaciones de atención responsables en el NHS en Inglaterra [Internet]. 2018 [citado 7 de abril de 2019]. Disponible en: https://www.kingsfund.org.uk/publications/making-sense-integrated-care-systems. [ Links ]
26. Artaza Barrios, Osvaldo; Méndez, Claudio A.; Holder Morrison; Reynaldo; Suárez Jiménez, Julio Manuel. Redes integradas de servicios de salud: El desafío de los hospitales. 1era ed. Santiago, Chile: OPS/OMS; 2011
27. Organización Panamericana de la Salud. Redes Integradas de Servicios de Salud: Conceptos, Opciones de Política y Hoja de Ruta para su Implementación en las Américas. Washington, D.C.: OPS; 2010. [ Links ]
28. López P, Carbonell L, García A, Fernández I. Presencia de los atributos para la integración de las redes de servicios de salud. Revista Cubana de Medicina General Integral. 2009;25(4):86-97. [ Links ]
Correspondencia: Oscar Cosavalente Vidarte
Dirección: Jirón Roca Bergallo 409, Magdalena del Mar. Lima, Perú.
Correo electrónico: ocosava@gmail.com
Recibido: 15/04/2019
Aprobado: 06/06/2019
En línea: 28/06/2019