INTRODUCCIÓN
La enfermedad de Chagas es causada por Trypanosoma cruzi, trasmitida por triatominos hematófagos infectados con el parásito, transfusión sanguínea, vía congénita, alimentos o bebidas contaminadas y por otras formas 1. Tiene una fase aguda y otra crónica. Las personas infectadas en la fase aguda pueden presentar síntomas como fiebre, chagoma de inoculación, malestar general, hepatoesplenomegalia y linfadenopatía 1 , 2 ) y el 95% son asintomáticos 2. El diagnóstico de esta fase se basa en la demostración del parásito en los exámenes directos de gota gruesa o microconcentración 1 - 2.
En el Perú, entre el 2006 y el 2010, se había reportado siete casos de enfermedad de Chagas aguda (ECA), uno en el distrito de Pevas y los otros seis en distritos de la provincia de Datem del Marañón, departamento de Loreto 3 , 4; dos de ellos estaban relacionados, por lo que la infección podría deberse a una fuente común (brote) 4. Los reportes de ECA en los últimos 20 años han sido esporádicos 4. A pesar de ser de notificación obligatoria 5, existen escasas descripciones clínicas y epidemiológicas. Uno de los objetivos de la vigilancia es detectar los casos agudos e investigar la forma de transmisión para su tratamiento oportuno 5.
El objetivo de este reporte es describir las características clínicas y epidemiológicas de ocho casos de enfermedad de Chagas aguda en la Amazonía peruana, detectadas entre 2009 y 2016.
MENSAJES CLAVE
Motivación para realizar el estudio: Existe limitada información sobre las características clínicas y epidemiológicas de los pacientes con enfermedad de Chagas aguda (ECA) en el Perú.
Principales hallazgos: La mayoría de los casos fueron niños o niñas menores de 11 años, tres tuvieron, además, otra enfermedad. El diagnóstico es tardío. La fiebre y el malestar general se presentó en todos. Tres casos de ECA proceden de Loreto y dos de Ayacucho. Una niña de cuatro meses murió debido a la enfermedad.
Implicancias: En los febriles, principalmente, de áreas rurales de la Amazonía peruana, se debe sospechar de la enfermedad de Chagas.
EL ESTUDIO
Se realizó un estudio de serie de casos, mediante revisión de historias clínicas y fichas clínico-epidemiológicas de los casos confirmados por el Instituto Nacional de Salud (INS) del Perú y reportados al sistema de vigilancia epidemiológica, entre 2009 y 2016. Los casos de ECA se identificaron mediante la definición de caso probable -paciente con fiebre como síntoma principal, con al menos uno de los siguientes sintomas: hepato-esplenomegalia, adenomegalia, chagoma, signo de Romaña, malestar general, rash, meningoencefalitis, miocarditis, miocardiopatía 5, que proceda de la cuenca amazónica- y se confirmaron por la demostración del parásito.
La información se obtuvo mediante: a) entrevistas a los casos o familiares 3 , 4 , 5; b) estudios parasitológicos: examen directo, microcentración y hemocultivo ( 6; c) identificación de Trypanosoma cruzi por PCR convencional con la amplificación de una secuencia de ADN satélite nuclear de 188 pb y de un fragmento de 330 pb derivado de la región variable de los minicírculos ( 7 , 8; d) las unidades discretas de tipificación (UDT) fueron identificadas mediante amplificación de tres regiones: intergénica del gen miniexon, del dominio variable del gen codificante para el ARNr 18S y del dominio divergente D7 del gen codificante para el ARNr 24S ( 9, la nomenclatura siguió la recomendación descrita por Zingales et al 10; e) encuestas serológicas a los colaterales familiares o comunitarios para la detección de anticuerpos IgG anti T. cruzi por inmunofluorescencia indirecta, ELISA e inmunoblot 3 , 6 (Figura 1) y f) investigación entomológica 3.
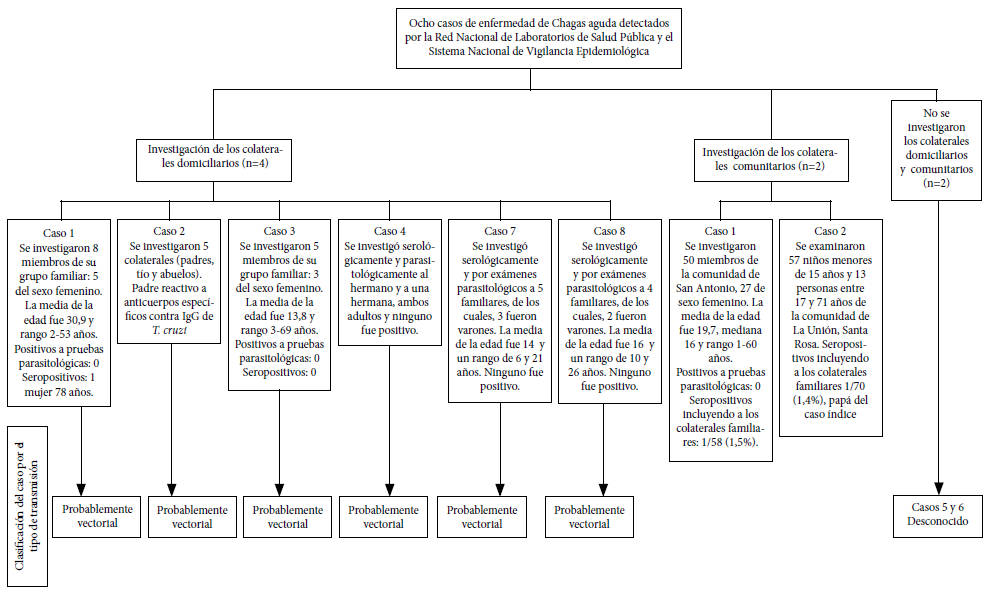
Figura 1 Flujograma en la detección de los casos de enfermedad de Chagas aguda e investigación epidemiológica (2009-2016).
Las variables demográficas, clínicas y epidemiológicas se muestran en la Tabla 1. La media de la edad (años) de los casos y del tiempo entre inicio de síntomas y diagnóstico parasitológico en días fue calculada con el programa MS-Excel.
Tabla 1 Características demográficas, clínicas y epidemiológicas de los casos de enfermedad de Chagas aguda en el Perú (2009-2016).

UDT: Unidades Discretas de Tipificación
PCR: Reacción en cadena de polimerasa
Los datos se recogieron durante la vigilancia epidemiológica de la ECA en el Perú 5. Los datos de los pacientes se han omitido para evitar su identificación.
HALLAZGOS
La media de la edad fue 12,7 ± 13,7 años, rango entre 1 a 44 años y 4 casos fueron varones. Un caso de ECA se asoció a enfermedad diarreica aguda (EDA), dos a infección del tracto urinario (ITU) y un tercero a leptospirosis. La letalidad global fue 12,5% (1/8). Entre el 2009 al 2016, tres casos de ECA proceden de Loreto, dos de Ayacucho, uno de Huánuco, uno de San Martín y uno de Amazonas. Los síntomas y/o signos predominantes fueron: fiebre y malestar general (8/8), chagoma de inoculación (4/8) y signo de Romaña (3/8). Todos fueron positivos a los exámenes parasitológicos (Tabla 1).
Caso 1
Varón de 15 años, residente en una comunidad a una hora de distancia por vía fluvial de Puerto Inca (Tabla 1). En su primera admisión fue diagnosticado de infección del tracto urinario (ITU) y síndrome febril. Por persistencia de los síntomas fue transferido al Hospital Regional de Pucallpa, donde se informó gota gruesa positiva a Plasmodium falciparum, además, presentó náuseas, vómitos y dos episodios de epistaxis. El examen de orina mostró turbidez, hematíes (0 -1/campo), leucocitos (2- 4/campo) y bacterias. Inició tratamiento para malaria e ITU. Los controles parasitológicos fueron negativos los primeros tres días. Ninguno de los familiares fue positivo a Plasmodium y no se encontraron Anopheles en la vivienda. El control de calidad de la gota gruesa en el Laboratorio de Referencia Regional de Ucayali reportó positivo a T. cruzi. La seroprevalencia de infección por T. cruzi entre los colaterales familiares y comunitarios fue 1,5% (1/65) (Figura 1). No refirió transfusión sanguínea. Se informó que el paciente dormía sin mosquitero en un ambiente con techo de hojas de palma cuidando una granja de cerdos. En el gallinero se encontraron ninfas de triatominos hematófagos (Figura 1). Recibió tratamiento con nifurtimox (10 mg/kg de peso por día durante 60 días) 11 (Tabla 1).
Caso 2
Lactante de 0,3 años, hija de una adolescente de 17 años que laboraba en una ladrillera, residente en una comunidad a una altitud de 700 msnm (selva alta) (Tabla 1). Acudió al centro de salud de Santa Rosa, departamento de Ayacucho por presentar fiebre hace una semana. Se le diagnosticó ITU y recibió tratamiento. Debido a su estado irritable y persistencia de fiebre fue atendida por emergencia. La gota gruesa para Plasmodium y el frotis para Bartonella fueron negativos, pero se observaron trypomastigotes de Trypanosoma. Fue referida al Hospital de Apoyo de San Francisco para su confirmación y recibir tratamiento. A su ingreso presentó 37 ºC de temperatura, pulso de 122/min, respiraciones de 60/min y saturación de oxígeno de 95%. En la anamnesis presentó mal estado general, tiraje subcostal, aleteo nasal, irritabilidad, anuria, respiración rápida, piel seca, evidencia de taquicardia y rigidez de nuca. Se agregó distrés respiratorio, cianosis distal y se observó un diámetro pupilar de 1,5 cm en ambos lados. La concentración de hemoglobina fue de 8,9 mg/dL. La radiografía mostró cardiomegalia. Se produjo falla multiorgánica y falleció. Se confirmó T. cruzi en la gota gruesa. El diagnóstico fue meningoencefalitis por enfermedad de Chagas. No tenía antecedentes de transfusión sanguínea. La madre refirió una lesión papular eritematosa (chagoma de inoculación) de 2 x 2 cm2 en el tercio medio de la cara media del muslo derecho por la posible picadura de un triatomino, una semana antes del inicio de los síntomas. El padre resultó seropositivo a anticuerpos contra T. cruzi (Figura 1).
Caso 3
Varón de un año que reside en una comunidad a tres horas del distrito de Mazán, departamento de Loreto. Acudió al establecimiento de salud, por presentar episodios de EDA acuosa y fiebre (Tabla 1). La gota gruesa fue negativa a Plasmodium y el control de calidad en el Laboratorio de Referencia Regional de Loreto, informó la presencia de T. cruzi. Los padres manifestaron historia de fiebre durante casi tres meses desde el inicio de síntomas. También refirieron que el menor era llevado al campo de cultivo, a actividades de maderería y pesca dentro de su comunidad junto a su familia. Ningún miembro familiar fue positivo a T. cruzi (Figura 1). No hay antecedentes de transfusión. Fue trasladado al Hospital de Apoyo de Iquitos, donde el diagnóstico fue ECA y recibió nifurtimox 11 (Tabla 1).
Caso 4
Mujer de 44 años, residente en una zona urbana del distrito de Morales que se dedicaba a actividades agrícolas en Cacatachi, una zona rural del departamento de San Martín. Refirió que, al quedarse dormida sobre un árbol, sintió prurito facial y olor característico de una chinche. A los dos días de presentar fiebre (Tabla 1), acudió a un consultorio privado. Debido a la persistencia de fiebre fue admitida en el Hospital de Tarapoto, con diagnóstico de dengue, sin signos de alarma. Al persistir el cuadro, acudió a un centro de salud, donde la prueba rápida para dengue fue negativa y la prueba de Widal fue reactiva recibiendo tratamiento para fiebre tifoidea. Debido a la persistencia de la fiebre fue atendida en el Hospital Nacional Arzobispo Loayza en Lima con diagnóstico de síndrome febril, asociado en los últimos tres días a edema facial y de miembros inferiores, aparición de rash en cara, tórax y piernas; además, tos con rasgos hemoptoicos y epistaxis, por lo que es hospitalizada. El hemograma, perfil hepático, perfil renal, radiografía de tórax y ecografía abdominal fueron normales.
El INS informó gota gruesa positiva a T. cruzi, positivo para detección de anticuerpos IgG contra T. cruzi (Tabla 1). Asimismo, presentó IgM y microaglutinación (MAT) positivos contra Leptospira e IgG positiva para el virus dengue. La evaluación cardiológica reveló escaso derrame pericárdico (100 mL) y el electrocardiograma y las enzimas cardiacas fueron normales, descartando miocarditis. Los colaterales familiares fueron seronegativos para T. cruzi (Figura 1). Se informó que la paciente cría animales en su vivienda y ocasionalmente consume jugos. Recibió nifurtimox para la enfermedad de Chagas (Tabla 1) y doxiciclina por vía oral para leptospirosis.
Casos 5, 6, 7 y 8
El caso 5 (varón de 6 años) fue admitido en el Centro de Salud de Saramiriza (Loreto), por presentar fiebre, tos, ganglios inflamados y otros síntomas (Tabla 1). En la lámina de gota gruesa tomada para malaria se observaron formas sanguíneas de T. cruzi (Figura 2). Refirió haber visto «chinches» en su casa. El caso 6 (mujer de 5 años) provino de una comunidad a 15 minutos de Sivia (Ayacucho). Acudió al hospital local por presentar fiebre, pérdida del apetito, entre otros síntomas. El hemograma mostró una hemoglobina de 10,8 mg/dL y hallazgo de T. cruzi en la lámina de gota gruesa. El caso 7 (varón de 8 años) acudió a un puesto de salud por presentar fiebre, disminución de apetito, entre otros síntomas y signos (Tabla 1), con sospecha diagnóstica de dengue sin signos de alarma. Debido a la persistencia del cuadro acudió a un hospital de EsSalud (Seguro Social) de Iquitos, con temperatura de 40 ºC, frecuencia respiratoria de 110/min y saturación de oxígeno de 98%. Al examen físico se percibió ruidos rítmicos sin soplo, y evidencia de hepatomegalia. En la evaluación neurológica no tenía evidencia de signos meníngeos. Tuvo hemograma normal y recibió tratamiento. Otros datos de los casos 5, 6, 7 y 8 se muestran en la Tabla 1 y en la Figura 3.
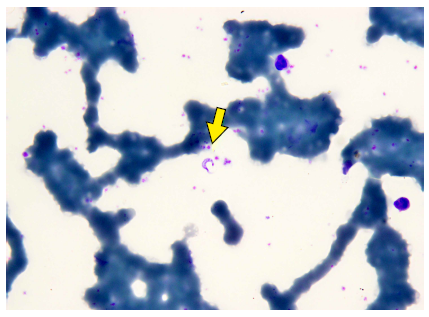
Figura 2 Trypomastigote sanguíneo de Trypanosoma cruzi en una lámina de gota gruesa coloreada con giemsa a 1000 X del caso 5 (la flecha amarilla indica el parásito).
DISCUSIÓN
En esta serie se identificaron ocho casos de ECA, los síntomas y signos más frecuentes fueron fiebre y malestar general, los menos frecuentes fueron chagoma de inoculación, signo de Romaña, mialgia, hepatomegalia, esplenomegalia, meningoencefalitis, edema de extremidades bajas y rash. Éstos son similares a los encontrados en una serie en niños de comunidades nativas de Loreto (Perú), en cuanto a la fiebre, mialgia y esplenomegalia, pero difiere en la hepatomegalia, edema de extremidades bajas y malestar general 4. Estas diferencias podrían ser explicadas por el recojo incompleto de los datos en este estudio y probablemente, por el linaje del parásito. El signo de Romaña y el chagoma de inoculación, también fueron infrecuentes en las series de ECA en Brasil 12 y Colombia 13.
En seis casos de este reporte se observó fiebre por más de una semana, tal como se ha descrito previamente 3 - 5 , 14 - 16. Solo el caso 4, a pesar de presentar coinfección con Leptospira, presenta una similitud con el patrón clínico de la transmisión oral de ECA por ser un adulto. Generalmente, los casos de ECA por transmisión vectorial son niños 1. Además, se observó edema de miembros inferiores y rash, que es más frecuente en la transmisión oral 12. Más del 57% y el 27% de los 233 casos de ECA de la Amazonía brasilera presentaron edema de miembros y cara, y rash, respectivamente 12. El edema y el rash en leptospirosis son infrecuentes 17. Una característica de los casos de ECA por transmisión oral es la presentación infrecuente de los signos de puerta de entrada 12 o la ausencia de ella. En esta serie, 5 de 8 casos tienen puertas de entrada y en la investigación epidemiológica del caso 1, no se evidencia antecedente de transmisión oral; por ello, 6 de 8 casos probablemente son de transmisión vectorial.
Es probable que el primer caso de ECA adquirió dengue en Puerto Inca, ya que además de fiebre, presentó signos de alarma (vómitos y sangrado). En ese momento la incidencia de dengue era más de 30 casos/100 mil habitantes 18. Uno de los casos de ECA fue diagnosticado erróneamente como malaria por P. falciparum, en dos casos se sospechó de fiebre tifoidea, uno se asoció a EDA y otro se asoció a leptospirosis. Es necesario fortalecer el reconocimiento de T. cruzi ante el diagnóstico erróneo de Plasmodium en el nivel local 3 , 4 , 14, incorporándolo al Plan Malaria Cero 19. Asimismo, en dos casos se confirmó ITU. Igual que en un caso de ECA reportado en la selva central que inicialmente tuvo la sospecha de ITU 15.
El tiempo desde el inicio de los síntomas hasta la confirmación parasitológica tiene una media de 27,4 días. Esto podría deberse a que la enfermedad de Chagas en zonas de trasmisión esporádica o activa no es una opción diagnóstica en los febriles; asimismo, algunos microscopistas en el primer nivel no reconocen al parásito en las láminas de gota gruesa. También, podría explicarse por la baja sensibilidad de la técnica, que varía según la fecha de obtención de la muestra en relación con el inicio de la infección y la demora de acceso a los servicios de salud, 2 a 23 días después de iniciados los síntomas. La media del tiempo de diagnóstico de ECA en esta serie es más baja que la descrita en niños de comunidades nativas de Perú 4.
En esta serie, la letalidad global fue 12,5%. La única defunción probablemente esté asociada a una miocarditis chagásica y ocurrió rápidamente -nueve días desde el inicio de los síntomas- , tal como está descrito 1. La detección tardía podría ser un factor de riesgo para morir en niños nativos amazónicos 4.
Existe una tendencia al incremento en el número de casos de ECA reportados en Perú, similar a lo descrito en otros países amazónicos 20; además, de la existencia de un subregistro. La seroprevalencia para anticuerpos IgG contra T. cruzi entre los colaterales fue superior a 1%; sin embargo, la muestra no es representativa y no ha sido seleccionada en forma aleatoria.
Dos casos de ECA tienen como agente etiológico al linaje TcI y otros dos a TcIV. El primero está asociado a reservorios silvestres como roedores, didélfidos y a vectores silvestres como Rhodnius, Panstrongylus y el segundo, es un agente esporádico de la enfermedad de Chagas 21. Es la primera vez, que se identifica el linaje de T. cruzi en los casos de ECA en las áreas de la Amazonía donde fueron detectados. Se ha descrito que TcI infecta a P. geniculatus, un vector silvestre y TcIV circula en P. herrreri 22.
Entre las limitaciones de este estudio se debe mencionar que no se logró acceder a todas las historias clínicas y fichas clínico-epidemiológicas de los casos; además, las entrevistas en algunos pacientes se realizaron varios días/semanas después de la fecha de inicio de síntomas, lo que pudo ocasionar cierto sesgo de memoria. Asimismo, en esta serie no se incluyen los resultados de los vectores.
Se reporta ocho nuevos casos de ECA en la Amazonía peruana, asociados en su mayoría a otras coinfecciones. Los distritos de Santa Rosa y Sivia (Ayacucho), serían nuevas zonas de trasmisión activa, en los que podrían estar involucrados vectores de hábitos silvestres.











 text in
text in 




