Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Horizonte Médico (Lima)
Print version ISSN 1727-558X
Horiz. Med. vol.18 no.1 Lima Jan./Mar. 2018
http://dx.doi.org/10.24265/horizmed.2018.v18n1.10
ARTÍCULOS DE REVISIÓN
Descifrando la Vena Cava Inferior
Decoding the inferior vena cava
Víctor Pérez Cateriano 1,a,b ORCID iD: http://orcid.org/0000-0001-6948-6705, Jamille Charlot Pasco Ulloa 1,a ORCID iD: http://orcid.org/0000-0001-7791-1994
1. Hospital Alberto L. Barton Thompson. Lima, Perú.
a. Médico Intensivista.
b. Coordinador Áreas Críticas.
RESUMEN
La ecografía es a día de hoy una herramienta muy importante para el médico intensivista, cuyo uso se va difundiendo cada vez más. Sin embargo, no basta con adquirir las habilidades técnicas para su realización, sino que también, y quizá más importante, hay que saber interpretar los hallazgos que encontremos, para lo cual un adecuado conocimiento de la fisiología o fisiopatología subyacente es fundamental. Tal es el caso de la comprensión de los mecanismos o fuerzas involucradas en la distensión y colapso de la vena cava inferior con el fin de darle una adecuada aplicación clínica a las imágenes que obtenemos cuando analizamos esta variable.
Palabras clave: Ecografía; vena cava inferior; distensión; colapso; fisiología (Fuente: DeCS BIREME).
ABSTRACT
Nowadays ultrasonography is a very important tool for intensive care physicians, the use of which is spreading more and more. However, it is not enough to acquire the technical skills to perform it, but also -and perhaps more importantly- we must know how to interpret the findings, for which an adequate knowledge of physiology or underlying pathophysiology is critical. Such is the case of understanding the mechanisms or forces involved in the distension and collapse of the inferior vena cava, in order to provide an adequate clinical application to the images we get when we analyze this variable.
Keywords: Ultrasonography; vena cava, inferior; distension; collapse; physiology (Source: MeSH NLM).
INTRODUCCIÓN
En los últimos años, gracias a la cada vez mayor utilización de la ecografía a pie de cama, se ha difundido por todo el mundo la utilización de la medición de la vena cava inferior (VCI) y sus derivadas, tanto de manera estática como dinámica, como un parámetro para medir el estado de la volemia y la posible respuesta o no a fluidos. Sin embargo, hay varios aspectos sobre la fisiología del comportamiento de la VCI que deben ser comprendidos con el fin de interpretar correctamente los valores que podamos encontrar en nuestra práctica diaria y poder tomar las decisiones clínicas más adecuadas en beneficio de nuestros pacientes.
Debemos tener presente que la VCI no se colapsa ni se distiende por arte de magia, sino que obedece a los mismos principios biofísicos que la presión venenosa central (PVC). La ecografía de la VCI es un método útil para realizar un seguimiento visual de los cambios dinámicos cualitativos de la PVC respecto a la presión intraabdominal (PIA). Cuando la PVC cae por debajo de la PIA, la VCI tenderá al colapso y cuando la PVC se eleva por encima de la PIA, la VCI tenderá a distenderse, tanto como lo permita su complianza (1).
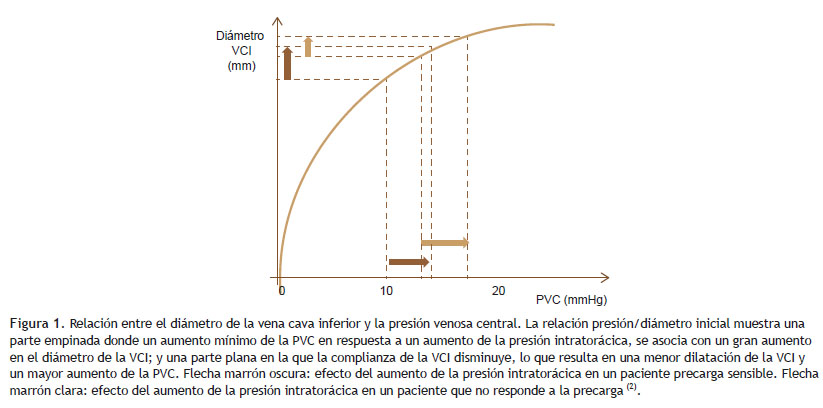
En pacientes con ventilación mecánica, el objetivo de estudiar la VCI es evaluar su capacidad de dilatarse durante la ventilación corriente, momento en que la presión intratorácica aumenta más que la PIA. Esta dilatación refleja la capacidad de la VCI para recibir más volumen (reserva de precarga). La VCI estaría entonces en la parte con pendiente de la relación entre el diámetro de la VCI y la PVC. Por el contrario, la ausencia de dilatación significativa refleja la incapacidad de la VCI para responder a más fluido (sin reserva de precarga), debido a una baja complianza. La VCI estaría entonces en la parte plana de su relación con la PVC (1) (Figura 1).
En pacientes con respiración espontánea, la situación es completamente diferente. En estos casos, el objetivo de estudiar la VCI no es evaluar su capacidad de dilatarse sino su capacidad para colapsarse en respuesta a una disminución de la presión intratorácica y un aumento de la PIA. En esta situación, los cambios en el diámetro de la VCI reflejan simplemente la interacción entre la PVC y el rango de gradiente entre las presiones intratorácica y abdominal. En otras palabras, la vena se puede colapsar ya sea porque la PVC es muy baja o porque la presión intratorácica se torna muy negativa. Esta última situación se produce, por ejemplo, en el asma grave aguda, exacerbación de la enfermedad pulmonar obstructiva crónica, o cualquier insuficiencia respiratoria marcada (1).
El objetivo de la presente revisión es hacer un pequeño repaso de la fisiología de la VCI y bajo qué condiciones se pueden extraer conclusiones de las mediciones que hagamos, que nos permitan tomar decisiones lo más justificadas posibles.
Fisiología
La VCI se colapsa debido a que funciona como un resistor de Starling (cuando la presión dentro de un tubo distensible cae por debajo de la presión fuera del tubo). El colapso depende, entonces, de dos presiones en competencia (3).
1. La presión dentro de la VCI, que está relacionada con la PVC, es decir, con la presión en la aurícula derecha (AD), siempre y cuando no haya ninguna obstrucción en la cava.
2. La PIA.
El colapso de la VCI se producirá por una disminución de (1), un aumento de (2), o una combinación de ambos (3).
Si queremos detallar aún más los factores involucrados en el colapso, en ventilación espontánea, de la VCI, podríamos mencionar cuatro variables independientes (4).
1. La caída inspiratoria de la presión intratorácica.
2. El aumento inspiratorio de la PIA.
3. El cambio inspiratorio de la función cardiaca y el retorno venoso que en conjunto determinan la presión dentro de la VCI.
4. La forma de respiración del paciente (por ejemplo, diafragmática frente a torácica).
Presión dentro de la VCI
La presión dentro de la VCI disminuye con la inspiración espontánea debido a que la AD es una estructura de pared delgada y complaciente y la presión en su interior cae con la presión pleural durante el esfuerzo inspiratorio espontáneo. Esta caída de la PVC es transmitida a la VCI. El grado en que la PVC cae durante la inspiración espontánea depende de tres variables que compiten entre sí (3).
- La caída en la presión pleural.
- La función del retorno venoso.
- La función cardíaca.
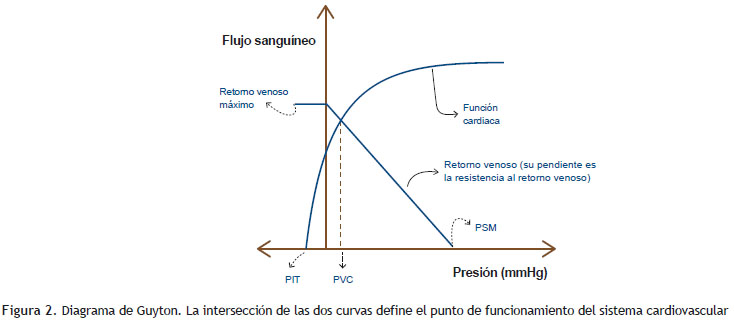
La presión dentro de la AD durante la inspiración espontánea se verá influida por la presión pleural que tiende a disminuir la PVC, el retorno venoso de la parte inferior del cuerpo que tiende a aumentar la PVC y la función cardíaca, que al expulsar la sangre del tórax, también tiende a disminuir la PVC. Esto se entiende mejor mediante el análisis del diagrama de Guyton que superpone el retorno venoso y la función cardíaca en un solo gráfico (5) (Figura 2).
La presión a la que esto ocurre es la PVC. Una caída en la presión pleural se representa desplazando la curva de la función cardíaca hacia la izquierda con respecto a la curva del retorno venoso. PIT: presión intratorácica. PVC: presión venosa central. PSM: presión sistémica media de llenado.
A pesar de lo que se pueda creer, esta caída inspiratoria del valor de la PVC no nos dice nada acerca del estado del volumen de un paciente (es decir, si el paciente es o no euvolémico) o de la respuesta al volumen (si el paciente va a aumentar su gasto cardíaco con la administración de líquidos) (1,6,7). La razón es que la PVC depende de la intersección del retorno venoso y la función cardíaca, dos fenómenos fisiológicos cada uno con múltiples determinantes.
La respuesta al volumen está determinada por la distancia entre el punto de funcionamiento del sistema cardiovascular y la meseta de la curva de la función cardíaca. Debido a la pendiente de la curva de la función cardíaca es difícil saber con certeza qué valor de PVC va a caer sobre la meseta, especialmente en pacientes con anomalías de la función cardiaca como es el caso de muchos de los pacientes ingresados en la Unidad de Cuidados Intensivos (UCI) (8).
Presión intraabdominal
Tanto la presión positiva al final de la espiración (PEEP), hipertensión intraabdominal y el patrón de respiración, afectan el grado de presurización abdominal (9-12), por lo que el colapso de la VCI se puede ver alterado.
Por lo tanto, el colapso inspiratorio de la VCI nos dice que la PVC está cayendo por debajo de la PIA. Si no hay una presurización patológica o iatrogénica del abdomen (por ejemplo, PEEP, auto-PEEP, ascitis), y la inspiración no es forzada (por ejemplo, disnea, respiración a través de un tubo endotraqueal), entonces el colapso de la VCI nos dice que la PVC es baja. El clínico debe entonces entender que una PVC baja puede ser el resultado de (3).
- Hipovolemia.
- Aumento de la resistencia al retorno venoso (por ejemplo, uso de alfa agonistas).
- Complianza venosa alta (por ejemplo, uso de venodilatadores, sepsis).
- Función cardíaca hiperdinámica (por ejemplo, aumento del tono adrenérgico).
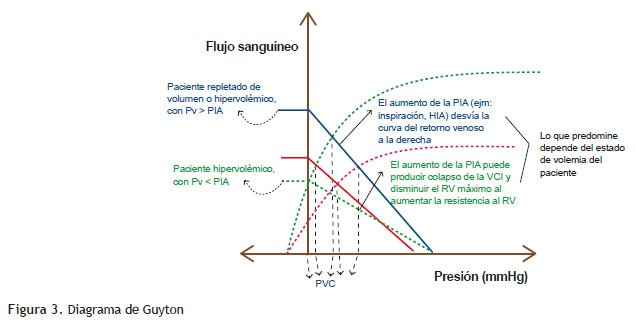
Así, en la práctica clínica podemos tener un paciente resistente al fluido, pero con una VCI "inapropiadamente" colapsable en las siguientes circunstancias (4) (Figura 3):
1. El paciente está inspirando en exceso.
2. La PIA está anormalmente elevada (por ejemplo, ascitis, hipertensión intraabdominal).
3. Cuando la curva de retorno venoso se cruza con la meseta de la curva de la función cardiaca a un nivel relativamente bajo de presión intraluminal. Esta última situación se producirá cuando tanto el retorno venoso al corazón sea bajo y la función cardíaca esté relativamente deteriorada; por ejemplo, un paciente con el tono venoso disminuido (por ejemplo, cirrosis, sepsis, insuficiencia suprarrenal, medicamentos venodilatadores) y con mala función cardíaca (por ejemplo, cardiomiopatía relacionada con el alcohol).
La curva de retorno venoso roja correspondería a un paciente "normal". La curva de retorno venoso azul representa lo que ocurriría con un aumento de la PIA y la curva de retorno venoso punteada verde lo que ocurriría si se colapsa la VCI por el aumento de la PIA. La curva de función cardíaca punteada verde corresponde a un paciente "normal" y la morada punteada aun paciente con la función deprimida. Nótese como se modifica la PVC por los diferentes factores y no sólo por el cambio en la volemia. PVC: presión venosa central. PIA: presión intraabdominal. HIA: hipertensión intraabdominal. VCI: vena cava inferior. RV: retorno venoso. Pv: presión intravascular.
Otro determinante muy importante, y a menudo ignorado, es qué tan positiva es la presión intratorácica (tanto si se aplica de manera invasiva o no invasiva, o se produce patológicamente - por ejemplo, autoPEEP), lo cual altera el retorno venoso. La presurización de la parte superior del abdomen por la aplicación de presión teleespiratoria hará que el colapso de la VCI se produzca con mayor facilidad cuando el paciente realice una inspiración. En consecuencia, esto podría resultar que el colapso de la VCI sea un "falso positivo" en un paciente no respondedor a fluidos (4).
Medición de la VCI
La hipovolemia es una situación clínica muy frecuente en la UCI y se trata principalmente con expansión de volumen. Desafortunadamente, sólo el 40-70 % de los pacientes críticos con falla circulatoria aguda presentan un aumento significativo en su gasto cardíaco (GC) en respuesta a la expansión de volumen (13) (respondedor a volumen).
VCI como parámetro estático
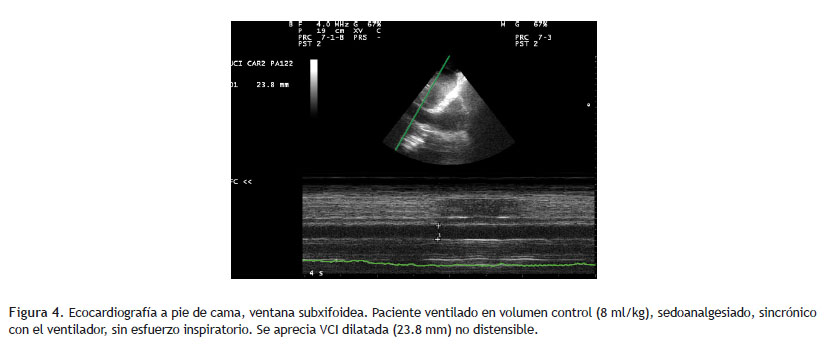
La PVC se puede evaluar midiendo el tamaño de la VCI mediante ecocardiografía transtorácica (14), que permite medir su diámetro al final de la espiración. Si el paciente está en ventilación mecánica (VM), la correlación entre el tamaño de la VCI y la PVC es bajo (14-16). Sin embargo, un diámetro de la VCI menor de 10 mm puede predecir una respuesta positiva a la infusión de líquido (17). En contraste, una VCI con un diámetro > 20 mm a menudo excluye cualquier respuesta a fluidos (18) (Figura 4).
VCI como parámetro dinámico
Los cambios en el diámetro de la VCI durante la VM han sido propuestos como un medio para predecir la respuesta a fluidos. El diámetro de la VCI se analiza con el modo M en una vista subcostal longitudinal (17) (Figura 4).
En un paciente sin esfuerzo inspiratorio espontáneo, la VCI se dilata durante la inspiración (diámetro máximo) y disminuye durante la espiración (diámetro mínimo). El índice de la distensibilidad de la VCI puede predecir la respuesta de fluidos. Se ha propuesto un valor de corte del 12 % (usando max-min/valor medio) y 18 % (usando max-min/min) (17,19).
Para que estas mediciones tengan validez, todos los pacientes tienen que estar en VM, pasivos en su interacción con el ventilador y sin respiración espontánea durante la medición (18).
Además, algunos estudios han sugerido que los pacientes ventilados con síndrome de dificultad respiratoria aguda (SDRA) con un volumen corriente menor que 7 ml/kg podría ser responsable de falsos negativos, basado en el hecho de que el volumen corriente sería insuficiente para inducir cambios significativos en la precarga del corazón (20).
Esto sin tener en cuenta que también se describen problemas técnicos que pueden llevar a errores en la medición de la VCI. En adición a la necesidad de obtener una buena calidad de imagen, la presencia de artefactos puede ser un problema. Con cada ciclo respiratorio se desplazan el hígado y la VCI adyacente. La VCI puede parecer que cambia de tamaño cuando lo que ocurre es que se está desplazando fuera del plano del haz de ultrasonido. En este caso, no hay un cambio real en el tamaño de la VCI, aunque así lo parezca (18).
VCI en pacientes con ventilación espontánea
La variabilidad respiratoria de la VCI está relacionada con la respuesta a fluidos en los pacientes en VM en UCI (cumpliendo los requisitos antes mencionados) y puede discriminar entre pacientes respondedores de los no respondedores (aquellos los que el GC se mantiene en el mismo nivel o solo aumenta ligeramente) (17,19). Sin embargo, los datos sobre la exactitud de las variaciones de la VCI para predecir las necesidades de líquidos en pacientes con respiración espontánea son escasos (6).
En un estudio se analizó el diámetro de la VCI y su variabilidad en pacientes con respiración espontánea con sospecha de hipovolemia. Ni el VCI max (diámetro máximo en la espiración) ni el VCI min (diámetro mínimo en inspiración) fueron predictivos de respuesta a fluidos. En contraste, se encontró que la ΔVCI [(VCI max – VCI min)/ VCI max] > 42 % puede predecir un aumento del GC después de la infusión de líquidos en pacientes con respiración espontánea en la UCI. En contraste, se encontró que una ΔVCI < 40 % no puede descartar la necesidad de líquidos (6,21).
El principal resultado de este estudio es que determinó que la ΔIVC predijo la respuesta a fluidos moderadamente bien: un valor de ΔIVC > 42 % se asoció ligeramente con la capacidad de respuesta a fluido, mientras que valores por debajo del 40 % no eran concluyentes. La principal conclusión es que la ΔIVC debe interpretarse con precaución en pacientes con respiración espontánea (1).
Por lo expuesto, parece peligroso administrar fluidos en un paciente con respiración espontánea basándose en el uso, solamente, de la variación respiratoria de la VCI, por lo menos hasta que se publiquen más datos. Se podría utilizar otros métodos alternativos, como la elevación pasiva de piernas o un mini reto de fluidos (1).
En conclusión, la medición de la VCI es una herramienta de mucha utilidad en UCI, siempre y cuando sepamos en qué circunstancias utilizarla y cómo interpretar los hallazgos que obtengamos.
Conocer la fisiología implicada en el colapso y distensión de la VCI es de suma importancia para saber extrapolar las mediciones que realicemos en nuestra práctica diaria.
Así como cuando administramos un medicamento y esperamos una respuesta determinada es importante administrar la dosis adecuada para estar seguros de que la respuesta que obtengamos es debido al fármaco que hemos administrado, de igual manera para valorar la distensibilidad de la VCI en pacientes en VM es muy importante hacerlo bajo las condiciones en los que fueron estudiados y determinados los valores considerados como límites para predecir la respuesta a fluidos, es decir, que el paciente se esté ventilando con un volumen tidal de 8-10 ml/kg, sincrónico con el ventilador, sin esfuerzo ventilatorio. Si estas condiciones no están presentes no podemos dar como válidos los resultados que obtengamos.
La ecografía a pie de cama es una herramienta extremadamente útil para el manejo del paciente crítico, sin embargo no sólo basta con saber utilizarla, sino también, e incluso más importante, hay que saber interpretarla.
REFERENCIAS BIBLIOGRÁFICAS
1. Bodson L, Vieillard-Baron A. Respiratory variation in inferior vena cava diameter: surrogate of central venous pressure or parameter of fluid responsiveness? Let the physiology reply. Crit care. 2012;16(6):181. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3672574/
2. Barbier C, Loubières Y, Jardin F, Vieillard-Baron A. Author’s reply to the comment by Dr. Bendjelid. Intensive Care Medicine. 2004;30(9):1848-1848. Disponible en: https://link.springer.com/article/10.1007%2Fs00134-004-2327-0?LI=true
3. Kenny JE. Inspiratory collapse of the inferior vena cava: What is it telling us? Critical Care, Infectious Disease and Sepsis, Radiology & Imaging Add a Comment. image. 2014. [ Links ] Disponible en: https://pulmccm.org/critical-care-review/inspiratory-collapse-inferior-vena-cava-telling-us/
4. Kenny JE. That Fallible IVC. Cardiovascular Disease, Critical Care, Radiology & Imaging, Clinical Resources. [ Links ] Disponible en: http://pulmccm.org/main/2016/cardiovascular-disease-review/that-fallible-ivc/
5. Magder S. Bench-to-bedside review: an approach to hemodynamic monitoring-Guyton at the bedside. Crit Care. 2012;16(5):236. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3682240/
6. Muller L, Bobbia X, Toumi M, Louart G, Molinari N, Ragonnet B, et al. Respiratory variations of inferior vena cava diameter to predict fluid responsiveness in spontaneously breathing patients with acute circulatory failure: need for a cautious use. Crit Care. 2012;16(5):R188. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3682290/
7. Corl K, Napoli AM, Gardiner F. Bedside sonographic measurement of the inferior vena cava caval index is a poor predictor of fluid responsiveness in emergency department patients. Emerg Med Australas. 2012;24(5):534-9. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/23039295
8. Magder S, Bafaqeeh F. The clinical role of central venous pressure measurements. J Intensive Care Med. 2007;22(1):44-51. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/17259568
9. Fessler HE, Brower R, Wise RA, Permutt S. Effects of Positive End-expiratory Pressure on the Gradient for Venous Return. Am Rev Respir Dis. 1991;143(1):19-24. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/1986678
10. Lloyd TC. Effect of inspiration on inferior vena caval blood flow in dogs. J Appl Physiol Respir Environ Exerc Physiol. 1983;55(6):1701-8. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/6662760
11. Rubinson RM, Vasko JS, Doppman JL, Morrow AG. Inferior vena caval obstruction from increased intra-abdominal pressure: experimental hemodynamic and angiographic observations. Arch Surg. 1967;94(6):766-70. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/6026704
12. Kimura BJ, Dalugdugan R, Gilcrease III GW, Phan JN, Showalter BK, Wolfson T. The effect of breathing manner on inferior vena caval diameter. Eur J Echocardiogr. 2010;12(2):120-3. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/20980326
13. Michard F, Teboul J-L. Predicting fluid responsiveness in ICU patients: a critical analysis of the evidence. Chest. 2002;121(6):2000-8. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/12065368
14. Jardin F, Vieillard-Baron A. Ultrasonographic examination of the venae cavae. Intensive Care Med. 2006; 32(2):203-206. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/16450103
15. Brennan JM, Blair JE, Goonewardena S, Ronan A, Shah D, Vasaiwala S, et al. Reappraisal of the use of inferior vena cava for estimating right atrial pressure. J Am Soc Echocardiogr. 2007;20(7):857-61. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/17617312
16. Jue J, Chung W, Schiller NB. Does inferior vena cava size predict right atrial pressures in patients receiving mechanical ventilation?. J Am Soc Echocardiogr. 1992;5(6):613-9. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/1466886
17. Feissel M, Michard F, Faller JP, Teboul JL. The respiratory variation in inferior vena cava diameter as a guide to fluid therapy. Intensive Care Med. 2004;30(9):1834-7. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/15045170
18. Slama M, Maizel J. Chapter 6 - Assessment of Fluid Requirements: Fluid Responsiveness. In: Backer D, Cholley BP, Slama M, Vieillard-Baron A, Vignon P, ed. Hemodynamic Monitoring Using Echocardiography in the Critically Ill. Berlin, Heidelberg: Springer Berlin Heidenlberg; 2011. pp.61-69. [ Links ]
19. Barbier C, Loubières Y, Schmit C, Hayon J, Ricôme JL, Jardin F, et al. Respiratory changes in inferior vena cava diameter are helpful in predicting fluid responsiveness in ventilated septic patients. Intensive Care Med. 2004;30(9):1740-6. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/15034650
20. Vallée F, Richard JCM, Mari A, Gallas T, Arsac E, Verlaan PS, et al. Pulse pressure variations adjusted by alveolar driving pressure to assess fluid responsiveness. Intensive Care Med. 2009;35(6):1004-10. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/15034650
21. Airapetian N, Maizel J, Alyamani O, Mahjoub Y, Lorne E, Levrard M, et al. Does inferior vena cava respiratory variability predict fluid responsiveness in spontaneously breathing patients?. Critical Care. 2015;19(1):400. [ Links ] Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4643539/
Fuente de financiamiento:
Este artículo ha sido financiado por los autores.
Conflicto de interés:
Los autores declaran no tener ningún conflicto de interés.
Correspondencia:
Víctor Pérez Cateriano
Dirección: Calle Carlos Rodrigo 1055. Urb. Roma. Lima
Teléfono: 999779746.
Correo electrónico: vpc051@gmail.com
Recibido: 02 de setiembre de 2016
Evaluado: 04 de setiembre de 2016
Aprobado: 23 de enero de 2017