INTRODUCCIÓN
La pandemia del COVID-19 causada por el virus SARS-CoV-2 ha tenido repercusión en todo el mundo, por lo que se trata de mitigarla con gran ahínco 1. A pesar de todos los esfuerzos, este virus ha causado un impacto aún inmensurable en la salud reproductiva masculina. Aunque el SARS-CoV-2 se transmite sobre todo mediante el contacto directo y a través de gotículas respiratorias que poseen un diámetro de 5 a 10 micrómetros 2,3,4, el virus se ha detectado también en muestras de sangre, esputo, orina, líquido de lavado broncoalveolar e hisopos anales y nasales 5,6, lo que podría sugerir que existen otras vías de infección. El SARS-CoV-2 es similar en estructura del genoma, transmisión y patogenia, al SARS-CoV 7, el cual, según el estudio de Xu et al.8, causó orquitis y afectó significativamente los testículos en un grupo de pacientes.
Debido a que los hombres son el grupo en que el virus muestra una mayor incidencia y letalidad 9,10, probablemente debido a factores como la alta expresión de los receptores de coronavirus, la enzima convertidora de angiotensina 2 (ECA 2) y las hormonas sexuales 11, surge la interrogante de si es posible encontrar el SARS-CoV-2 en el semen, como en el caso de otros virus como zika, paperas, citomegalovirus y ébola 12-14, los cuales pueden atravesar la barrera hemato-testicular y provocar una respuesta inmunitaria dentro del testículo 15. Por ello el objetivo de este artículo fue recopilar los resultados de estudios acerca de la presencia de SARS-CoV-2 en el semen humano.
ESTRATEGIA DE BÚSQUEDA
La revisión fue efectuada utilizando la metodología de revisión sistemática 16. Los artículos relacionados con el COVID-19 y el semen humano se buscaron en las bases de datos BVS, PubMed y Google Scholar. En las dos primeras, la pesquisa electrónica se realizó mediante distintos términos de búsqueda; y en Google Scholar, se empleó una combinación de palabras clave relacionadas.
Los criterios de inclusión aplicados fueron los siguientes: artículos en idiomas inglés o español que incluyeran el texto completo y que contengan resultados de análisis de semen humano en el que investigaron la presencia de SARS-CoV-2 en hombres diagnosticados con COVID-19. Se excluyeron las cartas al editor y los estudios realizados en animales.
RESULTADOS
Al tratarse de un tema novedoso fueron pocos los artículos encontrados acerca del SARS-CoV-2 y que además abordaran el análisis de semen humano o la salud reproductiva masculina.
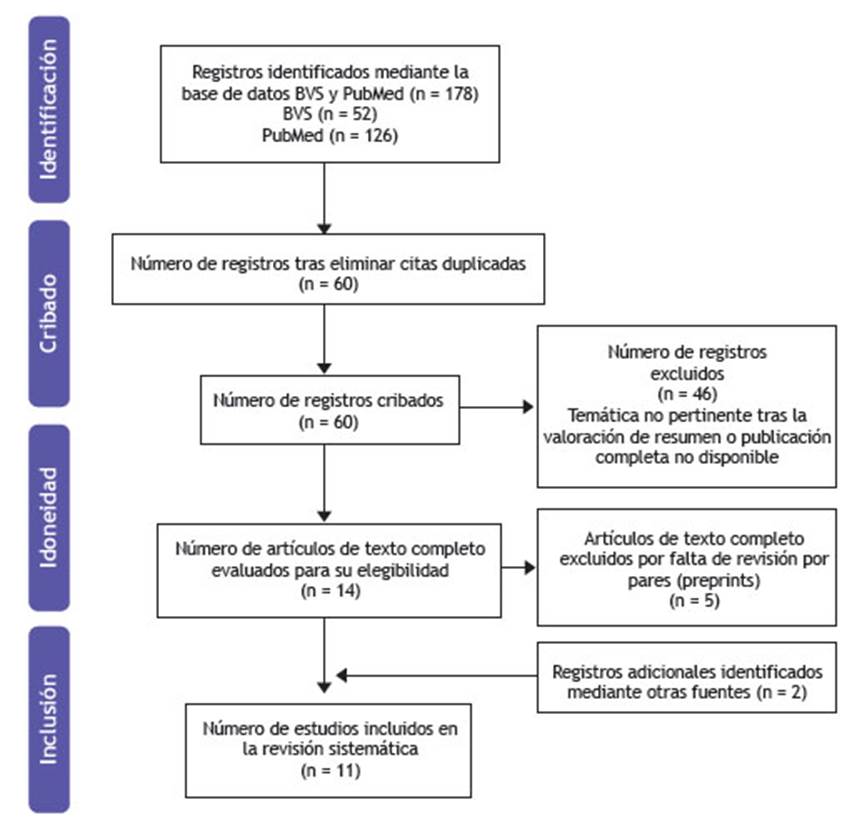
En la Figura 1 se muestra el diagrama de flujo según el modelo PRISMA 17, que muestra el proceso de selección de artículos.
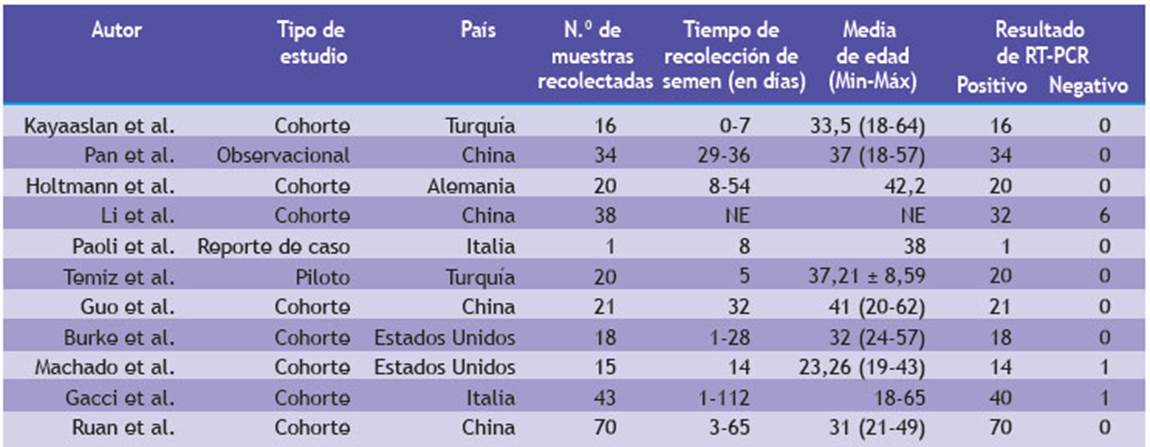
Al momento de la revisión, existían once estudios 18,19,20,21,22,23,24,25,26,27,28: ocho de cohorte, uno observacional, un reporte de caso y un estudio piloto (Tabla 1), que reportan la evaluación del semen de hombres infectados con SARS-CoV-2. En total, 296 muestras fueron recolectadas en conjunto, tomadas desde el día 1 hasta 112 días después de que el paciente mostró un resultado positivo a una prueba RT-PCR nasofaríngea para SARS-CoV-2 (Figura 2), y todas, excepto ocho, fueron negativas para la presencia del virus (2).
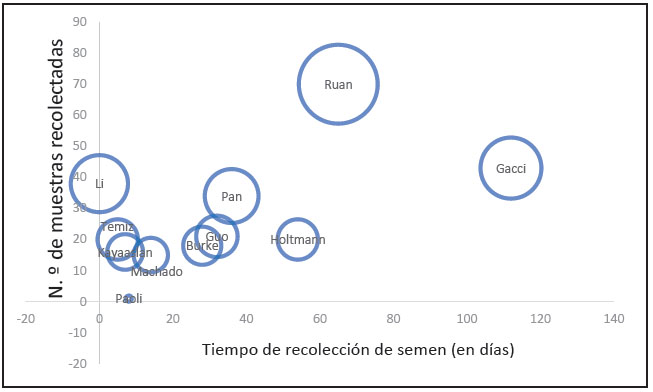
Figura 2 Diagrama de dispersión del número de muestras recolectadas y el tiempo de recolección de semen. El tamaño de cada punto de datos indica el tamaño de muestra correspondiente
El 36,36 % de los estudios (n = 4) se realizaron en China; el 18,18 % (n = 2), en Estados Unidos; otro 18,18 % (n = 2), en Turquía; 9,09 % (n = 1), en Alemania; y finalmente 18,18% (n = 2), en Italia.
En la investigación de Kayaaslan B et al. (2020) (18) se analizó el semen de 16 pacientes de 33,5 años, en promedio, hospitalizados con infección confirmada por SARS-COV-2, que carecían de antecedentes o síntomas de enfermedad urogenital, así como de síntomas respiratorios (a excepción de uno). Todas las muestras de semen fueron tomadas mientras los pacientes se encontraban en la etapa aguda de la infección y resultaron negativas para la PCR del SARS-CoV-2.
Pan et al. (2020) 19 realizaron una prueba con qRT-PCR, en búsqueda del virus SARS-CoV-2, al semen de 34 varones de entre 18 y 57 años. Las pruebas se llevaron a cabo de 29 a 36 días después dar positivo al virus con un análisis de frotis faríngeo. Todos los resultados fueron negativos.
En una serie de casos, Holtmann et al. (2020) 20 describieron el análisis del semen de 34 varones con una edad promedio de 42,2 años, que fueron calificados como pacientes en convalecencia (pacientes infectados por SARS-CoV-2 confirmado mediante la prueba RT-PCR o anticuerpos), grupo control negativo (conformado por 14 varones) y pacientes con infección aguda. En este estudio, el tiempo promedio de obtención de una muestra de semen tras la finalización de los síntomas fue de 32,7 días, y no se detectó SARS-CoV-2 mediante RT-PCR en el semen de hombres convalecientes y con infección aguda.
Li et al. (2020) 21 informaron acerca de 38 participantes que proporcionaron una muestra de semen para ser analizada. Del total de participantes, 23 habían logrado la recuperación clínica y 15 se encontraban en la etapa aguda de la infección. Los resultados de las pruebas de semen mostraron que seis pacientes obtuvieron resultados positivos para el SARS-CoV-2, cuatro de ellos se hallaban en la etapa aguda de la infección y dos estaban recuperándose. Paoli et al. (2020) 22 informaron el caso de un varón de 31 años con fiebre, anosmia, mialgia y ageusia que fue evaluado y tuvo un resultado y positivo para SARS-CoV-2 a través de un frotis faríngeo. El hombre proporcionó muestras de semen y orina ocho días después, en las que se midió la presencia de ARN viral mediante un sistema de RT-PCR, con un resultado negativo.
De igual manera, la investigación de Temiz et al. (2020) 23 evaluó las muestras de semen de 30 hombres catalogados en 3 grupos (una decena por cada grupo): pacientes con COVID-19 antes del tratamiento, pacientes confirmados de COVID-19 después del tratamiento y un grupo de controles. Los resultados describieron una disminución significativa en el porcentaje de morfología normal, así como la ausencia de ARN de SARS-CoV-2 en el análisis de semen de los pacientes del primer y segundo grupos.
El estudio de Guo et al. (2020) 24 incluyó 23 hombres con resultados positivos para el SARS-CoV-2, mediante amplificación qRT-PCR en muestras de frotis faríngeo, pero solo se obtuvieron 21 muestras de semen: en ninguna de ellas encontraron SARS-CoV-2 después de una mediana de 32 días, desde la confirmación del diagnóstico, lo que interpretaron como una baja posibilidad de transmisión sexual a través del semen, alrededor de un mes después de la primera detección. Cabe resaltar que, en todas las muestras de semen analizadas en este estudio, el recuento total de espermatozoides, el recuento total de espermatozoides móviles y la distribución de la morfología de los espermatozoides estaban dentro de los rangos normales.
Recientemente, Burke et al. (2021) (25) informaron los resultados negativos del análisis de semen de 18 pacientes que se sometieron a extracción de ARN viral y procesados mediante RT-PCR para detectar el SARS-CoV-2. Concluyeron que el virus se encuentra ausente en el semen durante la fase aguda o la convalecencia de la COVID-19.
Por otro lado, Machado et al. (2021) (26) incluyeron a 15 pacientes diagnosticados con un hisopado nasal positivo para SARS-CoV-2. Luego, recuperaron una muestra de semen después de una ducha (con la finalidad de evitar la contaminación cruzada) y se analizó el ARN viral en el semen. Las muestras se analizaron con RT-PCR para detectar el ARN viral y se volvieron a analizar 24 horas después de la primera prueba. El ARN viral del SARS-CoV-2 estuvo presente en un paciente. Los investigadores concluyeron que es posible aislar el virus del semen humano y alertaron sobre una posible nueva forma de transmisión de la enfermedad.
La investigación de Ruan et al. (2020) 28 describió el análisis del semen de 74 pacientes con COVID-19 ya recuperados, con una mediana de edad de 31 años. El intervalo medio entre la recolección de muestras de semen y la última prueba de RT-PCR con hisopo faríngeo positivo fue de 80 días y no se detectó SARS-CoV-2 mediante RT-PCR en ninguna de las 70 muestras. Los resultados describen que la concentración de esperma mostraba una tendencia decreciente con la severidad de la enfermedad, así como el hallazgo de que los pacientes con un tiempo de recuperación mayor a 90 días tuvieron un recuento total de espermatozoides significativamente menor, en comparación con los pacientes con un tiempo de recuperación más corto.
Finalmente, Gacci et al. (2021) 27 reportaron los resultados de 43 pacientes varones infectados por COVID-19. Doce de ellos no fueron hospitalizados, 26 ingresaron a la Unidad de Medicina Interna y 5 ingresaron a la Unidad de Cuidados Intensivos (UCI). El ARN del SARS-COV-2 fue encontrado en la
muestra de un paciente, quien había sido ingresado a la UCI durante la infección por COVID-19 y cuya pareja (a pesar de haber tenido sexo oral, vaginal y anal sin protección con el infectado) tuvo resultados negativos en hisopados faríngeos, vaginales y rectales. El análisis de semen demostró que ocho varones eran azoospérmicos y tres, oligospérmicos. Además, los resultados revelaron que el estado de azoospermia estaba altamente relacionado con la severidad de la enfermedad. El análisis también detectó la presencia de leucocitos en el semen del 37,2 % de los pacientes, y que el 76,7 % mostraban niveles patológicos de IL-8.
DISCUSIÓN
En este artículo se ha revisado la presencia de SARS-CoV-2 en el semen de hombres diagnosticados con COVID-19. De los once estudios seleccionados, solo el 27,27 % de ellos reportaron, al menos, un resultado positivo 21,26,28, y del total de muestras recolectadas en combinación, tan solo en 8 (2,70 %) se detectó la presencia del ARN viral con la prueba RT-PCR, lo que sugiere una posibilidad extremadamente baja de encontrar SARS-CoV-2 en el semen.
Por otro lado, también es importante resaltar los resultados mixtos de la morfología de los espermatozoides. Mientras que el estudio de Guo et al. (21) mostró que la morfología y el recuento total de espermatozoides de hombres diagnosticados con COVID-19 estaban dentro de los rangos normales, otros trabajos revelaban anormalidades en el recuento total, morfología y concentración de espermatozoides 23,24,27,28. Referente a ello, Ruan et al. (27) describieron una relación de estos cambios en la concentración de esperma y recuento total de espermatozoides con la severidad y el tiempo de recuperación del paciente. De igual forma, Gacci et al. reportaron pacientes azoospérmicos y oligoespérmicos y, además, informaron que la condición de azoospermia estaba altamente relacionada con la severidad de la enfermedad (28).
Esta revisión muestra que existe una mínima presencia de SARS-CoV-2 en el semen, al igual que Gonzalez et al. 29, quienes han tratado de dilucidar si es posible o no encontrar el ARN del virus en el semen de hombres infectados. Aún son pocas las muestras estudiadas para considerar que estos datos son concluyentes y la cantidad de investigaciones que incluyeron participantes en la etapa aguda de infección es baja 18,20,21,25. Todo ello representa una limitación importante, ya que se considera la etapa aguda de la enfermedad como el periodo de mayor transmisibilidad viral y, por ende, el momento preciso para detectar el virus. Por otro lado, Gacci et al. (27) muestran evidencia que podría esclarecer la pregunta de si es posible la trasmisión sexual del COVID-19: en sus resultados, un hombre cuya muestra de semen fue positiva no infectó a su pareja a pesar de haber mantenido relaciones sexuales sin protección.
Ante estos hallazgos, surge la pregunta acerca de cuáles son los tejidos y células del aparato reproductor masculino involucrados. Los testículos (células de Leydig, los espermatozoides o las células de Sertoli), glándulas accesorias y el tracto urinario son los principales candidatos (29). Se sabe que los receptores ECA2 facilitan la entrada y replicación celular del SARS-CoV-2, lo que sugiere que las células con gran número de estos receptores son las más vulnerables a la infección por COVID-19 30,31,32. En los testículos, las células de Sertoli tienen el nivel de expresión de ECA2 más alto 33,34. Respecto al número de espermatozoides de los hombres infectados por COVID-19, la investigación de Moghimi et al. demostró que la infección del virus SARS-CoV-2 provoca una interrupción de la espermatogénesis mediante la vía del estrés oxidativo y luego induce la apoptosis. Shen at al. observaron altos niveles de expresión del receptor ECA2 en testículos de pacientes infértiles en comparación con hombres normales, lo que sugiere que el virus SARS-CoV-2 puede causar trastornos reproductivos a través de la activación anormal de la vía ECA2 35,36.
Para evaluar la presencia de SARS-CoV-2 en el semen y descartar a la COVID-19 como una enfermedad de transmisión sexual, es necesario investigar a los pacientes durante la fase aguda de la infección y hacer un seguimiento a largo plazo de los hombres que tuvieron de un tiempo de recuperación prolongado.Así mismo, es indispensable seguir investigando para determinar una potencial asociación del deterioro de la calidad del esperma e infertilidad con la infección con el SARS-CoV-2.
CONCLUSIONES
Diversas investigaciones reportan la ausencia de SARS-CoV-2 en el semen humano y otros pocos, su presencia. Aunque existe evidencia que podría descartar al COVID-19 como una enfermedad de transmisión sexual, aún hacen falta investigaciones. Finalmente, algunos estudios revelan un efecto negativo de la COVID-19 en la salud sexual masculina, cuyos alcances es necesario investigar, ya que entender el mecanismo del virus ayudará a determinar posibles nuevas medidas preventivas.