INTRODUCCIÓN
Las enfermedades bucodentales (caries dental, enfermedad periodontal y mala oclusión) constituyen problemas de salud pública que afectan a los países industrializados 1, y son frecuentes en países en desarrollo, especialmente en las comunidades más pobres. Constituyen un factor de riesgo para las enfermedades cardiovasculares, el cáncer, los problemas respiratorios y la diabetes; además, pone en evidencia una higiene bucodental deficiente.
La estadística de enfermedades odontoestomatológicas en el Perú es elevada. Hay prevalencia de caries dentales (90 %), enfermedad periodontal (85 %) y mala oclusión (80 %), con lesiones en la mucosa bucal, cáncer bucal, VIH/sida y otros traumatismos bucodentales. Asimismo, se observa dientes cariados, perdidos y obturados (CPOD) en niños de 6 a 12 años, por ello el Perú está catalogado como un país en estado de emergencia por la Organización Panamericana de la Salud (OPS). Bajo este escenario, los expertos indican la necesidad de aplicar acciones de salud pública desde enfoques individuales y colectivos para el manejo de la funcionalidad, el dolor dental y el impacto en la calidad de vida de los ciudadanos, principalmente los que se encuentran en estado de exclusión y riesgo de morbilidad bucal. Por tal razón, el Ministerio de Salud (Minsa) 2-5) promueve actividades preventivo-promocionales, de recuperación y rehabilitación en salud bucal, en el marco de la atención integral de salud, enfocadas en las etapas de vida más vulnerables (infancia, adolescencia, vejez y periodo de gestación) y, a través de la Dirección General de Intervenciones Estratégicas en Salud Pública (DGIESP), específicamente a través de la Dirección de Salud Bucal, ejerce su función normativa.
En relación al marco normativo 3-6, contamos con (a) el Plan Nacional de Salud Bucal (RM n.° 538-2005/Minsa); (b) la Normativa para el Adulto Mayor sobre Prótesis Removible 2012-2016 y el Programa Vuelve a Sonreír (n. 626-2012Minsa); (c) el Plan de Salud Escolar 2013-2016 (DS n.° 010-2013-Minsa), que incluye actividades de salud oral (fluorizaciones, sedaciones, obturaciones dentales, prácticas restaurativas atraumáticas-PRAT) y la enseñanza de la técnica del cepillado; (d) el Plan de Intervención de Salud Bucal 2016 (DS n.° 005-2016-Minsa), y (e) la Guía de Práctica Clínica sobre Caries Dental en Niños/as (RM n.° 422-2017-Minsa).
Respecto a los recursos humanos, se analizaron las dimensiones de satisfacción profesional, las funciones intra y extramurales, las funciones administrativas, la distribución del tiempo y la realidad remunerativa según el tipo de servicio. Para evaluar los recursos materiales y logísticos se consideraron las medidas de "suficiente" y "necesario", de acuerdo con las realidades urbano-marginales. De igual forma e importancia, se consideró el análisis de la gestión de las políticas de salud pública en el área de estomatología, en lo concerniente a planificación, implementación y monitoreo/evaluación, y para el análisis fue relevante la distribución de responsabilidades, el liderazgo, el trabajo en equipo y la evaluación de resultados e indicadores de salud propuestos por el Minsa.
MATERIALES Y MÉTODOS
Diseño y población de estudio
Estudio observacional, prospectivo, de corte transversal, analítico y de enfoque mixto (cuali-cuantitativo). La población de estudio fue censal y la muestra estuvo conformada por 100 participantes, de los cuales 30 eran gestores (directivos y jefes) y 70 profesionales odontólogos de centros de salud del nivel I-4 y I-3 de los distritos de Ate-Vitarte (n = 72) y Santa Anita (n = 28). También se hizo revisión documentaria y de bitácoras de campo.
Variables y mediciones
Las variables incluidas fueron gestión de políticas públicas en salud oral y patologías estomatológicas. Se validó el instrumento por juicio de expertos (aplicable) y plan piloto (óptimo), y el grado de confiabilidad se midió mediante el coeficiente alfa de Cronbach (0,976).
RESULTADOS
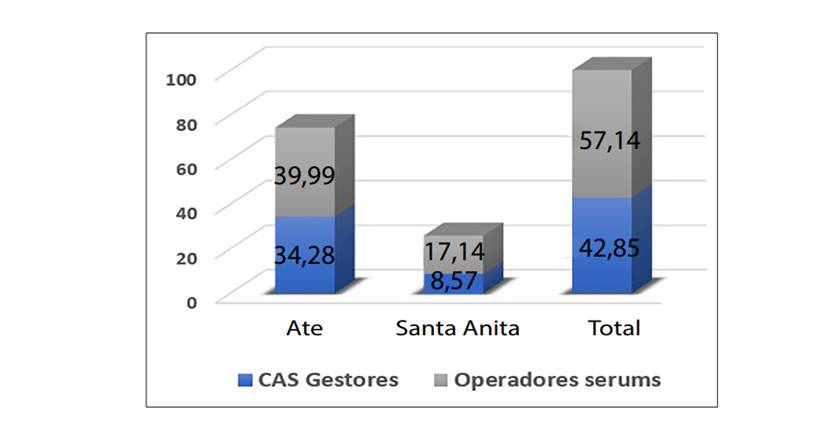
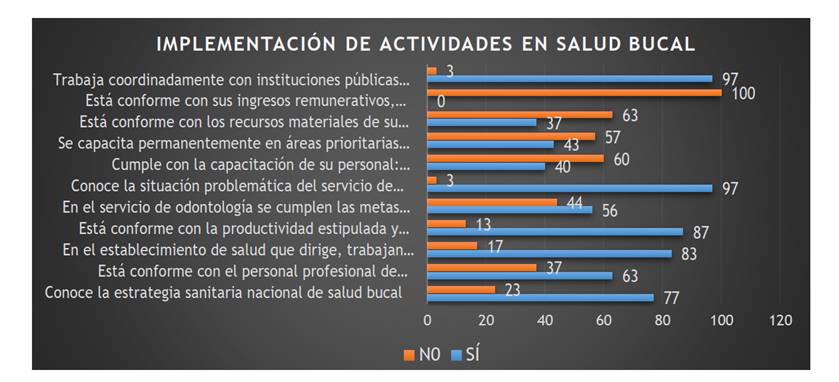
En la Figura 1 y Tabla 1 observamos a los gestores (43,85 %) y a los operadores locales (57 %), donde el 51 % son mujeres; mientras que la Figura 2 muestra el desconocimiento de las disposiciones normativas actuales (23 %); existe disconformidad (63 %) con la infraestructura, los insumos, los materiales y los equipos tecnológicos; no reciben capacitación (57 %) y, dada la cantidad de pacientes, no se pueden facilitar las capacitaciones de los operadores (60 %). Con respecto a este último porcentaje, hay que destacar que las capacitaciones son prioritarias para fortalecer las competencias en la capacidad de gestión. En cuanto a la escala remunerativa, el 100 % manifestó no estar conforme con sus ingresos (pregunta 9, gestores trasladan el sentir de los operadores en sus informes anuales). Por otro lado, reconocen el impacto de la prevalencia en daños bucodentales (97 %), un problema que deben afrontar para cumplir con las metas programadas (56 %).
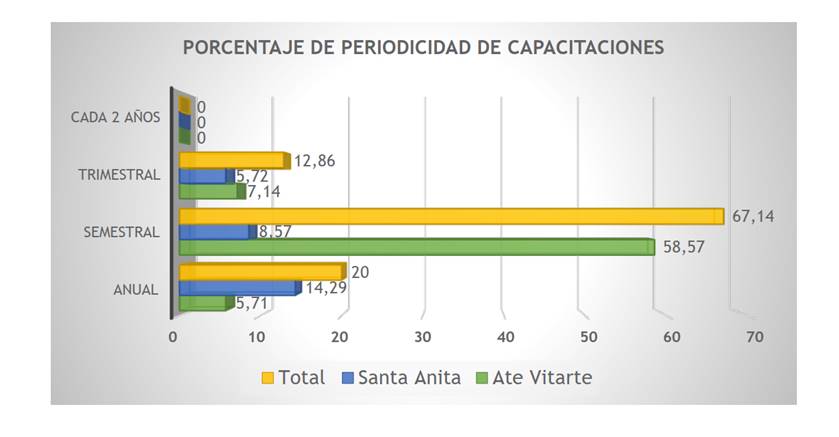
En la Figura 3 se puede apreciar la periodicidad de las capacitaciones del recurso humano, un aspecto clave para la calidad de gestión y atención. Sin embargo, los resultados muestran que solo el 20 % se capacita anualmente; el 67,14 %, semestralmente y el 12,86 %, trimestralmente. Esto representa una gran debilidad de parte de los organismos públicos, ya que lo óptimo es que la capacitación sea el 100 %.
Tabla 1 Características de la población de estudio
| Centro de Salud | CAS Gestores | Operadores serums | ||||||
|---|---|---|---|---|---|---|---|---|
| Varones | Mujeres | Varones | Mujeres | |||||
| n° | % | n° | % | n° | % | n° | % | |
| Ate | 9 | 12,86 | 13 | 14,28 | 8 | 11,43 | 10 | 14,28 |
| Santa Anita | 3 | 4,29 | 5 | 11,43 | 14 | 20 | 8 | 11,43 |
| Total | 12 | 17,14 | 18 | 25,71 | 22 | 31,43 | 18 | 25,71 |
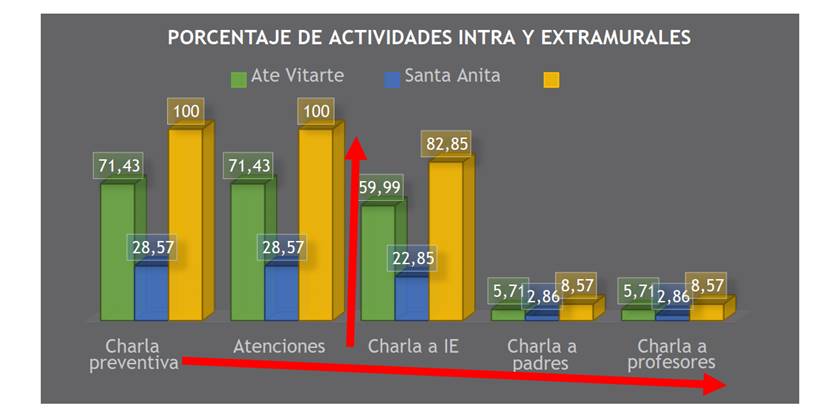
La Figura 4 muestra al profesional odontólogo que dimensiona sus actividades en intra y extramurales. Las actividades intramurales (100 %) incluyen la atención dental, según la demanda, y las charlas preventivas realizadas en las instalaciones del establecimiento de salud. Las actividades extramurales (82,85 %) incluyen las sesiones educativas y demostrativas (técnica del cepillado para estudiantes), además de las charlas a profesores, padres de familia e instituciones educativas.
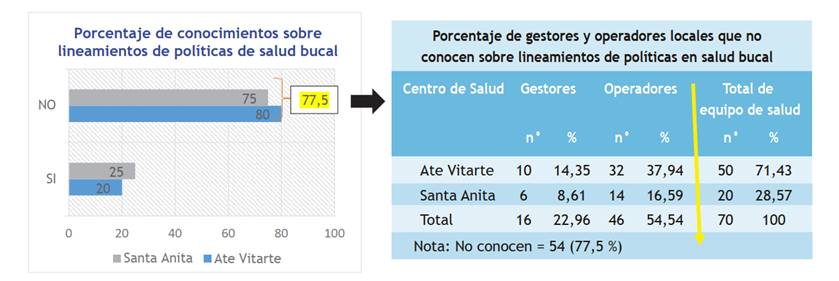
En la Figura 5 se observa que el 77,5 % de profesionales operadores y de gestión desconocen los lineamientos y protocolos en salud bucal. En la Tabla 2 observamos que los gestores (22,96 %) y los operadores locales (54,54 %) desconocen dichas normativas que son trascendentales para su práctica diaria.
La Tabla 3 muestra la prevalencia de los daños bucodentales y la frecuencia de los índices de morbilidad en los establecimientos de salud de Ate y Santa Anita. En el primer lugar se encuentran las caries dentales, seguido de las gingivitis y las enfermedades periodontales. Asimismo, los reportes indican que los establecimientos de Ate-Vitarte han producido un total de 31 724 atenciones, mientras que los de Santa Anita sumaron un total de 10 182.
Tabla 3 Frecuencia de los índices de patologías y morbilidad en los establecimientos de salud
| ESTABLECIMIENTO | DESCRIPCIÓN | TOTAL | MORB .ANUAL |
|---|---|---|---|
| ATE -VITARTE : | |||
| Hospital de Huaycán | Caries dental | 15114 | H |
| P.S. Horacio Zevallos | Gingivitis y enfermedades periodontales | 8736 | 2' |
| C.S. Señor de los Milagros | |||
| C.S. EL Éxito | Enfermedades de la pulpa y de los tejidos periapicales | 7965 | 3° |
| C.S. Santa Clara | |||
| C.S. Manylsa | |||
| C.S. Amauta | Otras enfermedades de los tejidos duros de los dientes | 4459 | 4° |
| C.S. San Antonio | |||
| P.S. Amauta | Enfermedades de la lengua | 1847 | 5' |
| C.S. Fortaleza | Enfermedades de la lengua | ||
| C.S. Micaela Bastidas | Trastornos del desarrollo y de la erupción de los dientes | 1638 | |
| P.S. Alfa y Omega | |||
| SANTA ANITA : | |||
| C.S. Coop .Universal | Otros trastornos de dientes y estructuras de sostén | 405 | |
| C.S. Chancas de Andahuaylas | |||
| Candidiasis | 391 | ||
| P.S. Viñas de San Francisco | Estomatitis y lesiones afines | 184 | 9° |
| C.S. Santa Anita (materno -infantil) | Anomalías dentofaciales (incluso mala oclusión) | 129 | 10° |
DISCUSIÓN
Recursos humanos (directivos: jefes/directores y operadores: profesionales odontólogos)
Los gestores (directivos y jefes) en su mayoría son varones; mientras que, en el grupo de los operadores (odontólogos), la mayoría son mujeres (51 %). Cabe destacar que los profesionales que trabajan en el nivel operativo son serumistas y en el de gestión son CAS (Figura 1 y Tabla 1). Esta situación afecta las posibilidades de consolidación de un programa de salud bucal sostenido a lo largo del tiempo, dada la inestabilidad y la alta rotación de los recursos humanos.
Respecto al fortalecimiento de capacidades, el estudio muestra porcentajes significativos de gestores (22,96 %), que incluye a los jefes-directores de los establecimientos, y de operadores (54,54 %) que desconocen las normas vigentes en salud bucal (Tabla 2 y Figura 5), lo cual afecta el avance de la implementación del programa de salud bucal. Sin embargo, hay directivos que sí conocen la situación problemática de su área y asumen con claridad su rol y llegan a las metas estipuladas; mientras que los operadores muestran un manejo insuficiente de protocolos de atención, lo cual dificulta el desempeño de sus competencias de forma efectiva.
Los resultados también dan cuenta de las limitaciones para acceder a las capacitaciones: más del 57 % de gestores refiere no recibir capacitación, mientras que el profesional odontólogo no cuenta con facilidades para capacitarse (60 %). De estos últimos, un 16 % invierte en su propio desarrollo profesional, y el 47 % se capacita "pasivamente" al considerar como mentores a aquellos odontólogos actualizados con sus propios recursos. Solo un 10 % de las capacitaciones de odontólogos son financiadas por el Minsa, a lo que se agrega la alta rotación del recurso humano y sus consecuencias, especialmente las relacionadas con los tiempos prolongados que conlleva la adaptación del personal nuevo en un ambiente. Además, el 97 % de gestores reconocen ser supervisados; el 67 % del personal operativo es capacitado semestralmente por Diresa; el 13 %, trimestralmente, y un 20 %, anualmente. Al respecto, Medina-Solis et al. 24 concluyeron que los profesionales, desde su formación, deben integrar la dimensión social y no solo los conocimientos técnico-científicos. Soto y Delgado 30 indican que el recurso humano es fundamental para el logro de objetivos institucionales, y, en efecto, al igual que Soto, creemos que hay la necesidad de contar con profesionales especializados en administración y gerencia hospitalaria, y que la capacitación es una obligación para mantenerse en el cargo. Por ello, en el estudio se deduce que, aun cuando es mayor la inversión en el personal operativo que en los gestores, es insuficiente porque no cubre las necesidades de capacitación al 100 %.
Los beneficios que implican el acceso a las capacitaciones periódicas (semestrales) organizadas por Diresa-Este son oportunidades que tienen los serumistas, personal CAS y odontólogos nombrados para incorporar los enfoques de salud pública y gestión de la salud bucal, desde un abordaje integral asociado a sus determinantes sociales. A esto Rangel et al. 25 denominan la necesidad de fortalecer las capacidades del profesional odontólogo. En cuanto a las remuneraciones, todos expresaron disconformidad y descontento, un aspecto referenciado por los gestores al tomar en cuenta las perspectivas del equipo operativo, y que fue evidenciado en sus informes anuales (Tabla 1 y Figura 1). Misfeldt et al. 26 refirieron que las estrategias efectivas deben ser mixtas, los incentivos financieros deben incluir la mejora del entorno laboral para el equipo de salud con oportunidades en el desarrollo profesional, mejora laboral, colaboración interprofesional y autonomía profesional. Ghotane et al. 27 mostraron que los ámbitos de interés son el fortalecimiento de capacidades y la garantía del financiamiento, aspectos relevantes en la gestión y la operatividad del equipo.
Por otro lado, los gestores se quejan de no contar con caja chica para los gastos operativos. En este caso, los copagos en salud bucal serían una alternativa de solución, entendida como modalidades de pago que le corresponde realizar al usuario para las intervenciones que son financiadas por el programa de salud. Rodríguez 28, sobre la idoneidad de los copagos en la atención médica, señala que es un instrumento para reducir el exceso de uso y control del gasto, cuya efectividad depende de la elasticidad de la demanda y del tipo de atención médica. Esto es similar a lo analizado por ESAN 31, que manifiesta que el copago es un factor principal dentro del contrato del asegurado, ya que prioriza el uso responsable de los servicios médicos, que, si bien es un aspecto abordado en los interiores del Minsa, aún no hay consenso al respecto, lamentablemente. Dicha alternativa de financiamiento ayudaría a los gestores y operadores locales -quienes, pese a las múltiples limitaciones que viven en el día a día, trabajan arduamente con profesionalismo en todas las sedes en las que se encuentran- en la mejora continua y en la prestación de servicios de calidad.
Recursos materiales (infraestructura, equipos, insumos y materiales)
Los gestores (63 %) no están conformes con la infraestructura, insumos, materiales y equipos tecnológicos disponibles, opinión compartida por el equipo de odontólogos del nivel operativo (Figura 2). A la observación y revisión documental, se pudo verificar lo siguiente: paredes y pisos maltratados, caños y servicios higiénicos limitados y ambientes reducidos, sobre todo en los establecimientos de salud de Ate-Vitarte.
Los resultados nos permiten analizar dos puntos: (a) La mejora de la infraestructura requiere que los gestores locales incluyan y negocien las prioridades de modernización de la infraestructura en los planes multianuales, lo cual demanda gestión con enfoque estratégico que incluya incluso la negociación con el gobierno local; (b) los servicios de salud bucal requieren disponer de tecnología que les permita realizar diferentes procedimientos (curaciones, extracciones, profilaxis, fluorizaciones y actividades de consejería). Al respecto, Freire 29 vinculó los nuevos objetivos en la política de salud dental y sugiere fortalecer la salud pública dental, incluyendo el incremento de los servicios dentales en sus prestaciones. Soto 30 afirma que la carencia de equipamiento, insumos y medicamentos son un gran riesgo para la calidad de atención del paciente. Cabe recordar que los establecimientos en estudio son del primer nivel (I-3 y I-4), no son hospitales.
En este sentido, las políticas públicas en salud bucal son relativamente jóvenes en el Perú, y en la implementación de programas presupuestales son consideradas como herramientas útiles para la elaboración de presupuestos de las actividades de fortalecimiento de capacidades técnico-administrativas, la asistencia técnica periódica que acompañe a los equipos operativos, la programación de materiales e insumos críticos e incluso la programación de mantenimiento preventivo de equipos y su correspondiente renovación. Dichos presupuestos tienen que guardar coherencia con la planificación estratégica y operativa a nivel local, que recoja las necesidades de cada establecimiento de salud, instancia que finalmente entrega el servicio de salud bucal al ciudadano.
Productividad en las actividades de salud bucal
La productividad es mayor en Vitarte que en Santa Anita (31 607 y 9829, respectivamente), lo que se encuentra dentro de lo esperado, ya que Vitarte es un distrito populoso y alberga a una población significativamente mayor. La productividad, según grupos etarios, en ambos distritos, se concentra en los usuarios cuyas edades fluctúan entre 18 a 59 años (71 %), quienes buscan atención para la curación de caries en dentadura permanente, enfermedades periodontales, casos de gingivitis, enfermedades de pulpa y tejidos periapicales que se presentan en la boca. Pese a que la política pública se centra y prioriza las intervenciones de salud bucal en dos grupos etarios, es decir, niños y adolescentes (6 a 17 años), con 22,16 %, y también en adultos mayores (a partir de los 60 años), con 7,18 %, la preocupación es en el grupo de 6 a 17 años (estudiantes), dado que el equipo de salud bucal tiene actividades extramurales (acciones preventivopromocionales en cepillado e higiene dental). Sin embargo, estas acciones preventivas no se visualizan y no son coherentes con los resultados hallados. Creemos que la explicación está asociada a la teoría de estilos y entornos saludables, dada la exposición al medio en que viven, a la influencia de los padres y al nivel cultural de sus familiares. Tales resultados nos invitan a seguir investigando sobre ello.
Existen lineamientos de políticas públicas en salud que enfatizan la importancia de la salud oral en niños, niñas y adolescentes. Cabe resaltar que es mayor la proporción de niñas que acceden a la atención dental (56,03 %) (6052/10 701 atenciones de niñas entre 5 a 17 años respecto al total de atenciones de niños/as y adolescentes). Cerón et al. 7, en Chile, implementaron la promoción de la salud bucal, prevención y tratamiento dental para disminuir indicadores negativos en las poblaciones más vulnerables, y recomendaron estudios de cohortes para evaluar el efecto real del programa. Anil y Anand 8, en Arabia Saudita, afirmaron que todo programa debe incluir estrategias preventivas de caries en la primera infancia. Según la atención integral y multidisciplinaria, los estudios indican que el personal de enfermería es un aliado importante en la detección temprana de problemas en la salud oral de los infantes y menores de 6 años, así como el trabajo preventivo con las madres bajo la premisa de cuidar y mantener las bocas saludables de sus hijos. Así también, Liu et al. 9 evaluaron los programas de salud bucal en China y enfatizaron que las intervenciones de salud oral en esta etapa de la vida son significativas, dado que fortalecen y enfocan la educación, especialmente el autocuidado (cepillado dental diario, uso de pasta dental con flúor, uso de hilo dental), además de promover hábitos saludables y controles anuales de la salud oral.
Políticas en salud: promoción de la salud bucal en el nivel local
En Vitarte y Santa Anita se realiza un gran esfuerzo para promocionar la salud bucal. Un primer aspecto es el fortalecimiento progresivo del equipo de salud, ya que la salud bucal va dejando de ser un tema que concierne solo a los odontólogos para formar parte de las actividades de otros profesionales de la salud que hacen promoción de la salud integral y, por tanto, progresivamente mejoran las estrategias de intervención. Abanto 11 propuso el concepto de calidad de vida en salud bucal, por lo cual relaciona el estado de salud o enfermedad bucal con las actividades diarias y el bienestar de los individuos, entonces, recomienda el uso de instrumentos de evaluación que mejoren los indicadores de salud bucal en los niños/as.
Los responsables políticos son los que agendan las reglas de juego de un país, ya que influyen en la ejecución de las medidas. Un ejemplo es el caso de Colombia, cuyas políticas de salud oral son ineficientes y ello impacta en la sociedad en general, dados los escasos recursos económicos con los que cuentan los administradores de las clínicas hospitalarias públicas. Esta situación es similar a la del Perú, porque el equipo de profesionales se ve imposibilitado de cumplir con la atención de necesidades básicas en la salud oral. Por ello, se afirma que la promoción de la salud bucal está basada en el Modelo de Atención Integral en Salud (MAIS), lo cual implica dos acciones básicas: 1) la acción intersectorial, facilitada por el equipo de salud para lograr acciones y planes concertados, así como políticas públicas a nivel local (ordenanzas, directivas, entre otros) para mejorar los entornos escolares a través de los actores sociales presentes en los distritos (autoridades locales, líderes comunitarios, las ONG y otros actores posibles de ser involucrados en el tema de la salud, particularmente en acciones preventivo-promocionales de salud bucal); 2) la acción clave para promover la salud integral es la educación para la salud desde una perspectiva ciudadana y, por ende, participativa. Es clave la técnica del cepillado y el uso del hilo dental, ya que es una estrategia educativa demostrativa que aplica y enseña el profesional, lo cual representa una inversión desde una mirada de costo-efectividad y el hecho de promover el cuidado y autocuidado de la salud bucal.
Pita-Fernández et al. 14 determinaron que los niños que no se cepillan los dientes tienen caries temporales (40 %). Los reportes muestran que la edad, la ingesta de dulces, el cepillado dental y la visita al dentista anualmente son indicadores de estado de bienestar en salud bucal. Mientras que Weler et al. 15, en Nueva Zelanda, afirmaron que los programas de atención médica moderna están conformados multidisciplinariamente (trabajo en equipo y sistema efectivo de comunicación interna), lo cual denota la calidad de los servicios brindados y la satisfacción por la atención recibida. De manera similar, Rivas-Nieto et al. 16) realizaron un estudio en Ancash y señalaron que las actividades que integran el trabajo de campo, la ayuda social y la investigación en salud son efectivas, e incluso recomendaron la participación de estudiantes de ciencias de la salud de diferentes universidades y enfatizaron la importancia de las intervenciones integrales, para lo cual realizaron campañas de salud bucal, sesiones educativas e investigación operativa. Carrillo y Romero 17 evaluaron la atención odontológica en el estado de Mérida, Colombia, y demostraron que la participación comunitaria debe ir más allá de acciones puntuales como la atención de salud bucal, por lo cual se deben incorporar la perspectiva y necesidades de sus usuarios y garantizar los mecanismos de participación y adecuación cultural, indispensables cuando se atiende a poblaciones dispersas o migrantes. La realidad demográfica de Ate-Vitarte y Santa Anita incluye grupos poblacionales similares a los descritos, ya que los pobladores son procedentes de la sierra o la selva del Perú y, usualmente, se encuentran asentados en zonas urbano-marginales de ambos distritos.
Por su parte, Alonso et al. 18, en Antioquía, afirmaron que la participación social es una alternativa, especialmente en comunidades desplazadas, porque el protagonismo comunitario contribuye a generar un entorno social favorable a los cambios. Así mismo, Tascón y Alonso 19, en Colombia, analizaron y demostraron que las creencias no son favorables en términos de prevención y control de caries. También Feingold y Nieto 20 evaluaron el impacto de un programa de educación para la salud bucodental en comunidades indígenas en México. Edelstein 21, en Nueva York, EE. UU., sostiene que una efectiva prevención de caries en la primera infancia requiere de la participación de los padres desde la etapa gestacional e involucra la participación no solo del dentista, sino de otros miembros del equipo de salud: asistentas sociales y enfermeras e incluso de promotores de salud. Además, Priya y Harikiran 22, en la India, evaluaron programas educativos en salud oral con el objetivo de ayudar a los responsables de las políticas sobre cómo asignar recursos, y concluyeron que los programas de salud oral más exitosos requirieron de la participación de las autoridades, gestores, líderes y demás personas del nivel local. Mientras que Misrachi y Zalaquett 23 demostraron la importancia de la adecuación de los programas en salud oral para las comunidades educativas con el fin de crear ambientes favorables y conductas saludables en los actores involucrados. Lazo 33 afirma que la salud es un reflejo de la transformación política, social y económica. Mientras que Cantarutti, Véliz y Guerra 34 sostienen que la implementación de políticas públicas en la salud bucal favorecería la salud de la población objetivo.
Por ello, en la labor preventiva también se detecta la labor asistencial de los profesionales del área y mencionan que las tres primeras causas de odontopatías son 1) caries dental, 2) gingivitis y enfermedades periodontales y 3) enfermedades de la pulpa y de tejidos periapicales (Tabla 3). Este resultado coincide con el estudio realizado por Alfonso 10, cuyos indicadores de salud bucal en Cuba muestran que hay correspondencia de las condiciones favorables de vida con los porcentajes bajos y viceversa. Rodríguez y Delgado 12 destacaron la complejidad y multicausalidad de las adenopatías, por ello mostraron que un punto de partida crucial es el diagnóstico de salud bucal, que es analizado de manera integral por todo el equipo (médicos de familia, odontólogos, laboratorio y enfermería, etc.). Es claro que el entorno y los estilos de vida son determinantes en la salud de las personas, por tal razón se requiere un equipo de profesionales con calidad de atención. Del mismo modo, Franco et al. 13 propusieron, en Colombia, tres fases en la implementación de políticas públicas: (a) diagnóstico de la población involucrada; (b) implementación del programa de promoción de la salud bucal (enseñanza-aprendizaje significativo) para adoptar conductas saludables; (c) evaluación del programa anual sobre salud oral. Al respecto, es comprensible la actitud del profesional, dado el proceso de crecimiento, desarrollo y maduración en que se encuentran los niños. Y, finalmente, León-Quenguan et al. 35 encontraron documentos relacionados con programas y planes nacionales, cuyos indicadores reflejan su cumplimiento, pero que, para ampliar los conocimientos, sugieren la participación activa del equipo multidisciplinario de salud oral mediante acciones educativas, preventivo-promocionales y clínica, según las necesidades.
Por tanto, los responsables de la gestión pública deben considerar lo siguiente: 1) La gestión de la promoción de salud bucal está en proceso inicial de abordaje. Se espera que en Ate-Vitarte y en Santa Anita los profesionales de la salud sean los gestores u operadores que lideren los espacios de salud bucal, cuya capacidad les permita utilizar la información y transformarla en herramientas de gestión para aplicarlas en diversos espacios. Esto generará alianzas con los representantes comunitarios y del sector privado: estrategias de corto, mediano y largo plazo a favor de la salud bucal de los ciudadanos. 2) Los resultados sobre promoción de la salud muestran cambios y mejora por la toma de decisiones bajo principios éticos como la responsabilidad, el respeto, la equidad e igualdad de género y el cumplimiento de metas. 3) La capacidad de gestión exige especializaciones teórico-prácticas, además de empoderarse en instrumentos de gestión. 4) Dada la etapa inicial de los procesos de implementación de mejoras, hay un progreso significativo en los espacios hospitalarios; por ello, la importancia del cambio de paradigmas de los gestores (directores y jefes), operadores (odontólogos) y del resto de los profesionales de la salud para que se sumen a la mejora continua. El abordaje de la salud bucal es parte de la salud integral.
En conclusión, en el marco de las políticas en salud, los responsables de la gestión pública, así como los operadores locales, cumplen un rol importante al velar por la salud bucal de las jurisdicciones en estudio. Y aunque presentan algunas limitaciones en cuanto a recursos y bienes, los cuales debilitan su ejercicio profesional, se reconoce el gran trabajo que realizan en estas zonas populares de Lima. Por tanto, la relevancia de la atención integral, además de identificar oportunamente los riesgos y daños en el proceso mediante el tamizaje regular y periódico en las instituciones educativas, así como el tratamiento preventivo de pacientes en los establecimientos de salud. Es necesaria la articulación intergubernamental e intersectorial, y en lo que se refiere a atención, es vital el compromiso de participar en el tratamiento y rehabilitación de la salud bucal de todos los involucrados de la sociedad. La cultura en salud para el cuidado y autocuidado es preponderante. Finalmente, es trascendental la planificación e incorporación de instrumentos de gestión hospitalaria, además de la necesidad de contar con políticas públicas en salud oral en la agenda nacional, dado que la salud bucal es parte de los estilos de la vida saludable de las personas en las distintas etapas de la vida. Ello implica un gran trabajo de todo el equipo de salud mediante la participación activa en las actividades asistenciales y preventivo-promocionales de manera efectiva. Es una gran responsabilidad la que recae sobre los stakeholders.