Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Acta Médica Peruana
versão On-line ISSN 1728-5917
Acta méd. peruana v.23 n.1 Lima jan./abr. 2006
SIMPOSIO
Manejo y tratamiento de la neumonía adquirida en la comunidad
Management and treatment of the community acquired pneumonia
Raúl Gutiérrez-Rodríguez1, Leslie Soto-Arquiñigo2
1. Médico Infectólogo, Instituto Nacional de Enfermedades Neoplásicas (INEN)
2. Médico Internista, Hospital Nacional Cayetano Heredia
INTRODUCCION
La mortalidad de la neumonía adquirida en la comunidad (NAC), en especial la neumocócica, es de alrededor de 5%; cuando se evidencia bacteriemia, hasta 20%; y, en casos de meningoencefalitis, 30%. Sin embargo, la mortalidad de la neumonía neumocócica puede llegar hasta 80% en pacientes inmunocomprometidos, esplenectomizados y ancianos.1-5
La incidencia anual de NAC en los adultos va de 1,6 a 13,4 por cada mil habitantes, con tasas más altas en los extremos de la vida y en varones.6,7 Por la diversidad de criterios diagnósticos existentes y debido a que la NAC no es una enfermedad de declaración obligatoria, muchos casos no se notifican. La incidencia de la NAC en la población adulta en nuestro medio es desconocida. La NAC tiene múltiples patógenos asociados por lo que es necesario conocer las condiciones epidemiológicas existentes para poder determinar así los patógenos específicos y orientar de esta manera la terapia antibiótica más adecuada.8
Diversos patógenos causan neumonía, algunos frecuentes y otros raros. Por tanto, son importantes los antecedentes personales, familiares, de viajes, costumbres, contacto y enfermedades coexistentes. En la Tabla 1 son consideradas las condiciones para pensar en un probable patógeno causante de NAC.

TRATAMIENTO
Es importante considerar en todo momento que la evolución de la NAC depende más del tratamiento inicial empírico que del conocimiento del patógeno causal; de ahí la importancia del tratamiento a utilizar. La mayoría de factores pronósticos identificados en la NAC en estudios previos ha sido confirmada desde hace unos 10 años, incluso se ha diseñado una regla de predicción de pronóstico que es relativamente fácil de realizar al momento de la presentación del paciente en el hospital.9 Esta regla identifica a pacientes en bajo riesgo de muerte dentro de los 30 días desde la presentación de la NAC y se basa en 20 predictores independientes de mortalidad que son de utilidad para la práctica clínica. Debido a la inexistencia de guías de referencia estándares, los instrumentos que tenemos ayudarán a valorar los riesgos de los pacientes y mejorar las decisiones sobre la hospitalización. A continuación, algunas recomendaciones previas al inicio de tratamiento de la neumonía.
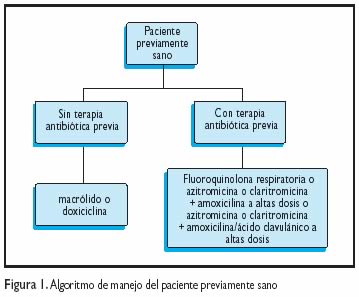
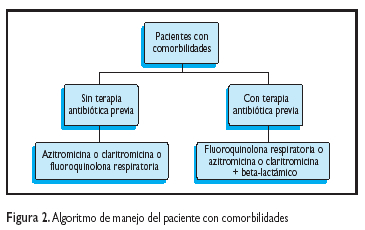
Determinar las condiciones preexistentes Si existen condiciones preexistentes que comprometan la vida del paciente durante el manejo ambulatorio, debe ser hospitalizado. Estas condiciones son: inestabilidad hemodinámica, condiciones coexistentes que requieran hospitalización, hipoxemia aguda, dependencia crónica de oxígeno, intolerancia oral. Criterios clínicos Dentro del juicio clínico, para una decisión adecuada, debe incluirse: descartar condiciones físicas frágiles, problemas sociales o psiquiátricos severos que comprometan el cuidado ambulatorio, situación inestable domiciliaria. Neumonía severa Se considera como severa una neumonía que presenta signos y síntomas sugestivos de bacteriemia asociada. Dependiendo de la población afectada, la neumonía neumocócica como complicación de una influenza es la primera causa de muerte de causa infecciosa en la mayoría de los casos. La mortalidad puede variar de acuerdo a los factores presentados en la Tabla 2. Sin un diagnóstico y abordaje terapéutico adecuados, la tasa de mortalidad de la NAC por neumococo es 35% a 45% dentro de las primeras 24 horas de la hospitalización. Adicionalmente, este índice se eleva en 10% a 15% pasadas las primeras 24 horas. Así, el 60% de las muertes ocurre dentro de los 5 días iniciales. En ocasiones, ni el abordaje terapéutico específico, ni el manejo de la condición crítica ha conseguido disminuir, de forma importante, la mortalidad precoz en los casos severos de neumonía neumocócica. Incluso, esto puede ocurrir aún cuando el tratamiento efectivo se ha iniciado en el primer o segundo día de la enfermedad. Por tanto, en cierto tipo de pacientes en particular, pareciera producirse tempranamente un punto de no retorno explicable por un fenómeno atribuible a una mayor respuesta inflamatoria del huésped frente al agente antimicrobiano. De esta manera, pareciera que la única posibilidad de mejorar los índices de mortalidad actual es el uso de medidas preventivas de desarrollo de cuadros severos mediante la vacunación antineumocócica para personas en riesgo. Siempre es importante determinar los factores de riesgo en la neumonía severa (Tabla 2). Después del quinto día de iniciado el tratamiento y con adecuada respuesta terapéutica es poco probable que se acentúe la tasa de mortalidad.5 Recomendaciones complementarias a realizar en pacientes con NAC10 Criterios de gravedad En las Figuras 1 y 2 son presentados los algoritmos de manejo clínico para pacientes sanos y con comorbilidad, respectivamente. Criterios de ingreso en UCI Siempre que se cumpla cualquiera de las tres premisas que se describen a continuación debería plantearse la posibilidad de ingreso en UCI y la decisión final será consensuada con el médico especialista en medicina intensiva de guardia. – Necesidad de ventilación mecánica, – Presión arterial sistólica menor o igual a 90 mmHg; – FR mayor o igual de 30; TERAPIA EMPÍRICA EN INMUNOCOMPETENTES Para el inicio de la terapia empírica en la NAC, se debe considerar si el paciente estaba aparentemente sano o tenía condiciones de comorbilidad. Las recomendaciones antibioticoterapia empírica inicial en la NAC en los adultos inmunocompetentes son presentadas en la Tabla 3. RECOMENDACIONES ACTUALES, SEGÚN EL NIVEL DE EVIDENCIA, SOBRE EL USO RACIONAL DEL TRATAMIENTO ANTIMICROBIANO 11 Streptococcus pneumoniae (neumococo) La sensibilidad de los aislados del neumococo para cefotaxima y ceftriaxona en infecciones que no comprometan las meninges, debería definirse como sigue: sensible, CIM de <1 µg/ mL; intermedio, CIM de 2 µg/mL, y resistente, con CIM > 4 µg/mL (A-III). Cefotaxima o ceftriaxona son los agentes preferidos por vía parenteral para el tratamiento de la neumonía neumocócica sin meningitis para cepas con sensibilidad reducida para la penicilina pero con CIMs para cefotaxima y ceftriaxona de < 2 µg/mL (B-III). La amoxicilina es el antibiótico de elección para el tratamiento oral que se asocien a cepas sensibles de neumococo (B-II). La terapia empírica inicial, previa a la disponibilidad de los cultivos en un paciente suficientemente enfermo como para ser hospitalizado, puede ser basada en combinación de un agente beta-lactámico más un macrólido o, una quinolona respiratoria sola (A-I). Si además el paciente reúne criterios de admisión en UCI y solo si no existe riesgo de infección por Pseudomonas, debería considerarse una combinación de un beta-lactámico más un macrólido o una quinolona respiratoria (B-III). Una vez que los datos de cultivo están disponibles y es conocido que el paciente tiene neumonía neumocócica más bacteriemia, sin evidencia de coinfección con otro patógeno, el tratamiento dependerá del reporte de sensibilidad Si el aislado es sensible a penicilina, puede utilizarse un solo agente beta-lactámico (penicilina G o amoxicilina) (B-II). Si el aislado es resistente a la penicilina, puede utilizarse cefotaxima, ceftriaxona o una quinolona respiratoria u otro agente sugerido por la prueba de sensibilidad in vitro (A-III). LEGIONELLA El tratamiento para la enfermedad de los legionarios es apropiado cuando existe evidencia epidemiológica de esta enfermedad, a pesar de pruebas diagnósticas negativas. (B-III). El tratamiento preferido en pacientes hospitalizados es azitromicina o una fluoroquinolona (moxifloxacina, gatifloxacina, levofloxacina) (B-II). Para los pacientes que no requieren hospitalización, los antibióticos de elección incluyen la eritromicina, doxiciclina, azitromicina, claritromicina o una fluoroquinolona (A-II). El tratamiento debería ser iniciado tan rápido como sea posible(A-II). INFLUENZA El tratamiento temprano con amantadina, rimantadina, oseltamivir o zanamivir (dentro de las 48 horas luego de la instalación de los síntomas) es efectivo en el tratamiento de Influenza A. En casos de Influenza B, son efectivos los agentes oseltamivir o zanamivir (B-I). El uso de estas drogas no es recomendable para casos de influenza no complicada con una duración de síntomas < 48 horas (D-I), pero estas drogas pueden usarse para reducir la diseminación viral en pacientes hospitalizados o con neumonía asociada a influenza (C-III). HERPES VIRUS Las neumonías causadas por virus varicela zóster o virus herpes simple deben ser tratadas con aciclovir por vía parenteral (A-II). Para el tratamiento de pacientes adultos con infecciones pulmonares por otros virus –parainfluenza, virus sincicial respiratorio, adenovirus, metaneumovirus, hantavirus o el agente de SARS (DI)– no existe un agente antiviral con eficacia establecida. TERAPIA EMPÍRICA El tratamiento empírico de superinfección bacteriana sospechada en casos de influenza, debe garantizar actividad contra S. pneumoniae, Staphylococcus aureus y Haemophilus influenzae. Los agentes a considerar son: amoxicilina-clavulánico; cefpodoxima, cefprozil, cefuroxima o una fluoroquinolona respiratoria (B-III). Las fluoroquinolonas (gatifloxacina, levofloxacina y moxifloxacina) están recomendadas para el tratamiento empírico inicial de pacientes ambulatorios seleccionados con diagnóstico de NAC (A-I). Otras opciones (macrólidos y doxiciclina) son generalmente preferidos para pacientes ambulatorios no complicados (A-I). Las fluoroquinolonas pueden usarse como monoterapia para pacientes con NAC que son admitidos en una sala de hospitalización (A-I). Las formas parenterales de su administración deben usarse como parte del tratamiento combinado en pacientes con NAC admitidos en una sala de UCI (C-III). El uso de macrólidos como monoterapia se recomienda solamente para pacientes ambulatorios selectos, tales como aquellos con buen estado de salud previo y sin tratamiento reciente con antimicrobianos (A-I). Se recomienda el uso de un macrólido más un beta-lactámico para el tratamiento empírico inicial tanto en pacientes hospitalizados como ambulatorios, en quienes la resistencia es un punto importante a considerar (A-I). AGRADECIMIENTO Los autores agradecen de forma especial al Dr. Ciro Maguiña Vargas por sus aportes y la revisión del presente trabajo. REFERENCIAS BIBLIOGRÁFICAS 1. Castillo-Urquioaga W, Concepción-Arteaga L, Zavaleta-Gutiérrez F, et al. Factores de riesgo de mortalidad hospitalaria en pacientes admitidos por neumonía adquirida en la comunidad en un hospital de Trujillo. Rev Soc Peru Med Intern. 1999; 12(4):5-10. 2. Bartlett JG, Mundy LM. Community-acquired pneumonia. N Engl J Med. 1995;333:1618-24 3. Fine MJ, Smith MA, Carson CA, et al. Prognosis and outcomes of patients with community-acquired pneumonia: a metaanalysis. JAMA. 1996;275:114-41. 4. Ortega H y col. Neumonía e infecciones infrecuentes del pulmón. En: Vélez H. Rojas W, Borrero J, Restrepo J, ed. Fundamentos de Medicina: Neumología. 5ª edición. Colombia. Corporación para Investigaciones Biológicas 1998;117-154. 5. Cornejo-Giraldo MP, Salinas-Gamero JE. Neumonía neumocócica. Arequipa, Enero 1996. Disponible en: http://www.ucsm.edu.pe/ciemucsm 6. Woodhead MA, Mc Farlane JT, Mc Craken JS, Rose DH, Finch RG. Prospective study on the aetiology and outcome of pneumonia in the community. Lancet. 1987;1:671-4. 7. Grupo de Trabajo de la Asociación Latinoamericana del Tórax (ALAT). Actualización de las recomendaciones ALAT sobre la neumonía adquirida en la comunidad. Arch Bronconeumol. 2004;40(8):364-74. 8. Luna CM, et al. Neumonía adquirida en la comunidad. Guía practica elaborada por un Comité Intersociedades. Medicina. 2003;63:319-343. 9. Fine MJ, Auble TE, Yeale DM, et al. A prediction rule to identify low-risk patients with community-acquired pneumonia. N Engl J Med. 1997;336:243-50. 10. Bembibre-Vázquez L, Lamelo-Alfonsín F. Neumonía adquirida en la comunidad. Guías Clínicas en Atención Primaria. Guías Clínicas. 2003;3(46):1-7. 11. Mandell LA, Barlett JG, Dowell SF, File TM, JR, Musher DM, Whitney C. Update of Practice Guidelines for the management of community-acquired pneumonia in immunocompetent adults. Clin Infect Dis. 2003;37:1405-33. 12. Bartlett JG, Breiman RF, Mandell LA, File TM Jr. Community acquired pneumonia in adults: guidelines for management. Clin Infect Dis. 1998;26:811-38. 13. Bartlett JG, Dowell SF, Mandell LA, File TM Jr, Musher DM, Fine MJ. Practice guidelines for the management of community acquired pneumonia in adults. Clin Infect Dis. 2000;31:347-82. 14. Metlay JP, Fine MJ. Testing strategies in the initial management of patients with community-acquired pneumonia. Ann Intern Med. 2003;138:109–18. 15. Halm EA, Teirstein AS. Management of community-acquired pneumonia. N Engl J Med. 2002;347:2039–45. Correspondencia: Dr. Raúl Gutiérrez Rodríguez 
importante es la aportada por la tinción de Gram.
– Shock séptico.
– Compromiso pulmonar multilobar;
– PaO2/FiO2 < 250.
– PA diastólica menor o igual de 60 mm Hg;
– BUN mayor de 19,1 mg/dL;
– disminución del nivel de conciencia.
Departamento de Docencia, Investigación y Atención en Especialidades Médicas.
Oficina 230. Area de Infectología. Instituto de Enfermedades Neoplásicas
Av. Angamos Este 2520. Lima 34, Perú.
rgutierrez@inen.sld.pe














