Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Acta Médica Peruana
versión On-line ISSN 1728-5917
Acta méd. peruana v.24 n.1 Lima ene./abr. 2007
REPORTE DE CASOS
Síndrome de Stevens-Johnson y necrólisis epidérmica tóxica por profilaxis con TARGA en el Hospital Nacional Almanzor Aguinaga Asenjo, Lambayeque, Perú
Stevens Johnson syndrome and toxic epidermal necrolysis induced by HAART prophylaxis in the National Hospital Almanzor Aguinaga Asenjo, Lambayeque, Perú
Victor A. Soto Cáceres1, Rosa E. Rodríguez Barboza2
1. Jefe Oficina Inteligencia Sanitaria. Hospital Nacional Almanzor Aguinaga. ESSALUD, Chiclayo. Profesor Principal de la Facultad de Medicina de la Universidad Nacional Pedro Ruiz Gallo, Lambayeque.
2. Jefa del servicio de Dermatología de la Red Asistencial. Lambayeque. Perú. Profesor de la Facultad de .Medicina de la Universidad Nacional Pedro Ruiz Gallo, Lambayeque.
RESUMEN
Síndrome de Stevens-Johnson (SSJ) y necrólisis epidérmica tóxica (NET) son reacciones inflamatorias agudas originadas por hipersensibilidad (reacción inmunológica), que incluye piel y membranas mucosas. Se presenta un caso de reacción adversa medicamentosa en un paciente varón de 25 años, que recibió profilaxis con Terapia Antiretroviral de Gran Actividad. Presentó exantema, que progresa a SSJ y evoluciona a NET. Permaneció en cuidados intensivos, presentando diversas complicaciones; fallece con sepsis.
Palabras claves: síndrome Stevens-Johnson; necrólisis epidérmica tóxica; reacción medicamentosa.
ABSTRACT
Stevens-Johnson syndrome (SJS) and Toxic Epidermal Necrolysis (TEN) are acute inflammatory reactions due to hypersensitivity and inmunological responses that involves skin and mucous membranes. Adverse effects of antiretroviral drugs in a 25 year old male who received Highly Active Anti-Retroviral Therapy as prophylaxis were diagnosed. He had exanthema that progresse to SJS and advanced to TEN. He was in an Intensive Care Unit, but he had several complications and died with sepsis.
Key words: Stevens-Johnson syndrome; toxic epidermal necrolysis; adverse effects.
INTRODUCCIÓN
El síndrome de Stevens-Johnson (SSJ) es un cuadro de hipersensibilidad desencadenado por infecciones y/o drogas con lesiones ampollares en la piel y mucosas acompañado de estomatitis, oftalmia y otros síntomas sistémicos. Puede evolucionar a la fase de necrólisis epidérmica tóxica (NET), siendo su patogénesis desconocida 1,2.
El SSJ y NET ocurren en todas las edades y en ambos sexos, tiene una incidencia reportada por la literatura en 1,2 a 6 casos por millón de personas al año, pero a pesar de su baja frecuencia tiene gran importancia por las graves secuelas y mortalidad que produce la que se estima entre 5 y 40%1,2.
La enfermedad tiene un comienzo repentino, con fiebre de 39 a 40 °C, dolor de cabeza, malestar, dolor de garganta y boca. La estomatitis es un síntoma precoz, con vesículas sobre los labios, lengua y mucosa oral, se agrava con pseudomembranas y ulceraciones que hacen difícil la alimentación e ingestión de bebidas2. La cara, manos y pies están invadidos por una erupción vesícula-ampollar, con inflamación de algunos o todos los orificios, boca, nariz, conjuntivas, uretra, vagina y ano.
En la NET, 80% de los casos se deben a reacción adversa medicamentosa (RAM), en cambio cuando es solo SSJ es 50%; los medicamentos más comunes son sulfonamidas, anticomiciales, alopurinol, clormezanona, pirazolonas, oxicams, y AINE, incluyéndose antiretrovirales como la nevirapina2,3.
El objetivo de la comunicación del presente caso clínico es destacar la importancia del reconocimiento precoz de las reacciones medicamentosas como fundamental en el inicio del tratamiento oportuno. La rápida suspensión del medicamento involucrado es probablemente la medida más importante para reducir la morbimortalidad1.
DESCRIPCIÓN DEL CASO
Paciente varón de 25 años de edad, natural de Trujillo, procedente de Chiclayo, es admitido en emergencia del Hospital Nacional Almanzor Aguinaga (HNAAA), por presentar fiebre y exantema proximal en un 50% de super ficie corporal, el cual fue diseminándose distalmente a todo el cuerpo.
Antecedentes familiares: hermana con asma y alergia a penicilina, madre con antecedente de reacción adversa a medicamentos.
Antecedente farmacológico y enfermedad actual: uso de tratamiento antiretroviral de gran actividad con el producto Duovir N (lamivudina 150 mg, nevirapina 200 mg y zidovudina 300 mg) desde hace 15 días, como profi- laxis frente a agresión por un desconocido con jeringa descartable usada, y ante el temor de contagio por VIH.
Simultáneamente fue vacunado contra sarampión - rubéola (SR). Siete días después de inicio de tratamiento antiretroviral presenta, fiebre y vesículas pequeñas con base eritematosa distribuidas en todo el cuerpo consideradas como reacción a la vacuna aplicada. Posteriormente se produce exacerbación y aparición de ampollas y bulas que toman 2/3 superior del cuerpo, acompañado de erosiones en mucosas y eritema conjuntival en ambos ojos, por lo que es derivado a emergencia del HNAAA, planteándose como hipótesis diagnóstica: reacción adversa a medicamentos, descartar reacción a la vacuna SR.
Ingresa con presión arterial 120/70 mm de Hg, pulso de 78 por minuto, y con Tº 40ºC. Analítica sanguínea: hemograma: leucocitos 10 100, segmentados 71%, linfocitos 21%, monocitos 6%, linfocitos atípicos 2%; hematocrito 40%, hemoglobina 13,6 g, plaquetas 269 000; glicemia: 7,0 mmol/lt, creatinina 56 umol/lt, urea 3,6 mmol/lt.
Se le indica tratamiento con antihistamínicos y pulsoterapia EV con corticoides, sin mejoría. Es evaluado por médico Dermatólogo el que diagnóstica reacción adversa probable a droga antirretroviral y síndrome de Lyell o NET, prescribiendo soporte nutricional, hidroelectrolítico, cuidados de gran quemado en UCI, pulsoterapia y antihistamínicos.
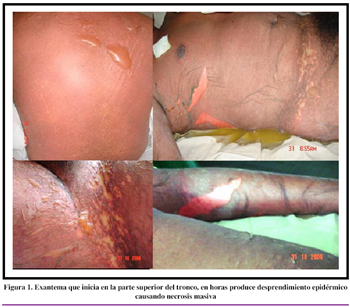
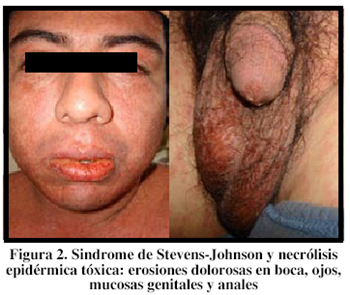
A las 24 horas después del ingreso presentó hiperpigmentación, bulas y desprendimiento cutáneo en sábana (Nikolsky positivo) en un 90% de superficie corporal, respetando la piel cabelluda. Es hospitalizado en la Unidad de Cuidados Intensivos (UCI) con los diagnósticos de NET, sepsis dérmica y urinaria, deshidratación severa y trastorno electrolítico caracterizado por hipernatremia, hiperkalemia e hipocalcemia. Ver Figuras 1 y 2.
Tratamiento: hidratación endovenosa (EV), cuidados de gran quemado, solucortef 250 mg EV C/12 hrs. clorfeniramina c/ 6 hrs EV, ranitidina 50 mg Ev c/12 hrs. gentamicina ungüento, celoxan gotas oftámicas. Se añadió al tratamiento antibioticoterapia de amplio espectro (vancomicina, imipenem, fluconazol) e inmunoglobulina G IV (0,75 g/kg/d x 7 días).
Evoluciona desfavorablemente durante su estancia teniendo como complicaciones:
Neumotórax derecho, insuficiencia respiratoria aguda, choque séptico, falla multiorgánica, neutropenia al octavo día del ingreso.
Se aplica transfusión de plaquetas al 12º día del ingreso, sus análisis indicaron: leucocitos 3 300: 54% segmentados, 22% abastonados, 21% linfocitos, monocitos 3%; hematocrito 26%, hemoglobina 8,5 gr, Plaquetas 3 650.
Ultimos exámenes auxiliares a los 14 días del ingreso: leucocitos 920: segmentados 65%, abastonados 25%, linfocitos 10%; hematocrito 27%, hemoglobina 8,5 gr, plaquetas 51 000; hemocultivo negativo. Fallece a los 14 días de su ingreso al hospital por sepsis de foco dérmico, con falla multiorgánica y neutropenia.
DISCUSIÓN
En 1956, Alan Lyell acuñó el término NET para describir cuadros caracterizados histológicamente por necrosis de la epidermis y clínicamente por una epidermólisis difusa, con exfoliación y/o formación de lesiones bulosas, además de manifestaciones no cutáneas, lo que provoca trastornos hidroelectrolíticos, de termorregulación e hipercatabolismo; en suma, como un gran quemado4.
La NET se manifiesta como erosiones dolorosas en la boca, los ojos, así como en mucosas genitales y anales; después, aparece una erupción, sobre todo en la piel de la parte superior del tronco y la raíz de los miembros. Esta erupción está conformada por manchas purpúricas, escamas y muy rara vez un exantema escarlatiforme que surgen en un lapso de 2 a 3 días, e incluso en horas, debido al desprendimiento marcado por la necrosis masiva. Casi todo el revestimiento puede desprenderse, excepto el cuero cabelludo. Provoca fiebre elevada y desordenes hidroelectrolíticos, además de daños digestivos, pulmonares, renales y hematológicos. NET es mortal en 25 – 30% de los casos, casi siempre por infección, insuficiencia respiratoria aguda o afectación polivisceral. SSJ produce lesiones cutáneas y mucosas semejantes pero la piel desprendida es inferior al 10% de la superficie corporal. El pronóstico depende de la superficie cutánea afectada, la edad, los daños viscerales y las enfermedades preexistentes.
Es importante tener en cuenta para el diagnóstico diferencial con epidermólisis estafilocócica, eritema polimorfo y pénfigo vulgar1,5.
El aspecto anatomopatológico en NET y SSJ es idéntico, consta de necrosis epidérmica tóxica por lo se debe hacer una correlación clínica para establecer el diagnóstico1,5. Son los fármacos, con mayor frecuencia los que inducen estos síndromes. El tiempo entre la toma del medicamento y la aparición de la reacción puede ser de 7 a 21 días5.
Los casos de SSJ se presentan en la literatura en forma ocasional6,7. En el Perú se han descrito recientemente dos casos: una mujer de 26 años con infección por VIH, tuberculosis, y con TARGA, presentó un SSJ que se hospitaliza con notables lesiones dérmicas, fiebre y lesiones en cavidad oral; con tratamiento antibiótico, soporte nutricional, suspensión de TARGA, evolucionando favorablemente8; y un varón de 39 años con infección VIH y TARGA, ingresa por odinofagia, sin lesiones dérmicas, luego evoluciona con fiebre, lesiones ampulares y desprendimiento de piel de 80 a 90% de superficie corporal concomitante a hepatitis tóxica. Recibió tratamiento en UCI con inmunoglobulinas presentando mejoría9.
Las terapias usualmente empleadas incluyen la de apoyo general, suspensión de fármacos potencialmente gatillantes, antibióticos (en caso necesario) y esteroides. Existen también algunas comunicaciones del uso de pentoxi filina, no contando ésta ni los corticoesteroides con una demostración categórica de su eficacia. Dado el avance en el conocimiento de la fisiopatología de la NET y el conocido efecto inmunomodulador de las inmunoglobulinas intravenosas (IGIV), se ha sugerido en recientes publicaciones su utilidad en el tratamiento de estos pacientes. Es conocido el rol inmunomodular de las inmunoglobulinas IV (IGIV), en patología como el síndrome de Guillain Barré y la hepatitis autoinmune, observándose beneficio inclusive en pacientes con SIDA10.
El caso clínico describe RAM a drogas antirretrovirales utilizada como profiláctico en paciente inmunocompetente. La nevirapina, con dosis estandarizada de 200 mg cada 12 h, ocasiona efectos adversos como hepatotoxicidad, rash (presentándose dentro de las primeras semanas de tratamiento), también SSJ y NET11.
En 1998 se tenían reportados 20 casos del SSJ entre personas con tratamiento de nevirapina12; otros estudios advierten el riesgo de los antirretrovirales, en forma especial la nevirapina como efectos tóxicos o RAM13-16.
El paciente recibió TARGA y no el esquema propuesto en la directiva del MINSA para Manejo Posexposición en trabajadores de salud16, ni en el Protocolo de Tratamiento Antirretroviral de EsSalud17,18 los que consideran como profilaxis en fuente desconocida solamente el uso de zidovudina más lamivudina por 4 semanas.
Otro aspecto de destacar es que recibió simultáneamente al inicio de TARGA la vacuna SR, ocasionando demora en el diagnóstico por atribución del efecto de la vacuna a la reacción medicamentosa, mientras el paciente continuaba con TARGA a pesar del inicio de las lesiones, que tuvieron evolución progresiva desde exantema localizado en tronco a SSJ y NET.
Se concluye que se debe tener en cuenta la existencia de RAM cuando se utiliza drogas antiretrovirales en especial la nevirapina y suspender su uso en cuanto se presente.
REFERENCIAS BIBLIOGRÁFICAS
1. Roujeau JC, Stern RS Severe adverse cutaneous reactions to drugs N Engl J Med 1994;331(19):1272-1285. [ Links ]
2. Roujeau JC, Kelly JP, Naldi L, Rzany B, Stern RS, Anderson T, et al. Medication use and the risk of Stevens Johnson syndrome or toxic epidermal necrolysis. N Engl J Med 1995:333(24):1600-1607 [ Links ]
3. Crosi A, Borges GS, Estévez CF Reacciones medicamentosas adversas graves: Síndrome de Stevens Johnson y necrólisis epidérmica tòxica. Rev Med Uru 2004;20:172-177. [ Links ]
4. Rzany B. Incidence of Stevens-Johnson Syndrome and toxic epidermal necrolysis in patients with the acsquired inmunodeficiency syndrome in Germany. Arch Dermatol 1993;129:1059-1061. [ Links ]
5. Torres V, Camacho F, Mihm M, Sober A, Sánchez I. Dermatologia práctica Ibero- Latinoamericana. Primera edición. Vicente Torres Lozada Nieto Editores, SA de CV Editores, Mexico DF. 2005:463-464. [ Links ]
6. Pacheco A L, Sánchez S, M y Sánchez P, D. Síndrome de Stevens-Johnson: Presentación de un caso. Rev Cub Pediatr. 2001; .73 (4) :240-244. [ Links ]
7. Aburto Cm Torres Rm Caro A, Salinas E. Síndrome de Stevens – Jhonson asociado a infección por Micoplasma pneumoniae y virus herpes. Folia Dermatol. Mayo-agosto 2005; 16(2): 81-84. [ Links ]
8. Hospital Nacional Dos de Mayo. Servicio de Enfermedades Infecciosas y Tropicales. Sala Santa Rosa II disponible en http://www.minsa.gob.pe/h2demayo/Casos/casoclinico06090601.pdf [ Links ]
9. Gutiérrez R R , Maguiña V C. Caso Clínico disponible en : http://www.upch.edu.pe/Tropicales/telemedicinatarga/CASOSDESARROLLADOS/INNTR/casoclinico1Raul.ppt [ Links ]
10. Viard I, Wehrli P, Bullani R, Schneider P, Holler N, Salomon D et al. Inhibition of toxic epidermal necrolysis by blockade of CD95 with human intravenous immunoglobulin. Science 1998; 282: 490-3 [ Links ]
11. Guideliness for the Use of Antiretroviral agents in HIV- 1 Infected Adults and Adolescents October 10 2006. [ Links ]
12. Higleyman L. Efectos secundarios de los fármacos anti VIH, Boletín de Tratamientos Experimentales Contra el SIDA, por la Fundación anti-SIDA de San Francisco. Disponible en: http://www.sfaf.org/tratamiento/betaespanol/s598/s5985.html
13. Caffarati M, Briñón MC. Nevirapina: advertencia sobre riesgo de hepatotoxicidad y reacciones dérmicas graves. Universidad Nacional de Córdoba Facultad de Ciencias Químicas Departamento de Farmacia Centro de Información sobre medicamentos Boletín Nevirapina 2004 pdf. [ Links ]
14. Nevirapina: características generales, disponible en http://www.ctv.es/USERS/fpardo/vihnevi.htm [ Links ]
15. AIDS info. Efectos secundarios de los medicamentos contra el VIH. Erupción cutánea. 2005. Disponible en http://aidsinfo.nih.gov16 [ Links ]
16.Garcia IJ, Roujeau JC, Cruces PM. Necrólisis epidérmica tóxica y Sindrome Stevens-Johnson clasificación y actualización terapeútica. Actas Dermatosifiliograf 2000; 91:541-551. [ Links ]
17. MINSA Directiva Sistema de Manejo Post Exposición Ocupacional al Virus de inmunodeficiencia Humana en los Trabajadores de Salud Disponible en: http://www.minsa.gob.pe/portal/03Estrategias-Nacionales/03ESN-ITSSIDA/esn-vihdoc.asp [ Links ]
18. Essalud. Gerencia de Atención Primaria. Gerencia de División de Prestaciones. Protocolo de Tratamiento Antiretroviral para pacientes adultos con Infección por VIH SIDA 2006. [ Links ]
CORRESPONDENCIA Victor Soto Caceres
Recibido: Setiembre 2006
Aprobado: Diciembre 2006