INTRODUCCIÓN
El 11% de los neonatos en el mundo nacen prematuros, con un amplio rango que varía entre el 5% en países europeos y 18% en países africanos 1. En los últimos años, la sobrevida tiende a ser mejor en edades gestacionales extremas. No obstante, las condiciones de inmadurez frecuentemente derivan en severa morbimortalidad 2,3,4, siendo para algunos países la segunda causa de muerte en menores de 5 años 1.
Entre las causas más frecuentes de morbilidad neurológica del prematuro destacan la hemorragia intraventricular (HIV), la vasculopatía lenticulo estriada (VLE), leucomalacia periventricular (LPV), meningitis y otras lesiones de la sustancia blanca 5,6.
La incidencia de HIV ha disminuido a través de las últimas décadas. Actualmente, la frecuencia varía entre 20% a 30% en los prematuros menores de 1500 g, pudiendo llegar a 45% en prematuros extremos menores de 1000 g 5,2,7.
En el Perú, Guillén en el 2004, en el Hospital Cayetano Heredia de Lima (HCH), reportó una incidencia de 44.4% en menores de 34 semanas 8. Posteriormente, Castañeda en el 2007, reportó 30.8% en menores de 1500gr, en el Hospital Guillermo Almenara 9, y ese mismo año Medina registró una incidencia de 34.7% en menores de 34 semanas en el HCH 10. Recientemente, Medina en el 2018, encontró una incidencia de 18.4%, en menores de 1500gr, en el Instituto Materno Perinatal 11 y Zea en el 2019, en un estudio multicéntrico en Lima, reportó 19,2% en menores de 1500 g 12.
La patogénesis de la HIV es multifactorial, y se relaciona con la fragilidad de la vasculatura cerebral profunda, la fluctuación del flujo sanguíneo cerebral y los trastornos de la coagulación 7,13. Con frecuencia ocurre entre las 24 y 32 semanas de gestación y durante los primeros tres días de vida 5. Sin embargo, en algunas observaciones nacionales se encontró mayor frecuencia después de las 72 horas de nacimiento 14.
Varios factores de riesgo se han descrito en la patogenia de la HIV, tanto de origen cerebral como sistémico, y aunque, se reconoce su importancia, pocas veces se realiza la prevención y vigilancia de las causas subyacentes 7,2,3.
Considerando la escasa información de la HIV en prematuros extremos en nuestro país y su impacto en la morbimortalidad neonatal, en este estudio se plantea determinar la incidencia hospitalaria, los factores relacionados y el comportamiento clínico en los prematuros extremos.
MATERIAL Y MÉTODOS
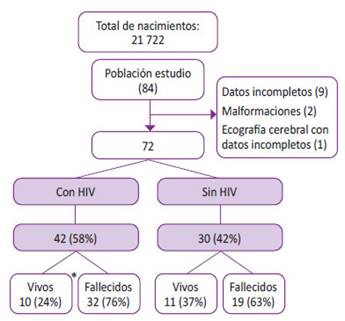
Se trata de un estudio observacional, descriptivo, longitudinal, de cohorte retrospectiva que incluyó a los prematuros menores de 28 semanas, que sobrevivieron al primer día de vida, examinados con ecografía cerebral, nacidos en el Hospital Cayetano Heredia y atendidos en la unidad neonatal de enero del 2013 a diciembre del 2017. Se excluyeron los neonatos con malformaciones cerebrales severas y aquellos con datos incompletos.
De acuerdo con el protocolo de diagnóstico neurológico, las ecografías cerebrales son realizadas por neurólogos pediatras en los prematuros menores de 28 semanas. Se realizan durante los primeros 3 días, al quinto y al séptimo y luego cada semana hasta el egreso, en los casos severos se realizan con mayor frecuencia.
Para este estudio, se consideraron malformaciones cerebrales severas a todas aquellas que podían presentarse con dilatación ventricular, tales como holoprosencefalia, esquizencefalia, hidrocefalia congénita y agenesia de cuerpo calloso.
Para determinar la extensión del sangrado, se utilizaron los criterios diagnósticos modificados por Volpe, el grado I representa hemorragia confinada a la matriz germinal subependimaria, grado II a la hemorragia dentro de los ventrículos laterales sin dilatación ventricular, grado III, la hemorragia que resulta en dilatación ventricular y/o hemorragia mayor del 50% del volumen ventricular. Las complicaciones son la hidrocefalia poshemorrágica (HPH) y el infarto hemorrágico periventricular (IHP).
La severidad se definió entre leve y severa. La leve, incluyó grados I y II y la severa incluyó grado II con IHP o HPH, grado III con o sin IHP o HPH. Con relación al momento de ocurrencia de la HIV, se consideró temprana, aquellas que ocurrieron las primeras 72 horas de vida y tardías las que se produjeron pasadas las 72 horas.
El proyecto fue aprobado por el comité de ética del HNCH y la base de datos fue confidencial y analizada con el programa estadístico STATA versión 13. La información se presentó con medias y medidas de dispersión para las variables numéricas, y frecuencias para las variables categóricas. La asociación entre la HIV, las características maternas y las neonatales se verificó con la prueba de Chi cuadrado, prueba Exacta de Fisher y análisis de varianza; para las variables numéricas continuas con distribución normal. Se aplicó el análisis de supervivencia de Kaplan-Meier y finalmente, se determinó los factores que afectan a este tiempo de supervivencia sin HIV con la prueba de log-rank y con una regresión de Cox.
RESULTADOS
Durante el periodo de estudio nacieron 21 722 neonatos en el HCH, de los cuales 84 fueron prematuros menores de 28 semanas. Se incluyeron 72 niños (85%, 72/84) de 24 a 27 semanas gestacionales, siendo excluidos 12 prematuros por datos incompletos y falta de ecografía cerebral (Gráfico 1).
La relación varón/mujer fue 1.6, la frecuencia de HIV fue 58.3% (42/72), de los cuales, en la forma temprana fue 52.4% (22/42) y en la tardía 47.6% (20/42). Entre las características generales, se observó la edad materna promedio en 26 años (DE=7.317738433), primiparidad 40.3% (29/72), con gestación única 87.5 % (63/72), trabajo de parto activo 61.1% (44/72), el parto por cesárea ocurrió en 91.7% (66/72). Asimismo, se encontró corioamnionitis histológica en 40.3% (29/72) y sepsis neonatal temprana en 87.5% (63/72).
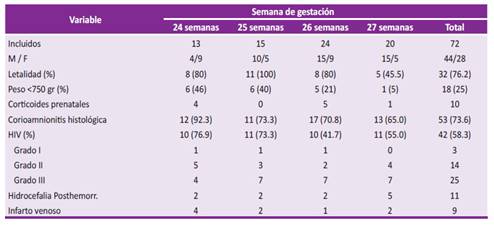
Los grados de HIV se distribuyeron como sigue, grado I se presentó en el 7.1% (3/42), el grado II en 33.3% (14/42), y grado III en 59.5% (25/42), la HIV tendió a ser menos frecuente cuanto mayor fue la edad gestacional (p=0.0221). Los casos severos correspondieron al 64% (27/42). La letalidad fue 76% (32/42), con tendencia a disminuir conforme aumento la edad gestacional (p=0.0267) (Tabla 1).
La HPH se presentó en 26% (11/42) y el IHP en 21.4% (9/42). Otros compromisos neurológicos fueron la leucomalacia periventricular, el infarto cerebral, la vasculopatía lenticuloestriada y el hematoma subdural (Tabla 1).
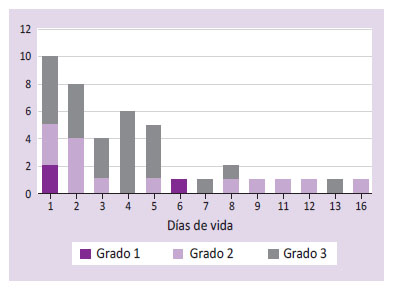
Con relación al momento de ocurrencia del sangrado, el 52% (22/42) lo presentaron durante las primeras 72 horas de vida. Pasadas las 72 horas, la hemorragia se siguió identificando hasta el día 16 de vida, de acuerdo con la distribución observada en el Gráfico 2.
Los factores asociados con la HIV temprana fueron la gestación única (p=0.001), el trabajo de parto activo (p=0.041), la edad entre 24 y 25 semanas gestacionales (p=0,012), el peso menor de 750gr (p=0.009) y la hiperbilirrubinemia (p=0,023). Para la HIV tardía, solo se asoció la edad de 26 a 27 semanas gestacionales (p=0,012) (Tabla 2).
Tabla 2 Características maternas y neonatales de prematuros menores de 28 semanas expuestos a HIV
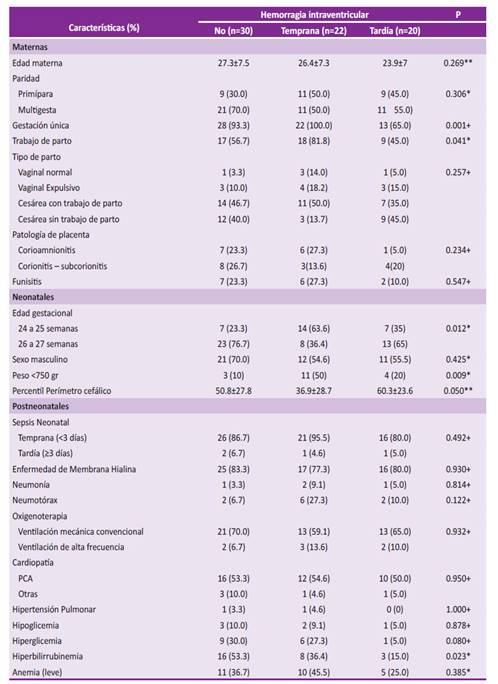
*chi cuadrado, +Exacta de Fisher, **ANOVA
En la Tabla 3, se presentan los factores de riesgo asociados con la HIV observados durante todo el periodo de hospitalización. Los niños que nacieron de madres con trabajo de parto activo tuvieron 2 veces más riesgo de HIV (HR=2.15, IC95%=1.02- 4.51); con neumotórax, 3 veces más riesgo de HIV (HR=2.85, IC95%=1.08-7.49) y el grupo de 750 a 1000 gr. tuvieron un riesgo de HIV casi 4 veces más con respecto a los que pesaron más de 1000 gr. (HR=3.76, IC95%=1.11-12.7), y los que pesaron menos de 750 gr tuvieron un riesgo mayor de 13.5 veces más con respecto a los que pesaron más de 1000 gr (HR=13.5, IC95%=2.17-83.6).
Tabla 3 Factores asociados a la presencia de HIV dentro de los 21 días postparto
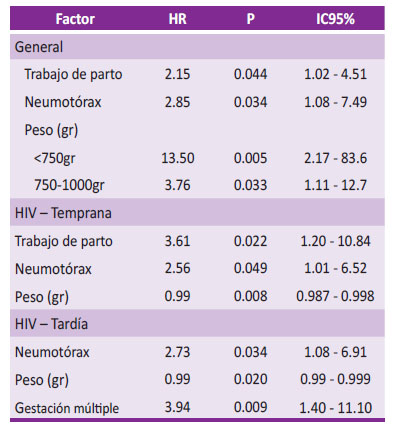
Regresión de COX: HR=Hazard ratio
Los factores asociados a la HIV temprana, fueron el trabajo de parto activo cuyo riesgo fue 3.6, mayor que para la HIV en general, el neumotórax 2.5, similar al riesgo de HIV general. El peso se analizó como variable continua, y su riesgo (HR) fue menor de 1, indicando una relación inversa, es decir que a mayor peso menor riesgo de HIV temprana y viceversa, en proporción por cada 100 gr. menos de peso el riesgo de HIV temprana EG: 24 a 25 sem. aumenta 10% (Tabla 3).
Para HIV tardía, los factores fueron la gestación múltiple, con 4 veces mayor riesgo que para gestación única (HR=3.94, IC95%=1.4-11.1), el neumotórax, con un riesgo de 2.7 similar a la HIV temprana y general, y el peso en gramos tuvo riesgo significativo, por cada 100 gramos menos de peso el riesgo aumentará un 10% (Tabla 3).
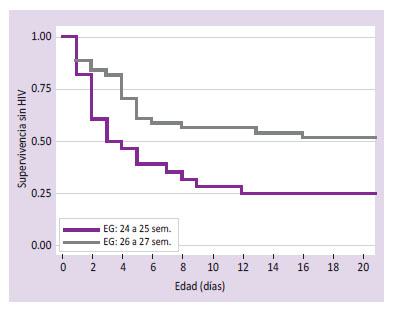
Para el análisis de supervivencia, el evento de interés fue la presencia de HIV dentro de los 21 días de nacido. En la Figura 1, se muestra que los bebés de 24 a 25 semanas de gestación presentaron mayor riesgo de HIV (log-rank, p=0.011), observándose que, a los 11 días de nacido, el riesgo de HIV fue 71.4% frente a 43.2% en los prematuros de 26 a 27 semanas.
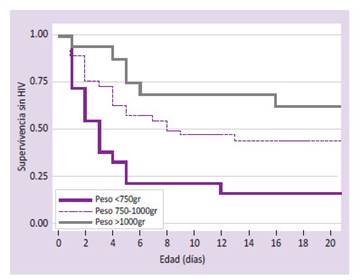
En la Figura 2, se observa que a menor peso, mayor riesgo de HIV, es decir, los bebés con menos de 750 gr o entre 750 y 1000 gr de peso tienen mayor riesgo de HIV respecto a los de más de 1000 gr (p=0.001 y p=0.011 respectivamente), observándose que a los 11 días de nacido, la probabilidad de sangrado en menores a 750 gr fue 77.8%, 52.6% entre los de 750 a 1000 gr, y 31.3% en mayores a 1000gr.
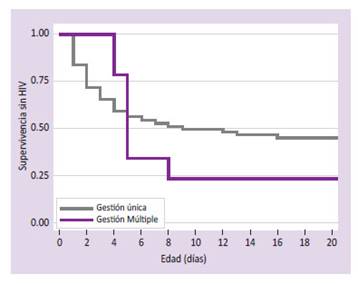
En la Figura 3 se observa que los RN de madres con gestación única tuvieron un riesgo de HIV menor con respecto a las madres de gestación múltiple (p=0.002), considerando que para HIV tardía a los 7 días un bebé por gestación múltiple tendrá una probabilidad de 66.7% de tener HIV frente a un 47.6% en los niños por gestación única.
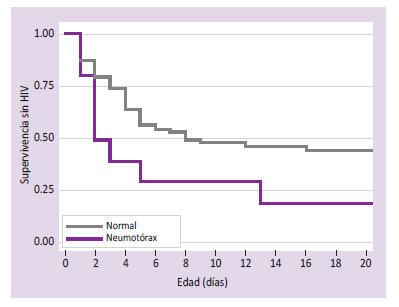
Empleando el modelo de Cox, se observa que la ocurrencia de neumotórax deriva en mayor riesgo de HIV (p=0.034) considerando los variables de peso y trabajo de parto. Asimismo, la variable trabajo de parto fue de riesgo cuando se asoció con peso y presencia de neumotórax (p=0.044).
DISCUSIÓN
Presentamos un estudio peruano sobre HIV en prematuros extremos, menores de 28 semanas gestacionales, con la finalidad de demostrar la incidencia hospitalaria y las características clínicas, que permitan su vigilancia, control y prevención.
Los resultados muestran que la HIV en PT28 es muy frecuente, severa y relacionada con la inmadurez cerebral. Se postula que algunos factores obstétricos y de manejo hospitalario pudieran tener un rol decisivo en la génesis de la enfermedad.
Características de la población
La mayoría de los niños nacieron de mujeres en edad femenina fértil, cuyas características están de acuerdo con la población materna asignada al hospital. Llamo la atención la gran frecuencia de sepsis neonatal temprana, que probablemente se antecede de corioamnionitis histológica e inducción del trabajo de parto por activación de las prostaglandinas, mecanismo muy importante que ha sido descrito por varios autores 15,6. No obstante, la proporción de corioamnionitis podría ser mayor si se hubieran examinado todas las placentas. Este concepto abre una gran oportunidad para la prevención y detección oportuna.
Incidencia / Frecuencia
La frecuencia de HIV fue 58% (42/72), muy elevada, considerando que las cifras internacionales, varían entre 39% y 45% para el mismo grupo etario 5,7,17,18, lesiones intensas del tejido cerebral inmaduro que advierten sobre varios posibles factores como el control prenatal, rol de las infecciones maternas, clampaje tardío de cordón umbilical y uso de corticoides prenatales 19. En el mismo centro hospitalario, Guillén en el 2004, encontró una frecuencia de 57.1 % (20/35) y en el estudio de Medina del 2018, en el Instituto Materno Perinatal de Lima presentó una frecuencia de 31.3% 8,11 que plantea la posibilidad de diferencias en el manejo perinatal. Cabe resaltar que la población estudiada en el periodo de 8 años (2008-2016) fue de 2095 prematuros. El grupo de estudio incluyó a EBPN que lograron ser evaluados por neuropediatra, sin embargo, hasta el 26.6% fallecieron antes de su evaluación, esto debido a su extrema prematuridad y/o gravedad clínica. En el IMP aplican un protocolo de imágenes a cargo del neuropediatra, e incluye 3 grupos, el primero a < 32 semanas y < de 1000gr, el día 1,2,3,7,14 de vida y cumplidas las 32 y 36 semanas, el segundo grupo es en <32 semanas y con peso entre 1001 y 1500gr, el día 3,7, de vida y a las 36 semanas cumplidas, el último grupo es para prematuros de 33 y 36 semanas asintomáticos, a ellos sólo se les realiza ecografía durante su estancia hospitalaria previa evaluación médica.
Severidad
La severidad de la HIV se correlaciona directamente con mortalidad y el neurodesarrollo adverso, con deficiencias de tipo motor, cognitivo/aprendizaje, desórdenes psiquiátricos, epilepsia, déficit visual y deficiencia auditiva 20,3,17. Cualquier grado de HIV en niños de muy bajo peso al nacer (MBPN) y EBPN tiene potencial para destruir células precursoras gliales de oligodendrocitos y astrocitos, por mecanismos moleculares y expresión de citoquinas proinflamatorias y en consecuencia afectar la mielinización y organización neuronal (5, 7, 13, 4). Por tanto, para controlar y disminuir la severidad de la HIV se debe establecer una vigilancia continua, controlar los factores de riesgo e instaurar protocolos clínico-radiológicos (21, 17, 6).
A la luz de otras experiencias, llama la atención el gran porcentaje de casos severos 64%, como de Medina quien reportó 14.4% de severidad en el INMPN 11, comparable con referencias internacionales, como de Stoll en Estados Unidos con 16% 16, y de Waitz en Alemania quien reportó 18% 19. Por tanto, amerita evaluar los factores que influyen en la marcada diferencia de severidad. Siendo necesario un estudio prospectivo para identificar los factores que conllevan con la mayor severidad de la hemorragia.
Entre las complicaciones de la HIV se encuentran la HPH y el IHP. El IHP complica del 10% al 15% de los niños de MBPN. Se trata de una lesión parenquimal (extensa necrosis hemorrágica en la sustancia blanca periventricular), ubicada justo dorsal y lateral al ángulo externo del ventrículo lateral. Su incidencia aumenta cuanto menor es la edad gestacional, de modo que en los bebés de menos de 750g, el IHP representa casi el 15% de todos los casos con HIV, en nuestro estudio la incidencia en menores de 750gr fue 20% (3/15), ligeramente mayor con respecto a publicaciones previas 5. Con respecto a la HPH, nuestro estudio encontró una frecuencia del 26% (11/42), que tiene también alto riesgo de déficit neurológico, déficit cognitivo y epilepsia, siendo necesaria su pronta identificación, seguimiento periódico y manejo oportuno a fin de menguar las complicaciones derivadas de la misma (5, 22).
Momento de ocurrencia de la HIV
La ecografía cerebral es el método de elección para el diagnóstico de la HIV en prematuros extremos, por la facilidad de su aplicación y porque hasta la mitad de los casos con HIV pueden ser asintomáticos (5, 7), procedimiento que se realizará frecuentemente durante los primeros días, por la fragilidad del tejido cerebral y como parte del monitoreo de la extensión del sangrado que ocurrió precozmente.
En recientes estudios, se ha sugerido denominar HIV temprana, aquella hemorragia que se produce en las primeras 24 horas de vida, o incluso durante las primeras 6 horas de mayor vulnerabilidad. Algunos autores han reportado casos dentro de los primeros minutos de vida, sugiriendo que la hemorragia puede originarse intraútero, durante el parto o el periodo posnatal inmediato, reportando tasas del 48% de HIV en las primeras 6 horas de vida y 38% después de las 24 horas en menores de 1500 gramos (23, 16).
Sorprendentemente, y a diferencia de los reportes internacionales la HIV tardía (≥ 72 horas de vida) ocurrió en el 48% de los casos, registrándose hasta el día 16 de vida. De acuerdo con el protocolo de diagnóstico del HCH para estas edades, se realiza ecografías diarias durante los primeros tres días. Posteriormente, a los 7 días y luego semanalmente, si existiera deterioro clínico los controles se acortan. Lizama, en un estudio observacional de HIV en menores de 32 semanas, reportó una incidencia HIV tardía (del tercer al séptimo día) de 16.3%, asociada con hipercapnia, neumotórax, hipocapnia y atelectasia 14.
No hay clara información hasta cuando puede producirse la HIV en prematuros extremos. Sin embargo, se espera que se active el proceso madurativo del endotelio de la matriz germinal y la posibilidad de sangrado disminuya en los siguientes días de nacido. No obstante, factores como la presión pasiva de perfusión cerebral, carga de citoquinas y los trastornos de la coagulación son los principales factores que interrumpan este proceso 7.
Creemos pertinente que las unidades de cuidados intensivos neonatales tengan protocolos estrictos de control ecográfico para el grupo de alto riesgo, por el alto riesgo de ocurrencia de sangrado, debiéndose realizar lo más pronto posible dentro de las primeras 24 horas de vida, ya que la documentación del estado de HIV, forma parte del manejo del prematuro en estado crítico. Asimismo, corresponde la pronta identificación por las implicancias en el pronóstico, etiología, prevención y médico- legales 23.
Factores de Riesgo
Los factores de riesgo más importantes para HIV fueron el peso al nacer, trabajo de parto y el neumotórax. Como era de esperar la menor edad gestacional y el menor peso al nacer, fueron los factores más influyentes, directamente relacionadas con la inmadurez del tejido cerebral, específicamente de la matriz germinal y de la vasculatura cerebral profunda (7, 13).
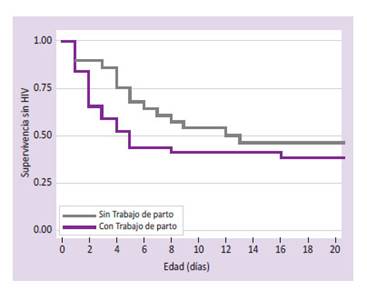
La influencia del factor trabajo de parto se hizo más evidente en la forma temprana que tardía. El trabajo de parto activo en un factor de riesgo demostrado para HIV temprana, debido a que produce grandes variaciones de la presión venosa cerebral. Existen estudios que demuestran que las fuerzas mecánicas ejercidas por el útero comprimen la cabeza fetal y aumenta la presión media 5,15.
El rol de las infecciones tanto urinarias como placentarias han sido descritas como inductores de la producción de prostaglandinas las que podrían desencadenar el trabajo de parto. Los efectos producidos por la inflamación uterina, se presenta con mayor frecuencia como corioamnionitis, definida como inflamación del corion, amnios y placenta, la cual está relacionada inversamente con la EG, se relaciona con la mayoría de los nacimientos prematuros extremos. La corioamnionitis clínica, caracterizada por fiebre materna, leucocitosis, taquicardia, sensibilidad uterina y rotura prematura de membranas, es menos común que la corioamnionitis subclínica / histológica, que es asintomática. La corioamnionitis a menudo se asocia con una respuesta inflamatoria fetal y este síndrome de respuesta inflamatoria fetal (FIRS) se define por el aumento de las concentraciones de citocinas inflamatorias sistémicas, la funisitis y la vasculitis fetal, conduciendo a malos resultados cardiorrespiratorios, neurológicos y renales 15. No obstante, no se ha podido demostrar clara asociación entre corioamnionitis histológica y HIV temprana 16.
El neumotórax, que fue uno de los factores asociados a HIV temprana y tardía, y se explica por el brusco aumento de la presión venosa cerebral secundaria al menor retorno venoso ocasionando disminución de la presión de perfusión cerebral, habitualmente en condiciones de hipercapnia y fluctuación de la circulación pasiva cerebral (ventilación mecánica, ventilación a presión positiva, etc), que se propicia a menor edad gestacional 5,24,7,13. Lizama encontró como factores de riesgo de HIV tardía al neumotórax, hipercapnia y ventilación mecánica 14.
Cabe precisar que los factores obstétricos y perinatales son más importantes en las lesiones producidas en fases tempranas, y la isquemia-reperfusión es un factor en las lesiones que aparecen más adelante 5, por ello la importancia de saber el momento exacto de la hemorragia.
La gestación múltiple fue un factor de riesgo para la ocurrencia de HIV tardía, con un riesgo mayor a cuatro veces que otro bebé cuya madre tuvo gestación única. Existen trabajos donde demuestran que la gestación gemelar presenta una fuerte influencia en el parto prematuro, peso al nacer y el desarrollo de HIV temprana 25, en nuestros hallazgos esto no se demuestra, por lo que requerimos continuar buscando causas que expliquen la mayor presencia de HIV tardía en niños de madres con gestación múltiple.
Supervivencia
Si bien la supervivencia de los recién nacidos prematuros extremos ha mejorado gracias a los avances en la atención perinatal, tales como la administración efectiva de corticoides, manejo en las unidades de cuidados intensivos, con el uso de surfactante pulmonar y ventilación mecánica gentil, la mortalidad y problemas neurológicos a largo plazo siguen siendo altas. Esto sucede debido al grado de inmadurez cerebral dependiente del umbral de viabilidad neonatal, que es cuando existe una probabilidad razonable de supervivencia extrauterina (definida como la edad gestacional a la que sobrevive el 50% de los bebes), actualmente considerada con EG mayor de 24 semanas 5,7,15,26.
La HIV severa reduce la supervivencia y aumenta el riesgo de lesiones neurológicas a largo plazo, tales como parálisis cerebral, retraso mental, epilepsia y otras discapacidades, esto se explica por la patogenia multifactorial teniendo como causas fundamentales la fragilidad de la matriz germinal (escasez de pericitos, fibronectina reducida en la lámina basal, reducción de la expresión de proteína acida fibrilar glial en las prolongaciones pediculadas de los astrocitos, alteración del flujo sanguíneo cerebral (sobre todo el patrón fluctuante y la presión pasiva del flujo sanguíneo cerebral) y trastornos de la hemostasia (alteraciones de plaquetas, coagulación y citoquinas) 5,7.
En nuestro país Un Jan realizó un estudio de sobrevivencia en menores de 1500gr, hallando una incidencia de 63.5%, logrando demostrar que los factores relacionados a mejor evolución fueron mayor edad gestacional y mayor peso al nacer, sin embargo, patologías como SDR, NEC, HIV en grado severo y asfixia fueron determinantes en la mortalidad 27. En nuestro estudio de todos los pacientes que presentaron HIV sólo lograron sobrevivir el 24% de ellos.
Al tener tan alta letalidad en nuestros pacientes es necesario el desarrollo de estrategias de intervención para el control de factores de riesgo a fin de disminuir morbilidad y mortalidad en este grupo altamente vulnerable, tales como, uso de corticoides prenatales, parto por vía abdominal, clampaje tardío del cordón, control de procedimientos dolorosos y control de los cambios bruscos de la presión arterial (ventilación mecánica, neumotórax, etc). Además, se debe de contar con un equipo multidisciplinario que incluya al neonatólogo, neuropediatra, neurocirujano que en conjunto puedan diagnosticar e intervenir tempranamente a aquellos bebes que presenten complicaciones como la HPH, que de no ser manejado a tiempo conlleva altas tasas de mortalidad y discapacidad severa a largo plazo.
Fortalezas y limitaciones
El presente estudio destaca porque es resultado de una metodología de diagnóstico clínico ecográfico uniforme con la participación de especialistas en Neonatología y Neuropediatría durante cinco años de manejo de la HIV.
Las limitaciones corresponden al carácter descriptivo y retrospectivo, siendo necesario un estudio prospectivo a fin de identificar los factores de riesgo directamente asociados con la HIV en prematuros extremos, como corioamnionitis histológica, uso de corticoides prenatales, tiempo de clampaje de cordón umbilical, aislamiento de gérmenes, nivel de citoquinas, y en general todos los factores hemodinámicos y de coagulación que precedan al evento.
CONCLUSIÓN
La HIV en prematuros menores de 28 semanas fue muy frecuente y de grado severo, las complicaciones más frecuentes fueron la hidrocefalia poshemorrágica e infarto hemorrágico periventricular. Se observó que la mitad de los casos ocurrieron en la forma tardía. La HIV incremento la letalidad neonatal, no siendo estadísticamente significativo. Los factores asociados fueron el peso, el neumotórax, la gestación múltiple y el inicio del trabajo de parto.
RECOMENDACIONES
Considerando que la HIV del prematuro extremo puede agravarse en el curso de horas, con pronóstico ominoso y necesidad de manejo crítico. Recomendamos realizar la ecografía cerebral precozmente, de acuerdo con el protocolo establecido para cada institución.
Proponemos realizar la primera ecografía dentro de las primeras 6 horas, luego a las 24 horas, 48 horas y 72 horas, a los 5, 7, 14 y 28 días, a las 34 y 40 semanas de edad corregida, individualizando los controles de tener resultados anormales.