INTRODUCCIÓN
La nefropatía diabética (ND) se desarrolla en el 40 % de los pacientes con diabetes mellitus tipo 2 (DM2) y el 30 % de los pacientes con diabetes tipo 1 (DM1). 1 La ND es la principal causa de Enfermedad Renal Crónica Terminal. Su prevalencia está aumentando continuamente principalmente en los países con menor desarrollo. 2) El riesgo de mortalidad en la ND aumenta en 31,1 % 3 e impone una enorme carga humanística, económica y social. 4 La ND se suele diagnosticar en sus estadios terminales por su limitado conocimiento y por la ausencia de programas de diagnóstico temprano. 5 La presente revisión está centrada en los factores de riesgo de nefropatía diabética en los pacientes con DM2 y enfatiza la importancia de la detección temprana de dicha complicación para evitar el riesgo de enfermedad renal terminal.
RIESGO DE NEFROPATÍA DIABÉTICA
Existe disparidad en el riesgo de la nefropatía diabética (ND) dependiendo de la población estudiada y del diseño de estudio. En estudios transversales, se han reportado las siguientes riesgos: 42.5 % en Omán 6, 19 % en la India, 7 24 % en Tailandia 8, 61 % en México 9 y entre 20-30 % en Norteamérica. 10 En Australia, el riesgo de ND sin albuminuria oscila entre 36 a 55 %. 10) Se ha estimado que el 44 % de los pacientes nuevos en Norteamérica que ingresan a un programa de hemodiálisis son diabéticos.(11 En una cohorte de 24 000 pacientes con diabetes mellitus tipo 2 (DM2) realizada en 33 países, se hallaron las siguientes riesgos globales: 39 % de microalbuminuria, 14 % de albuminuria masiva y 22 % de TFG menor de 60 ml/min/1.73 m2. 7,12 En los indios Pima, el riesgo de albuminuria masiva fue de 50 % a los 20 años del inicio de la DM2, sin embargo, en dicha población, la incidencia de enfermedad renal terminal (ERC-T) ha disminuido pese a la tasa elevada de albuminuria masiva y se asume que puede ser por el uso frecuente de inhibidores del sistema renina angiotensina aldosterona (RAAS). (11, 13)
FACTORES DE RIESGO
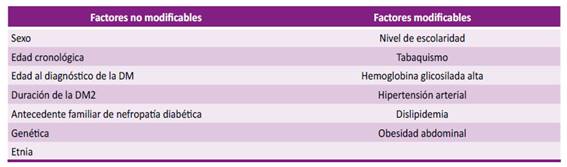
Los factores de riesgo de nefropatía diabética pueden ser clasificados como modificables y no modificables (Tabla No. 1). Entre los estudios internacionales se han descrito los siguientes factores de riesgo asociados a ND: edad mayor de 45 años, 8,14,15 menor nivel de alfabetización, 6 antecedente familiar de ND, 6 hemoglobina glicosilada elevada, (8,9,10, 14, 15) aumento en la excreción urinaria de IgG, AGE y AOPP relacionadas con la progresión de la enfermedad, 7 hipertensión arterial, 8,10,15 dislipidemia, 8,10,16 tabaquismo, 9,14,17 duración de la enfermedad, 6,14 obesidad y resistencia a la insulina, 10 inflamación crónica, 10 hipovitaminosis D, (10) y como variables predictivas de progresión de la ND: el ácido úrico elevado, 8,15 la anemia 8,15 y la retinopatía diabética (RD). 8 Entre los estudios nacionales, se ha encontrado asociación de los siguientes factores de riesgo con ND: deficiente control de la glicemia, 18-20 hipertensión arterial, 18,19 edad avanzada, 20 sexo femenino 19,20 y duración de la enfermedad. 20
ESTADIOS DE NEFROPATÍA DIABÉTICA
La ND tiene los siguientes estadios: Estadio I, que aparece a los 5 años desde el inicio de la enfermedad, el tamaño de los riñones suele estar normal o aumentado, la TFG es normal y no hay albuminuria ni hipertensión arterial, pudiendo haber hiperfiltración con TFG incrementada, el Estadio II, que se caracteriza por engrosamiento de la membrana basal glomerular y proliferación mesangial y cursa con tasa de filtración glomerular (TFG) normal, el Estadio III, que se presenta entre 5 a 10 años después del inicio de la enfermedad, representa el primer signo clínicamente detectable de daño glomerular y microalbuminuria (albúmina 30-300 mg / día) y puede cursar con o sin hipertensión arterial, el Estadio IV que se caracteriza por macroproteinuria (> 300 mg / día), TFG disminuida por debajo de 60 ml / min /1,73 m2 e hipertensión sostenida. El estadio V, con TFG <15 ml / min / 1,73 m2, que usualmente requiere de terapia de reemplazo renal. 21 (Tabla No. 1)
DIAGNÓSTICO
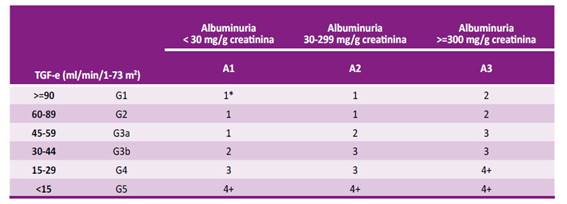
El diagnóstico de ND se realiza midiendo la progresión de la excreción de albúmina urinaria y la TFG en al menos 2 ocasiones en el lapso de 3 a 6 meses. La albuminuria debe ser mayor de 300 mg/24 horas o la relación albúmina/creatinina en una muestra casual de orina matutina debe ser mayor de 300 mg/g de creatinina urinaria. La determinación de albúmina en una alícuota de la primera orina de la mañana es más precisa y conveniente que la medición en orina de 24 horas. Para la interpretación correcta de la excreción urinaria de albúmina, es importante considerar que hay diversas condiciones que pueden alterar su medición como la presencia de infección urinaria, fiebre, ejercicio reciente, insuficiencia cardiaca, hiperglicemia mayor de 250 mg/dl e hipertensión arterial no controlada. Se debe descartar la presencia de ND en presencia de las siguientes condiciones: albuminuria en rango nefrótico, sedimento urinario patológico, hipertensión arterial refractaria y manifestaciones de enfermedades sistémicas. Con respecto a la TFG, se recomienda utilizar el calculador MDRD cuando la TFG es menor de 60 ml / min /1,73 m2 y el calculador CPK-EPI cuando la TFG es mayor de 60 ml / min /1,73 m2. 22-31
Se ha señalado que la TFG y la excreción urinaria de albúmina no miden directamente la lesión renal y tienen baja sensibilidad a los cambios de la función renal. 31 Por ello se han ensayado varios marcadores urinarios como la cistatina-C, la NGAL, el KIM-1, el angiotensinógeno, la periostina y el MCP-1. Todos ellos guardan relación con la progresión de la ND. La cistatina C se filtra con facilidad por el glomérulo y se reabsorbe por el túbulo proximal,(31 el NGAL se expresa en el epitelio tubular renal y refleja lesión inflamatoria tubular, 31 el KIM-1 se expresa en el epitelio apical del túbulo proximal y refleja daño túbulo-intersticial, 32,33 el angiotensinógeno, sustrato de la renina, se forma en el túbulo proximal y es marcador temprano de la activación del RAAS.31 La periostina urinaria se expresa a nivel renal y se incrementa antes de la aparición de la albuminuria masiva. 34,35 El MCP-1, es una quimocina que promueve la acumulación de macrófagos, se expresa en el epitelio glomerular y tubular y se ha demostrado que la relación EGF/MCP-1 guarda una correlación inversa con el daño túbulo-intersticial en ND. 36 Se ha demostrado que la detección y tratamiento tempranos de la ND reducen la caída de la TFG de 12 a 5 ml/min/1.73m2 por año. 37
CAMBIOS PATOLÓGICOS
Con respecto a los cambios patológicos de la ND, se han descrito lesiones glomerulares, tubulares y vasculares. El daño glomerular se caracteriza por expansión del mesangio (difusa y nodular), mesangiolisis y engrosamiento de la membrana basal. 38 El daño a nivel tubular se caracteriza por atrofia, inflamación y fibrosis túbulo-intersticial. 38 El daño vascular, por hialinosis de las arterias aferentes y eferentes, ensanchamiento del espacio subendotelial, vasculosis polar y deterioro de los podocitos. 39,40 Las lesiones mesangiales nodulares, la mesangiolisis y las lesiones túbulo-intersticiales reflejan daño renal más severo, mayor duración de la enfermedad, progresión de la ND y peor pronóstico, mientras que la expansión difusa del mesangio, el ensanchamiento del espacio subendotelial y la vasculosis polar están asociados a mejor pronóstico de la función renal. 38-40 (Tabla No. 2)
FISIOPATOLOGÍA
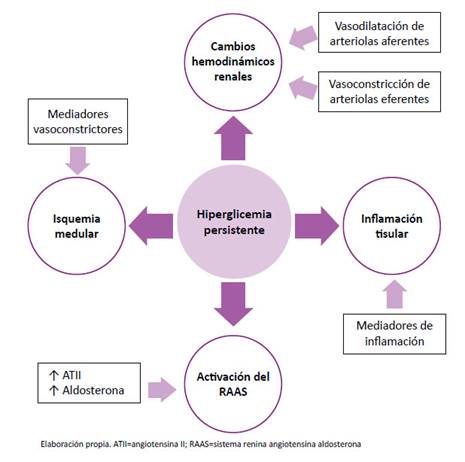
La fisiopatología de la ND es compleja e incluye cuatro mecanismos desencadenados principalmente por la hiperglicemia persistente: cambios hemodinámicos renales, isquemia medular, inflamación tisular y activación renal del RAAS. 41,42 Los cambios hemodinámicos se caracterizan por dilatación de la arteriola aferente y constricción de la arteriola eferente. La primera es producida por la liberación de mediadores vasoactivos (IGF-1, glucagón, NO, VEGF y prostaglandinas) y por menor aporte de sodio a la mácula densa del túbulo contorneado distal 41 y la segunda, por aumento local de la angiotensina II. 40 La isquemia tisular es producida por aumento de mediadores vasoconstrictores (ROS, PK-C, AGE y ET-1) que en conjunto producirán vasoconstricción e hipoxia medular con disminución renal de NO, aumento del HIF-1 y fibrosis tisular.(41 La inflamación es producida por activación de la cascada inmunológica producida por liberación de mediadores de la inflamación (quimocinas, CAMs, DAMPs, NF-kB, FC y JAK-STAT) que producen infiltración y reclutamiento de neutrófilos, macrófagos y mastocitos.(41 La activación del RAAS es mediada por el aumento del ROS y GPR91 que producen aumento de la angiotensina II y de la aldosterona. La angiotensina II produce fibrosis tisular renal y el aumento de aldosterona produce up regulation de factores proescleróticos como el PAI-1 y TNF-β1 que promueven la infiltración de macrófagos y la fibrosis tisular. 41) (Diagrama No. 1)
FACTORES DE RIESGO DE NEFROPATÍA DIABÉTICA
Edad cronológica
Se ha mencionado que a medida que avanza la edad cronológica, aumenta el riesgo y la incidencia de ND. Se ha descrito que la prevalencia de ND en los pacientes con DM2 es del 25 % en los menores de 65 años y de 50 % en los mayores de dicha edad.(10
Se ha descrito también que la prevalencia de ND es de 8 % en la quinta década, de 19 % en la sexta década y de 35 % en la séptima década. 43 En estudios de cohorte, la tasa de incidencia de Enfermedad Renal Crónica (ERC) en pacientes con DM2, estimada en 100 000 años-persona también aumenta conforme se incrementa la edad cronológica siendo de 142, 274, 368 y 329 entre los menores de 45 años, 45-64 años, 65-74 años y mayores o iguales a 75 años, respectivamente. Se ha señalado que en los diabéticos más jóvenes predomina la microalbuminuria y en los mayores, la disminución de la TFG. Se ha asumido que dicho resultado puede ser por el uso crónico de agentes hipoglicemiantes y de inhibidores del sistema RAAS. (10 El efecto de la edad sobre la ND se ha explicado por la senescencia renal y por el curso asintomático de la enfermedad. 43
Los mecanismos que explican el proceso de envejecimiento sobre el riñón diabético están centrados en el aumento de los AGE, la presencia de hipertensión arterial, el estrés oxidativo y la inflamación. El aumento de los AGE produce daño de los podocitos, apoptosis de las células del mesangio, aumento de la expresión del TGF-β que acelera la fibrogénesis y el aumento de los receptores para AGE (RAGE) que intensifican el estrés oxidativo, producen inflamación del retículo endoplásmico y aumentan la fibrosis tisular. La presencia de hipertensión arterial incrementa el RAAS, estimula el estrés oxidativo y produce down regulation de las sirtuinas y de la proteína antienvejecimiento KLOTHO. La inflamación a su vez aumenta el ROS el mismo que incrementa la expresión de los marcadores inflamatorios como la PKC, MAPK, NFκB, citoquinas y factores de crecimiento que contribuyen a acelerar la nefropatía diabética. 44 (Diagrama No 2)
Etnia
Con respecto a la etnia, se ha descrito mayor frecuencia de ND en afro-americanos, asiático-americanos, mexicano-americanos 45) y nativos americanos. 10 Alrededor de 15 % de los indios Pima con ND desarrollan ERC-T. 10 La tasa puntual de riesgo de ERC-t en diabéticos de 60 a 69 años por millón de habitantes fue de 1439 para la etnia africana y 410.3 para la etnia blanca caucásica. 10 La incidencia acumulada por de ERC-T por 100 00 personas fue de 409 para la etnia afro-americana, 307 para la etnia latina y 266 para la etnia caucásica. 46 La incidencia y gravedad de la ND es 3 a 6 veces mayor en negros que en blancos.(45 Un estudio transversal en 32,208 pacientes con DM2 de 33 países reveló que los pacientes asiáticos (43.2 %) e hispanos (43.8 %) tienen mayor riesgo de microalbuminuria con respecto a los pacientes de etnia caucásica (33 %) e igualmente mayor riesgo de albuminuria masiva, siendo de 12,3 % en asiáticos y 10.3 % en pacientes hispanos vs 7.6 % en pacientes caucásicos.(10) En una muestra de 8,897 pacientes diabéticos japoneses, el riesgo de microalbuminuria fue de 31 % y la TFG menor de 60 ml/min/1.73 m2, fue de 10.5 %. 10 Otro estudio de corte trasversal en 2969 personas con DM2 no hipertensos reveló que los pacientes asiáticos tuvieron 2 veces mayor frecuencia de microalbuminuria y 3 veces mayor frecuencia de albuminuria masiva que los pacientes blancos y en el grupo de hipertensos; los pacientes hispanos tuvieron 3.8 veces mayor frecuencia de microalbuminuria y 3.3 veces mayor frecuencia de albuminuria masiva que los pacientes blancos. 47 Se ha reportado también que la incidencia acumulada de ND y ERT por millón de habitantes en diabéticos de la India fue de 800 para la ND y entre 150-200 para la ERC-T. 48) Para explicar estas diferencias étnicas se han postulado factores socio-económicos, características de la dieta, inadecuado control glicémico, mayor frecuencia de obesidad e hipertensión 45 y la presencia del gen de la apolipoproteína1 (APOL-1) en población afro-americana que estaría asociada a mayor riesgo de progresión de la ND. 46 Un estudio de meta-análisis en la China demostró que la ND fue mayor en las regiones Oeste (41.3 %) y Este (22.3 %) y menor en las regiones Noreste (20.7 %) y Central (15.6 %), demostrando que además de la variación étnica existe diferente distribución geográfica de la DM y de la ND, hecho que ha sido descrito también en Norteamérica. 48
Sexo
Los estudios de asociación entre el sexo y el riesgo de nefropatía diabética son inconsistentes. Algunos estudios encuentran mayor riesgo en los varones, otros, en las mujeres y también hay estudios en los que no se demostraron asociación. Algunos estudios describen que el sexo masculino constituye un factor para el desarrollo de microalbuminuria, albuminuria masiva persistente y mayor disminución de la TFG-e luego de ajustar por edad, duración de la diabetes, hemoglobina glicosilada A1c, presión arterial sistólica y la excreción urinaria de albúmina 49 Entre los estudios que señalan al sexo femenino como predictor de nefropatía diabética se puede mencionar el estudio de Kajiwara et al 50 que describe un descenso promedio anual de -3.5±2.7%/año en mujeres y -2.0±2.2%/año en varones (P<0.001). Existe además evidencia que las mujeres tienen mayor riesgo de ND y mayor tasa de progresión de enfermedad con respecto a los varones pareados por edad en población afroamericana, hispana y en los indios Pima. 49 También se ha descrito que la proteinuria se desarrolla a una tasa más rápida en mujeres con respecto a los varones pareados por edad teniendo las mujeres enfermedad renal más severa a nivel basal. 49 Otros estudios han descrito que tanto las mujeres jóvenes como mayores tienen mayor riesgo de mortalidad que los varones después de la terapia de reemplazo renal. 49,50 Se ha señalado que las hormonas sexuales regulan los factores fisiopatológicos de la ND como la hemodinámica renal, el estrés oxidativo y la inflamación. La evidencia experimental y clínica respecto al rol del sexo en la ND también es inconsistente. Se ha descrito que los estrógenos tendrían un rol protector del daño renal y que la administración de 17 β-estradiol atenúa el daño glomerular y túbulo-intersticial en modelos animales de roedores con nefropatía diabética. 49 La administración cíclica de estradiol y norgestrel y de raloxifeno, un modulador del receptor de estrógenos en mujeres postmenopáusicas produjo reducción de la proteinuria y aumento de la depuración de creatinina. 49. Se ha señalado también que la pubertad acelera la nefropatía diabética cuya presentación antes de la pubertad es muy rara. 49 Las mujeres con menarquia tardía tienen 2.3 veces mayor riesgo de ND con respecto a las mujeres cuya menarquia fue a edades más tempranas. (51 Estos datos sugieren que el rol protector del sexo femenino contra el desarrollo de ND desaparece si el inicio de la diabetes ocurre durante la pubertad, indicando que los cambios hormonales tienen un rol en el desarrollo de la ND. También se ha descrito que las adolescentes mujeres con DM1 Y DM2 tienen mayor prevalencia de hiperfiltración renal con respecto a adolescentes varones pareados por edad. 52 La hiperfiltración y la hiperperfusión renal producen resistencia de las arteriolas eferentes y menor flujo plasmático renal. 52 Esta evidencia señala que las hormonas sexuales juegan un rol en los cambios hemodinámicos renales.
Los modelos animales han demostrado que las ratas macho tienen con respecto a las ratas hembra mayores niveles de angiotensina y renina, mayor expresión endotelial de sintasa de óxido nítrico a nivel glomerular en un intento por proveer mayor cantidad de óxido nítrico y vasodilatación. 49 Otros estudios en animales brindan evidencia del efecto protector de del sexo femenino y de los estrógenos en la fisiopatología de la ND. 49
Escolaridad
Se ha descrito que la albuminuria y la TFG disminuida es más frecuente en personas con nivel socio económico bajo luego de controlar por factores étnicos y clínicos. La tasa de incidencia de ERC-T es 4.5 veces mayor en poblaciones que se encuentran con más del 25 % por debajo de la línea de pobreza comparadas con aquellas que se encuentran con menos del 5 % debajo de dicha línea. 53 La asociación entre la baja escolaridad y el riesgo de ND se puede explicar por el menor uso de los servicios hospitalarios, la poca adherencia a los esquemas de tratamiento, la poca importancia que los pacientes iletrados dan al autocontrol y a la escasa educación diabetológica con relación a las complicaciones propias de la DM.
Tabla No3 Cambios histopatológicos jerárquicos de la nefropatía diabética

MBG= membrana basal glomerular. Adaptado de Chenyang Q, Xing M, Zhang Z & Huijuan W. Classification and Differential Diagnosis of Diabetic Nephropathy. Journal of Diabetes Research. 2017;(Article ID 8637138).
Tabaquismo
Se ha descrito que el tabaquismo está asociado a albuminuria y deterioro de la TFG tanto en pacientes con DM1 y DM2. 54 Un estudio de metaanálisis que incluyó a 9 cohortes y más de 200,000 pacientes demostró una asociación discreta entre tabaquismo y ND luego de controlar por diversas variables confusoras.(55 Otro estudio demostró que, en comparación con los no fumadores, los fumadores continuos tuvieron 2 veces mayor riesgo de ND. Otro estudio no encontró diferencia entre los no fumadores y los exfumadores. 56 Se ha descrito que el tabaco produce glomeruloesclerosis nodular y aumento de las vías patogénicas que produce la ND como son la disfunción endotelial, el estrés oxidativo y la inflamación tisular. 54
Factores genético-familiares
Con respecto a los factores familiares, se ha descrito que los hermanos de pacientes con ND tienen cinco veces mayor riesgo de esa condición.(46 Además de la asociación del gen de la APOl-1 en afro-americanos con ND,(46 se ha descrito también la asociación entre la presencia del gen ELMO1 y la TFG disminuida en pacientes diabéticos.(46 Se ha descrito además la asociación con varios loci del genoma con ND en DM1 y DM258 y recientemente se ha construido un modelo predictivo estadístico basado en el genoma que calcula el riesgo genético de ND.(58 Tziomalos et al 57 demostraron que los hermanos de pacientes con ND tienen cinco veces mayor riesgo de esa condición. Kruzel- Dávila 46 ha señalado que la ascendencia africana es un riesgo para glomeruloesclerosis focal y segmentaria y para enfermedad renal crónica en familiares portadores de ND y que se explica parcialmente por las variantes del cromosoma 22q descritas en el gen de la apolipoproteína L1 (APOL1). Las variantes de APOL1 aparecen con una alta frecuencia alélica en poblaciones de ascendencia africana occidental como resultado de una aparente selección adaptativa.(46 Se ha descrito también la asociación entre la presencia del gen ELMO1 y la TFG disminuida en pacientes diabéticos con familiares de primer grado portadores de ND.57 50 Estudios de epigenética han descrito la relación entre
la progresión de la ND con la presencia de polimorfismos del gen de la enzima convertidora de angiotensina (ECA), del receptor de la angiotensina II, de la aldosa reductasa y de la proteína quinasa C (PKC) en familiares de pacientes con ND.(58) Se ha descrito además la asociación con varios loci del genoma con ND tanto en pacientes con DM1 y DM2 y recientemente se ha construido un modelo predictivo estadístico basado en el genoma que calcula el riesgo genético de ND. 58 Este modelo de predicción permite confirmar la importancia del puntaje de riesgo genético (Genetic Risk Score) combinado con los factores clínicos en la predicción e identificación de las personas de alto riesgo de ND para una intervención médica oportuna.
Duración de la DM2
En la literatura, existe controversia acerca de la asociación de la duración de la DM como predictor de ND. Hung et al 59 en un estudio de cohorte con una mediana de seguimiento de 2.9 años luego de aplicar el modelo ajustado de riesgos proporcionales de Cox, halló que los pacientes con más de 8 años de duración de la DM con respecto a los que tuvieron menos de 8 años de enfermedad tuvieron mayor riesgo de ERC-T con un valor marginal (HR=1.54, IC 95% 0.99-2.38). Liang et al 60 demostraron que la duración de la diabetes fue el más fuerte predictor de ND en el análisis multivariado, y que la duración mayor de 8 años fue el punto de corte óptimo para predecir ND. Sin embargo, Mazzucco et al 61 no encontraron diferencia en la duración de la diabetes entre nefropatía diabética y no diabética. Considerando que la enfermedad diabética se desarrolla varios años antes del diagnóstico, la duración conocida de la diabetes no sería un predictor preciso y confiable de ND.
Edad al diagnóstico de la DM2
La edad al diagnóstico de la DM también es un factor estudiado. En un estudio poblacional longitudinal de 37 años que incluyó a 1856 participantes, se halló que los pacientes cuya edad de diagnóstico de DM2 fue antes de los 20 años con respecto a los que fueron diagnosticados entre los 20 y 55 años, tuvieron mayor tasa de incidencia de ERC-t (25x1000 a-p años-persona vs 5.4 x 1000 a-p años persona) y mayor mortalidad (15.4 x 1000 a-p vs 7.3 x 1000 a-p). Estos hallazgos fueron explicados por efecto de la mayor duración de la enfermedad. 45 En el estudio de meta-análisis de Nanayakkara et al 62 realizado en 1 325 493 participantes correspondiente a 26 artículos de 30 países, hallaron que por cada año de incremento en la edad de diagnóstico de la diabetes hubo 6 % de disminución en el riesgo de nefropatía diabética (OR=0.94 (IC 95% 0.92-096)) sugiriendo como posibles explicaciones, el mayor tiempo de exposición a los efectos adversos del medio interno y un fenotipo metabólico agresivo con rápida diminución de la función de las células beta y aumento en la resistencia a la insulina comparado con los diabéticos que iniciaron su enfermedad a una edad mayor. Además, los diabéticos jóvenes suelen tener menor control metabólico, menor adherencia al tratamiento y al autocontrol que los pacientes con diagnóstico a edades mayores. A ello se suma la ausencia de guías clínicas de manejo de la diabetes a edad temprana. 62
Retinopatía
Un estudio reciente mostró una fuerte correlación entre la gravedad de la nefropatía diabética y la retinopatía diabética y que la lesión renal precede al daño retiniano en pacientes con DM2. 63 En pacientes con DM1 la RD suele preceder a la ND y la ausencia de RD disminuye el riesgo de progresión de micro a albuminuria masiva y de ERC-T. 64 En pacientes con DM2, la RD casi siempre está presente al momento del diagnóstico y se asocia con una mayor incidencia de albuminuria. 64 En el estudio de cohorte realizado por Hung et al, los pacientes con RD tuvieron en al análisis multivariado 1.66 veces mayor riesgo de ND que los pacientes sin evidencia de RD (HR 1.66, IC 95 % 1.05-2.61) y también mayor riesgo de progresión rápida de la enfermedad renal. 59 En el mismo estudio se demostró que los pacientes con fotocoagulación panretiniana de sexo femenino y los que tuvieron menores niveles de HbA1c tuvieron un efecto protector de ND. En otro estudio realizado en 1330 pacientes con DM2, la RD fue un factor de riesgo independiente de progresión de la ND y de ERC-T. 54 En el estudio transversal de Zhang et al 65 los pacientes con lesiones glomerulares (clase IIb + III) y con una duración de la DM mayor de 10 años tuvieron mayores probabilidades de RD al ajustar por proteinuria basal, hematuria, TFG-e y por la presencia de inflamación intersticial. En el estudio de cohorte descrito por Zhang et al 65, el análisis de riesgos proporcionales demostró que la RD es un factor de riesgo independiente para la progresión a ERC-T luego de ajustar por las variables clínicas y patológicas. Se señala que la explicación de dicha asociación radica en que ambas complicaciones microvasculares de la DM comparten los mismos mecanismos fisiopatológicos como la presencia de estrés oxidativo, la vía de la aldosa reductasa, la activación de la PKC, activación del complemento, activación del CD8, de la IL-6, del NLRP3 y los AGE. 65
Hipertensión arterial
El aumento de la presión arterial acelera la ND y su control enlentece la TFG.50 En el estudio de meta-análisis realizado por Wagnew et al 66 que incluyó 27 estudios de varios países del África Sub-Sahariana hallaron que los diabéticos con hipertensión arterial tuvieron 1.67 veces mayor riesgo de ND que los pacientes sin hipertensión arterial (OR=1.67, IC 95% 1.31-2.14). Se ha descrito también que presión arterial acelera la ND y su control enlentece la TFG. 57 Estos estudios sugieren un rol importante de la hipertensión arterial en la progresión de la ND. Se ha señalado que la ausencia de disminución circadiana de la presión arterial en DM1 y DM2 se ha asociado a mayor riesgo de excreción urinaria de albúmina, de duplicación de la creatinina sérica, de ND en estadio III y de ERC-T sobre todo con niveles sostenidos de la presión arterial sistólica mayores de 140 mm Hg 57 y se han postulado como mecanismos fisiopatológicos que explican la asociación entre hipertensión arterial y ND, el estrés oxidativo, la activación del proceso inflamatorio y el aumento de la presión intraglomerular con posterior esclerosis glomerular. 66
Neuropatía diabética
Lingling et al 67 han demostrado importante correlación entre la excreción urinaria de albúmina, la velocidad de conducción nerviosa, la prueba de monofilamento de Semmes-Weinstein y con el umbral de percepción Vibrátil. Se ha señalado que la cistatina C, un marcador específico de la función renal sería también un biomarcador de neuropatía periférica en pacientes con DM2. 67) Callaghan et al 68 mencionan que la neuropatía periférica es particularmente severa en los diabéticos con enfermedad renal crónica. Se señala que la neuropatía periférica es la complicación más frecuente de la DM, su tratamiento es difícil y los mecanismos fisiopatológicos que comparte con la ND no están esclarecidos totalmente y se postula como hipótesis el aumento del estrés oxidativo y del proceso inflamatorio. 68
Dislipidemia
Con respecto a la dislipidemia se ha encontrado asociación entre la microalbuminuria, la albuminuria masiva, la duplicación de las concentraciones de creatinina sérica y la ERC-T con el aumento de Apo-B100, disminución del HDL-colesterol, aumento del LDL- colesterol, aumento de partículas pequeñas de LDL-colesterol y aumento de triglicéridos. 57
Se ha señalado que la razón triglicéridos/HDL-colesterol es un indicador sustituto de las partículas pequeñas y densas de LDL- colesterol (LDL-sd) y que la sumatoria del aumento de triglicéridos (≥150 mg/dl) + HDL bajo (<40 mg/dl (H) y <50 mg/dl (M)) + LDL-sd ≥ 3 mg/dl es un indicador de dislipidemia aterogénica. (69) Se ha demostrado también que el fenofibrato evita la caída de la TFG en pacientes con DM2 con HDL-colesterol bajo y triglicéridos altos. 57 Por otro lado, las estatinas disminuyen la progresión de la albuminuria y enlentecen la variación anual de la TFG a razón de 0.2 ml/min/1.73 m2 por año. 70 Se ha postulado que la dislipidemia produce a nivel renal, daño vascular, mesangial y tubular. La hiperglicemia potencia el daño renal de la dislipidemia y la presencia de ND más dislipidemia tiene efecto sinérgico a nivel cardiovascular. 69
Obesidad
El estudio prospectivo ADVANCE, halló que los HR (IC 95 %) ajustados en el análisis multivariado, en comparación con el peso normal, fueron: 0.91 (0.72-1.15) para el sobrepeso; 1.03 (0.77-1.37) para obesidad grado 1; 1.42 (0.98-2.07) para el grado 2; y 2.16 (1.34-3.48) para el tercer grado (p para la tendencia = 0,006). Cada unidad adicional de IMC superior a 25 kg / m2 aumentó el riesgo de eventos renales mayores en un 4 %. Los autores de dicho estudio señalan que el valor alto del IMC constituye predictor independiente de eventos renales en pacientes con DM2 y que la pérdida de peso es una estrategia importante para lograr la nefro protección de los pacientes diabéticos. 71 Las personas obesas suelen desarrollar glomeruloesclerosis focal segmentaria (FSGS). 72 Alrededor del 40% de los obesos sin DM presentan cambios patológicos renales semejantes a la ND como expansión mesangial, engrosamiento de la membrana basal glomerular y glomeruloesclerosis nodular.(53 Tanto la glomerulopatía relacionada a la obesidad (ORG) como la ND comparten características clínico-patológicas comunes como hiperfiltración glomerular, albuminuria progresiva, lesión podocitaria, FSGS, activación del RAAS y aumento de la presión capilar intraglomerular.(72 La obesidad visceral está más asociada con la ND que la obesidad global principalmente con la albuminuria progresiva más que con el deterioro de la TFG. Se ha descrito que la pérdida de peso en los pacientes obesos disminuye la excreción urinaria de albúmina y previene la disminución de la TFG. Las lesiones renales producidas por la obesidad visceral son mediadas por el aumento en la producción de citoquinas, disminución en la producción de adiponectina, disminución de la proteína quinasa activada por AMPc (AMPK), aumento del estrés oxidativo, por lesiones de los podocitos y por aumento del TNF-α, de la IL-6 y de la leptina. 73
Hiperglicemia
La hiperglicemia como riesgo de ND ha sido ampliamente estudiada. Los mecanismos fisiopatológicos de la hiperglicemia ya se mencionaron. Se ha demostrado que el aumento de la glicemia está asociado con la progresión reversible de la ND 74. La disminución de los niveles de la hemoglobina glicosilada revierte la hiperfiltración glomerular, la microalbuminuria, el estadio III de la TFG 74 y la ERT. 75 El estudio UKPDS definió el valor de 6.5 % como el umbral de la hemoglobina glicosilada que evita el riesgo de albuminuria masiva y de terapia de reemplazo renal. 74 Asimismo, los pacientes que tuvieron un control glicémico intensivo (hemoglobina glicosilada de 7%) con respecto a los pacientes que recibieron terapia no intensiva (hemoglobina glicosilada de 7.9 %) en 9 años de seguimiento, presentaron menor frecuencia de microalbuminuria y de albuminuria masiva.75) Con respecto a la microalbuminuria como factor de riesgo de ND, dos estudios de meta-análisis han demostrado que la microalbuminuria constituye entre 3.6 y 4 veces mayor riesgo de ERC-T.(76, 77) El estudio STENO dio como resultado que la intervención multifactorial disminuyó la tasa de progresión de micro a albuminuria masiva en 8 años de seguimiento sin alterar la TFG.57) Las tasas de microalbuminuria han ido disminuyendo a través de los años probablemente por el uso generalizado de inhibidores del sistema RAAS.57
Hiperfiltración renal
La hiperfiltración se ha definido cuando la TFG es mayor de 2 desviaciones estándar de la TFG promedio de las personas con prueba de tolerancia a la glucosa normal. Un estudio de meta- análisis en pacientes con DM1 demostró que la hiperfiltración es factor de riesgo de micro y albuminuria masiva.(78 Otro estudio en pacientes con DM1 en los que la hiperfiltración se midió con Cistatina C no halló asociación con microalbuminuria ni con ND y se explicó por el probable efecto del tratamiento antihipertensivo e hipolipemiante. 79 Entre los indios Pima, portadores de DM2, no se halló asociación entre la hiperfiltración y la disminución de la TFG, 45 sin embargo, en otro estudio, el 23.4 % de los pacientes con DM2 e hiperfiltración sostenida por 6 meses y que fueron seguidos por 4 años migraron de micro a albuminuria masiva en comparación con sólo 10.6 % de aquellos cuya hiperfiltración disminuyó a filtración normal. 52
Disminución temprana de la función renal
Se ha descrito que la disminución temprana de la función renal en DM1 es mejor predictor de ERC-T que la hemoglobina glicosilada, la presión arterial y la excreción urinaria de albúmina. 80 En los indios Pima, el 41 % de los que tuvieron disminución temprana de la función renal en un periodo de 10 años desarrollaron ERC-T en comparación con sólo el 15 % de los que no tuvieron dicha condición. Se ha señalado que la disminución temprana de la TFG ocurre antes que la albuminuria masiva pero su rol predictivo de ERC-T depende de la presencia de albuminuria masiva. 81
Ácido úrico
Se ha identificado también asociación entre los niveles elevados de ácido úrico en sangre y la ND. 82-86. En DM2, el ácido úrico elevado disminuye la TFG a 5 años de seguimiento 84 y aumenta la progresión de la ND en DM1 y DM2. (86, 87) Por cada desviación estándar de ácido úrico, el riesgo de ND aumenta en 21 %. 84 El estudio RENAAL por otro lado, demostró que la disminución sostenida de ácido úrico, disminuye el riesgo de duplicación de las concentraciones séricas de creatinina y de ERC-T en pacientes con DM2 y proteinuria. 85 El riesgo de progresión de la ND se establece con niveles mayores de 6.3 mg/dl de ácido úrico 87 y el tratamiento con alopurinol enlentece la disminución de la TFG.86) Se ha postulado que el aumento del ácido úrico altera la vía del NO, promueve la liberación de citoquinas proinflamatorias y activa el sistema RAAS. (86.87)
Anemia
La anemia puede ser considerada como riesgo y también como complicación de la ND. Se ha señalado que la anemia es un factor de riesgo independiente para la progresión de la ND. 88 La prevalencia de la anemia guarda relación con los estadios de la ND, siendo de 1 % en el estadio 3, de 9 % en el estadio 4 y entre 33 a 67 % en el estadio 5. 88 Se ha descrito que hasta un tercio de los pacientes con DM2 tienen anemia aún con TFG normal. 89 Se ha señalado que la diabetes mellitus per se también es factor de riesgo independiente de anemia 90 por diversos factores como la presencia de estrés oxidativo, senescencia renal, deficiencia de hierro, de folato y de vitamina B12, deformidad de los eritrocitos y resistencia de la EPO por acumulación de los productos AGE, por efecto inflamatorio de las citoquinas que aumentan la ferritina sérica 90, por pérdida de la sensibilidad del sensor de oxígeno para la producción de EPO por neuropatía autonómica, por pérdida de la estabilidad del HIF-1 (factor inducible por hipoxia-1) y por insuficiencia de la EPO por el ROS. 88
Se ha postulado que la inflamación crónica es un factor que contribuye a la anemia en los pacientes con DM2 quienes tienen niveles más altos de ferritina y hepcidina que los individuos no diabéticos compatibles. Se demostró que los niveles de ferritina y hepcidina como marcadores de inflamación se encuentran elevados en los pacientes con DM2 y tienen una alta correlación con la ND. La hepcidina produce deficiencia funcional de hierro, reduce la salida del hierro reciclado de los macrófagos esplénicos y hepáticos e inhibe la absorción de hierro en el intestino y su disponibilidad para la eritropoyesis. 90 Se ha señalado que el tratamiento de la anemia en ND mejora la función renal cuando la hemoglobina se encuentra entre 10 a 11 g/dl, siendo el efecto renal menor cuando los valores de hemoglobina son mayores. Se ha descrito también que los fármacos inhibidores del SGLT2 además de mejorar el control metabólico en los pacientes diabéticos aumentan la EPO mejorando los niveles de hemoglobina. 91
Índice Neutrófilo linfocito
Se ha demostrado que el índice neutrófilo/linfocito, un indicador de inflamación sistémica está asociado al aumento en la excreción urinaria de albúmina independiente de la edad cronológica, la presencia de hipertensión arterial y dislipidemia y se asume que el mecanismo subyacente sería la disfunción endotelial producida por la inflamación crónica. 92 Se ha demostrado que el índice neutrófilo/linfocito, un indicador costo-efectivo de inflamación sistémica está asociado al aumento en la excreción urinaria de albúmina independiente de la edad cronológica, la presencia de hipertensión arterial y dislipidemia y se asume que el mecanismo subyacente sería la disfunción endotelial por incremento de la adherencia de los neutrófilos a las células endoteliales. 92) En dicho estudio, Kothai et al 92 halló alta correlación positiva entre la Excreción Urinaria de Albúmina (EUA) y el Índice Neutrófilo Linfocito (INL) (r=0.81) y una débil correlación negativa con la TFG-e (r=-0.214) con un promedio del INL de 3.7±3.3 en ND. Huang et al 93) hallaron un promedio del INL de 2.48±0.50 en pacientes con ND y de 2.20±0.62 en pacientes sin ND. Azikin et al 94 hallaron un promedio similar al presente estudio entre pacientes con ND y sin ND (2.03±0.68 vs 1.74±0.54). Shiny et al 95 hallaron alta correlación entre el INL con la resistencia a la insulina y con las complicaciones micro y macrovasculares de la DM. Kahraman et al 96 describieron aumento del INL tipo dosis- respuesta entre la normoalbuminuria, la microalbuminuria y la albuminuria masiva y Okyay et al 97 describieron alta correlación entre el INL, la IL-6 y el PCR.
CONCLUSIONES
La ND es una importante complicación crónica de la DM con alta prevalencia, diagnóstico tardío y la ausencia de biomarcadores de mayor especificidad para su diagnóstico precoz. En la literatura internacional se destacan los siguientes factores de riesgo de ND: la hemoglobina glicosilada aumentada, la hipertensión arterial, la obesidad abdominal y la dislipidemia. En un estudio reciente en un hospital general de Lima se hallaron los siguientes factores de riesgo significativo: la edad temprana al diagnóstico de la diabetes, la duración de la enfermedad, la presencia de retinopatía diabética, la hipertensión arterial, la anemia y el aumento del ácido úrico
ABREVIATURAS
ND= nefropatía diabética
DM1=Diabetes Mellitus tipo 1
DM2=Diabetes Mellitus tipo 2
ADA= American Diabetes Association
AGEs= Advanced glycation end products
AOPP= advanced oxidation protein products
ALE= advanced lipoxidation end producto
TFG-e= Tasa de Filtración Glomerular estimada
ERC= Enfermedad Renal Crónica
ACR= urine albumin-tocreatinine ratio
RAAS= Renin-Angiotensin-Aldosterone System
FSGS= focal segmental glomerulosclerosis
PICGN=Pauci-innmune glomerulonefritis
IDMS=Espectrometría de masas con dilución de isótopos
rastreable
MDRD= Modification of Diet in Renal Disease Study Equation
CKD-EPI= Chronic Kidney Disease Epidemiology Collaboration
NIDDK= National Institute of Diabetes and Digestive and Kidney Diseases
KIM-1= Kidney injury molecule-1
NGAL= Neutrophil Gelatinase Associated Lipocalin
MCP-1= Monocyte Chemoattractant Protein 1 (MCP-1)
KDIGO= Kidney Disease: Improving Global Outcomes
HIF= Hypoxia-inducible factor
NF-kB= Nuclear factor kappa-light-chain-enhancer of activated B cells
TNF = tumor necrosis factor
ROS= Reactive oxygen species
CAMs= cell adhesion molecules (CAMs)
DAMPs=Danger associated molecular patterns
JAK-STAT= Janus kinaseesignal transducer and activator of transcription
GPR91== G kidney specific protein-coupled metabolic receptor GPR91
TGFβ1= Transforming Growth Factor-Beta1
PAI-1= Plasminogen activator inhibitor-1
(UIgGCR= el cociente IgG/creatinina urinaria
EURODIAB= The European Diabetes Prospective Complications Study Group)
ACE= angiotensin-converting enzyme
DCCT/EDIC= Diabetes Control and Complications Trial/ Epidemiology of Diabetes Interventions and Complications
GWAS= genome-wide association studies
HbA1c= glycosylated hemoglobin
hsCRP= high-sensitivity C-reactive protein
NAG= N-acetyl-β-D-glucosaminidase
KDOQI =The National Kidney Foundation Kidney Disease: Outcomes Quality Initiative (KDOQI) working group for diabetes and CKD
Estudio RIACE Renal Insufficiency and Cardiovascular Events Italian Study Group
Estudio DEMAND=Developing Education on Microalbuminuria for Awareness of Renal and Cardiovascular Risk in Diabetes
NIDDK (National Institute of Diabetes and Digestive and Kidney
EGF=Epidermal Growth Factor
PKC=protein kinase C
ET-1= Endothelin-1,
ORG=Obesity related glomerulopathy
AMPK= AMP-activated protein kinase