INTRODUCCIÓN
La tuberculosis (TB) es una infección de alta prevalencia en el Perú. De acuerdo al reporte de la Organización Panamericana de la Salud (OPS) en el 2018, el 69% de los casos estimados en la región de las Américas correspondieron a cinco países (Brasil, Perú, México, Haití y Colombia), de estos el 5.5% se presentaron en menores de 15 años 1 y se reconoce como una de las 10 principales causas de muerte en niños menores de 5 años que viven en áreas con una alta incidencia 2. En el Perú, hasta febrero de 2020, se han reportado 41 032 casos, de los cuáles el 2.14% correspondían a niños menores de 11 años y 7.49% a adolescentes entre 12 y 17 años 3. La infección suele ser subdiagnosticada en este grupo etario debido a la inespecificidad de los síntomas y la dificultad de diagnóstico2.
La forma pulmonar es la presentación más frecuente en niños. Dentro de las formas extrapulmonares, la linfadenitis tuberculosa ocurre en el 10-15% y representa aproximadamente el 50% de la enfermedad extrapulmonar y, al ser causada por diseminación linfohematógena, puede extenderse a otros órganos. La tuberculosis miliar representa entre el 1% y el 2% de los casos, también ocurre por diseminación linfohematógena, que es más común en niños menores de 5 años y niños inmunodeprimidos. En general, el compromiso del sistema nerviosos central (SNC) es rara, pero se presenta hasta en el 50% de los pacientes con enfermedad miliar. La manifestación más común en el SNC es la meningitis tuberculosa que se presenta en el 95% de los casos, con tuberculomas en el 5% y abscesos tuberculosos en el 1%. La presentación miliar y la meningitis tuberculosa se consideran formas graves de esta infección y presentan alta mortalidad 2,4.
El abandono de tratamiento es una de las principales causas de resistencia a fármacos antituberculosos y de complicaciones. En el 2018, 10 países de la región de las Américas concentraron 86,7% del total de casos estimados de TB-RR/MDR (Resistente a Rifampicina/Multidrogorresistente), entre los que destacan Brasil y Perú, con 50% del total 1. A continuación, se presenta el caso de un paciente pediátrico con diagnóstico inicial de TB ganglionar que abandonó el esquema sensible de fármacos en 2 ocasiones, evolucionando a hacia la forma miliar y meningitis tuberculosa.
REPORTE DEL CASO
Varón de 4 años procedente de Florencia de Mora, Trujillo, La Libertad al norte del Perú; sin antecedentes clínicos ni epidemiológicos de importancia. Recibió vacuna bacilo de Calmette-Guérin (BCG) al nacer, de acuerdo al esquema nacional de vacunación. Presentó historia de linfadenopatías de 4 meses de evolución, se realizó biopsia de la lesión, la cual fue informada como linfadenitis crónica granulomatosa tuberculoide caseificante; concluyendo el diagnóstico de tuberculosis ganglionar, por lo cual se inició tratamiento con esquema sensible. Luego de recibir 13 dosis, por motivos desconocidos, abandonó el tratamiento. A los 2 meses, fue hospitalizado por recaída sintomática y reinició tratamiento con esquema sensible el cual volvió a abandonar tras 20 dosis. Tres meses después, presentó fiebre y malestar general, por lo que se le realizó una radiografía de tórax que evidenció compromiso bilateral sugestivo de afectación tipo miliar (Figura 1). Durante la hospitalización desarrolló tuberculosis meníngea e hidrocefalia. Debido al antecedente de abandono de tratamiento previo se solicitó cultivo BACTEC 960MGIT de aspirado gástrico con resultado positivo para M. tuberculosis y un estudio de sensibilidad en Agar en Placa y Genotype® MTBDR plus, identificándose como TB-MDR (Tabla 1), por lo cual se inició tratamiento con esquema: EZLfxKmEtoCs. La Cicloserina (Cs) se suspendió por posibilidad de reacción adversa neurológica. Se le realizó una derivación ventrículo-peritoneal, después de la cual se reinició la administración de Cs. Permaneció hospitalizado durante 4 meses con evolución favorable. Luego de 2 meses fue vuelto a evaluar por pediatra con mejoría clínica. El padre del paciente emitió su consentimiento para el uso de los datos en este reporte de caso.
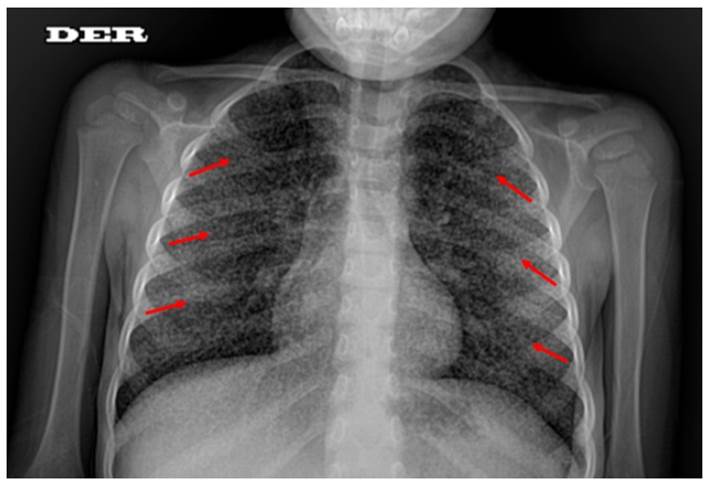
Figura 1 Radiografía de tórax con patrón miliar, micronódulos de 1 a 3 mm distribuidos difusamente en ambos campos pulmonares.
Tabla 1 Resultados de la sensibilidad del paciente.
| Caso: Susceptibilidad a drogas de primera y segunda línea en agar en placa. | |
|---|---|
| Isoniacida 0.2 | Resistente |
| Isoniacida 1.0 | Resistente |
| Rifampicina | Resistente |
| Etambutol | Sensible |
| Estreptomicina | Sensible |
| Ethionamida | Sensible |
| Kanamicna | Sensible |
| PAS | Sensible |
| Capreomicina | Sensible |
| Cicloserina | Sensible |
| Levofloxacino | Sensible |
Fuente: Elaboración propia a partir de los datos del análisis Genotype
DISCUSIÓN
La detección de un caso de TB pediátrica indica la presencia de adultos bacilíferos en el entorno4. En el caso de nuestro paciente no se logró identificar la fuente de contagio. Al ser un niño de 4 años existe la posibilidad de que el contacto haya sido fuera del hogar. Numerosos reportes dan a conocer que la mayoría de los niños menores de 2 años se infectan por contactos dentro del hogar, mientras que, con niños mayores de 2 años, la fuente de contagio suele ser parte de la comunidad 5. En algunas series de pacientes pediátricos, se informó que sólo fue posible identificar la fuente de contagio entre el 56 al 74% de los casos4,6.
La linfadenitis tuberculosa es la forma extrapulmonar más frecuente, los ganglios linfáticos cervicales e intratorácicos son los más afectados. Los ganglios no tratados a menudo se caseifican y la infección culmina diseminándose a otros tejidos mediante los tractos sinusales; aunque puede ocurrir una regresión espontánea 6. La obtención de material para el estudio microbiológico y anatomopatológico es fundamental para certificar el diagnóstico (6. En el caso de nuestro paciente, la confirmación anatomopatológica fue posible desde el inicio.
El compromiso del SNC es raro, y cuando se presenta, casi el 50% de los pacientes son niños menores de 2 años. La meningitis tuberculosa concomitante a la TB miliar ocurre en 20%-40%. Ambas se presentan de 2 a 6 meses tras la infección primaria. El tratamiento por 6 meses suele ser suficientes para la curación de linfadenitis tuberculosa, cuando se ha identificado sensibilidad a los fármacos de primera línea 6. Sin embargo; la adherencia a este tratamiento es clave 7.
En el Perú, la administración de tratamiento es supervisada por el personal de salud; a pesar de esto, se ha reportado que la tasa de abandono de tratamiento de 2.34% 3. Una de las principales consecuencias del abandono de tratamiento es el desarrollo de resistencia a los medicamentos antituberculosos y la progresión de la infección 7. En el caso de nuestro paciente, hubo abandono de tratamiento en dos ocasiones, después de los cuáles la enfermedad progresó hacia TB miliar y meningitis tuberculosa con identificación de multidrogorresistencia.
La TB miliar y la meningitis tuberculosa son consideradas formas graves de la enfermedad; ya que se asocian a mayor mortalidad y hospitalización 4, cuando se ha identificado multidrogorresistencia (resistencia a isoniacida (H) y rifampicina (R)); con o sin resistencia a otros agentes, el pronóstico es precario. En nuestro paciente, una vez confirmada la resistencia a estos fármacos, se inició tratamiento con el esquema: EZLfxKmEtoCs de acuerdo a la norma nacional. Sin embargo; Mendoza-Ticona et al. 8, sugieren que en pacientes antes tratados o que viven en Lima y Callao, deberían recibir al menos una droga del cuarto o quinto grupo que no le haya sido previamente prescrita.
Entre los años 2008 y 2015, se han incrementado las pruebas de sensibilidad rápida para detectar resistencia a H y R por los métodos Genotype MTBDRplus, nitrato reductasa (Griess) y MODS (Microscopic Observation Drug Susceptibility); este incremento de pruebas contribuye a que un mayor número de pacientes sean tratados oportunamente con un esquema de segunda línea adecuado 9.
Otro factor importante es el nivel de conocimiento del personal médico no especialista sobre la TB infantil y TB-MDR; debido a que, en la mayoría de los casos, son los primeros en evaluar a pacientes con estas formas de la infección. Sin embargo; un estudio realizado en médicos de atención primaria de Lambayeque-Perú, reportó que el 56.6% tuvieron un nivel medio y el 33.3% un nivel bajo de conocimiento sobre el manejo de la TB lo cual hace más difícil un adecuado abordaje clínico inicial 10.
La TB infantil y la TB-MDR son entidades de difícil manejo, no sólo por el difícil diagnóstico sino porque en esta última, su manejo requiere un buen nivel de conocimiento y experiencia del médico. En este caso, el repetido abandono de tratamiento fue una de las principales causas de desarrollo de multidrogorresistencia a fármacos antituberculosos; así como, de las complicaciones. Es necesario reforzar la capacitación al personal de salud en la detección temprana de la TB infantil, el tratamiento efectivo, el seguimiento de casos y el estudio de contactos para para evitar abandonos y las complicaciones consecuentes.















