Introducción
La tuberculosis (TB) es una enfermedad con gran impacto a nivel mundial. Para el 2019, según la Organización Mundial de la Salud, la TB generó alrededor de 10 millones de infectados y 1.4 millones de muertes. Además, el 12% de infectados fueron niños menores de 15 años, con mayor prevalencia entre 1 y 4 años 1.
La TB extrapulmonar corresponde al 16% de casos de TB 2, de los cuales, hasta el 40% se debe a linfadenitis tuberculosa (LT) 3. Según estudios, la LT se desarrolla al año de la primoinfección, con un tiempo de latencia corto y manifestaciones clínicas agudas, principalmente en menores de 2 años, quienes tienen un mayor riesgo de diseminación y morbimortalidad 4,5. La LT se acompaña de TB pulmonar activa hasta en el 15% de casos, y suele manifestarse con nódulos indoloros, elásticos y adherentes a la piel, que pueden ulcerarse o fistularse hacia la piel formando la llamada “escrófula”. Además, la LT puede acompañarse de manifestaciones constitucionales como fiebre, astenia y pérdida de peso 3,6. Sin embargo, también puede presentarse de manera atípica, con manifestaciones que desvían su diagnóstico.
La LT se diagnostica mediante un estudio histopatológico de biopsia ganglionar; sin embargo, por ser un procedimiento invasivo, ante la sospecha de LT se prefiere comenzar con la prueba cutánea de derivado proteico purificado (PPD), la baciloscopia o la reacción en cadena de la polimerasa (PCR), quienes tienen baja sensibilidad diagnóstica y pueden generar falsos positivos. Esto, asociado a un cuadro clínico atípico, puede desviar el diagnóstico y retardar el tratamiento 6.
En la actualidad, la principal fuente de información sobre LT en niños son los reportes de caso. Sin embargo, la falta de publicaciones limita el aprendizaje de variaciones en la presentación clínica y reduce su participación en el diagnóstico diferencial. Asimismo, la orientación clínica es un determinante importante para el manejo de cada caso, puesto que minimiza los diagnósticos erróneos y evita someter a pacientes a tratamientos innecesarios 7. Por ello, resulta importante indagar en la LT desde la presentación clínica hasta el uso de pruebas diagnósticas, especialmente en niños. Hasta la fecha no existe una revisión sistemática sobre este tema. Las revisiones sistemáticas de reportes de casos tienen un papel importante en la síntesis de información sobre presentaciones clínicas, factores de riesgo y resultados de pruebas diagnósticas y tratamientos 8,9. Por lo tanto, el presente estudio tuvo como objetivo realizar una revisión sistemática de los reportes de caso de LT en niños publicados en la literatura hasta abril de 2022.
Materiales y métodos
Protocolo y registro
Esta revisión sistemática se informa de acuerdo con la declaración Preferred Reporting Items for Systematic Reviews and Meta-Analyses (PRISMA) 10 (Anexo 1) y está registrada en PROSPERO (CRD42022324166).
Estrategia de búsqueda
Dos autores prepararon la estrategia de búsqueda (TGR y MMH). Se buscó sistemáticamente en las bases de datos de Scopus, PubMed, Science Direct, Web of Science, LILACs, Ovid/Medline, EBSCO y BMJ Case Reports hasta abril de 2022. La estrategia de búsqueda combinó los términos MeSH: “Tuberculosis, Lymph Node”, “Child”, “Adolescents”, términos Emtree y términos libres, que se detallan en el Material Suplementario (Anexo 2).
Criterios de elegibilidad
Se incluyó informes de casos de pacientes menores de 19 años con LT por M. tuberculosis, identificados en reportes de caso, comunicaciones cortas o casos clínicos con calidad de evidencia adecuada, en idioma inglés o español, disponibles a texto completo. Se excluyeron reportes de imágenes, informes de caso de otro tipo de TB extrapulmonar y linfadenitis que no se debió a infección por M. tuberculosis o fue una reacción adversa a medicamentos.
Selección de estudios
De los artículos encontrados en las bases de datos, se exportó los títulos y resúmenes a un software en línea (https://www.rayyan.ai/). Dos investigadores (TGR y FGG), de manera independiente, eliminaron duplicados y seleccionaron los artículos según los criterios de inclusión. Después, se recopilaron los artículos seleccionados en una base de datos para ser revisados a texto completo. Otros dos investigadores (DGH y SGR), igualmente de manera independiente, eliminaron los artículos que no se encontraron disponibles o tuvieron criterios de exclusión. Finalmente, los artículos fueron seleccionados por consenso y, cuando este no fue posible, un tercer investigador (MMH) decidió la inclusión final.
Extracción de datos
Dos pares de investigadores (EGA y LGF; KGP y AGR) extrajeron de forma independiente los datos de los artículos utilizando una plantilla estandarizada en Excel (18.0). De cada informe de caso se extrajo los siguientes datos: características sociodemográficas (edad, sexo, inmunización por BCG e historial de contacto conocido de TB), antecedentes, presentación clínica (tiempo de enfermedad y síntomas), exámenes auxiliares (recuento leucocitario, velocidad de sedimentación globular, radiografía de tórax y tomografía), pruebas diagnósticas (prueba de PPD, baciloscopia, PCR, estudio histopatológico y cultivo) y tratamiento.
Síntesis de resultados
Dada la naturaleza de esta revisión, se realizó una síntesis descriptiva de los resultados. Para las variables numéricas se calculó medianas, medias, rangos intercuartiles y desviaciones estándar, según fue el caso. Mientras que, para las variables categóricas, se calculó las frecuencias y porcentajes.
Calidad de los estudios
Los estudios fueron sometidos a la evaluación crítica para informes de casos del Joanna Briggs Institute (JBI) 11. Si un informe de caso cumplía 5 de 8 criterios de evaluación, se consideró que el artículo tenía una calidad aceptable 12 y, por lo tanto, se incluyó en esta revisión. Dos investigadores realizaron el análisis de manera independiente (TGR, DGH) y los desacuerdos fueron resueltos por un tercer investigador (MMH).
Resultados
Selección de estudios
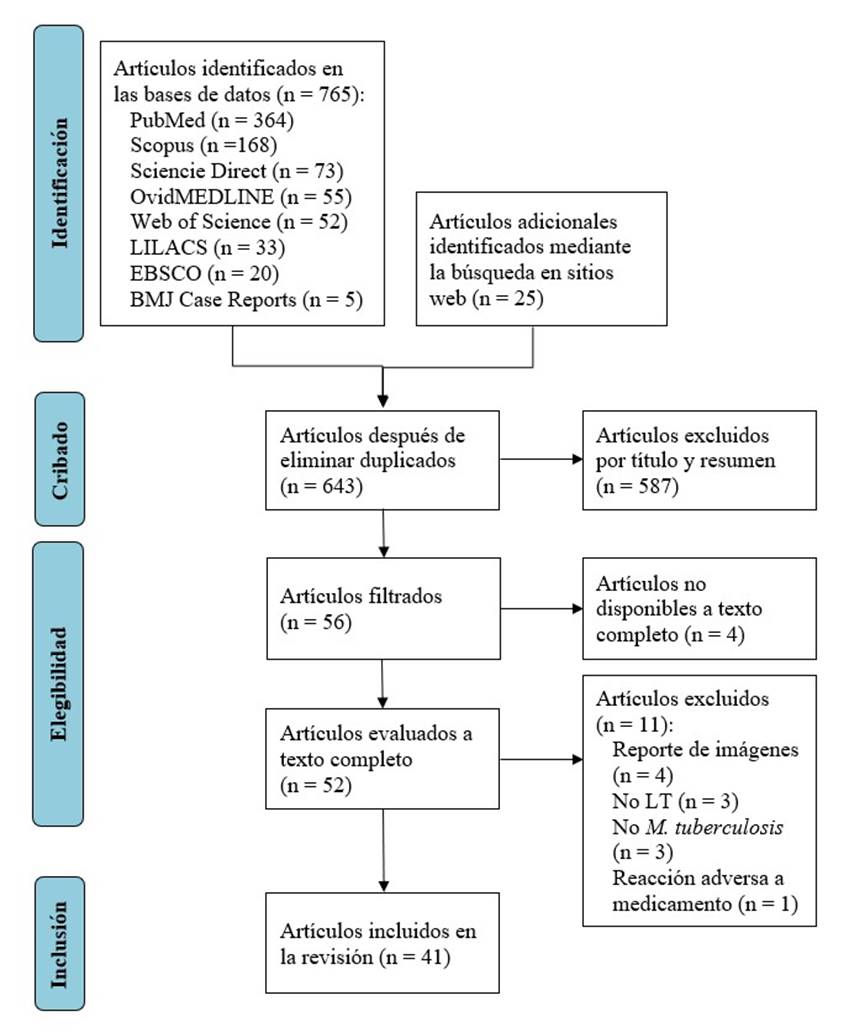
La búsqueda en las bases de datos identificó 765 artículos. Además, se encontró 25 artículos adicionales mediante la búsqueda manual en sitios web. Tras eliminar 147 duplicados y 587 artículos por título y resumen, se recopilaron 56 artículos potencialmente elegibles. De estos, 4 no estaban disponibles y 11 tenían criterios de exclusión. Por lo tanto, la búsqueda quedó reducida a 41 artículos (Figura 1).
Características de los estudios
Todos los artículos cumplieron con una calidad de evidencia aceptable (Anexo 3). Se incluyeron 41 informes de caso, de los cuales 4 presentaron más de un paciente: dos tenían 2 casos elegibles 13,14, uno tenía 4 casos elegibles 15 y, el último, tuvo un solo caso elegible 6. El resto de los artículos reportaron un solo caso 16-52, por lo que en total se obtuvo la información de 46 pacientes.
Características sociodemográficas
De los 46 pacientes, hubo 24 (52,2%) varones y 22 (47,8%) mujeres. La mediana de la edad fue 8,5 (5-12) años. En 14/22 (63,6%) casos se reportó inmunización por BCG 6,14,17,20,22,24,28,31,39,44,46,48,49,51, mientras que en 6/24 (25%) se mencionó que hubo exposición a un contacto conocido con TB 15,28,30,31,38,47 (Tabla 1).
Tabla 1 Características de los pacientes con linfadenitis tuberculosa incluidos en el estudio.
| Características | N (%) |
|---|---|
| Edad en años (n = 46) * | 8,5 (4,8 12) |
| Sexo masculino (n = 46) | 24 (52,2) |
| Tiempo de enfermedad en meses (n = 46) * | 2 (1 - 5) |
| Inmunización con BCG (n = 22) | 14 (63,6) |
| Contacto conocido de TB (n = 24) | 6 (25,0) |
| Síntomas (n = 46) | |
| Linfadenopatía palpable | 28 (60,9) |
| Fiebre | 24 (52,2) |
| Tos | 12 (26,1) |
| Pérdida de peso | 8 (17,4) |
| Escrófula | 7 (15,2) |
| Dificultad respiratoria | 6 (13,0) |
| Hiporexia | 6 (13,0) |
| Dolor localizado | 6 (13,0) |
| Exantema cutáneo | 6 (13,0) |
| Sudoración nocturna | 2 (4,3) |
| Dolor abdominal | 2 (4,3) |
| Ictericia | 1 (2,2) |
| Leucocitosis (n = 46) | 10 (21,7) |
| VSG aumentado (n = 46) | 17 (37,0) |
| Alteración pulmonar en Rx (n = 46) | 8 (17,4) |
| Tratamiento (n = 44) | |
| Esquema antituberculoso | 32 (72,7) |
| Esquema antituberculoso y corticoterapia | 7 (15,9) |
| Esquema antituberculoso y escisión quirúrgica | 5 (11,4) |
| Duración de tratamiento antituberculoso en meses (n = 37) ** | 7,7 +/2,9 |
BCG: Bacilo de Calmette-Guérin, Rx: Radiografía de tórax
* mediana (rango intercuartílico)
** media +/desviación estándar
Presentación clínica
El tiempo de enfermedad tuvo una mediana de 2 (1-5) meses. Las manifestaciones clínicas más frecuentes fueron linfadenopatía palpable (60,9%) 6,14-16,20,22,25-28,31-37,39-45,49,52, fiebre (52,2%) 13,16-18,21,23,24,27-31,34,38,40,42-44,46-49,52 y tos (26,1%) 16,18,21,23,27-29,32,38,44,48,51. El resto de las manifestaciones fueron pérdida de peso 13,16-18,27,49,51, presencia de escrófula 15,16,18,26,31,39,42, dificultad respiratoria 23,27,29,38,44,48, hiporexia 13,16,30,32,40, dolor localizado 15,20,22,34,35,49, exantema cutáneo 17,25,30,46,47,51, sudoración nocturna 16,17, dolor abdominal 15,33 y un único caso con ictericia 33 (Tabla 1). La región ganglionar comprometida con mayor frecuencia fue la cervical (71,4%)(Tabla 2). En 26 (56,5%) pacientes hubo alguna comorbilidad asociada (Tabla 3), de las cuales 6 (13%) fueron TB cutánea 16-18,43,46,47.
Tabla 2 Frecuencia de regiones ganglionares afectadas en pacientes con linfadenitis tuberculosa
| Región ganglionar comprometida | N (%) |
|---|---|
| Linfadenopatía palpable (n = 28) | |
| Cervical | 20 (71,4) |
| Supraclavicular | 9 (32,2) |
| Axilar | 7 (25,0) |
| Submandibular | 6 (21,4) |
| Inguinal | 2 (7,2) |
| Codo | 1 (3,6) |
| Linfadenopatía detectada mediante estudio de imagen (n = 27) | |
| Mediastinal | 25 (92,6) |
| Abdominal | 5 (18,5) |
Tabla 3 Comorbilidades asociadas en pacientes con linfadenitis tuberculosa.
| Informe de caso | Comorbilidad |
|---|---|
| Chisti et al. 48 | Neumonía |
| Cheng y Chen 49 | Esferocitosis hereditaria con esplenectomía |
| Tobing et al. 50 | Síndrome de Grisel, miositis tuberculosa |
| van de Loo et al. 19 | Ganglioneuroblastoma |
| Esposito et al. 21 | Enfisema subcutáneo |
| Okada et al. 24 | Falla renal estadio 3 |
| Arora y Shah 25 | Purpura trombocitopenica |
| Krishnamurthy y Yadav 30 | Purpura trombocitopenica |
| Magina et al. 31 | Lupus vulgaris |
| Echeverria y Kaude 32 | Osteomielitis |
| Joo et al. 33 | Colecistitis alitiásica |
| Shubha et al. 34 | Infección periodontal |
| Hegde et al. 36 | Absceso dental |
| Garg et al. 37 | Absceso dental |
| Fernández et al. 38 | Neumonía |
| Lim et al. 41 | Amigdalitis |
| Arora et al. 14 | Pielonefritis, tuberculosis pulmonar |
| Pielonefritis | |
| Caglayan et al. 15 | Síndrome de Down |
| Angeloni 44 | Quilotórax |
| Tadele 16 | Tuberculosis cutánea |
| Blatyta et al. 17 | Tuberculosis cutánea |
| Soeroso et al. 18 | Tuberculosis cutánea |
| Vásquez-Bautista et al. 43 | Tuberculosis cutánea |
| Bae et al. 46 | Tuberculosis cutánea |
| Patra et al. 47 | Tuberculosis cutánea |
Exámenes auxiliares
El hemograma, marcadores inflamatorios y estudios de imagen fueron los exámenes de apoyo al diagnóstico más reportados. En el hemograma, se encontró leucocitosis en 10 (21,7%) pacientes 21,22,24,27-30,38,47,48. El marcador inflamatorio más evaluado fue la velocidad de sedimentación globular (VSG) que estuvo aumentado en 17 (37%) pacientes 15,16,20,24,27,29,30,32,33,35-37,41,44,46,47,51. Finalmente, los estudios de imagen más frecuentes fueron la radiografía, para evaluar el compromiso pulmonar y buscar linfadenopatía calcificada, y la tomografía, para evaluar la presencia de masas sugestivas de linfadenopatía. El compromiso pulmonar se evidenció en 8 (17,4%) pacientes 15,16,23,28,32,40,48, mientras que las adenopatías en 27 (58,7%), siendo más frecuente la mediastinal (92,6%) 13-15,17,19-24,27,29,30,32,33,38,40,44,46-49,51,52 (Tabla 2).
Pruebas diagnósticas
La prueba cutánea de PPD, baciloscopia y PCR fueron las pruebas iniciales en la mayoría de los casos. La prueba cutánea de PPD se realizó en 35 pacientes, de los cuales 27 (77,1%) dieron un resultado positivo 13-15,17,18,20,21,25,28,30,31,35,37,39-47,51. La baciloscopia se realizó en 29 pacientes, de los cuales 5 (17,2%) tuvieron un resultado positivo 6,15,21,24,33. Mientras que, la PCR se realizó en 13 pacientes, de los cuales 6 (46,2%) dieron un resultado positivo 6,16,20,33,38,47 (Tabla 4).
La biopsia o aspiración de contenido de las adenopatías se realizó a 34 pacientes. El estudio histopatológico reveló la presencia de granulomas caseosos con áreas de necrosis o células de Langhans en 33 (94,3%) 6,13-17,19,20,22-25,28,29,31,32,34-36,39,41-44,46,49-52. La visualización de bacilos ácido-alcohol resistentes (BAAR) mediante tinción Ziehl Neelsen se realizó en 8 casos, con 6 (75%) resultados positivos 17,18,26,28,39,41. Por último, el cultivo se realizó en 17 pacientes, de los cuales 10 (58,8%) fueron positivos 15,26,28,31,38,42-45,47 (Tabla 4).
Tabla 4 Pruebas diagnósticas de los pacientes incluidos en el estudio.
| Prueba diagnóstica | N (%) |
|---|---|
| PPD positivo | 27/35 (77,1) |
| Baciloscopia positiva | 5/29 (17,2) |
| PCR positiva | 6/13 (46,2) |
| Histopatología de granuloma | 33/34 (94,1) |
| Tinción Ziehl Neelsen positiva | 6/8 (75,0) |
| Cultivo positivo | 10/17 (58,8) |
PPD: Derivado proteico purificado, PCR: Reacción en cadena de la polimerasa.
Tratamiento
La duración del tratamiento antituberculoso fue de 7,7 +/2,9 meses. El tratamiento único con el esquema antituberculoso se brindó en 32 (72,7%) pacientes 13,14,17-22,24,28-37,39-44,46,47,49-52. Mientras que, el uso de corticosteroides como tratamiento adyuvante solo se dio en 7 (15,6%) casos 13,16,25,26,38,45,48 y la escisión quirúrgica en 5 (11,4%)6,15,23,27,50. (Tabla 1).
Discusión
El diagnóstico de la LT sigue siendo un reto médico en pediatría debido a su presentación clínica variada y el acceso limitado a pruebas diagnósticas. En esta investigación, se realizó una revisión de los reportes de casos de LT en niños publicados en la literatura. La mayoría de los pacientes fueron varones, con una mediana de edad de 8,5 años. La mediana del tiempo de enfermedad fue 2 meses y los síntomas más frecuentes fueron las linfadenopatía palpable, fiebre y tos. El diagnóstico se dio mediante la sospecha clínica y el apoyo de pruebas diagnósticas, principalmente el estudio histopatológico.
En este estudio, la edad de presentación fue variable, con una mediana de 8,5 (5-12) años. Esto difiere de lo encontrado por Xu et al. en cuyo estudio la mayoría de pacientes tuvieron 10 años o más 53. Por otro lado, en este estudio, la LT fue más frecuente en varones (52,2%) , similar a lo reportado por Kalra et al. 54. Sin embargo, para Shah y Dani (55, la LT fue más prevalente en mujeres.
Investigaciones han demostrado que la TB extrapulmonar tiene un menor historial de contacto conocido de TB 56,57. Es así como, en este estudio, solo el 25% tuvo un historial de contacto conocido de TB. Esto sugiere que la falta de un historial de contacto no debe influir en la toma de decisiones para llegar al diagnóstico.
El tiempo de enfermedad de la LT no ha sido reportado en los estudios disponibles. Sin embargo, en un estudio se encontró que la TB extrapulmonar puede tener una demora diagnóstica de hasta más de 4 años 31. En contraste, en este estudio, se encontró un tiempo de enfermedad variable, con una mediana de 2 (1-5) meses. Un tiempo de enfermedad corto puede orientar el diagnóstico hacia patologías agudas; sin embargo, como lo demuestra este estudio, la LT puede tener una evolución rápida.
La manifestación clínica más frecuente fue la linfadenopatía palpable en el 60,9% de pacientes, que corresponde a casi el doble de casos con linfadenopatía mencionados por Neyro et al. 57. Por otro lado, la TB extrapulmonar muestra menos síntomas constitucionales que la TB pulmonar 56. Aunque, en este estudio, más de la mitad presentó fiebre y tos. También se encontró síntomas variables como dificultad respiratoria, dolor localizado, exantema cutáneo, dolor abdominal e ictericia. Esto demuestra que la LT también se manifiesta con cuadros atípicos que pueden disuadir el diagnóstico.
Los ganglios cervicales han sido descritos como la región más afectada en la LT 58. De manera similar, en este estudio, el 71,4% tuvo compromiso de ganglios cervicales. Por otro lado, la sospecha clínica con ausencia de linfadenopatía palpable condujo al uso de estudios de imagen, los cuales evidenciaron linfadenopatía mediastinal en el 92,6% de casos en los que se realizó, principalmente tomografía.
En este estudio también se demostró el compromiso pulmonar mediante radiografía de tórax en el 17,4% de pacientes, lo que se puede correlacionar con la coexistencia de hasta 15% de TB pulmonar encontrado por Devrim et al. 56. Además, en este estudio también se encontró una coexistencia de TB cutánea en el 13% de casos. Por lo que, se sugiere que ante la sospecha de TB se busque arduamente todos los focos posibles de infección.
Aunque el hemograma y los marcadores inflamatorios son dos de los estudios más solicitados ante un posible proceso infeccioso. Este estudio demostró que solo el 21,6% y 37% presentó leucocitosis y aumento de la VSG, respectivamente. Lo que significa que no son de gran utilidad en el diagnóstico de la LT. Además, Devrim et al 56 mencionan que estos parámetros se alteran con menor frecuencia en comparación con la TB pulmonar.
Dentro de las pruebas diagnósticas de LT, la prueba cutánea de PPD tuvo una positividad de 77,1%, valor similar a lo reportado por Xu et al. 53 La baciloscopia fue la prueba con menos resultados positivos, siendo así solo en el 17,2% de casos, lo que difiere de hasta el 60% de positividad encontrada por Shah y Dani 55. Mientras que, la PCR tuvo una positividad de 46,2%, menor a los hallazgos de Neyro et al. 57. Aunque estas son las pruebas de mayor disponibilidad, por el costo y tiempo que toma realizarlas, pueden ser las menos eficientes en el diagnóstico de la LT. Por otro lado, el estudio histopatológico dio la mayor cantidad de resultados positivos en 94,1%, aunque Xu et al. 53 encontraron que este puede ser positivo en hasta el 100% de casos. Los cultivos fueron positivos en 58,8%, cercano a lo reportado por Fanny et al. 59.
La LT evoluciona favorablemente con la terapia antituberculosa convencional, aunque se ha descrito una duración de tratamiento variable 53. En este estudio, la media de la duración del tratamiento fue de 7,7 meses. Pero esto depende de los esquemas de tratamiento de cada país.
Como se ha descrito, la LT puede tener una presentación clínica atípica. Por lo tanto, su diagnóstico siempre debe ser considerado sobre todo en zonas endémicas de TB o cuando el cuadro clínico no se resuelve con tratamientos convencionales. El diagnóstico temprano es fundamental en niños, ya que la demora puede ocasionar una progresión rápida de la enfermedad a formas más graves debido a la inmadurez de su sistema inmune.
Una de las principales limitaciones de este estudio, es que no se incluyó artículos en otros idiomas diferentes al inglés y español, por lo que la base de datos pudo verse reducida. En base a lo evidenciado en esta investigación, se recomienda considerar el diagnóstico de LT no solo en niños con linfadenopatía y síntomas constitucionales, que son los síntomas más frecuentes, sino también en quienes presentan cuadros atípicos de dificultad respiratoria, dolor localizado, exantema cutáneo, dolor abdominal e ictericia.
En conclusión, la LT en niños fue más frecuente en varones, a edades entre 5 y 12 años, inmunizados por BCG y sin contacto conocido de TB. Los síntomas más frecuentes fueron linfadenopatía palpable, fiebre y tos. Sin embargo, se presentaron cuadros atípicos con dificultad respiratoria, dolor localizado, exantema cutáneo, dolor abdominal e ictericia. Los ganglios cervicales fueron los más afectados. En la mayoría, no se produjo leucocitosis o aumento de VSG. El estudio histopatológico fue la prueba con mayor sensibilidad diagnóstica detentando el 94,1% de casos. Y el tratamiento antituberculoso tuvo una duración promedio de 7,7 meses.