Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Peruana de Ginecología y Obstetricia
versión On-line ISSN 2304-5132
Rev. peru. ginecol. obstet. v.58 n.4 Lima 2012
ARTÍCULO ORIGINAL
Morbilidad materna extrema en el Hospital Nacional Docente Madre-Niño San Bartolomé, Lima, 2007-2009
Maternal near-miss at Hospital Nacional Docente Madre-Niño San Bartolome, Lima, 2007-2009
Iván Reyes-Armas1,2; Aurora Villar 1,2
1 Médico Asistente Gineco-Obstetra, Hospital Nacional Docente San Bartolomé, Lima, Perú
2 Profesor Obstetricia y Ginecología, Facultad de Medicina, Universidad Nacional Mayor de San Marcos, Lima, Perú
Tema Libre presentado al XIX Congreso Peruano de Obstetricia y Ginecología, Lima, Perú, 27 al 30 de noviembre de 2012.
Resumen
Objetivos: Caracterizar la morbilidad materna extrema (MME) en un Hospital Nacional de Lima. Diseño: Estudio observacional, retrospectivo, de corte transversal. Institución: Hospital Nacional Docente Madre-Niño San Bartolomé. Participantes: Madres gestantes o puérperas. Intervenciones: Se revisó 206 historias clínicas de pacientes atendidas entre enero del 2007 y diciembre del 2009 y que cumplieron alguno de los criterios de inclusión de morbilidad materna extrema relacionados con la enfermedad específica, falla orgánica o manejo. Se analizó las variables sociodemográficas y obstétricas, siguiendo el protocolo establecido en la metodología para la vigilancia de la FLASOG, además de la identificación la causa básica de morbilidad y los retrasos acorde a lo establecido en la metodología de la ruta hacia la vida. Principales medidas de resultados: Incidencia y características de las pacientes. Resultados: La morbilidad materna extrema (MME) afectó a 0,94% de pacientes del Hospital San Bartolomé, con índice de mortalidad de 0,032, razón de morbilidad materna (MM) de 9,43 y relación MME/MM de 30,43. Estuvo relacionada con edad materna mayor de 35 años, nivel educativo bajo, multiparidad, falta de control prenatal, períodos intergenésicos corto o prolongado, gestaciones pretérmino, terminando la mayor parte en cesáreas, con tasa alta de mortalidad perinatal. La enfermedad hipertensiva de la gestación fue la causa más importante de MME (42,2%), seguida por la hemorragia puerperal (17,5%). Hubo alteración de la coagulación en 33,5%, transfusiones en 27,2% y alteración de la función renal en 26,7%. Los retrasos relacionados con la calidad de la prestación del servicio (tipo IV) fueron los que más se asociaron (58,3%) con la ocurrencia de casos de MME. Conclusiones: La morbilidad materna extrema se presentó en una importante proporción de casos en el Hospital Nacional Docente Madre-Niño San Bartolomé, siendo la causa más frecuente la enfermedad hipertensiva de la gestación.
Palabras clave: Morbilidad materna extrema.
Abstract
Objectives: To determine near-miss maternal morbidity (MME) at a National Teaching Hospital. Design: Observational, retrospective, transversal type study. Setting: Hospital Nacional Docente Madre-Niño San Bartolome, Lima, Peru. Participants: Pregnant and puerperal women. Interventions: Clinical charts of 206 patients attended between January 2007 and December 2009 and with consideration of extreme maternal morbidity related to specific disease, organic or management failure were revised. Socio-demographic and obstetric variables were analyzed following the protocol established in FLASOG´s methodology for surveillance, as well as identification of the basic cause of morbidity and delays established in the route towards life methodology. Main outcome measures: Incidence and characteristics of patients. Results: Extreme maternal morbidity (EMM) affected 0.94% of patients at San Bartolome Hospital, with a mortality index of 0.032, maternal morbidity (MM) rate of 9.4 and EMM/ MM of 30.4. It was related to maternal age above 35 years, low educational level, multiparity, failure of prenatal control, short or prolonged intergenesic period, preterm gestation, caesarean section, high perinatal mortality rate. Gestational hypertensive disease was the most important cause of EMM (42.2%), followed by puerperal hemorrhage (17.5%). Coagulation disorder occurred in 33.5%, transfusions were necessary in 27.2% and alteration of the renal function affected to 26.7% of cases. Delays related with service quality (type IV) were associated in 58.3% of cases of EMM. Conclusions: Extreme maternal morbidity affected an important number of cases at San Bartolome National Hospital, and the most frequent cause was gestational hipertensive disease.
Key words: Extreme maternal morbidity.
INTRODUCCIÓN
La razón de mortalidad materna (RMM) ha sido tradicionalmente el indicador empleado para evaluar la salud materna y la calidad de este cuidado, reflejando de manera directa las condiciones de desarrollo de los países y sus regiones(1,2).
Sin embargo, la integración del estudio de la morbilidad obstétrica al de la mortalidad incrementa la oportunidad de identificar los factores que contribuyen a este proceso continuo, desde el embarazo normal hasta la muerte, y permite tomar correctivos de una manera más oportuna. En la parte final de este espectro (antes de la muerte), se encuentra la morbilidad materna extrema (MME)(3), término introducido en la literatura médica para identificar aquellos casos de morbilidad materna en los que el peligro de muerte es mayor. Se usa en el mismo sentido los términos near miss, life-threatening, severe acute maternal morbidity, morbilidad obstétrica severa, morbilidad materna severa aguda, morbilidad materna extremadamente grave (MMEG - FLASOG 2007), que designan a la enfermedad muy grave durante el embarazo, parto o puerperio, que de no mediar la providencia y/o una buena respuesta del sistema de salud, hubiere causado la muerte(4-6).
Es así, que la mortalidad materna ha sido considerada la punta del iceberg, queriendo significar que hay una amplia base del iceberg morbilidad materna (MoM) la cual permanece aún sin describir(7).
Morbilidad materna extrema ha sido definida como una complicación obstétrica severa, que requiere una intervención médica urgente, encaminada a prevenir la muerte materna(1). Es una complicación severa durante la gestación y los 42 días posparto, la cual pudiera ocasionar la muerte de la madre o invalidez definitiva, si esta no recibe una intervención médica adecuada(8). Estos casos junto a los de mortalidad materna son utilizados actualmente para la vigilancia de la calidad de los servicios de salud relacionados con la atención de la mujer durante el embarazo, parto y puerperio, como mecanismo para identificar fallas en el sistema de salud, prioridades en salud materna y para cuantificar la incidencia de complicaciones en la prestación de servicios obstétricos(9,10). De esta forma, permite la construcción de indicadores que facilitan la auditoria de la calidad por resultados:
-
Razón de MME = # casos MME / nacidos vivos
-
Índice de mortalidad = # MM / (# MME + # MM)
-
Relación MME / MM = # casos MME / # casos MM
La identificación de los casos de MME es especialmente compleja. Si bien no existen criterios uniformes para definirla, aquellos propuestos por Say pueden ser útiles y clarificantes. Él encontró, en una revisión que incluyó 10 publicaciones electrónicas con 30 estudios de madres que fueron admitidas en unidades de cuidados intensivos, diferentes prevalencias en relación con el criterio elegido(11).
Su prevalencia osciló entre 0,80% y 8,23% entre aquellas cuyo criterio estaba relacionado con una enfermedad específica. Si el criterio estaba relacionado con una falla orgánica, su prevalencia fue entre 0,38% y 1,09%; y si el criterio fue relacionado por el manejo médico, la prevalencia fue entre 0,01% y 2,99%.
De esto se deduce ciertas ventajas y desventajas de usar uno u otro criterio para el estudio de la MME, con las consecuentes diferencias en los resultados, lo que hace difícil las comparaciones(12).
La clasificación de las pacientes basada en criterios relacionados con falla o disfunción de órganos y/o sistemas es la más aceptable, desde el punto de vista epidemiológico, y la menos sujeta a problemas de interpretación(11).
Después de hacer una primera aproximación mediante la descripción de la situación, es decir, conocer quiénes y de qué se están complicando, el siguiente paso es identificar los factores determinantes que están influyendo para su presentación y reconocer cuáles fueron las demoras o retrasos en la atención de salud, en el camino para la supervivencia(7,12).
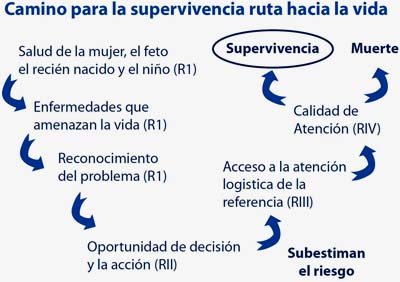
Se ha considerado los siguientes tipos de demoras:
-
Tipo I: falta de reconocimiento del problema. Desconocimiento de las implicaciones en la salud materna y perinatal de la gestación y desconocimiento de signos y síntomas de alarma (Gestante - Comunidad). Demora para reconocer la necesidad de atención de salud (relacionado con falta de información sobre complicaciones del embarazo, el alumbramiento y señales de peligro).
-
Tipo II: falta de oportunidad de decisión y acción. Falta de oportunidad de contacto con el servicio de salud. Demora en las decisiones para procurar atención. Demoras relacionadas con barreras para acceder a la atención (relacionado con factores socioculturales, geográficos y económicos).
-
Tipo III: falta de acceso a la atención y logística de referencia. Demora en la selección de una institución de salud que ofrezca la atención necesaria y de llegar a la misma (relacionado con la disponibilidad de establecimientos y la facilidad de acceso a los mismos). Retraso por manejo inapropiado de la emergencia obstétrica y en la remisión por falta de disponibilidad de ginecólogo, clasificación inadecuada del riesgo y barreras administrativas entre otros
-
Tipo IV: falla en la calidad de la atención desde el nivel primario hasta el nivel III. Demora para recibir un tratamiento adecuado y apropiado (relacionado con la calidad de la atención desde los niveles inferiores). Retraso ocasionado por deficiente calidad de la atención motivada por reconocimiento tardío de la patología de base, desconocimiento de protocolo para prevención, diagnóstico, clasificación y manejo de las complicaciones del embarazo, deficiencias en la disponibilidad de unidad de cuidados intensivos y falta de oportunidad de laboratorio, entre otros.
La morbilidad extrema se relaciona con los eventos que anteceden a la mortalidad materna, por lo que el conocimiento del perfil de mortalidad a nivel mundial permite establecer las entidades de vigilancia en morbilidad materna extrema(13). Según la OMS (2004), cada año fallecen 529 000 embarazadas y 8 000 000 sufren morbilidad asociada, con complicaciones potencialmente mortales, secuelas y discapacidad prolongada(14).
La prevalencia real de la morbilidad materna extrema es difícil de estimar a nivel nacional y mundial, debido a la escasa información disponible en los países y a los diferentes criterios para su definición, basados en la complejidad del manejo o intervenciones, las condiciones clínicas, la disfunción orgánica y/o las causas básicas. Muchos de los resultados publicados provienen de registros institucionales (tabla 1).
En general, ya sea en países desarrollados como en vías de desarrollo, la principal causa de morbilidad materna extrema fue la hemorragia (ante o posparto), constituyendo la mitad de todas las MME de los estudios seleccionados, con rangos entre 14,5% y 64,7%. En segundo lugar, hipertensión arterial y/o pre-eclampsia severa, con 38% y rangos entre 16,8% y 62%, y en países y regiones con bajos recursos la sepsis y/o infecciones severas tuvieron un promedio de 8,1% con rangos entre 3,8% y 20%, no dejando de mencionar el parto obstruido.
En América Latina, la experiencia en el tema es reciente. Sin embargo, la Organización Mundial de la Salud calcula que por cada muerte materna en América Latina, 135 mujeres presentan enfermedades relacionadas con la gestación y aproximadamente 30 quedan con secuelas(2). La FLASOG publicó una serie de 965 casos comunicados en el estudio de Caracterización de la morbilidad materna extremadamente grave en instituciones seleccionadas de América Latina, realizado en el periodo del 1 de junio de 2007 al 31 de mayo de 2008, e identificó como primera causa a los trastornos hipertensivos, con 44,3%, seguido de la hemorragia posparto con 17,9% (7).
Además de las experiencias reportadas en Cuba y en Brasil(22-25), en Colombia, Ortiz encontró en el año 2005 una prevalencia de 115 x 10 000 nacidos vivos. Además, en otro estudio en el Hospital Universitario del Valle, halló una prevalencia de MME de 1,8%, un índice de mortalidad de 30,4% y MME/MM de 2,3 para el 2005, y 1,8%, 15,3% y 5,5 para el 2006, respectivamente(13).
Sin embargo, en Perú, además de la información de la mortalidad materna, el análisis de la morbilidad materna extrema, complemento necesario para evaluar las necesidades y definir prioridades, aún está en su fase inicial, no habiendo estudios completos en nuestro país, ni en los hospitales de la capital. A pesar de la relativamente alta razón de mortalidad de nuestro país, el número absoluto de muertes institucionales es bajo; por lo tanto, se requiere un indiciador de calidad de atención diferente a la mortalidad(2).
Es así como nos planteamos el siguiente problema: ¿Cuáles son las características de la morbilidad materna extrema en el Hospital Nacional Docente Madre-Niño San Bartolomé?
Los objetivos del trabajo fueron cuantificar el número de casos y determinar la prevalencia de MME, caracterizar el perfil de las pacientes con MME, identificar los eventos causales de la MME, calcular los indicadores derivados de la vigilancia de la MME e identificar las demoras y los factores determinantes de la MME en el Hospital Nacional Docente Madre-Niño San Bartolomé.
MÉTODOS
Estudio observacional, retrospectivo, de corte transversal. El universo estuvo constituido por el total de mujeres gestantes o puérperas que ingresaron al Hospital Nacional Docente Madre- Niño San Bartolomé (HONADOMANI San Bartolomé), entre enero de 2007 y diciembre de 2009, con una muestra formada por todas las pacientes gestantes o puérperas atendidas y que cumplieron con uno o más criterios de inclusión para MME.
Criterios de inclusión(7,12):
Relacionados con signos y síntomas de enfermedad específica: eclampsia, shock séptico, shock hipovolémico.
Relacionados con falla o disfunción orgánica: cardíaca, vascular, renal, hepática, metabólica, cerebral, respiratoria, coagulación. Relacionados con el manejo instaurado a la paciente: ventilación mecánica, cirugía diferente al parto o la cesárea (practicados para el manejo de una complicación obstétrica o de alguna condición que se genera como consecuencia de un compromiso grave de la gestante, como histerectomía posparto, poscesárea o postaborto, laparotomía exploratoria y otros procedimientos practicados de urgencia, como toracotomía, craneotomía, entre otros), transfusiones sanguíneas asociadas a evento agudo (mayor o igual a tres paquetes de hemoderivados).
*Debido a los diferentes parámetros de ingreso a unidades de cuidado intensivo (UCI), este criterio fue excluido (especialmente en el hospital de estudio, donde un número considerable de pacientes de UCI no cumplen algún criterio de morbilidad materna extrema).
Se excluyó a las gestantes o puérperas atendidas en HONADOMANI San Bartolomé que no tuvieron alguno de los criterios de inclusión mencionados, que ingresaron muertas a la institución o fallecieron durante su estancia hospitalaria.
La metodología de análisis fue cuantitativa (distribuciones de frecuencia y proporciones) y cualitativa (ruta hacia la vida). Luego de identificar en el sistema de atención perinatal, banco de sangre y en los registros en la unidad de cuidados intensivos maternos, a las pacientes que cumplieron los criterios de inclusión, se realizó la recolección de información a partir de las historias clínicas. Cada caso fue analizado por los autores de acuerdo al protocolo establecido en la metodología para la vigilancia (FLASOG), y los datos de interés fueron digitados en dicho instrumento.
Se hizo un análisis exploratorio de los datos para identificar la frecuencia y distribución de las variables bajo estudio. Posteriormente, para las variables continuas se calculó las medidas de tendencia central y de dispersión; para las variables categóricas, se calculó frecuencias absolutas y relativas. Se comparó las variables que tuvieran significado desde el punto de vista práctico o teórico, con las de otro estudio de MME (FLASOG). Se utilizó las pruebas chi-cuadrado y exacta de Fisher.
En el caso de las causas de MME, la causa principal fue agrupada para efecto del análisis, de acuerdo a lo normado en la clasificación estadística internacional de Enfermedades y problemas relacionados con la salud CIE 10.
Se cuantificó los criterios de inclusión y se analizó la relación criterio/caso. Se determinó la incidencia acumulada de la morbilidad materna extrema (razón de MME), índice de mortalidad y relación MME / MM.
La identificación de los retrasos o demoras se realizó de manera cualitativa, acorde a lo establecido en la metodología de la ruta hacia la vida, para generar planes de acción orientados a intervenir los factores determinantes de las demoras.
El análisis estadístico de los datos obtenidos se efectuó con los programas Excel 2007 y SSPS v. 15. En todos los casos se mantuvo la confidencialidad de la información recolectada. Este trabajo fue aprobado y revisado por el comité de ética en investigación local del hospital.
RESULTADOS
Se encontró 213 casos de morbilidad materna extrema del total de pacientes mujeres gestantes o puérperas que ingresaron al Hospital Nacional Docente Madre-Niño San Bartolomé (HONADOMANI San Bartolomé), entre enero de 2007 y diciembre de 2009. No se ubicó siete historias clínicas, por lo que se trabajó con 206 registros.
Durante este período se atendió 22 732 pacientes, siendo la prevalencia de morbilidad materna extrema de 0,94%; se registró 22 592 nacidos vivos (7 374 en el 2007, 7 546 en el 2008 y 7 672 en el 2009) y ocurrieron siete muertes maternas (cuatro en el 2007, dos en el 2008 y una en el 2009), determinándose un índice de mortalidad de 0,032, una razón de morbilidad materna de 9,43 y una relación MME/MM de 30,43.
Las pacientes clasificadas como MME durante dicho período, se caracterizaron desde el punto de vista socio-demográfico por tener una edad promedio de 27,7 ± 7,02 años, moda de 27 años, con valores que iban entre 15 y 50 años, siendo la mayoría de ellas de 20 a 34 años (69,4%) en la distribución por intervalos, seguido de las pacientes de 35 o más años (16,5%); la mayoría tenía educación secundaria (61,2%), seguido de educación técnica o universitaria (26,2%); provenían principalmente de la provincia de Lima (83,9%); y más de la mitad era conviviente (65,5%). El mayor porcentaje de pacientes correspondía a amas de casa (78,6%).
Con respecto a los antecedentes patológicos, se encontró que 20,4% de las pacientes padecía de algún grado de anemia (42 casos), 8,3% era obesa (17 casos), 2,9% hipertensa crónica (6 casos), 1,5% diabética (3 casos) y 6,8% padecía de otras comorbilidades (14 casos). Y en referencia a los antecedentes obstétricos de importancia, 17,5% de las pacientes era cesareada anterior (36 casos), 5,3% tuvo abortos recurrentes (11 casos), 4,4% preeclampsia en un parto anterior (9 casos), 3,9% con natimuerto en un parto anterior (8 casos) y 4,9% otros (10 casos).
Desde el punto de vista obstétrico, las pacientes con MME tuvieron una gravidez promedio de 2,4 ± 1,8, oscilando entre 1 y 12, siendo la moda la primigravidez (40,8%), aunque en la distribución por intervalos se evidenció que el mayor porcentaje de pacientes era multigrávida (47,6%). La tasa de gemelaridad fue 2,9% (6 casos). El número de controles prenatales promedio fue 4,3 ± 3,5, oscilando entre 0 y 12; 21,4% no se controló, 57,8% tuvo cuatro o más controles prenatales y solo la tercera parte de todas las pacientes iniciaron su CPN en el primer trimestre (34,5%).
El 59,2% de los casos tuvo dos o más gestaciones, siendo el período intergenésico promedio de 41,2 ± 35,9 meses, variando entre 2 y 144 meses, donde la mayoría de pacientes tenía período intergenésico extremo (46,7% con períodos cortos y 24,6% con períodos largos).
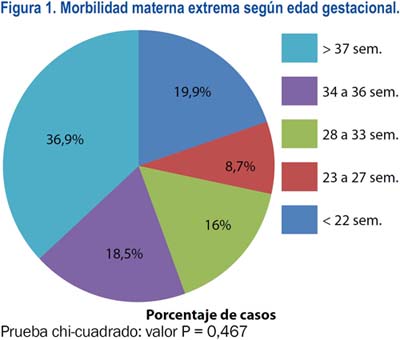
La edad gestacional promedio fue 30,3 ± 10,2 semanas, con una moda de 38 semanas, teniendo aproximadamente un tercio de las pacientes más de 37 semanas de gestación (36,9%). La vía de culminación más frecuente fue la cesárea (64,1%), tanto en menores como mayores de 32 semanas. De todos los embarazos finalizados con más de 22 semanas, se obtuvo fetos vivos en 86,1% de los casos, con peso promedio de 2 439,8 ± 964,4 g. El momento de ocurrencia de morbilidad materna extrema más frecuente fue el anteparto (59,7%), seguido del posparto (31,6%) (figura 1).
El 97,5% de las pacientes fue internada en UCI para su manejo. Dicha estancia en UCI fue de 5 ± 3,3 días, con una moda de 4 días, oscilando entre 1 y 29 días, estando la mitad de los casos registrados entre 4 y 7 días (52,2%), seguido del intervalo de 2 a 3 días (30,9%). El tiempo de hospitalización total promedio fue de 8,8 ± 4,8 días, moda de 6 días, con valores que iban de 1 a 34 días, siendo entre 7 y 14 días la estancia de algo más de la mitad de los casos (53,4%).
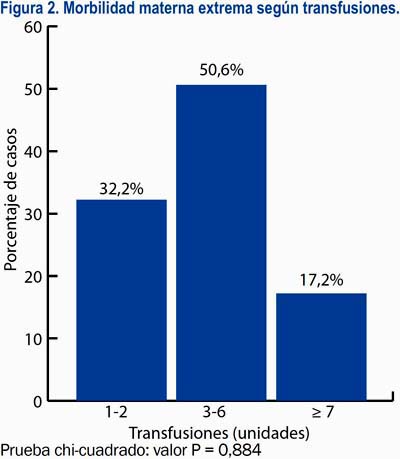
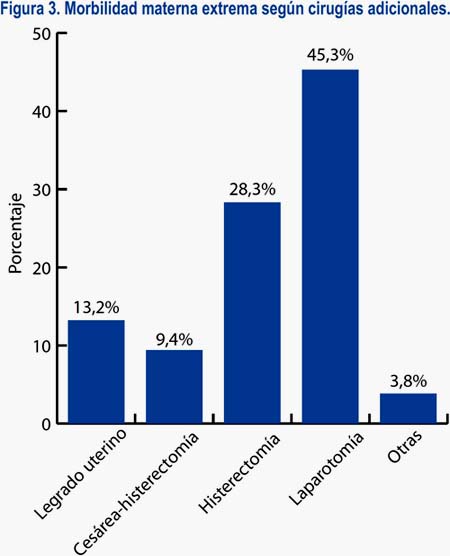
El 42,2% de las pacientes recibió una o más transfusiones, con un promedio 5 ± 4,9 transfusiones y una moda de 3. Las dos terceras partes de dichos casos (27,2% del total) recibieron tres o más paquetes de algún preparado hematológico. Al 24,7% de pacientes se les realizó algún tipo de procedimiento quirúrgico adicional, siendo el más frecuente la laparotomía, con 45,3%, seguido del la histerectomía, con 28,3% (figuras 2 y 3).
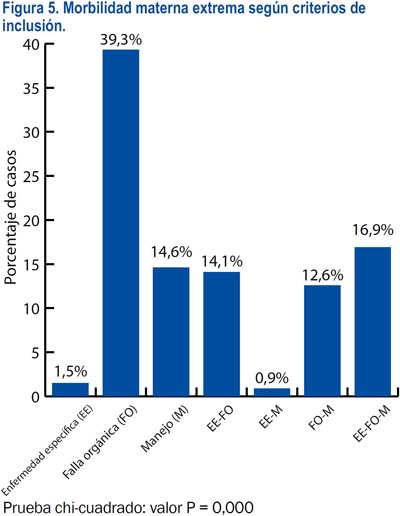
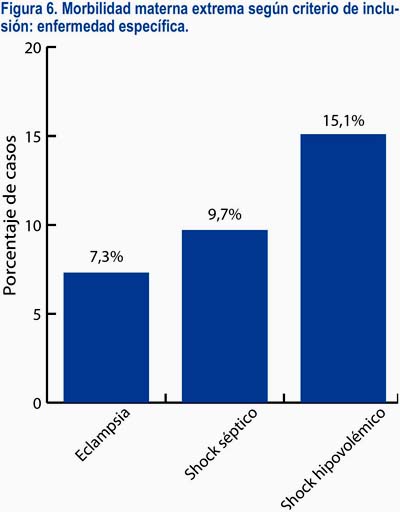
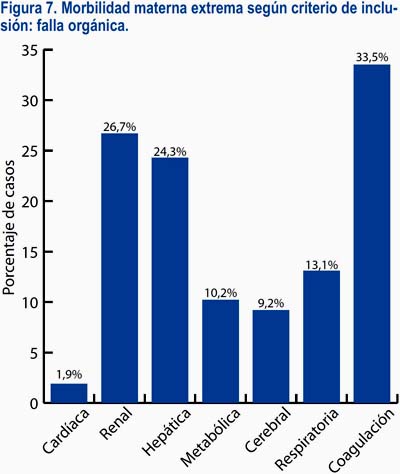
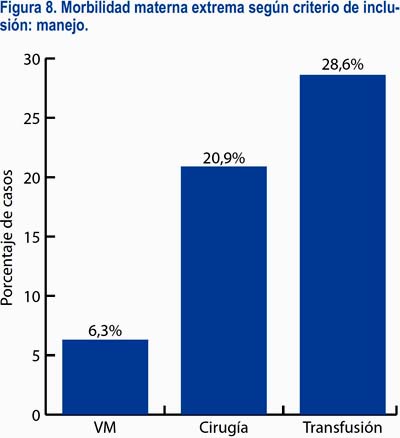
En lo referente a la causa básica de la morbilidad materna extrema, estuvieron en primer lugar los trastornos hipertensivos del embarazo (42,2%) seguidos de la hemorragia posparto (17,5%), siendo el mayor porcentaje de casos ≥ 37 semanas. Por otro lado, las sepsis de origen obstétrico y no obstétrico fueron más frecuentes antes de las 22 semanas (figura 4). El 40,3% de los casos fue incluido por presentar tres o más criterios; sin embargo, en términos de criterios de inclusión mixtos, solo 16,9% de las pacientes tenía la combinación de los tres grupos de criterios, siendo lo más frecuente la inclusión por un solo grupo de criterio (55,3%). El 33,5% de las pacientes presentó complicaciones relacionadas con una enfermedad específica, siendo la más frecuente el shock hipovolémico (15,1%); el 83% de las pacientes presentó complicaciones relacionadas con falla en algún(os) órgano(s) o sistema(s), siendo los más frecuentes los de coagulación (33,5%), renal (26,7%) y hepático (24,3%); además, 45,1% de las pacientes presentó complicaciones que requirieron un manejo crítico, siendo los más frecuentes las transfusiones (27,2%) y la cirugía (20,9%) (figuras 5 a 8).
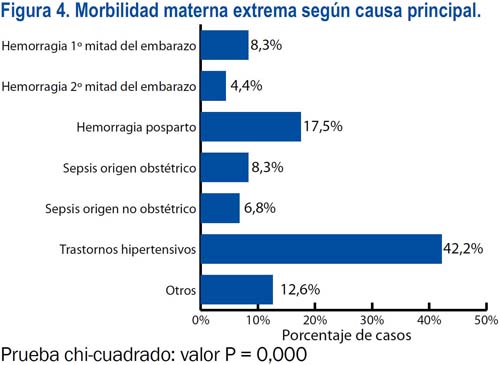
La hemorragia posparto y la hemorragia de la primera mitad del embarazo fueron las causas de MME que se relacionaron con el mayor porcentaje de pacientes con tres o más criterios de inclusión. Sin embargo, la hemorragia de la primera mitad del embarazo y la sepsis de origen no obstétrico fueron las causas que se asociaron a la relación criterios/caso más alta (3,0 y 2,9, respectivamente).
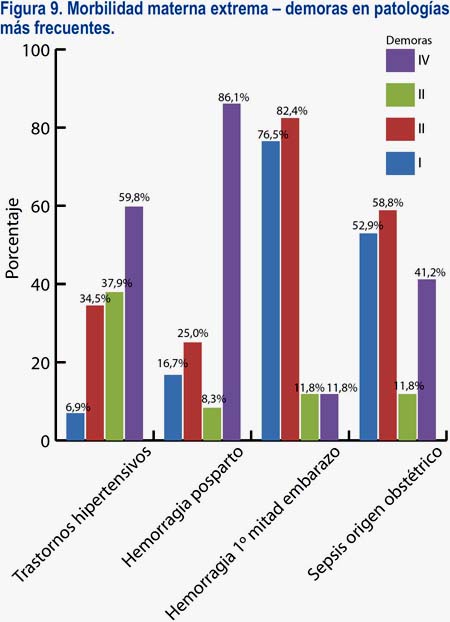
Los retrasos relacionados con la calidad de la prestación del servicio (tipo IV) fueron los que se asociaron con mayor frecuencia con la ocurrencia de casos de MME (58,3%), seguidos del retraso de tipo II (45,6%), y luego en III y I (26,2% y 22,3%, respectivamente)
Al correlacionar la demora con la causa básica de morbilidad, se encontró que los factores asociados a retrasos en la calidad de la prestación del servicio fueron más frecuentes en la atención de casos de hemorragia posparto y de trastornos hipertensivos del embarazo, mientras que los retrasos de tipo I y II fueron más frecuentes en casos de hemorragia de la primera mitad del embarazo y sepsis de origen obstétrico (figura 9).
El 36,4% de las pacientes en estudio fue referida de otros establecimientos a este hospital y el 7,8% de pacientes fue transferida a otros hospitales.
DISCUSIÓN
Este estudio pretendió caracterizar la morbilidad materna extrema en un hospital de alta complejidad, encontrando una prevalencia, razón de morbilidad e índice de mortalidad superiores a los promedios internacionales(15,17-19,21,26-28,). Esto se debe a que se trata de un centro de referencia, y dichos valores son cifras nacionales; sin embargo, al comparar nuestros resultados con series de otros hospitales en Colombia, Brasil y Cuba, se halló cifras menores(13,22,23,25), resaltando que las diferentes definiciones en la MME utilizadas en distintos países y/o instituciones hacen que las cifras sean difíciles de comparar entre sí. Nuestro país, así como la mayoría de los países latinoamericanos, aún no cuenta con promedios nacionales de los indicadores de MME, por lo que los resultados de este trabajo fueron comparados con los obtenidos en el estudio de Caracterización de la morbilidad materna extremadamente grave en instituciones seleccionadas de América Latina, de la FLASOG, por compartir la misma metodología(7).
En lo referente a las variables sociodemográficas de las pacientes en estudio, se encontró que a pesar de que, en números absolutos, la morbilidad materna extrema fue aparentemente más frecuente en el grupo etario de 20 a 34 años, al considerar el número de embarazos por cada grupo etario, se obtuvo frecuencias relativas mayores en las pacientes ≥ 35 años de edad, semejante a resultados de estudios de mortalidad materna, siendo más frecuente en los extremos de la edad reproductiva (adolescentes y ≥ 35 de años)(29). Algo similar ocurrió con el grado de instrucción, donde la frecuencia relativa fue mayor a menor nivel educativo de la paciente, lo que indica una aparente correlación positiva implícita con el proceso de educación en salud, aunque se encontró un ligero incremento en las pacientes con grado superior. La FLASOG encontró una tendencia aún mayor de la MME hacia los extremos de la edad reproductiva y el grado de instrucción bajo.
Sin embargo, en este estudio se observó que la mayoría de pacientes con MME residía en zonas urbanas o urbanomarginales (provincia de Lima), a pesar de que contaban con acceso geográfico relativamente fácil. Incluso, si bien la mayoría de pacientes era ama de casa, contaban con una pareja estable (convivientes y casadas). Similares resultados fueron encontrados por la FLASOG
Con respecto a las variables obstétricas, se halló una mayor incidencia de MME con la multiparidad, aunque los resultados de la FLASOG ya bordeaban la gran multiparidad; pero hubo coincidencia en la falta de control prenatal, debido a que cerca de la mitad de pacientes no tuvo control prenatal o no fueron en un número necesario para garantizar una vigilancia óptima del embarazo; incluso, las dos terceras partes de pacientes con MME no iniciaron su control prenatal en el primer trimestre, que es el momento adecuado para ello, siendo menos notorio en el trabajo de la FLASOG. A todo esto se suma las falencias de la calidad del control prenatal, que lo hacen un punto clave en las estrategias para disminuir la morbilidad materna(25,30).
Por otro lado, los períodos intergenésicos corto o prolongado caracterizaron a más de la mitad de los casos de MME de este estudio, reafirmando que son factores de riesgo, como lo informa la literatura, aunque en los resultados de la FLASOG no se notó dicha tendencia(29).
El mayor número de casos de MME se dio en gestaciones pretérmino, período donde las complicaciones llegan a ser más severas(29), siendo semejante a lo hallado por la FLASOG.
La vía de culminación más frecuente en los pacientes con MME fue la cesárea, principalmente en casos menores de 32 semanas de gestación, tal como lo encontró la FLASOG. Dicha tendencia se acentúa al determinar las frecuencias relativas, estableciendo que existió una incidencia mayor de MME asociada a la cesárea, no solo por la posibilidad de complicaciones producto de la intervención quirúrgica, sino que al ser la vía de culminación indicada por el ginecólogo para muchos de los casos de morbilidad materna que requieren de una solución inmediata, no llega a ser la causa básica de esta, sino una consecuencia; sin embargo, la podría también agravar(25). Caber resaltar que, siendo el parto vía cesárea una cirugía abdominal mayor, está asociada con diferentes riesgos de complicaciones comparada con el parto vaginal. De esta forma, el incremento de cesáreas podría influir en la tasa de morbilidad materna, encontrándose en varias revisiones asociada a falla renal, síndrome de distrés respiratorio y ventilación, y parcialmente al incremento de shock, embolismo pulmonar y transfusiones sanguíneas(31). Así, el incremento de la solicitud de cesárea a pedido, por parte de la paciente, es un aspecto que los profesionales deben considerar con estricta responsabilidad.
Se observó que la MME se acompañó de una tasa alta de mortalidad perinatal, con óbitos y natimuertos en 14% de los casos, similar a lo encontrado por la FLASOG, lo que implica que la MME es una condición que tiene una profunda repercusión en la salud perinatal, además de las posibles complicaciones a largo plazo que no se llegó a evidenciar, ya que no se realizó seguimiento de los recién nacidos despues del alta(32).
Aunque más de la mitad de los casos de MME ocurrió en el anteparto, un considerable 40% de los casos se dió durante el trabajo de parto y puerperio, caracterizándose justamente por un tiempo de presentación relativamente muy corto, donde se puede concentrar esfuerzos, siendo importante la rápida identificación del problema para su tratamiento oportuno (hora de oro), así como la necesidad de fortalecer el manejo de dicho período(33). Sin embargo, cabe resaltar que muchas de las complicaciones presentan un evolución progresiva, por lo que la detección prenatal precoz es idónea.
La estancia en UCI fue mayor que la informada por la FLASOG, probablemente porque la unidad de nuestro hospital también funciona como cuidados intermedios.
No hubo diferencias con la FLASOG en lo referente al número de transfusiones sanguíneas, pero sí en cirugía adicional, siendo la más frecuente la laparotomía y no la histerectomía, como lo señala la FLASOG, posiblemente debido a un manejo más conservador.
Las principales causas de morbilidad materna extrema en este estudio se relacionaron con complicaciones severas de los trastornos hipertensivos del embarazo y la hemorragia posparto, similar a lo encontrado por la FLASOG, pero, con una menor frecuencia de hemorragia de la primera mitad del embarazo y ligeramente mayor porcentaje de infecciones respecto a esta. En términos generales, se sigue un patrón similar a la mortalidad materna, debiéndose revisar y socializar las guías de manejo de los trastornos hipertensivos y hemorragia obstétrica a nivel de todas las instituciones prestadoras de servicios, de la red pública y privada, como estrategia para modificar esta condición(34).
Hubo diferencias en la distribución de los grupos de criterios de inclusión, así como en el número de criterios con respecto a la FLASOG, posiblemente reflejo del menor número de criterios por caso que se encontró en nuestro estudio. Al comparar los criterios de cada uno de los tres grupos, no se halló diferencias estadísticamente significativas. Precisamente los criterios relacionados a la pérdida sanguínea (alteración de la coagulación y función renal, transfusiones y shock hipovolémico) fueron los más frecuentes en los casos de MME observados en nuestro estudio, como en la FLASOG, lo que devela un punto crítico.
Cabe resaltar que el tromboembolismo venoso fue considerado como criterio de inclusión relacionado a enfermedad específica, acorde a la literatura americana(21,26), a pesar de que los casos no fueron confirmados con el estándar de oro; tenían diagnóstico clínico y de laboratorio.
La hemorragia puerperal y la de la primera mitad del embarazo, al tener los mayores porcentajes de tres o más criterios de inclusión, fueron las que se asociaron a un mayor compromiso de la salud materna, situación que permite plantear una evaluación de los factores asociados y la propuesta de intervenciones para su reducción. Sin embargo, al analizar la relación criterios/ caso, la hemorragia de la primera mitad del embarazo y la sepsis de origen no obstétrico fueron las causas que se asociaron a la más alta relación, lo que implica la necesidad de un manejo multidisciplinario con la oportuna interconsulta con otros especialistas(31).
Lamentablemente, estos criterios de inclusión son elementos de identificación tardíos de la MME, cuando ya está presentándose la complicación, por lo que se sugiere desarrollar algún sistema especial que determine adecuadamente riesgo de complicaciones y/o la severidad de la enfermedad y estancia, ya que sistemas como APACHE II, SAPS II resultan equívocos cuando son aplicados a gestantes, por los cambios fisiológicos que tienen(27,35). Al respecto, se ha intentado establecer predictores de MME, como la edad mayor de 35 años, exclusión social, antecedente de hemorragia posparto, embarazo múltiple, multigestante, hipertensión, diabetes mellitus, cardiopatía, obesidad, cesárea de emergencia, cesareada anterior, abortadora recurrente, anemia, entre otros, varios de los cuales han sido encontrados en un importante porcentaje de los casos de este estudio, pero que no se les pudo asociar debido al tipo de diseño(36,33).
El retraso IV, referente a la deficiente calidad de atención, fue el más frecuente en los casos de MME analizados en este trabajo, similar a lo encontrado por la FLASOG y en otros estudios(13), lo que deja en evidencia que gran parte del problema está en la falla en el manejo definitivo (independiente del paciente), lo que obliga a replantear procesos asistenciales de la atención obstétrica, promoviendo un proceso continuo de capacitación(38).
Se demostró que la vigilancia de los eventos de morbilidad materna extrema es posible, y que sus datos junto a los de mortalidad materna son útiles al evaluar la calidad de los cuidados obstétricos y al planear estrategias en salud.
Conociendo que la vigilancia epidemiológica de la morbilidad materna (MoM) es una de las estrategias del marco estratégico regional para el logro de las metas de desarrollo del milenio propuesta por OPS Reducir la tasa de mortalidad materna en tres cuartas partes(23), es necesario implementar en nuestro medio, de manera real, un sistema de vigilancia de los eventos de morbilidad materna extrema y líneas de investigaciones relacionadas, como se planteó en el III Taller Latinoamericano de Mortalidad Materna y Derechos Sexuales y Reproductivos de la FLASOG(28), para evaluar el impacto de las intervenciones planteadas para el mejoramiento de la salud materno-fetal.
Este trabajo tiene algunas limitaciones, como el ser un estudio retrospectivo, descriptivo, unicéntrico; además, la existencia de diferentes definiciones y criterios de inclusión de MME dificultaron la evaluación y comparación de resultados con otros estudios. Se necesita estudios futuros que nos ayuden a enfocar cada vez mejor a la paciente obstétrica para poder reducir la morbilidad y ajustar y prevenir los posibles factores modificables
En conclusión, la morbilidad materna extrema (MME) afectó a 0,94% de pacientes del HONADOMANI San Bartolomé, entre enero de 2007 y diciembre de 2009; con un índice de mortalidad de 0,032, razón de morbilidad materna 9,43 y una relación MME/MM de 30,43.
Estuvo relacionada principalmente con una edad materna mayor de 35 años, nivel educativo bajo, multiparidad, falta de control prenatal, períodos intergenésicos corto o prolongado, gestaciones pretérmino, terminando la mayor parte en cesáreas, con tasa alta de mortalidad perinatal. La enfermedad hipertensiva de la gestación fue la causa más importante de MME, seguida por la hemorragia puerperal. Los criterios de inclusión más frecuentes fueron alteración de la coagulación, de la función renal, transfusiones. Los retrasos relacionados con la calidad de la prestación del servicio (tipo IV) fueron los que más se asociaron con la ocurrencia de casos de MME. Los resultados encontrados fueron similares a los hallados por la FLASOG, con algunas diferencias en lo referente a período intergenésico, distribución de las causas principales, cirugía adicional (más frecuente la laparotomía y no la histerectomía, como lo encontró la FLASOG) y en la distribución de los grupos de criterios de inclusión, así como en el número de criterios (reflejo del menor número de criterios por caso encontrados en este trabajo).
Referencias Bibliográficas
1. Filippi V, Alihonou E, Mukantaganda S, Graham WJ, Ronsmans C. Near misses maternal morbidity and mortality. Lancet. 1998;351(9096):145-6.
2. Ronsmans C, Filippi V. Reviewing severe maternal morbidity: learning from survivors of life-threatening complications. En: World Health Organization. Beyond the numbers. Reviewing maternal deaths and complications to make pregnancy safer. Geneva; 2004;103- 23.
3. Consejo Nacional de Política Económica y Social, República de Colombia, Departamento Nacional de Planeación. Metas y estrategias de Colombia para el logro de los Objetivos de Desarrollo del Milenio - 2015. Bogotá, D.C., 14 de marzo de 2005.
4. Wen SW, Huang L, Liston R, Heaman M, Baskett T, Russen ID, Joseph KS, Kramer MS; Maternal Health Study Group, Canadian Perinatal Surveillance System. Severe maternal morbidity in Canada, 1991-2001. CMAJ. 2005;173(7):759-64
5. Prual A, Huguet D, Garbin O, Rabe G. Severe obstetric morbidity of the third trimester, delivery and early puerperium in Niamey (Niger). Afr J Reprod Health. 1998;2(1):10-9.
6. Kaye D, Mirembe F, Aziga F, Namulema B. Maternal mortality and associated near-misses among emergency intrapartum obstetric referrals in Mulago Hospital, Kampala, Uganda. East Afr Med J. 2003;80(3):144-9.
7. Vigilancia de la morbilidad materna extremadamente grave (MMEG). Comité de mortalidad materna FLASOG. Santa Cruz de la Sierra, Bolivia, abril 2007.
8. Prual A, Bouvier-Colle MH, de Bernis L, Bréart G. Severe maternal morbidity from direct obstetric causes in West Africa: incidence and case fatality rates. Bull World Health Organ. 2000;78(5):593-602.
9. Cochet L, Pattinson RC, Macdonald AP. Severe acute maternal morbidity and maternal death audit--a rapid diagnostic tool for evaluating maternal care. S Afr Med J. 2003;93(9):700-2.
10. Morales-Osorno, Martínez DM, Cifuentes-Borrero R. Morbilidad materna extrema en la Clínica Rafael Uribe Uribe en Cali, Colombia, en el período comprendido entre enero del 2003 y mayo del 2006. Rev Colomb Obstet Ginecol. 2007;58(3):184-8.
11. Say L, Pattinson RC, Gülmezoglu AM. WHO systematic review of maternal morbidity and mortality: the prevalence of severe acute maternal morbidity (near miss). Reprod Health. 2004;1(1):3.
12. Ortiz EI y col. Análisis de la morbilidad materna extrema: Una herramienta válida para la reducción de la mortalidad materna. Cali, Colombia: Hospital Universitario del Valle, 2005-2006.
13. Ortiz EI. Caracterización de la morbilidad materna extrema, Hospital Universitario del Valle. Cali Colombia. 2005-2006.
14. Organización Mundial de la Salud. 57ª Asamblea Mundial de la Salud – Salud Reproductiva. 15 de abril de 2004.
15. Abuladze NN, Asatiani TI. Prevalence of severe maternal morbidity in Tbilisi. Georgian Med News. 2006;(135):35- 9.
16. Baskett TF, OConnell CM. Severe obstetric maternal morbidity: a 15years population-based study. J Obstet Gynaecol. 2005;25(1):7-9.
17. Ben Hamouda S, Khoudayer H, Ben Zina H, Masmoudi A, Bouguerra B, Sfar R. Severe maternal morbidity. J Gynecol Obstet Biol Reprod (Paris). 2007;36(7):694-8.
18. Girard F, Burlet G, Bayoumeu F, Fresson J, Bouvier-Colle MH, Boutroy JL. Severe complications of pregnancy and delivery: the situation in Lorraine based on the European investigation. J Gynecol Obstet Biol Reprod (Paris). 2001;30(6 Suppl):S10-7.
19. Zwart JJ, Richters JM, Ory F, de Vries JI, Bloemenkamp KW, van Roosmalen J. Severe maternal morbidity during pregnancy, delivery and puerperium in the Netherlands: a nationwide population-based study of 371.000 pregnancies. BJOG. 2008;115(7):842-50.
20. Minkauskiene M, Nadisauskiene R, Padaiga Z. Severe acute maternal morbidity: Lithuanian experience and review. Int J Fertil Womens Med. 2006;51(1):39-46.
21. Wen SW, Huang L, Liston R, Heaman M, Baskett T, Rusen ID, Joseph KS, Kramer MS; Maternal Health Study Group, Canadian Perinatal Surveillance System. Severe maternal morbidity in Canada, 1991–2001. CMAJ. 2005;173(7):759-64.
22. Rodríguez G, Delgado J, Pérez L. Experiencia de 12 años de trabajo en la atención de adolescentes obstétricas críticamente enfermas en la unidad de cuidados intensivos. Rev Cubana Obstet Ginecol. 1999;25(3):141-5.
23. Dias de Souza JP, Duarte G, Basile-Filho A. Near-miss maternal mortality in developing countries. Eur J Obstet Gynecol Reprod Biol. 2002;104(1):80.
24. Souza JP, Cecatti JG, Papinelli MA, de Sousa MH, Serruya SJ. Revisão sistemática sobre morbidade materna near miss. Cad Saúde Pública. 2006;22(2):255-64.
25. Carbonell García IC, López Barroso R, Alba Arias Y, Gómez Padró T, Smith Salazar L, Álvarez Toste M y col. Caracterización clínico-epidemiológica de la morbilidad materna extremadamente grave. Santiago de Cuba 2009. Rev Cubana Hig Epidemiol. 2009;47(3):41-53.
26. Kuklina EV, Meikle SF, Jamieson DJ, Whiteman MK, Barfield WD, Hillis SD, Posner SF. Severe obstetric morbidity in the United States: 1998–2005. Obstet Gynecol. 2009;113(2 Pt 1):293–9.
27. Keizer JL, Zwart JJ, Meerman RH, Harinck BI, Feuth HD, van Roosmalen J. Obstetric intensive care admission: a 12 years review in a tertiary care centre. Eur J Obstet Gynecol Reprod Biol. 2006;128(1-2):152-6.
28. Pattinson RC, Buchmann E, Mantel G, Schoon M, Rees H. Can enquiries into severe acute maternal morbidity act as surrogate for maternal death enquiries. BJOG. 2003;110(10):889-93.
29. Geller SE, Rosenberg D, Cox SM, Brown ML, Simonson L, Driscoll CA, et al. The continuum of maternal morbidity and mortality: factors associated with severity. Am J Obstet Gynecol. 2004;191(3):939-44.
30. Penney G, Brace V. Near miss audit in obstetrics. Curr Opin Obstet Gynecol. 2007;19(2):145-50.
31. Wax JR. Maternal request cesarean versus planned spontaneous vaginal delivery: maternal morbidity and short term outcomes. Semin Perinatol. 2006;30:247–52.
32. Gestión de la calidad de la atención en salud basada en hechos y datos. Ministerio de la Protección Social. Boletines N° 2,3 y 4. Colombia: Dirección General de Calidad de Servicios, 2009.
33. Paruk F, Moodley J. Severe obstetric morbidity. Curr Op Obstet Gynecol. 2001;13:563-8.
34. Zhang WH, Alexander S, Bouvier-Colle MH, Macfarlane A; MOMS-B Group. Incidence of severe pre-eclampsia, postpartum haemorrhage and sepsis as a surrogate marker for severe maternal morbidity in European population based study: MOMS-B survey. BJOG. 2005;112(1):89-96.
35. Amorim MM, Katz L, Valenca M, Araujo DE. Severe maternal morbidity in an obstetric ICU in Recife, Northeast of Brasil. Rev Assoc Med Bras. 2008;54(3):261-6.
36. Testa J, Ouedraogo C, Prual A, Debernis L, Kone B; Grupe MOMA. J Determinants of risk factors associated with severe maternal morbidity: application during antenatal consultations. Gynecol Obstet Biol Reprod (París). 2002;31(1):44-50.
37. III Taller Latinoamericano de Mortalidad Materna y de Derechos Sexuales y Reproductivos. Rev peru ginecol obstet. 2006;52(3):159-62.
38. Pattinson RC, Hall M. Near misses: a useful adjunct to maternal death enquiries. Br Med Bull. 2003;67(1):231- 43.
Correspondencia:
Dr. Iván Gabor Reyes Armas
Av. Alfonso Ugarte 825, Lima, Perú
Celular: 971 441 276
Correo electrónico: i_reyesarmas@hotmail.com
Artículo recibido el 16 de julio de 2012
Aceptado para publicación el 20 de agosto de 2012.














