Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Peruana de Ginecología y Obstetricia
versión On-line ISSN 2304-5132
Rev. peru. ginecol. obstet. vol.61 no.1 Lima ene./mar. 2015
ARTÍCULO ORIGINAL
Histeroscopia quirúrgica: experiencia en una institución privada
Surgical hysteroscopy: experience at a private medical institution
Luis Tang Ploog1, Roberto Albinagorta Olortegui1, Néstor Vega Mariátegui1
1 Centro de Endoscopia Ginecológica Peruano Alemán, Lima, Perú.
RESUMEN
Objetivos: Determinar los hallazgos y experiencia con el procedimiento de histeroscopia quirúrgica. Diseño: Estudio retrospectivo. Institución: Centro de Endoscopia Ginecológica Peruano Alemán, Lima, Perú. Participantes: Mujeres con patología uterina. Intervenciones: Se realizó 122 histeroscopias quirúrgicas en mujeres de 23 a 58 años, entre el 01/01/2012 y 31/12/2013. Resultados: En 87 pacientes la histerocopia quirúrgica fue realizada por pólipos, en 24 por miomas, en 6 por adherencias endouterinas y en 5 por otras causas. Los pólipos y los miomas ocurrieron en su mayoría entre los 31 y 48 años. Se hizo el diagnóstico por ultrasonido en 64,8%, histerosonografía en 31,2%, histerosalpingografía en 3,2% y en un caso por tomografía axial computarizada (0,8%). Se usó misoprostol previo en 77 pacientes (63,1%), anestesia general en 99% (solo una epidural) y como medio de distensión glicina en 105 pacientes y suero fisiológico en 17. El tiempo operatorio para polipectomía fue entre 18 y 70 minutos (media de 28 minutos), para las miomectomías entre 20 y 90 minutos (media 48 minutos) y para la liberación de sinequias endouterinas entre 30 y 45 minutos (media 42). Se presentaron 3 casos de enfermedad inflamatoria pélvica, una hemorragia post miomectomía y una perforación uterina en un síndrome de Asherman, al poner el DIU al final del procedimiento. Al evaluar la forma de diagnóstico y la correlación patológica, el ultrasonido falló en 7 de los 53 pólipos, que resultaron ser miomas. De igual modo con la histerosonografía, en pólipos 4 de 32 correspondieron a miomas. En los casos de miomas y síndrome de Asherman, todos los métodos diagnósticos usados dieron resultados correctos. Conclusiones: En la experiencia mostrada, la cirugía uterina endoscópica fue la mejor forma de determinar la clasificación y los hallazgos preoperatorios.
Palabras clave: Histeroscopia quirúrgica, patología endouterina.
ABSTRACT
Objectives: To determine surgical hysteroscopy findings and experience. Design: Retrospective study. Setting: Centro de Endoscopia Ginecológica Peruano Alemán, Lima, Peru. Participants: Women with uterine pathology. Interventions: Between January 1 2012 and December 31 2013, 122 surgical histerocopies were performed in 122 women 23-58 years old. Results: Preoperative diagnosis was polyps in 87 patients, myomas in 24 patients, uterine adherences in 6 patients and other causes in 5 patients. Polyps and fibroids diagnosis was mostly in patients 31-48 years old. Diagnosis was by ultrasound in 64.8%, sonohysterography in 31.2%, hysterosalpingography in 3.2%, and computerized axial tomography in one case (0.8%). Misoprostol was used prior to surgery in 77 patients (63.1%), general anesthesia in 99% (only one epidural) and glycine as distension medium in 105 patients as well as saline in 17. Operative time for polypectomy was between 18-70 minutes (average 28 minutes), for myomectomy 20-90 minutes (average 48 minutes), and for liberation of endouterine adhesions 30-45 minutes (mean 42). Complications were 3 cases of pelvic inflammatory disease, post myomectomy bleeding in one case and uterine perforation in a case of Ashermans Syndrome during intrauterine device insertion. In determining diagnosis and pathology correlation, ultrasound failed in 7 of the 53 polyps that proved to be uterine fibroids, sonohysterography failed in 4 of 32 polyps that were fibroids. All diagnostic methods used for uterine fibroids and Ashermans Syndrome cases were correct. Conclusions: In this report uterine surgical endoscopy was the best way to corroborate preoperative findings and classification.
Keywords: Surgical histeroscopy, endouterine pathology.
INTRODUCCIÓN
El sangrado uterino anormal (HUA) es un hecho muy común en casi todas las edades de la mujer, requiriendo una solución sin demora, la cual era en el pasado casi siempre resuelta con legrado uterino (D&C) como el único método vigente. Con el paso de los años, la ecografía endovaginal, la histerosonografía y finalmente la histeroscopia, tanto de diagnóstico como terapéutica, se van convirtiendo en herramientas de uso cotidiano del ginecólogo(1).
Por esta preocupación, desde el año 2010 se han realizado cinco cursos en nuestra institución, en asociación con el Centro de Endoscopia Ginecológica Peruano Alemán (CEGPA), donde han participado casi la totalidad de nuestros médicos especialistas, lo cual permite uniformidad de criterios y crear estándares para los procedimientos.
En vista de la multiplicidad de variables, no ha sido fácil estandarizar, lo cual llevó al International Endometrial Tumors Analysis Group (IETA) a plantear términos, definiciones y manejos particulares según los hallazgos histeroscópicos del endometrio y de la cavidad uterina(2).
MÉTODOS
Se revisó las historias clínicas de las pacientes sometidas a histeroscopia quirúrgica entre el 1 de enero de 2012 y el 31 de diciembre de 2013, excluyendo tanto las histeroscopias diagnósticas como las que formaron parte de procedimientos combinados (laparoscopia e histeroscopia simultáneas).
Se seleccionó 122 pacientes que cumplieron con los criterios de inclusión y se les clasificó según los diagnósticos finales (muchas veces histopatológicos, si existió muestra).
Se analizó la edad de las pacientes según cada diagnóstico, el método de diagnóstico preoperatorio, el tiempo operatorio de cada grupo, la preparación previa con misoprostol, el tipo de anestesia y el medio de distensión uterina utilizados. Se correlacionó el acierto del método diagnóstico preoperatorio con el resultado histopatológico y se describe las complicaciones de las mismas.
RESULTADOS
Se seleccionó 188 pacientes y se revisó las historias clínicas del archivo, quedando para el estudio 122, luego de excluir los procedimientos asociados a laparoscopias y las histeroscopias diagnósticas.
Se usó como diagnóstico definitivo el que corroboró el estudio histológico cuando hubo muestra para su clasificación, encontrando 87 pólipos endometriales (71,7%), 24 miomas submucosos tipo 0 o I (19,7%), 6 casos de adherencias endouterinas o síndrome de Asherman (4,9%) y un grupo de miscelánea, en el que se incluyó dos hiperplasia endometriales, un ectópico cervical, un caso de hemorragia uterina anormal sin anormalidad histopatológica y una gestación no evolutiva (tabla 1).
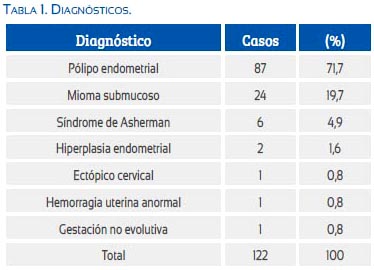
Las edades fueron diferentes según los grupos estudiados. Para los pólipos eran de 23 hasta 58 años, encontrándose 81,6% entre los 31 y 45 años. Para el caso de los miomas, el rango fue entre 29 y 52 años, estando la mayor concentración en el mismo intervalo que los pólipos, de 31 a 45 años (79,2%). Los casos de síndrome de Asherman no estuvieron relacionados solo a problemas de fertilidad, encontrándose las pacientes entre 31 y 48 años (tabla 2). En el grupo de miscelánea, tanto el ectópico cervical, la gestación no evolutiva y una hiperplasia endometrial ocurrieron en menores de 35 años; otros de hiperplasia y de hemorragia uterina anormal tuvieron 42 y 46 años, respectivamente.
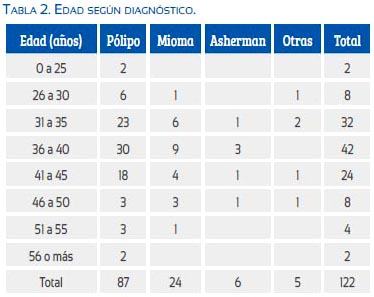
Los métodos de diagnóstico más frecuentemente usados fueron la ecografía endovaginal en 79 pacientes (64,8%), la histerosonografía en 38 (31,2%), la histerosalpingografía en 4 (3,2%) y una tomografía axial computarizada (0,8%).
Se usó misoprostol como preparación pre-operatoria (400 microgramos entre 2 y 6 horas antes de la intervención) y la anestesia general fue administrada en casi todos los casos. El medio de distensión uterina más usado fue la glicina, debido al uso de electrodo monopolar. Se utilizó como alternativa el suero fisiológico en los casos de sinequias endouterinas, gestación no evolutiva, en algunos pólipos en que no se usó electrodo sino métodos mecánicos (tabla 3).
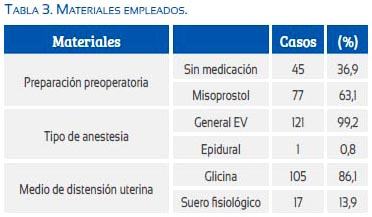
La tabla 4 muestra los tiempos operatorios según los diferentes diagnósticos y sus diagnósticos y alternativas quirúrgicas. Para las polipectomías el tiempo estuvo entre 18 y 70 minutos, con una media de 28; para las miomectomías histeroscópicas entre 20 y 90 minutos, siendo la media de 48 minutos; y para la liberación de adherencias endouterinas entre 30 y 45 minutos, con una media de 42. Para el resto osciló entre 25 y 65 minutos (los casos de hemorragia uterina anormal y ectópico cervical, respectivamente)
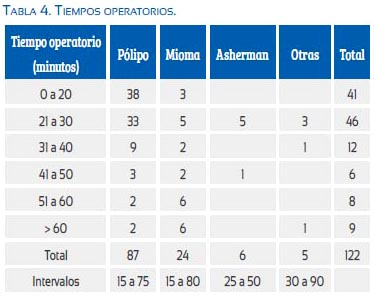
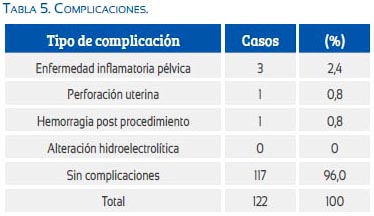
No se presentaron muchas complicaciones en el grupo de estudio, reportándose tres casos de enfermedad inflamatoria pélvica (dos casos en miomectomía y una polipectomía), una perforación uterina en un caso de síndrome de As-herman, que fue luego de terminado el procedimientos, al momento de colocar el dispositivo intrauterino, y un caso de hemorragia posmiomectomía histeroscópica, que cedió espontáneamente. No se encontró alteraciones electrolíticas, por el cuidado en el tiempo operatorio y del volumen utilizado de los coloides.
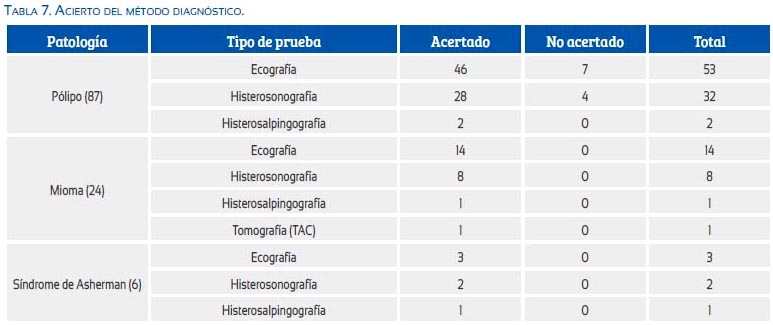
La tabla 6 correlaciona el acierto del diagnóstico pre-operatorio y el resultado histopatológico. De los 87 casos de pólipos, se usó ecografía en 53, siendo el diagnóstico histológico final de 46 pólipos y 7 miomas. Cuando se usó la histerosonografía como método diagnóstico, de 32 casos se encontró 28 pólipos y 4 miomas. Cuando se usó la histerosalpingografía, los dos casos fueron acertados para pólipos.
De los 24 pacientes con miomas, se hizo el diagnóstico por ecografía en 14 y con histerosonografía en 8, siendo siempre acertados. De los 6 casos de adherencias endouterinas, siempre el método diagnóstico usado coincidió con el diagnóstico final: tres ecografías, dos histerosonografías y una histerosalpingografía. Para el grupo de la miscelánea, el método siempre usado fue la ecografía endovaginal, la cual acertó el diagnóstico final.
Con respecto a los casos del grupo misceláneo, la paciente catalogada como HUA no mostró resultado histológico anormal; el caso de gestación no evolutiva no era muy claro con la ecografía, pero la patología fue trofoblasto organizado. El caso del ectópico cervical fue como una medida para evitar una posible histerectomía por ser nulípara, realizándose la electrofulguración y se corroboró el descenso posterior de la sub-unidad beta. Con respecto a las hiperplasias endometriales, una fue hiperplasia simple y la otra hiperplasia atípica, que deseaba tratamiento conservador.
DISCUSIÓN
El presente estudio trata de mostrar la experiencia institucional luego de haber realizado cursos para establecer criterios uniformes de manejo de nuestros médicos, de manera de hacer comparables los análisis.
Casi la totalidad de las patologías mencionadas fueron benignas (salvo una hiperplasia atípica con tratamiento conservador por deseo de fertilidad), ya que nuestra clínica es preferentemente gineco-obstétrica, tratando de excluir los casos oncológicos, al no contar con especialistas de esta rama en nuestro staff. Por ello, los pólipos y miomas fueron encontrados en el mayor grupo de pacientes, comparable con otros estudios que excluyen sospechas de hiperplasia atípica(3-5). En otros grupos, solo el diagnóstico de HUA puede llegar a representar el 40% de los pacientes sometidos a estos estudios, y otros con mayor experiencia reportan estudios de esterilización por obstrucción tubárica y resección de tabiques.
La edad de nuestras pacientes fue muy variable según la patología, encontrando tanto los pólipos como los miomas preferentemente en edad reproductiva(3,6). Sin embargo, muchos trabajos amplían la edad de las mismas, ya que consideran cualquier trastorno menstrual o hemorragia uterina anormal como indicación de histeroscopia luego del ultrasonido, sobre todo por la sospecha de neoplasias malignas.
Los ginecólogos consideran de importancia la precisión en el diagnóstico preoperatorio y el planeamiento adecuado de la cirugía, por lo que se ha propuesto diversos métodos, como el ultrasonido, al que se agrega la histerosonografía, con el objetivo de evaluar el grado de compromiso miometrial de los tumores(3,7), siendo pruebas de poco riesgo y fácil realización, con sensibilidad reportada entre 73 y 96%(1,7). Estas fueron las usadas en 96% de las pacientes. Adicionalmente, hay otros métodos rutinarios, como la histeroscopia diagnóstica de oficina y la histerosalpingografía, más invasivos(1, 6).
Sin embargo, grupos de estudios han tratado de ser mucho más minuciosos y han creado pruebas nuevas, como la histerosonografía con contraste 3D(8) y la histerosonografía modificada post-histeroscopia, para ver la invasión de la submucosa con el líquido retenido en la zona previamente resecada(9).
Existen consideraciones especiales: las histerosalpingografías sirven para trompas, pero hasta un 30% de las obstrucciones se deben a espasmos por las substancias de contraste; las resonancias magnéticas son muy útiles para evaluar miometrio; las histerosonografías son fáciles pero poco útiles para valorar permeabilidad tubárica, y las ecografías no son tan útiles para precisiones de miomas submucosos. Por lo tanto, hay que evaluar bien la necesidad de cada paciente(6, 7).
El uso de misoprostol como preparación preoperatoria es muy diverso, y depende de la experiencia del cirujano, de la paridad de la paciente y del calibre del instrumental. En nuestro grupo se usó en el 63,1% de las pacientes, y la literatura reporta que su uso reduce la necesidad de dilatación cervical hasta en 95% de los casos y los riesgos de laceraciones, con un OR de 0,12(10).
Encontramos reportes de uso de anestesia local de hasta 35%(5), pero se debe a reportes que incluyen histeroscopia de oficina. En nuestro estudio solo se consideró las histeroscopias quirúrgicas, por las que todas fueron hechas en sala de operaciones bajo anestesia, y casi todas con anestesia general (99,2%), con uso de glicina en 96,1% de los casos como medio de distensión. Otros estudios indican uso de Dextran 60, sorbitol, manitol y glicina a diferentes concentraciones(1,5,6,11).
El cuidar el tiempo operatorio es muy importante, tanto por aspectos anestesiológicos como del medio interno, por el uso de coloides; pero, también depende de la habilidad del cirujano, de la limitación de visualizar la cavidad por los tumores y del período del ciclo menstrual en el que se encuentre, que debe ser preferentemente en la primera mitad del ciclo menstrual(1,3,12). En los últimos años y en salvaguarda de la fertilidad de la paciente hay grupos que están prefiriendo la morcelación más que la cirugía bipolar en caso de pólipos, con reportes de menos tiempo y dolor postoperatorios y mejores tasas de resección completa, con un p=0,02 (12). En nuestro grupo, incluyendo todas las patologías, rara vez se excedió los 60 minutos como tiempo operatorio.
Por ser un procedimiento invasivo no está libre de complicaciones, y nosotros las tuvimos en 4% de los casos. La literatura informa números mucho menores, que incluyen las diagnósticas como de oficina y las quirúrgicas. Las perforaciones uterinas son frecuentemente mencionadas, siendo la mitad de los casos solo al ingreso del instrumento, lo cual depende mucho de la habilidad del cirujano. Se precisa, desde el punto de vista de complicaciones, que es 12 veces más sencillo remover un pólipo que liberar adherencias de un síndrome de Asherman.
Muchas veces como cirujanos hemos cuestionado el diagnóstico postoperatorio. Cuando se usó ecografía e histerosonografía, se logró 85% de especificidad para pólipos y 100% para miomas, lo cual lo hace comparable a otros estudios(3,4) y las siguen considerando como métodos adecuados, por su bajo costo y utilidad.
La cirugía endoscópica final es la mejor forma de evaluar la clasificación y los hallazgos preoperatorios(7), debiendo considerar en el futuro la morcelación por histeroscopia antes que la resección por electrofulguración, por las ventajas como método (Nivel de evidencia I).
REFERENCIAS BIBLIOGRÁFICAS
1. Scwärzler P, Concin H, Bösch H, Berlinger A, Wohlgenannt WP, Collins WP; Bourne TH. An evaluation of sonohysterography and diagnostic hysteroscopy of the assessment of intrauterine pathology, Ultrasound Obstet Gynecol. 1998;11:337-42.
2. Leone FP, Timmerman D, Bourne T, Valentins L, Epstein E, et al. Terms, definitions and measurements to describe the sonographic features of the endometrium and intrauterine lesions: a consensus opinion from the International Endometrial Tumor Analysis (IETA) group. Ultrasound Obstet Gynecol. 2010;35:103-12. doi: 10.1002/uog.7487.
3. Trio D, Monti B, Varisco EM, Mertinetti E, Bonghi A, Rolla M. Diagnostic value of saline contrast sonohysterography in the preoperative assessment of being intrauterine lesions. Ultrasound in Obst and Gynecol. 2003;22(Suppl. 1):104.
4. Sawicki W, Spiewankiewicz B, Cendrowski K, Stelmachow J. Value of transvaginal ultrasonography in evaluation of endometrial polyps. Ultrasound Obstet Gynecol. 2003;22(Suppl. 1):105.
5. Jansen FW, Vredevoogd CB, Van Ulzen K, Hermans JO; Trimbos JB, Trimbos-Kemper T. Complications of hysteroscopy: a prospective multicenter study. Obstet Gynecol. 2000 Aug;96(2):266-70.
6. Bonilla.Musoles F, Simón C, Serra V, Smpaio M, Pellicer A. Hysterosalpingosonography assessment (HSSG) as a diagnostic tool to defects of the uterine cavity and tubal patency. J Clin Ultrasound. 1992 Mar-Apr;20(3):75-81.
7. Cohen LS, Valle de RF. Role of ultrasonography and vaginal sonohysterography in the endoscopic treatment of uterine myomas. Fertil Steril. 2000 Feb;73(2):197-204.
8. Opolskiene G, Sladkevicius P, Valentin L. Two- and three-dimensional saline contrast sonohysterography: interobserver agreement, agreement with hysteroscopy and diagnosis of endometrial malignancy. Ultrasound Obstet Gynecol. 2009;33:574-82. doi: 10.1002/uog.6350.
9. Cheng YM. Modified sonohysterography immediately after hysteroscopy in the diagnosis of submucosal myomas. J Am Assoc Gynecol Laparoscop. 2002 Feb;9(1):24-8.
10. Crane J, Healey S. Use of Misoprostol before hysteroscopy: a systematic review. Obstet Gynecol. 2005 Apr;105(4):245-55.
11. Falconet T, Parker WH. Surgical management of leiomyoma for fertility or uterine preservation. Obstet Gynecol. 2013 Apr;121(4):856-68. doi: 10.1097/AOG.0b013e3182888478.
12. Smith PP, Middleton LJ, Connor M. Hysteroscopic morcelation compared with electrical resection of endometrial polyps. A randomized controlled trial. Obstet Gynecol. 2014 Apr;123(4):745-51. doi: 10.1097/AOG.0000000000000187.
Conflictos de interés: Los autores no señalan conflictos de interés
Artículo presentado en la sección Temas Libres del XX Congreso Peruano de Obstetricia y Ginecología, Lima, 30 de setiembre al 3 de octubre de 2014.
Correspondencia:
Dr. Luis Tang Ploog
ltang@clinicasantaisabel.com














