Introducción
La endometriosis profunda se define como la presencia de lesiones que infiltran más de 5 mm en profundidad bajo la superficie del peritoneo, o que comprometen y distorsionan el intestino, la vejiga, los uréteres o la vagina1-3. La endometriosis vesical (EV) consiste en la presencia de glándulas endometriales y estroma en el músculo detrusor, siendo la base y el domo de la vejiga las localizaciones más frecuentemente afectadas4. La incidencia de endometriosis de las vías urinarias varía entre 0,3 y 12% de las pacientes con endometriosis, correspondiendo 70 a 85% de los casos a EV4-6.
Alguna vez considerada una patología muy rara, cada vez se acepta que la EV probablemente es subdiagnosticada debido a los síntomas inespecíficos que la acompañan, tales como disuria, urgencia, aumento de la frecuencia miccional, dolor suprapúbico, tenesmo vesical, incontinencia y hematuria, simulando otras condiciones urológicas como cistitis recurrente, cistitis intersticial o síndrome uretral crónico. Esta presentación inespecífica y de inicio insidioso puede retardar considerablemente el diagnóstico, teniendo como consecuencias el aumento de la morbilidad y tratamientos errados2,5-7.
La ecografía transvaginal (ETV) constituye la técnica de primera línea para el diagnóstico de EV, debido a su costo bajo, alta disponibilidad y perfil de seguridad, al no emplear radiación ionizante5. En la mayoría de los casos, no se requiere complementar con otras técnicas de imágenes para realizar el diagnóstico8,9. En años recientes, el grupo Internaional Deep Endometriosis Analysis (IDEA) ha publicado un documento de consenso10 para estandarizar la evaluación ultrasonográfica de la pelvis en la mujer con sospecha de endometriosis profunda. Esta publicación constituye una guía para la evaluación sistemática de los compartimientos anterior y posterior de la pelvis que permite el diagnóstico y mapeo de las lesiones de endometriosis profunda empleando ETV.
El tratamiento de la EV es controversial. Al ser una condición bastante infrecuente, resulta prácticamente inviable realizar estudios aleatorizados. El tipo de tratamiento puede depender de varios factores, como la edad, la expectativa de fertilidad, extensión de la enfermedad, severidad de los síntomas urinarios, presencia de otras lesiones en la pelvis y el grado de disfunción menstrual. El tratamiento puede ser médico, quirúrgico o una combinación de ambos5. En este trabajo presentamos nuestra experiencia en el diagnóstico y manejo de un caso de EV usando un abordaje multidisciplinario, con resultados satisfactorios para el control de la enfermedad.
Caso clínico
La paciente de 34 años acudió a la primera consulta con un tiempo de enfermedad de 6 meses, aproximadamente, caracterizada por polaquiuria, dolor en hipogastrio, dispareunia y dismenorrea leve. Al examen físico se evidenció dolor pélvico mal definido, sin masas palpables. En una ETV convencional se halló una formación quística bilobulada de 7 cm en el ovario derecho, un quiste de 4 cm con ecos internos en el ovario izquierdo y un mioma intramural. Se solicitó urocultivo, cuyo resultado fue negativo. Se realizó laparoscopia, encontrándose endometriosis severa, el fondo de saco posterior obliterado, endometriomas ováricos bilaterales y una posible lesión endometriósica de vejiga. Se realizó remoción quirúrgica en cuña en ambos ovarios y liberación de adherencias. En el postoperatorio se indicó tratamiento con análogo de GnRH por 3 meses.
A los 6 meses de la cirugía, la paciente acudió a control por persistencia de los síntomas antes descritos. Se realizó nueva ETV, empleando en esta oportunidad el abordaje sistemático descrito por el grupo IDEA para la evaluación ultrasonográfica de la pelvis en la mujer con sospecha de endometriosis profunda. El examen mostró presencia de imagen hipoecogénica, heterogénea de tipo nodular, localizada en el domo vesical, de dimensiones 24 x 16 x 18 mm, que infiltraba completamente la pared vesical, con señal negativa a la flujometría Doppler. No se evidenció infiltración del septo vésico-uterino, con presencia de signo de deslizamiento (sliding) positivo en el compartimiento anterior. Además, en el útero se observó hallazgos ecográficos sugestivos de adenomiosis (Figuras 1 y 2).
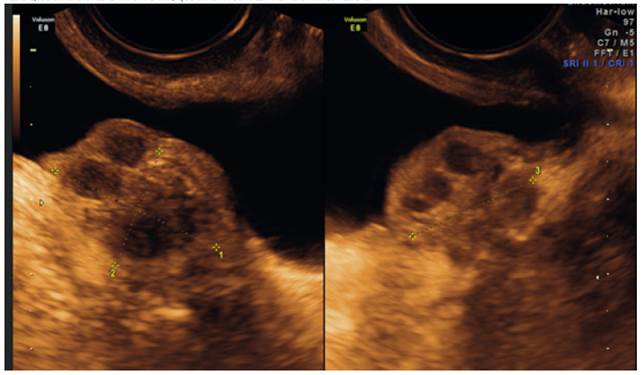
Figura 1 Secciones sagital y axial de la vejiga muestran una imagen hipoecogénica, heterogénea, de tipo nodular localizada en el domo vesical, de dimensiones 24x16x18 mm, que infiltra completamente la pared vesical.
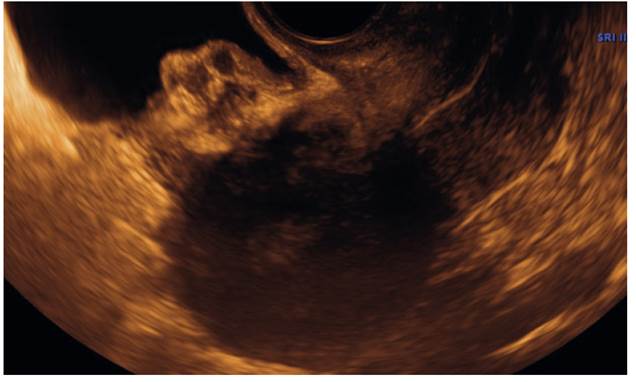
Figura 2 Corte sagital del útero con la vejiga a media repleción, que muestra la relación del implante endometriósico vesical con la pared uterina y donde se evidencia que no existe infiltración del septo vesicouterino. A la maniobra de movilización bimanual, se comprobó la presencia del signo de sliding positivo.
Con estos resultados, la paciente fue referida a la especialidad de urología, para manejo del caso. Una resonancia magnética (RM) confirmó la presencia de implantes endometriósicos en el fondo y cara anterior de la vejiga. En una primera intervención quirúrgica, se practicó resección transuretral de tumoración vesical, encontrándose un tumor exofítico, mamelonado, de base ancha, de ± 2 cm de diámetro en fondo y cara lateral izquierda, con focos de infiltración hemática venosa. El diagnóstico anatomopatológico fue mucosa vesical con cistitis glandular quística y presencia de focos de müllerianosis (endometriosis). A continuación, se practicó cistectomía parcial por laparoscopia con resección del tumor vesical en borde sano y cistorrafia en 2 planos. Los hallazgos intraoperatorios fueron: fondo de saco anterior ocupado por tumor de 3 cm que infiltraba la vejiga en su cara anterolateral izquierda. Los resultados de la anatomía patológica confirmaron la presencia de extensa endometriosis que comprometía desde la mucosa vesical, la capa muscular y tejidos blandos perivesicales.
El postoperatorio inmediato transcurrió sin intercurrencias, saliendo de alta a las 24 horas con sonda Foley, la cual fue retirada luego de 2 semanas. Presentó infección urinaria por Escherichia coli BLEE, la cual fue controlada, obteniendo la paciente el alta de Urología 6 semanas después de la intervención.
Discusión
La endometriosis de las vías urinarias está presente en algo más del 50% de casos de endometriosis profunda. Mientras que los síntomas de la endometriosis ureteral son inespecíficos, los síntomas de EV ayudan a predecir su ubicación en 70% de los casos5,11. Incluso se describe que las lesiones de la base de la vejiga son más sintomáticas que las que afectan el domo vesical6.
La mayoría de las veces, el cuadro clínico se manifiesta como un síndrome uretral agudo con aumento de la frecuencia miccional, tenesmo, sensación de quemazón, disuria, además de dolor y malestar suprapúbico4-6,11, lo cual coincide con las molestias referidas en el presente caso.
La presencia de hematuria y menuria se ha reportado solo en 20 a 35% de los casos y son síntomas más bien infrecuentes, debido a que la EV raramente infiltra la mucosa vesical produciendo ulceraciones hacia el interior del órgano5,12. A pesar de haberse confirmado el compromiso de la mucosa en el examen anatomopatológico, no se documentó la presencia de hematuria o menuria en este caso.
Ya en el año 1997, Fedele y col. afirmaban que la ETV era el estudio ideal para el diagnóstico de EV, en comparación con la ecografía transabdominal y la RM13. En el 2009, Savelli y col. publicaron una serie atribuyendo a la ETV una sensibilidad de 44%, pero especificidad de 100%7. Resultados similares han sido comunicados por diferentes autores, encontrando valores de especificidad y valor predictivo positivo y negativo muy cercanos al 100%. La sensibilidad por debajo del 50% se explica porque la tasa de detección está fuertemente relacionada al tamaño de la lesión, siendo los implantes < 3 cm menos frecuentemente detectados por la ETV5. En este caso, la presencia de una imagen ecográfica típica de aspecto heterogéneo, hipoecogénica, nodular, protruyendo desde el domo vesical hacia la luz de la vejiga y con señal negativa al Doppler color, ayudó a confirmar la sospecha de una lesión vesical encontrada en la primera laparoscopia. Los mismos fueron encontrados en la RM. Se ha señalado que la RM podría tener ventaja sobre la ETV en la detección de lesiones <2 cm, sobre todo cuando se emplea un marcador endocavitario14, por lo que puede ser considerada como una técnica de segunda línea para el diagnóstico de EV4,5,8. El costo es el principal factor en contra de la RM, considerando que en manos experimentadas la precisión diagnóstica de ambas técnicas es similar; con una gran ventaja para la ETV en su relación costo-efectividad, no se recomienda el uso rutinario de RM en para el diagnóstico de EV la práctica clínica4,8.
Desde el año 1999, la propuesta de tratamiento quirúrgico de la EV ha sido la cistectomía parcial por laparoscopia, con excelentes resultados clínicos15. No se recomienda la resección transuretral4, salvo que se haga una resección complementaria y definitiva por laparoscopia16. En el presente caso, encontramos una paciente con sintomatología sugestiva, pero la sospecha clínica y la primera imagen ecográfica fueron insuficientes, ya que en primera instancia no se sospechó EV. En la primera laparoscopia sí se observó la lesión, pero el equipo quirúrgico no era el adecuado para la resección. Con ese hallazgo, la recurrencia de la sintomatología y la segunda evaluación ecográfica, la paciente llevó un manejo adecuado, multidisciplinario y con los resultados óptimos para control de la enfermedad. Resaltamos el hecho que la recomendación actual es que en pacientes con sospecha endometriosis, se haga sistemáticamente el estudio para descartar el compromiso de vejiga y vías urinarias10,17.











 texto en
texto en 



