INTRODUCCIÓN
La enfermedad de Behçet (EB) es un trastorno inflamatorio crónico, multisistémico y de peri-vasculitis, descrito por primera vez por el dermatólogo turco Hulusi Behçet en 1937. Se caracteriza por lesiones mucocutáneas recurrentes. Otras manifestaciones clínicas incluyen inflamación ocular, afectación reumatológica, complicaciones vasculares y del sistema nervioso central. La etiología y patogenia no están completamente aclaradas. Se considera que los síntomas se basan en la correlación de factores intrínsecos (genéticos) y factores desencadenantes extrínsecos (microbianos y/o ambientales), así como desregulación hormonal y del sistema inmunológico1).
La aparición de la EB suele ocurrir entre la tercera o cuarta década de la vida con una proporción casi igual entre hombres y mujeres, aunque los hombres suelen tener síntomas más graves2). La prevalencia es más alta en países de oriente medio como Turquía donde ocurre en aproximadamente 370/100,000 habitantes y en Irán con una prevalencia de 80/100,000; también se la encuentra en países del asia central y lejano oriente3). En Colombia se estimó una prevalencia de 0,001% en mayores de 18 años y en los Estados Unidos se estima entre 0,3 y 6,6/100,000 habitantes4). Este comportamiento epidemiológico guarda relación con la existencia de una predisposición genética que facilita la presentación y diagnóstico de la EB5).
El espectro terapéutico es amplio, desde el tratamiento con colchicina en monoterapia para las formas más limitadas (cutaneomucosas o articulares) hasta los corticoides; los tratamientos inmunosupresores y las bioterapias son usadas para las formas más graves o refractarias. La intensidad del tratamiento se gradúa en función del tipo de manifestación, de la velocidad de eficacia deseada y de la amenaza para el pronóstico funcional o vital6,7). En cuanto al manejo quirúrgico como tratamiento de las lesiones cutáneas, no hay evidencia suficiente en la literatura. Una prueba diagnóstica es la prueba de patergia positiva, que consiste en una reacción de hipersensibilidad de los tejidos de la piel al trauma, por lo que cualquier procedimiento quirúrgico puede favorecer la exacerbación de las lesiones y, en particular en el caso del área genital, existe mayor riesgo de sobreinfección o sinequias8).
CASO CLÍNICO
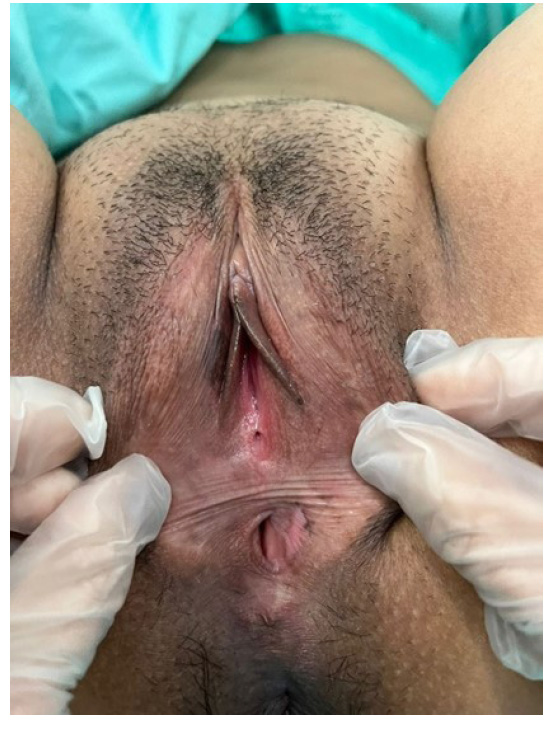
Una paciente de 29 años consultó por cuadro clínico de 7 días de evolución caracterizado por malestar general, cefalea, mialgias, artralgias y fiebre no cuantificada, así como lesión única en el labio mayor izquierdo de la vagina acompañada de sensación urente. Con diagnóstico inicial de herpes genital y tratamiento con aciclovir 400 mg cada 8 horas, al segundo día del manejo médico presentó aftas en mucosa oral, progresión de las lesiones vulvares, dolor y secreción purulenta. Tuvo nueva consulta (figura 1), siendo diagnosticada como herpes sobreinfectado y añadiéndosele manejo antibiótico con clindamicina endovenosa y terapia enterostomal.
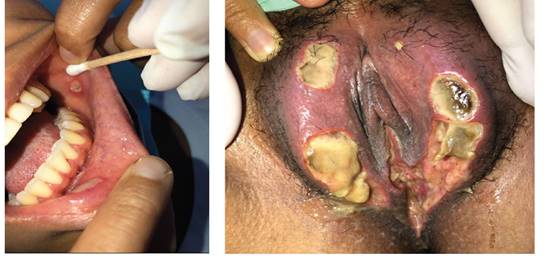
Figura 1 Se observa úlceras aftosas en la mucosa oral y, en la región vulvar, edema en labios mayores y menores, lesiones ulceradas con presencia de tejido desvitalizado y de granulación.
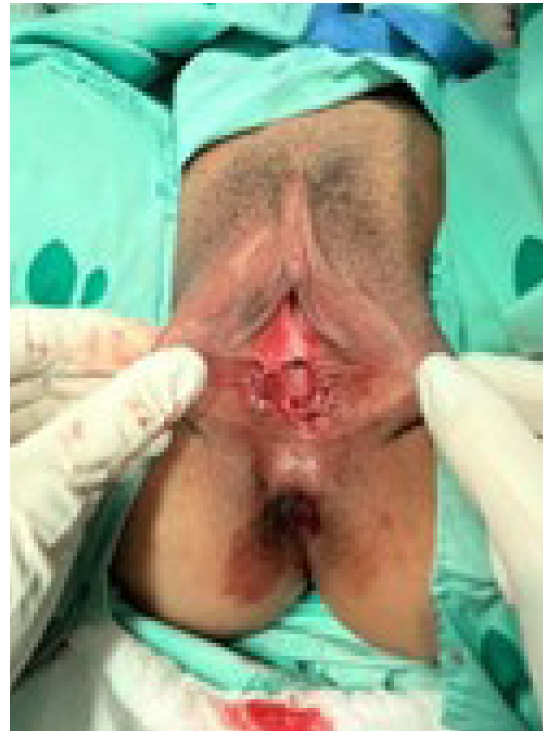
Posteriormente a la primera curación de las lesiones presentó edema vulvar, exacerbación del dolor, fiebre de 39°C y sangrado en las lesiones. Valorada por medicina interna, inicialmente se sospechó enfermedad autoinmune, a descartar vasculitis o enfermedad de Behçet. Dicha impresión diagnóstica se asoció al antecedente de que en el año 2019 cursó con artralgias y exantema en dorso de las manos, autolimitado, con reporte de anticuerpos antinucleares (ANAS) positivos, además de antecedente familiar de hermana con lupus y muerte de la tía materna por complicaciones asociadas al lupus. La especialidad decidió iniciar manejo antibiótico de amplio espectro con piperacilina/tazobactam 4,5 g cada 8 horas endovenoso y vancomicina 500 mg endovenoso cada 12 horas, además de solicitar perfil inmunológico y valoración por ginecología. Esta especialidad decidió el desbridamiento quirúrgico más toma de espécimen para biopsia y adicionar al manejo médico hidróxido de aluminio con nistatina y lidocaína en enjuague bucal cada 8 horas (figura 2). Al día siguiente del procedimiento quirúrgico y ya en sala de hospitalización a cargo de ginecología, se solicitó consulta a dermatología, que no descartó enfermedad de Behçet e inició prednisolona 50 mg al día vía oral. Ginecología suspendió la antibioticoterapia de amplio espectro e inició manejo con doxiciclina 100 mg cada 12 horas por 7 días, además de curaciones con fitoestimulina. Dos días después se evidenció resolución de las úlceras vulvares y mejoría clínica del dolor. Se halló aumento de los reactantes de fase aguda y ANAS positivos.
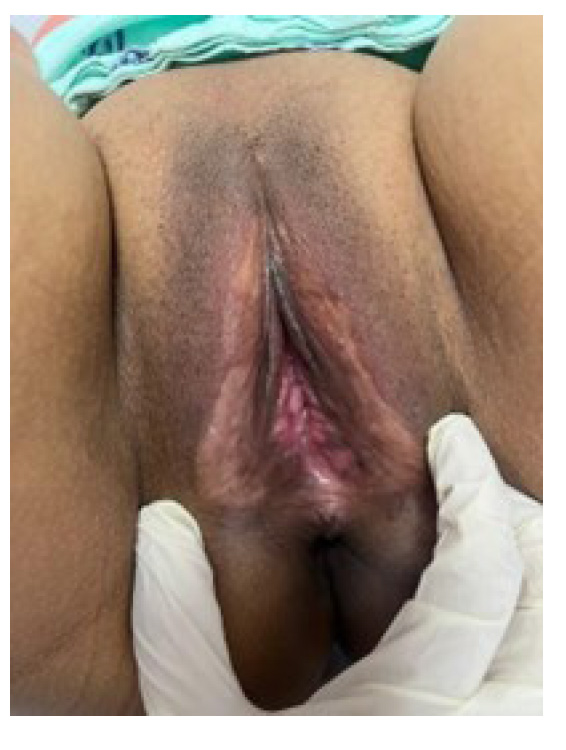
Una semana después, la paciente fue dada de alta. Durante la cita de control con ginecología a la semana, se evidenció resolución del 90% de las lesiones y formación de sinequias vulvares parciales, las cuales eran asintomáticas. El reporte de patología fue vasculitis leucocitoclástica. La paciente fue también valorada por reumatología, con solicitud de HLA-B, el cual fue negativo. Ante la adecuada evolución clínica, la paciente tuvo resección quirúrgica de las sinequias vulvares, con buena evolución y recuperación de la anatomía vulvar (figuras 3 y 4).
DISCUSIÓN
La presencia de úlceras orales y genitales es una característica clínica distintiva de la EB en el contexto de un paciente con sospecha de autoinmunidad, especialmente cuando hay concurrencia de síntomas articulares, oculares, cutáneos y neurológicos4,5).
Las úlceras genitales son comunes en las mujeres entre los 20 y 40 años y pueden ocurrir en los labios, vulva y vagina. La aparición frecuente de úlceras genitales en este grupo de edad puede estar relacionada con una combinación de factores ambientales y hormonales. La mayoría de las úlceras genitales en las mujeres son de morfología herpetiforme, aunque también se producen úlceras aftosas menores y mayores 1,9). En el abordaje clínico, se recomienda realizar estudio genético de tipificación del complejo mayor de histocompatibilidad (HLA) y la prueba de patergia, ya que, aunque es una enfermedad rara en nuestro medio, puede ser clínica y patológicamente subdiagnosticada. Es importante conocer sus diferentes manifestaciones clínicas y el requerimiento de un abordaje multidisciplinario4,10).











 text in
text in