INTRODUCCIÓN
El SARS-CoV-2 (COVID-19) se extendió a nivel mundial, siendo catalogado como pandemia por la Organización Mundial de la Salud (OMS) en el mes de marzo del 2020 y a la fecha no se encuentran disponibles medicamentos o vacunas efectivas para combatirlo. Los casos de COVID-19 continúan aumentando sobre todo en el continente americano, por lo que ha incrementado la necesidad de contar con profesionales de la salud en primera línea, tanto en instituciones públicas y privadas, incluso llegando a trabajar largas jornadas de trabajo.1,2A causa de esto los trabajadores de salud de primera línea tienen un alto riesgo de infección, lo que contribuye a una mayor propagación de la enfermedad,3,4pudiendo representar hasta un 20% de los casos de COVID-19 en un país.5El uso adecuado de mascarilla N95 o similares puede reducir la posibilidad de contagiarse de COVID-19 entre 64% a 75%.6El Perú no es ajeno a esta realidad y es uno de los principales países con más casos de COVID-19 según reportes de la Universidad Johns Hopkins.7.
El Centro para el Control y Prevención de Enfermedades (CDC) y la OMS recomiendan medidas no farmacológicas como: la higiene, desinfección, detección temprana y el uso de equipos de protección personal (EPP) como: guantes no estériles y estériles, mascarilla N95 / PPF2, protector facial, gafas protectoras, mandilones descartable, ropa descartable entre otros.8-10Sin embargo, se reportaron una gran escasez mundial de los EPP sobre todo de las mascarillas, por la gran demanda de las instituciones de salud y de la población, sumado a ello la interrupción de la cadena de suministro de insumos médicos.9,11Debido a esta gran necesidad los profesionales de la salud reutilizan11e incluso acondicionan un EPP de materiales no recomendables para una protección segura,12poniendo en riesgo su salud. El riesgo de contagio se incrementa cuando el trabajador labora en el área de Unidad de Cuidados Intensivos (UCI), o salas COVID-19, sobre todo cuando el hospital no tiene un eficiente sistema de recambios de aires.4,13,14Por lo que el profesional de la salud llega a contraer la enfermedad COVID-19 teniendo la necesidad de hospitalizarse, incluso hacer uso de ventilación mecánica en la UCI o perder la vida, cifras que se incrementaron a medida que agudizó el problema del acceso de los EPP.15
En los hospitales las medidas de bioseguridad deben ser estrictas, estos lineamientos sugieren una relación mínima obligatoria de equipo de protección personal según el nivel de riesgo, previamente evaluado por el área de seguridad y salud en el trabajo, dicha área sugiere el tipo de EPP según el riesgo laboral.8,16Existe una pobre implementación en políticas de seguridad y salud en el trabajo sobre todo en los sistemas de salud de los países en vías de desarrollo, y que tienen sistemas de salud débiles.17,18
Los organismos que velan por la salud ocupacional recomiendan, que se debe asegurar el acceso a los EPP, mejorar las condiciones laborales integradas con las medidas de prevención establecidas en los planes organizacionales frente al COVID-19.8,16,19
Por lo que el estudio tuvo como objetivo determinar la asociación entre las condiciones laborales y el acceso al EPP al personal de salud de la ciudad de Lima-Perú.
MÉTODOS
Diseño y área de estudio
El diseño del estudio fue: descriptivo, transversal y analítico. Fue ejecutado entre el nueve de julio y nueve de agosto del 2020. Se realizó una encuesta al personal de salud de la ciudad de Lima.
Población y muestra
Virtualmente se envió una encuesta a 753 personas ≥de 18 años, a través de las redes sociales para poder llegar a todos los diferentes hospitales de referencia de la ciudad de Lima, que estaban distribuidos en los distritos de: Villa el Salvador, La Victoria, Ate, San Martin de Porras, Breña, el Agustino, Lince, Miraflores, Independencia, San Juan de Lurigancho y Callao. De las cuales 553 fueron respondidas por el personal de salud, 230 no cumplieron con los criterios de selección (encuestas de personas que no deseaban participar del estudio, menores de 18 años, personal de salud que no trabajaba directamente con pacientes diagnosticados de COVID-19, extranjeros, atención primaria, de otras ciudades, respuestas incongruentes o parciales), por lo que al final solo quedaron 271 encuestas. La muestra fue no aleatoria, tenían un muestreo tipo bola de nieve, por lo que los participantes compartieron el link de la encuesta virtual a sus contactos del área de la salud (amigos, familiar o compañeros de trabajo), a través de redes sociales como “Facebook, Telegram y WhatsApp”. Para estimar la asociación entre las condiciones laborales y el acceso al equipo de protección personal, se revisaron las bases teóricas y con ello se construyó una encuesta virtual. La primera versión de la encuesta contenía 24 preguntas, con alternativas dicotómicas, politómicas, selección múltiple o para llenar datos.
Variables y herramientas
Las principales variables del estudio fueron: Acceso de EPP; recibe mascarilla, edad, vínculo laboral, área de trabajo, grupo ocupacional, horas de trabajo y años de trabajo en puesto.
La encuesta fue validada por 13 expertos (Médicos, Enfermeras, Químico farmacéutico, Nutricionista, Tecnólogo médico, Salubrista, Medicina Ocupacional y Gerencia en salud) con lo que alcanzó un puntaje mayor del 80% en la validez de contenido. Posterior a ello se realizó un estudio piloto de la encuesta virtual con 36 personas para mejorar la validez interna, con los resultados obtenidos se eliminaron 8 preguntas y solo quedaron 17. La encuesta tenía las siguientes partes: la primera fueron datos sociodemográficos que constaba de 4 preguntas sobre (edad, genero, ciudad donde reside y ocupación); la segunda parte correspondía a condiciones laborales que tenía 6 preguntas (tipo de contrato, institución donde trabaja, nivel de atención del centro de trabajo, profesión, área del hospital donde trabaja, horas de trabajo por turno y años de experiencia laboral); la tercera parte preguntaba sobre los equipos de protección personal con 4 preguntas (tipos de equipos de protección personal “EPP” que recibía por parte de su empleador, si recibía un EPP completo/ incompleto, cada cuantos días le entregan un EPP y cada cuantos días le entregan una mascarilla N95) y la cuarta parte contenían preguntas que sirvieron para aplicar los criterios de selección o ajuste del análisis estadístico (trabaja directamente con paciente diagnosticado con COVID-19, en su centro de trabajo realizan el tamizaje para COVID-19 y usted fue diagnosticado con COVID-19).
Procedimientos
Por el contexto de la pandemia que se vive, se optó por realizar una encuesta virtual, mediante una hoja de Google Drive. Las preguntas validadas por juicio de experto fueron adecuadas en el formulario de Google Drive y posterior a ello se realizó un estudio piloto. El mensaje enviado por redes sociales “Facebook, Telegram y WhatsApp” contenía una descripción breve de: el objetivo del estudio, que la encuesta seria anónima y la indicación en caso deseaba participar del estudio “darle un clic en enlace de la encuesta virtual”. Al ingresar a la encuesta salía un mensaje “si deseaba o no ser parte del estudio”, si marcaban que “no” terminaba la encuesta y si marcaban “si” continuaban con el desarrollo de las preguntas. Para poder obtener el mayor número de encuestados, se compartió el link a uno o más trabajadores de salud de los distritos de Lima norte, centro, este, sur y Callao. También personas influyentes contribuyeron en compartir y recomendar que el link no es un virus. El programa Google Drive almacenó todas las respuestas en tiempo real en un formato de Excel, luego se trabajó con la base de datos según los criterios de selección, por segunda vez se corroboró la información para descartar algún error, luego se codificó las variables según los objetivos del estudio y finalmente se exportó los datos al programa estadístico SPSS de la Versión 24.
Aspectos éticos
Se respetaron los principios éticos en investigación según las Normas de Helsinki, la participación fue voluntaria, anónima y los datos fueron tratados de forma confidencial.
Análisis estadístico
Se realizó un estudió descriptivo y analítico de acuerdo a los objetivos del estudio. Para el análisis descriptivo se usó porcentajes y frecuencias para las variables politómicas. Así mismo se crearon tablas y gráficos según el tipo de la variable. Con la prueba de Kolmogórov-Smirnov, determinamos que la muestra no tenía una distribución normal (p=0,00). En el primer análisis se utilizó el chi-cuadrado para las variables categóricas. Seguidamente se realizó el análisis multivariado con modelos lineales generalizados con familia poisson, función de enlace log y modelos robustos. La cual fue ajustado por género y diagnóstico de COVID-19. Se consideró un valor estadísticamente significativo de p <0,05 y un intervalo de confianza del 95%.
RESULTADOS
De todo el personal de salud, 271 cumplieron los criterios de selección. La población femenina tuvo mayor representatividad (71%) en el estudio. La edad media del total de participantes fue 42 (+10,10 años), con un intervalo de edad desde 21 años hasta 70 años. El grupo etario con mayor población fue de 31 a 45 años, seguidos de 46 a 55 años. La mayoría del género masculino, trabajaban como médico; el género en su mayoría eran enfermeras. (Tabla 1)
Tabla 1. Grupo ocupacional según grupo etario y género en el personal de salud.
| Grupo ocupacional | N | % | Grupo de edad (años) | Género | |||||
|---|---|---|---|---|---|---|---|---|---|
| < 31 | 31 a 45 | 46 a 55 | 56 a 64 | > 64 | M | F | |||
| Médico especialista | 29,2 | 2 | 40 | 26 | 8 | 3 | 43 | 36 | |
| Médico residente | 32 | 11,8 | 15 | 15 | 2 | 0 | 0 | 14 | 18 |
| Médico general | 9 | 3,3 | 1 | 6 | 2 | 0 | 0 | 2 | 7 |
| Enfermera con especialidad | 60 | 22,1 | 1 | 25 | 21 | 13 | 0 | 2 | 58 |
| Enfermera general | 46 | 17,0 | 11 | 28 | 6 | 1 | 0 | 7 | 39 |
| Personal de laboratorio | 11 | 4,1 | 4 | 3 | 4 | 0 | 0 | 4 | 7 |
| Otras profesiones de salud | 18 | 6,6 | 1 | 7 | 4 | 6 | 0 | 4 | 14 |
Fuente: Número de encuestados=n. M=Masculino, F= Femenino. *CAS= Contrato Administrativo de Servicios.
En el análisis multivariado se encontró que el profesional de salud que pertenecía a grupo etario <26 años recibían con más frecuencia un EPP incompleto (RP: 25,3; IC95%: 23.9-26.7, valor p=0,00), esto a comparación de los trabajadores con edades entre 56 a 64 años; así mismo el grupo etario de 26 a 55 años recibían con más frecuencia un EPP incompleto (RP: 24,8; IC95%: 24.1-25.5, valor p=0,00), esto a comparación de los trabajadores con edades entre 56 a 64 años; en ambos grupos de edades el modelo estadístico se ajustó por: el tipo de contrato, nivel del centro de trabajo, área de trabajo, profesión, horas de trabajo por turno, años de experiencia laboral, género y la referencia sobre el diagnóstico de COVID-19. El profesional de salud que no tenía un contrato (temporal sin vínculo laboral) recibía con menos frecuencia una mascarilla (RP: 0,75; IC95%: 0,14-0.9, valor p=0,02), esto a comparación de los que tuvieron vínculo laboral de tipo permanente; este cruce fue ajustado por el grupo de edades, nivel del centro de trabajo, área de trabajo, profesión, horas de trabajo por turno, años de experiencia laboral, género y referencia sobre el diagnostico de COVID-19. La entrega de un EPP incompleto o el hecho de no recibir una mascarilla por turno de trabajo, no tenían una asociación con el nivel del centro de trabajo, ocupación, horas de trabajo por turno y años de trabajo en el puesto. (Tabla 2)
Tabla 2. Análisis multivariado de los factores asociados de recibir EPP incompleto y no recibir una mascarilla en el profesional de salud.
| n | % | Recibe un EPP incompleto | RP | IC 95% | P | Recibe mascarilla | RP | IC 95% | P | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| SI | NO | NO | SI | ||||||||||||||
| Edad | |||||||||||||||||
| <26 años | 5 | 1,8 | 2 | 3 | 25.3 | 23.9 -26.7 | O,OO | 4 | 1 | no significativo | |||||||
| 26 a 55 años | 235 | 86,7 | 156 | 79 | 24.8 | 24.1 -25.5 | O,OO | 142 | 93 | no significativo | |||||||
| 56 a 64 años | 28 | 10,3 | 18 | 10 | Referencia | 19 | 9 | Referencia | |||||||||
| >64 años | 3 | 1,1 | 3 | 0 | NA | 2 | 1 | NA | |||||||||
| Vínculo laboral | |||||||||||||||||
| Permanente (nombrados) | 87 | 32,1 | 60 | 27 | no significativo | 56 | 31 | no significativo | |||||||||
| Temporal vínculo directo* | 51 | 18,8 | 34 | 17 | no significativo | 34 | 17 | no significativo | |||||||||
| Temporal vínculo indirecto** | 21 | 7,7 | 14 | 7 | no significativo | 8 | 13 | 0.75 | 0.14 - 0.9 | 0.02 | |||||||
| Temporal sin vínculo | 112 | 41,3 | 71 | 41 | Referencia | 69 | 43 | Referencia | |||||||||
| Área de trabajo | |||||||||||||||||
| Consultorio o tópico | 17 | 6,3 | 17 | 0 | NA | 8 | 9 | Referencia | |||||||||
| Diagnóstico por imágenes | 13 | 4,8 | 12 | 1 | no significativo | 5 | 8 | no significativo | |||||||||
| Emergencia | 68 | 25,1 | 45 | 23 | no significativo | 45 | 23 | no significativo | |||||||||
| Hospitalización | 70 | 25,8 | 46 | 24 | Referencia | 38 | 32 | no significativo | |||||||||
| Laboratorio clínico | 9 | 3,3 | 5 | 4 | no significativo | 6 | 3 | no significativo | |||||||||
| Patología clínica | 6 | 2,2 | 6 | 0 | NA | 2 | 4 | no significativo | |||||||||
| UCI | 32 | 11,8 | 16 | 16 | no significativo | 25 | 7 | no significativo | |||||||||
| Baja exposición a COVID-19& | 56 | 20,7 | 32 | 24 | NA | 38 | 18 | no significativo | |||||||||
| Grupo ocupacional | |||||||||||||||||
| Médico especialista | 79 | 29,2 | 52 | 27 | no significativo | 53 | 26 | no significativo | |||||||||
| Médico residente | 9 | 3,3 | 7 | 2 | no significativo | 6 | 3 | no significativo | |||||||||
| Médico general | 32 | 11,8 | 29 | 3 | no significativo | 16 | 16 | no significativo | |||||||||
| Enfermera con especialidad | 60 | 22,1 | 35 | 25 | no significativo | 35 | 25 | no significativo | |||||||||
| Enfermera general | 46 | 17,0 | 25 | 21 | no significativo | 31 | 15 | no significativo | |||||||||
| Personal de laboratorio | 11 | 4,1 | 7 | 4 | Referencia | 5 | 6 | Referencia | |||||||||
| Técnico de enfermería | 16 | 5,9 | 13 | 3 | no significativo | 11 | 5 | no significativo | |||||||||
| Otras profesiones de salud | 18 | 6,6 | 11 | 7 | no significativo | 10 | 8 | no significativo | |||||||||
| Horas de trabajo por turno | |||||||||||||||||
| 6 horas | 52 | 19,2 | 29 | 23 | no significativo | 39 | 13 | no significativo | |||||||||
| 8 horas | 18 | 6,6 | 9 | 9 | no significativo | 12 | 6 | no significativo | |||||||||
| 12 horas | 149 | 55,0 | 87 | 62 | no significativo | 100 | 49 | no significativo | |||||||||
| 24 horas | 52 | 19,2 | 42 | 10 | Referencia | 28 | 24 | Referencia | |||||||||
| Años de trabajo en el puesto | |||||||||||||||||
| <1 año | 11 | 41 | 5 | 6 | no significativo | 10 | 1 | no significativo | |||||||||
| 2 a 5 años | 63 | 23,2 | 40 | 23 | no significativo | 36 | 27 | no significativo | |||||||||
| 6 a 10 años | 50 | 18,5 | 39 | 11 | no significativo | 33 | 17 | no significativo | |||||||||
| 11 a 29 años | 127 | 46,9 | 80 | 47 | no significativo | 75 | 52 | no significativo | |||||||||
| >30 años | 20 | 7,4 | 15 | 5 | Referencia | 13 | 7 | Referencia | |||||||||
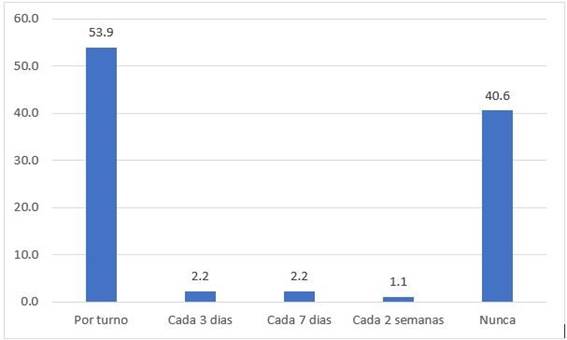
El 53,9% de la población de estudio refiere que recibe su EPP por cada turno de trabajo, el 40,6% refiere que nunca recibió un EPP para la atención de paciente con COVID-19. (Figura 1)
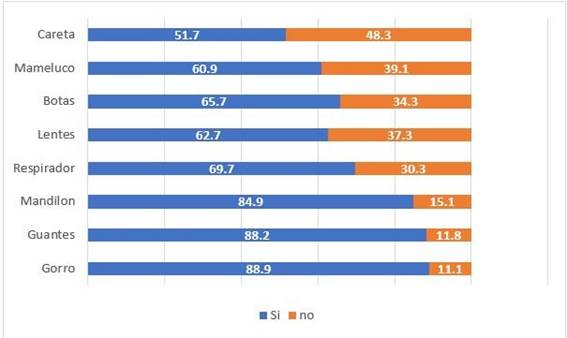
La población de estudio refiere que, los EPP que más reciben por parte de su empleador son: gorro (88,9%), guantes (88,2%) y mandilón (84.9%). (Figura 2)
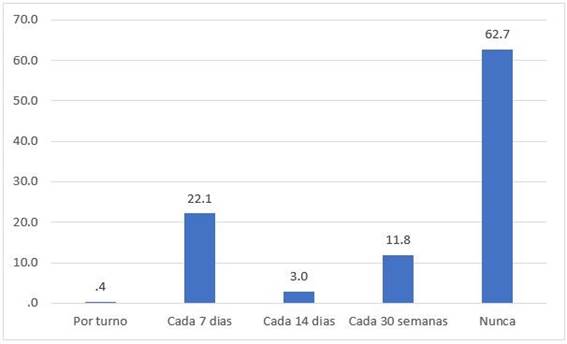
El 62,7% del personal de salud refiere que nunca les entregaron una mascarilla N95 y solo el 0,5% recibe una mascarilla N95 por turno. (Figura 3)
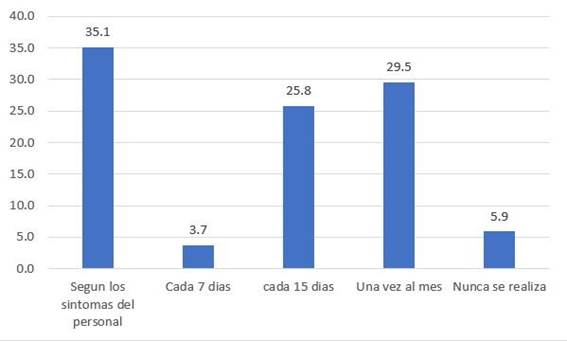
El personal de salud refiere que por lo general les toman al menos una prueba rápida si: presentan síntomas del COVID-19 (35,1%), control mensual (29,5%), cada 15 días (25,8%) y algunos no les toman nunca (5,9%). (Figura 4)
DISCUSIÓN
En nuestro estudio el 55% del personal de salud refiere haber recibido equipo de protección personal (EPP), por cada turno de trabajo. La falta de dotación del EPP puede deberse a la escasez por contexto de la pandemia y la alta demanda en los diferentes niveles de atención en salud a nivel mundial.9,12Otra explicación es la interrupción en la cadena de suministro de los insumos médicos, producción insuficiente para satisfacer la demanda del mercado de los EPP en el Perú.
Se ha reportado que el personal de salud ante la disminución en la dotación del EPP, compra su propio equipo de protección personal, reutiliza o adapta con otros materiales no certificados para dicha labor, con ello se incrementa el riesgo de contraer el virus Sars-Cov-2.12Este escenario explicaría por qué el personal de salud de primera línea puede representar desde un 10% hasta 20 % de todos los casos contagiados por esta enfermedad en un País.5
Nuestros resultados coinciden con un estudio en Latinoamérica, donde los profesionales de la salud tuvieron acceso limitado a EPP como: protector facial, mascarilla, bata descartable, entre otros.2Esto a pesar de que la OMS recomendó el equipo de protección personal como prioritario para trabajar en la atención de pacientes COVID-19.
El personal de la salud también realiza actividades de manera extra hospitalaria como: visita domiciliaria, evaluación para determinar mapeo epidemiológico, etc.; el transitar en estos lugares no garantiza que se cumplan los controles administrativos y de seguridad que están implementados en los hospitales, más aún en una pandemia.(20)Por lo anterior descrito, el personal de salud es población vulnerable en esta pandemia; brindarle los equipos de protección personal es obligación del empleador sea estatal o privado, con ello se disminuye el riesgo de contraer la enfermedad, con la consiguiente reducción de inseguridad del personal al brindar la atención a un paciente sospechoso o confirmado COVID-19.21
Nuestro estudio reporta que se entregaba equipo de protección personal incompleto, al personal de salud menor a 56 años; este hallazgo se podría explicar que se priorizó la entrega de EPP completo al personal de salud con mayor riesgo de vulnerabilidad a contraer el COVID-19, además el personal de salud ≥ 56 años (11%) estuvo trabajando en diferentes instituciones. Un estudio observó que en los profesionales de la salud hospitalizados que fallecieron de COVID-19, la mortalidad se duplicó entre los 50 a 59 años, se cuadruplicó entre los 60 a 69 años y fue doce veces mayor después de los 70 años en comparación con los pacientes más jóvenes.3
El riesgo de contraer COVID-19 se ha visto exacerbado por la entrega inadecuada del equipo de protección personal,22esta información coincide con otra epidemia de síndrome respiratorio agudo severo (SARS), donde el uso de EPP inadecuado se asoció con un mayor riesgo de la enfermedad.23
En el estudio la mitad del personal de salud trabajaba más de doce horas por turno en la atención de pacientes diagnosticados de COVID-19. La extensión de las horas de trabajo puede deberse para cubrir turnos del personal en cuarentena por COVID-19, escasez de personal por la alta demanda y licencia por comorbilidad. Todo esto sumado a una falta de un sistema de ventilación con recambio de aire, que puede aumentar el riesgo de contraer COVID-19, ya que se conoce que el virus se transmite por vía área.4,14Los estudios han demostrado claramente que la gravedad del COVID-19 se relaciona directamente proporcional a la carga viral albergada en las vías respiratorias.14Esto explica porque existe un gran números de médicos infectados y fallecidos por COVID-19 en el Perú, en los diferentes servicios, como la unidad de cuidados intensivos, hospitalización y otros.15Aquí la importancia de cuidar al personal de salud y brindarles los EPP necesarios.24
Además existen estudios donde se observa que las largas jornadas laborales afectan a la salud, sugieren el aumento del riesgo de enfermedades cardiovasculares y cáncer.24,25Además, las horas de trabajo excesivamente largas (> doce horas) también deterioran el estado de la salud mental de los trabajadores, generando síntomas de ansiedad, depresión y trastornos del sueño.26En un estudio en China se observó que, durante el brote de COVID-19 , la perturbación del sueño fue altamente prevalente en los profesionales de la salud.27
El 50,9% de los encuestados refiere que casi nunca le brindaron un respirador N95 por cada turno de trabajo. Estos resultados se pueden explicar ante la necesidad creciente de contar con mayor número de respirador N95, la alta demanda de los respiradores en los diferentes niveles del sector salud, el incremento en la compra por parte de la población desencadenó la escasez de dicho insumo médico,9,12a esto se sumó el incremento de los precios de hasta diez veces su valor usual por parte de los proveedores, conllevando a ser un bien restringido y de alto costo.
Nuestros resultados coinciden con el estudio realizado en profesionales de la salud en Latinoamérica, donde solo el 56% de los profesionales de la salud que atendían a pacientes diagnosticados de COVID-19, tuvieron acceso a los respiradores N95, el hospital compensaba dicha brecha asignando mascarillas quirúrgicas a sus trabajadores.2Las mascarillas quirúrgicas no son recomendadas como protector respiratorio para trabajos de alta exposición a COVID-19.28Se evidencia que el respirador FFP2, seguido del N95 cumplen con los requisitos de filtración de pequeñas partículas transportadas por el aire, otra ventaja de estos respiradores es el ajuste firme a la cara del usuario siendo de mayor eficacia que las mascarillas quirúrgicas para reducir la exposición al COVID-19.13,28,29En un estudio realizado sobre los respiradores N95, su uso mostró el bloqueo eficiente contra las partículas del virus SARS-CoV-2.30Por lo tanto en los profesionales de la salud, los respiradores como el FPP2 o el N95 son muy necesarios utilizarlos para una adecuada protección contra esta enfermedad, sin dejar de lado el lavado de manos frecuentemente.31
Los resultados del estudio muestran que la profesión ni el área donde trabaja el personal de salud tiene diferencia en el acceso de EPP. Esto se podría explicar debido al desabastecimiento de los equipos de protección personal en el contexto mundial causada por la pandemia.9,10Al menos se debe priorizar la compra de respiradores N95 para el personal de salud que trabajan en áreas de mayor riesgo de exposición al COVID-19,3,14ya que la vía principal de contagio de esta enfermedad es la vía aérea y el respirador N95 ha demostrado disminuir la tasa de infección por COVID-19.6Un estudio, describió los niveles de riesgo en los profesionales de la salud que trabajaba con pacientes COVID19, las áreas de alta exposición a esta enfermedad fueron: hospitalización y medicina interna, llegando incluso a contagiarse en mayor media de esta enfermedad al ser comparadas con otras áreas o servicios del hospital, sobre todo las enfermeras, seguido de médicos.32
Nuestros resultados muestran que cerca de la mitad de los profesionales de la salud (41%) no tenían un contrato laboral y a este grupo se le asignaba respirador N95 algunas veces. Esto se explicaría por la abrupta demanda de puestos laborales para cubrir la creciente necesidad para atender pacientes COVID-19, se incrementó la informalidad laboral en el sector salud. Este problema del empleo informal lleva a desigualdades e inequidad. Actualmente el estado peruano no cuenta con un sistema logístico necesario para fiscalizar el cumplimiento de las leyes laborales y muchas empresas aprovechan de tal situación.33
Nuestro estudio coincide con los resultados de la investigación realizada en los profesionales de la salud que incluía hispanos, asiáticos y de minorías étnicas, ellos no contaban con los EPP adecuados a pesar de trabajar en área de atención a pacientes COVID-19; incluso refieren que el 23% del personal de salud reportó que reutilizaba el EPP.34Adicional a ello tenían salarios muy inferiores comparado con los trabajadores con un contrato formal.35
Por lo descrito anteriormente, el incipiente desarrollo de las áreas de salud ocupacional en los hospitales aun es un talón de Aquiles que vive el Perú y otros países latinoamericanos.15,18En el contexto de la pandemia en el Perú, el Ministerio de Salud publicó una normativa (Resolución Ministerial N° 448 -MINSA), enfocada a los lineamientos para la vigilancia, prevención y control de la salud de los trabajadores en contexto de COVID-19, donde describe los factores de riesgo de un trabajador frente al COVID-19, basado en la edad y comorbilidades. Así como usar el EPP según el nivel de riesgo de exposición al COVID-19 en el puesto de trabajo. El personal de salud está catalogado como riesgo de exposición medio y alto para el COVID-19.16Así mismo la OIT, OMS y CDC, recomiendan que los profesionales de la salud deberían usar un EPP adecuado, ya que el riesgo de exposición al SARS-CoV-2 es frecuente durante las tareas de rutina realizadas.8,10,36Con las evidencias publicadas en el mundo y normas en el Perú, las áreas de salud ocupacional de los hospitales tienen el deber de implementar políticas de salud en el trabajo para reducir la morbimortalidad de esta pandemia en los profesionales de la salud. La prevención y promoción de la salud en el lugar de trabajo, mejora la productividad, reduce el ausentismo por enfermedad, fortalece la seguridad y mejora la satisfacción laboral.
Respecto a las limitaciones de esta investigación, se encontró sólo un estudio multicéntrico en Latinoamérica sobre uso de equipo de protección personal, pero no especifica información sobre el Perú. En este trabajo gran parte del personal de salud que respondió la encuesta fueron mujeres de las diferentes áreas de la salud; sin embargo, en el análisis multivariado se realizó el ajuste estadístico.
El tamaño de muestra no representa a la población de la ciudad de Lima (Perú) a pesar que se tuvo encuestados de los diferentes distritos de la ciudad, por lo que no se puede extrapolar a toda la población de Lima.
La información generada por la encuesta virtual para realizar la investigación, es considera como auto informe, lo que podría sufrir un sesgo.
Se recomienda a futuras investigaciones realizar estudios de eficacia del uso de EPP, en la disminución de contagiados por COVID-19 en trabajadores de salud según nivel hospitalario.
CONCLUSIÓN
El personal de salud joven y menores a 56 años reciben con poca frecuencia un equipo de protección personal completo. El personal de salud sin contrato laboral, recibió con menos frecuencia una mascarilla N95. Finalmente, solo la mitad del personal de salud refiere haber recibido un equipo de protección personal, por cada turno de trabajo.











 texto en
texto en