INTRODUCCIÓN
Los Hantavirus son virus ARN monocatenario de sentido negativo, presentan envoltura y pertenecen al género Orthohantavirus (familia Hantaviridae)(1).
Se han descrito alrededor de 90 especies halladas en musarañas, murciélagos y roedores, de los transmitidos por este último reservorio, se conoce que más de 20 especies son patógenas para el ser humano, siendo los agentes etiológicos de dos presentaciones clínicas diferentes: la fiebre hemorrágica con síndrome renal (FHSR) en Europa y Asia; mientras que, en las Américas, el síndrome cardiopulmonar por Hantavirus (SCPH) con una tasa de letalidad del 35%1,2.
El agente etiológico Hantavirus tipo Andes (ANDV) del SCPH tiene un periodo de incubación de 10 a 40 días, una fase prodrómica de 2 a 6 días caracterizada por cefalea, fiebre, mialgias y síntomas gastrointestinales (dolor abdominal, náuseas, vómitos, diarrea), y una fase cardiopulmonar con insuficiencia respiratoria aguda, asociada a disnea y tos, debido a una filtración del plasma a nivel alveolar y edema pulmonar; sin embargo, los casos graves pueden desarrollar disfunción miocárdica con gasto cardiaco bajo e hipotensión arterial2,3,4.
La transmisión humana se da por la inhalación del virus en aerosoles que se generan a partir de las excretas, orina y saliva de los roedores infectados; así mismo, se ha descrito transmisión de persona a persona, siendo el ADNV, el primer y único reporte en Sudamérica, hecho que fue corroborado a partir de un brote en el suroeste de Argentina1,3,4.
En Perú, entre 1996 y 1998 en la ciudad de Iquitos, se reportaron casos de seropositividad para Hantavirus en humanos para las variantes virus Hantaan (HTNV), virus sin nombre (SNV) y virus del Río Mamoré (RIOMV); sin embargo, recién en el 2011, se confirmó la enfermedad en humanos, a partir de dos casos procedentes de la región de Loreto5,6. En ambos casos se detectaron anticuerpos IgM mediante la técnica ELISA y los diagnósticos se realizaron mediante la técnica de RT-PCR NESTED en suero confirmando el síndrome pulmonar por Hantavirus (SPH)5,6. No obstante, la enfermedad por Hantavirus sigue siendo una condición sub-diagnosticada, a pesar de los serios problemas de salud pública que representa para Latinoamérica7.
Es por ello que presentamos una revisión de 6 casos publicados de infección por Hantavirus en la selva peruana, con el objetivo de reconocer la clínica y el agente etiológico, realizar un diagnóstico temprano y oportuno, tratar adecuadamente y adoptar medidas preventivas.
MÉTODOS
Revisión sistemática de reportes y series de casos sobre la enfermedad por Hantavirus en pacientes de la Amazonía Peruana, en el periodo 2010-2020.
Búsqueda sistemática
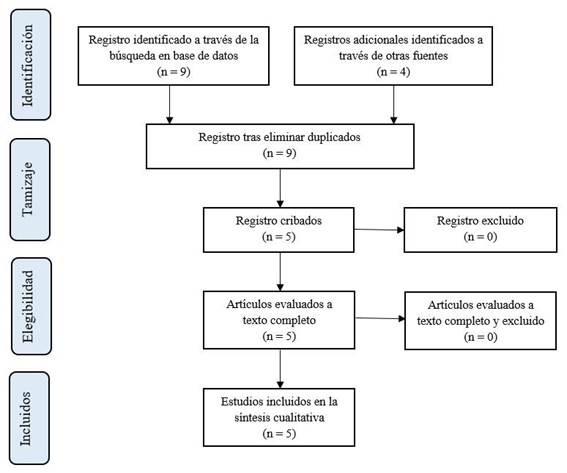
Se realizó una búsqueda electrónica sistemática entre el periodo 2010-2020, en las siguientes bases de datos: Scopus, Web of Science, Pubmed, Embase, Scielo, Lilacs. La búsqueda se realizó desde el 2010, ya que, antes de esa fecha no se han reportado casos de Hantavirus en nuestro país. La estrategia de búsqueda utilizó los siguientes términos DECS y MESH: “Hantavirus” (Hantavirus), “Roedores” (Rodent diseases), “síndrome pulmonar por Hantavirus” (Hantavirus Pulmonary Syndrome), “Fiebre hemorrágica con síndrome renal” (Hemorrhagic Fever with Renal Syndrome), “Perú” (Peru), resultando el siguiente algoritmo de búsqueda en español: [Hantavirus OR roedores OR síndrome pulmonar por Hantavirus OR Fiebre hemorrágica con síndrome renal AND Perú] y en inglés: Hantavirus OR Rodent diseases OR Hantavirus Pulmonary Syndrome OR Hemorrhagic Fever with Renal Syndrome AND Peru. Adicionalmente, se complementó con búsquedas manuales a partir de las referencias de los artículos relevantes para identificar posibles estudios que no se hayan encontrado en la búsqueda inicial (estrategia tipo bola de nieve) y con el buscador web Google Scholar para incorporar reportes epidemiológicos realizados anualmente en nuestro país (Figura 1).
Criterios de inclusión y exclusión
Se incluyó toda la literatura publicada que proporcionara casos confirmados de Hantavirus en nuestro país; asimismo, se añadió reportes epidemiológicos que confirmaron casos de Hantavirus, no se aplicaron restricciones de idioma, tipo ni diseño de estudio y se excluyeron aquellos estudios de seroprevalencia sobre Hantavirus, ya que no se pudo corroborar el momento del diagnóstico de la enfermedad.
Selección de artículos
Se halló un total de 6 estudios publicados en base de datos electrónicos y 3 reportes epidemiológicos sobre Hantavirus durante el periodo 2010-2020, los cuales constituyeron nuestra fuente base para obtener casos con diagnóstico definitivo a través de la detección de ARN viral (RT-PCR NESTED), de los cuales, se obtuvo un total de 6 casos en reportes aislados: una carta al editor que incluía 2 casos durante el 2011, un reporte de 2 casos durante el 2011, adicionales a los primeros, y tres reportes epidemiológicos que incluyeron 2 casos durante el 2012 y 2013 (Figura 2).
REVISIÓN DE CASOS
Las características generales de los casos revisados se pueden ver en laTabla 1.
Tabla 1. Características epidemiológicas y clínicas de pacientes reportados con diagnóstico de Hantavirus en Perú.
| Caso 1 | Caso 2 | Caso 3 | Caso 4 | Caso 5 | Caso 6 | |
|---|---|---|---|---|---|---|
| Edad y sexo | 29 años, femenino | 33 años, femenino | 18 años, masculino | 38 años, femenino | 30 años, femenino | 40 años, femenino |
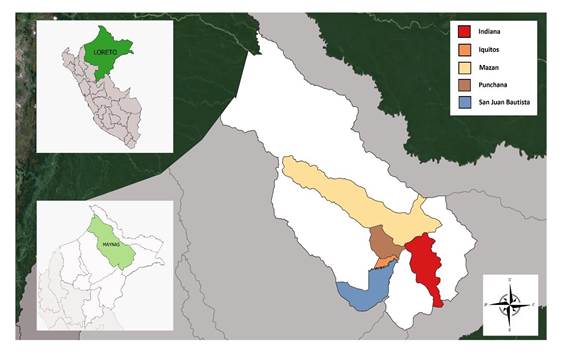
| Distrito de residencia | Iquitos | Punchana | Indiana | Mazán | San Juan Bautista | San Juan Bautista |
| Ocupación | Guía de turismo | Profesora | Agricultor | Agricultora / ama de casa | Enfermera | Ama de casa |
| Forma clínica | Síndrome pulmonar | Fiebre hemorrágica con síndrome renal | Síndrome pulmonar | Síndrome pulmonar | Síndrome pulmonar | - |
| Desenlace | Fallecida a los 23 días de su ingreso hospitalario | Fallecida a los 6 días de su ingreso hospitalario | Dada de alta a los 12 días de su ingreso hospitalario | Fallecido a los 6 días de su ingreso hospitalario | Dada de alta a los 7 días de su ingreso hospitalario | - |
| Métodos diagnósticos | ELISA IgM y RT-PCR nested en suero | ELISA IgM y RT-PCR nested en suero | ELISA IgM y RT-PCR nested en suero | ELISA IgM y RT-PCR nested en suero | RT-PCR nested en suero | RT-PCR nested en suero |
| Secuenciación genética | Variante del virus Seoul | Variante del virus Seoul | Virus Río Mamoré | Virus Río Mamoré | No se pudo identificar | No se pudo identificar |
RT-PCR: transcripción reversa - reacción en cadena de la polimerasa; ELISA: Enzyme-Linked Inmuno Sorbent Assay (ensayo por inmunoabsorción ligado a enzimas); IgM: Inmunoglobulina M; PCR nested en suero: técnica de PCR modificado.
Caso 1: Mujer de 29 años, natural de Iquitos, guía de turismo, ingresó por dolor lumbar, vómitos persistentes, fiebre, cefalea y malestar general. Se plantearon los diagnósticos presuntivos de hipovolemia, edema agudo de pulmón no cardiogénico, falla renal aguda con necesidad de soporte hemodialítico y probable dengue con signos de alarma; progresa a distrés respiratorio con evolución desfavorable. Fallece a los 23 días de su hospitalización con los diagnósticos de síndrome de distrés respiratorio agudo (SDRA), shock séptico y falla multiorgánica. El Instituto Nacional de Salud (INS) halló anticuerpos IgM contra Hantavirus mediante la técnica ELISA IgM de captura, asimismo, realizó la prueba molecular para Hantavirus mediante RT-PCR. El análisis indicó la presencia de Hantavirus Seoul (AB355731)5,8-10.
Caso 2: Mujer de 33 años, profesora, procedente del distrito de Punchana-Iquitos, que acude a emergencia por presentar cefalea y hepatomegalia de etiología no especificada. A los dos días, retorna por dolor abdominal en hipocondrio derecho y disnea. Dos días después es hospitalizada en el Servicio de Medicina por persistencia de cefalea, fiebre, mialgias, manifestaciones hemorrágicas (hemorragia digestiva alta y hematuria), falla renal aguda con compromiso hepático, cardiovascular y daño pulmonar. Recibió oxigenoterapia con evolución desfavorable. Fue trasladada a la Unidad de cuidados intensivos (UCI), por mayor dificultad respiratoria y sangrado por cavidad oral y rectal. Recibió hemodiálisis, pero falleció a los 6 días de su ingreso con los diagnósticos de falla multiorgánica, shock séptico y sepsis severa de origen no determinado. El INS determinó la presencia de anticuerpos IgM contra Hantavirus mediante la técnica de ELISA IgM de captura y confirmó el diagnóstico de Hantavirus mediante RT-PCR. El análisis de secuenciación corroboró homología genómica al 97% para el Hantavirus Seoul (AB355731)5,9,10.
Caso 3: Varón de 18 años que inició cuadro clínico con sensación de alza térmica no cuantificada, dolor abdominal en hipocondrio derecho, deposiciones líquidas sin moco ni sangre y tos seca progresiva en intensidad. Cinco días después, se instauró disnea con retracción intercostal además de un episodio de vómito porráceo. Paciente fue hospitalizado a los 7 días del inicio de enfermedad en mal estado general. Funciones vitales: temperatura 37,5 °C, frecuencia respiratoria 38 resp/min, frecuencia cardiaca 95 lat/min, presión arterial 100/64 mmHg y SatO2 92% (FiO2: 0,5). Al examen clínico se evidenció sopor, palidez, polipnea con cianosis perioral, retracciones intercostales, crepitantes bilaterales en ambos hemitórax y hepatoesplenomegalia. Los exámenes de laboratorio evidenciaron leucocitosis sin desviación izquierda, retención nitrogenada y signos de insuficiencia respiratoria hipoxémica en la gasometría arterial. La radiografía de tórax al momento de la hospitalización mostró infiltrado alveolar multilobar bilateral e infiltrado alveolo intersticial apical izquierdo. A las 12 horas de haber sido admitido, el paciente cursó con un estado de shock, se le inició inotrópicos (dopamina y dobutamina) sin buena respuesta, por lo que se le agregó adrenalina en infusión. Posterior a la colocación de catéter venoso central presentó hemoneumotórax derecho, seguido de sangrado profuso post-drenaje torácico que requirió de transfusión sanguínea. Se obtuvo aspirado bronquial hemático durante la intubación para soporte ventilatorio mecánico. A las 48 horas cursó con convulsiones focalizadas en miembro superior izquierdo y anisocoria. La tomografía cerebral mostró sangrado intraparenquimal en ambos hemisferios cerebrales y hemorragia subaracnoidea. A las 72 horas, se sumó insuficiencia renal aguda. El quinto día de hospitalización recibió confirmación serológica (ELISA IgM: 1/6400 e IFI IgM: 1/32) y molecular (RT-PCR) para Hantavirus. Los estudios laboratoriales para otros virus fueron negativos. Falleció al sexto día de hospitalización en UCI por falla multiorgánica. El análisis filogenético del segmento genómico S presentó homología al 96% para el virus Rio Mamoré6,9.
Caso 4: Mujer de 38 años, agricultora y ama de casa procedente de la Amazonía, inició su enfermedad con sensación de alza térmica, náuseas, dolor epigástrico y osteomuscular. Dos días después, presentó vómitos, deposiciones líquidas sin moco ni sangre, agregándose tos productiva con expectoración verdosa y disnea que se intensificó progresivamente a las 24 horas. Fue hospitalizada a los 5 días de enfermedad, en mal estado general con temperatura: 36,8 °C; frecuencia respiratoria: 44 resp/min; SatO2 87,5% (FiO2: 0,21); frecuencia cardiaca: 100 lat/min; presión arterial: 95/67mmHg. El examen clínico evidenció retracciones intercostales y subcostales, subcrepitantes y crepitantes en ambos hemitórax, y hepatomegalia. En la radiografía de tórax se observó: infiltrado alveolar multilobar bilateral confluente a predominio de dos tercios inferiores e infiltrado alveolonodular apical izquierdo. Los exámenes de laboratorio mostraron leucocitosis sin desviación izquierda, retención nitrogenada y la gasometría arterial evidenció signos de insuficiencia respiratoria hipoxémica. Los criterios de síndrome de distrés respiratorio agudo del adulto (SDRA) permitieron su ingreso a UCI, donde recibió ventilación mecánica. Desarrolló un estado de shock que respondió a la dobutamina. Adicionalmente, presentó falla renal aguda que requirió hemodiálisis. A los tres días, el examen serológico (ELISA IgM: 1/1600 e IFI IgM: 1/16) y molecular confirmaron Hantavirus. La paciente evolucionó favorablemente y fue dada de alta 12 días después de su ingreso hospitalario. El análisis filogénetico del segmento genómico S presentó homología al 96% para el virus Rio Mamoré6,9.
Caso 5 y 6: Corresponden a dos casos de sexo femenino de 30 y 40 años respectivamente, procedentes de San Juan Bautista- Maynas, reportados en los años 2012 y 2013, durante la semana epidemiológica 20 y 26. Ambas pacientes presentaron disnea moderada y fueron atendidas en un hospital de referencia de la selva peruana, siendo admitidas en el servicio de Medicina Interna. El diagnóstico de Hantavirus en ambos casos se confirmó a través del RT-PCR. Uno de los casos evolucionó favorablemente y fue dada de alta 7 días después; mientras que del otro no se tuvo conocimiento9. En la búsqueda bibliográfica no se encontró información oficial que proporcione mayor información sobre la evolución clínica de estos casos.
DISCUSIÓN
En el Perú, la Hantavirosis se ha presentado en pobladores de la selva amazónica loretana en su forma clínica grave con una letalidad del 40-60%11, así como en sus formas leves y autolimitadas12,13.
En América, existen varios tipos de Hantavirus causantes de enfermedad en humanos, ya sea, como una enfermedad grave o letal y leve o asintomática; asimismo, se han identificado en diferentes tipos de roedores11,12,14, siendo los tipos virus Hantaan (HTNV), el Laguna Negra (LNV), Sin nombre (SNV), del Río Mamoré (RIOMV) y Virus Seoul, los reportados en varios estudios en nuestro país9,12,14. Este estudio muestra al virus Seoul como causantes de enfermedad fatal (2 casos) y al RIOMV como causante de enfermedad grave con posterior alta (1 caso) y desenlace fatal (1 caso); mientras que, en los otros 2 casos no se pudo identificar el tipo de Hantavirus. Diversos estudios de seroprevalencia realizados en el departamento de Loreto han reportado a los HTNV, LNV, SNV y RIOMV como causantes de enfermedad leve y autolimitada5,6,9,12; adicionalmente, muestran una prevalencia del 20% de IgG a Hantavirus en los roedores13, una prevalencia del 1,7% de IgG en seres humanos12; mientras que, la prevalencia para la IgM fue de 0.3% en pacientes febriles con enfermedad leve6. Sin embargo, existe la posibilidad de que otras regiones del Perú puedan estar expuestas al reservorio del virus, como es el caso de la región San Martin en el Valle Alto Mayo, donde se detectó un caso asintomático con anticuerpos IgM específico para Hantavirus en 250 agricultores de arroz expuestos a roedores15.
Los casos presentados en esta serie cumplen con la definición de caso de HPS propuesta por la CDC del 201516: fiebre, cefalea, síntomas gastrointestinales, neumonía sin causa aparente, tos, cianosis, insuficiencia respiratoria aguda grave e infiltrado alveolar o intersticial bilateral compatible con síndrome de distrés respiratorio agudo (SDRA) y requerimiento de manejo en la Unidad de Cuidados Intensivos (UCI); es decir, un cuadro agudo febril de evolución tórpida con falla orgánica múltiple con desenlace fatal en la mayoría de casos; mientras que en los exámenes laboratoriales se halló leucocitosis sin desviación izquierda, plaquetopenia leve, así como elevación del hematocrito, creatinina y urea. Si bien, se logró el diagnóstico confirmatorio de Hantavirus (2 fueron virus Seoul y 2 virus Mamoré) a través de la detección de anticuerpos específicos (ELISA IgM e IgG) y/o ARN viral (RT-PCR NESTED) en un establecimiento especializado (Instituto Nacional de Salud), se conoce que el diagnóstico etiológico específico es difícil, debido a las reacciones cruzadas existentes con las variantes virales11. Asimismo, es importante recordar que las Hantavirosis son enfermedades infecciosas desatendidas en el Perú, al darse en poblaciones pobres y en áreas geográficas aisladas, motivo por el cual, existe un sub-registro de la enfermedad y escasez de pruebas diagnósticas17.
Desafortunadamente, no se cuenta con un tratamiento específico o vacuna para la infección por Hantavirus, por lo que la terapia de soporte basada en una buena hidratación, fármacos antipiréticos y antiinflamatorios es la única opción terapéutica a la fecha16,18.
Por otro lado, el reconocimiento precoz de los casos severos y su traslado a UCI se asocia a una reducción de la mortalidad; asimismo, el cuadro clínico inicial no se distingue de otras enfermedades virales, siendo primordial la confirmación diagnóstica molecular o inmunológica18. Del mismo modo, todo paciente con un cuadro febril agudo proveniente de zona endémica para Hantavirus, debe abordarse como caso sospechoso, requiriendo descartar otras enfermedades tropicales con manifestaciones hemorrágicas, tales como el dengue, la fiebre amarilla, Rickettsiosis y Leptospirosis (Tabla 2)18.
Tabla 2. Características clínicas de algunas enfermedades tropicales con manifestaciones hemorrágicas.
| Enfermedad | Hantavirus | Leptospirosis | Dengue | Fiebre amarilla | Rickettsiosis |
|---|---|---|---|---|---|
| P. incubación | 14 - 17 días | 2 - 26 días | 7 - 10 días | 3 - 6 días | 2 - 14 días |
| Cefalea | Sí | Sí | Sí | Sí | Sí |
| Mialgias | Sí | Sí | Sí | Sí | Sí |
| Nauseas/vómitos | Sí | Sí | Sí | Sí | Sí |
| Dolor abdominal | Sí | Ocasional | Ocasional | Sí | Sí |
| Diarrea | Ocasional | No | Ocasional | No | Sí |
| Tos | Ocasional | No | No | No | No |
| Rash | No | Ocasional | Durante los primeros 3 días | No | Después de los primeros 5 días |
| Ictericia | No | Sí | No | Sí | Sí |
| Hepatomegalia | Casos severos | Sí | Casos severos | Ocasional | Casos severos |
| Esplenomegalia | No | Sí | No | No | No |
| Manifestaciones hemorrágicas: Petequias, purpura | Casos severos | Casos severos | Casos severos | Casos severos | Casos severos |
Adaptado de: Guzman C, Calderón A, Gonzáles M & Mattar S. Infecciones por hantavirus. Rev. MVZ Córdoba. 2017; 22:6101-6117. DOI: 10.21897/rmvz.1079
CONCLUSIÓN
En conclusión, la Hantavirosis es una enfermedad viral sin un tratamiento definido. En el Perú, los casos reportados son escasos y posiblemente sub-registrados en comparación al resto de países de Latinoamérica. Se deben fortalecer los estudios de reconocimiento tanto en seres humanos como en animales, con el objetivo de mejorar la sospecha e identificación de esta infección en todos los grupos de riesgo y poder así disminuir las tasas de mortalidad.











 texto en
texto en