INTRODUCCIÓN
La retinopatía diabética (RD) es la principal causa de nuevos casos de ceguera legal entre adultos de 20 a 74 años de edad en los Estados Unidos1. La pérdida de visión debido a retinopatía diabética se produce a través de una variedad de mecanismos, incluyendo el desprendimiento de retina, hemorragia vítrea o premacular, glaucoma neovascular asociado y el edema macular2. La presencia de retinopatía puede indicar una disfunción en la microcirculación de otros órganos y sistemas3,4. Por ello, investigar la prevalencia de retinopatía diabética es importante ya que constituye un indicador clave de complicaciones sistémicas microvasculares y como tal, un indicador centinela de la incidencia de diabetes.
En nuestro país, según el sistema de vigilancia epidemiológica de la Diabetes 2021 del Centro Nacional de Epidemiologia, prevención y control de enfermedades de 96 hospitales, 62 centros de salud, 153 puestos de salud y 2 policlínicos notificantes, solo el 26.31% tuvieron resultados de evaluación de las complicaciones macro y microvasculares correspondiendo el 6.94% a la retinopatía diabética. Como podemos apreciar existe una subevaluación y subnotificación de una de las complicaciones de más alto impacto en la calidad de vida de los pacientes con diabetes mellitus.
Resulta trascendente mencionar que el evidenciar la presencia de retinopatía entre las primeras causas de consulta externa nos muestra un indicio de las repercusiones de la transición epidemiológica en el país, es decir, el incremento de las enfermedades no transmisibles en relación con las transmisibles. La prevalencia de Retinopatía Diabética aumenta con la duración de la diabetes. En el Wisconsin Epidemiologic Study of Diabetic Retinopathy, (WESDR) la prevalencia de retinopatía en los pacientes con comienzo a edad temprana de la enfermedad, fue de 8% a los 3 años, 25% a los 5 años, 60% a los 10 años y 80% a los 15 años.
En el Wilmer Ophtalmological Institute de la Universidad, Johns Hopkins de Baltimore se demostró que el costo para evitar la ceguera por RD proliferativa en el paciente insulinodependiente sería de 966 dólares por persona al año y para preservar la visión central por edema macular sería de 1118 dólares anuales. Esto representaría la séptima parte del costo medio de un año de seguridad social para disminuidos visuales.5)
La evidencia actual disponible, demuestra que el incremento de los costos en salud, está asociado a la progresión de la retinopatía6 y los estudios de costo efectividad inclinan la balanza a favor de los screening anuales de la retinopatía diabética y el tratamiento posterior en diabéticos tipo 1 y 2 en comparación con ningún tamizaje.7,8) Si todos los pacientes con diabetes tipo 2 reciben el tratamiento recomendado, el ahorro previsto neto es superior a 472,1 millones de dólares y 94.304 años-persona relacionados a la visión. La inclusión de cada persona adicional con diabetes tipo 2 dentro de los actuales cuidados oftalmológicos recomendados resulta en un ahorro neto promedio de $ 975 por persona, incluso si todos los costos de la atención son sufragados por el gobierno federal.9
La gran mayoría de los pacientes que desarrollan la retinopatía diabética no presentan síntomas sino hasta fases muy tardías (momento en el cual puede ser demasiado tarde para un tratamiento eficaz). Existe evidencia de que la retinopatía comienza a desarrollarse 7 años antes del diagnóstico clínico de diabetes mellitus tipo 210. Debido a que la tasa de progresión puede ser rápida, y la terapia puede ser beneficiosa para la mejora tanto de los síntomas y la reducción de la tasa de progresión de la enfermedad, es importante la evaluación periódica de los pacientes con diabetes mellitus a fin de prevenir el desarrollo de la enfermedad retiniana.
En conclusión, la retinopatía diabética constituye una entidad nosológica cuyo redimensionamiento y caracterización clínico-epidemiológica es trascendental no sólo por el impacto, económico, social, etc. que involucra, sino también, por las implicancias que su identificación entraña en la toma de decisiones en salud pública sobre todo en escenarios como la jurisdicción sanitaria del Centro de Salud San Genaro de Villa, un establecimiento de atención primaria que cobertura una población diabética en cuyo seno se aglutinan un conjunto de determinantes de la salud cuya interacción dinámica se hace imprescindible dilucidar a fin de poder implementar estrategias de prevención en todos sus niveles.
Por lo tanto, el objetivo de la presente investigación es determinar la prevalencia y los factores asociados a retinopatía en pacientes del Programa Integral de Diabetes del Centro de Salud San Genaro de Villa Chorrillos.
MÉTODOS
Diseño y área de estudio
Se realizó un estudio de nivel descriptivo, observacional, transversal, prospectivo.
La investigación se realizó en el centro de salud San Genaro de Villa ubicado en el Distrito de Chorrillos, el cual es de categoría I- 3 donde se realizan actividades preventivo-promocionales y asistenciales. En noviembre del 2005 se constituye el Programa Integral de Diabetes del Centro de Salud San Genaro de Villa, programa que nace como una estrategia local en el Marco del Modelo de Atención Integral de Salud y que a la fecha del estudio cuenta con 120 pacientes, lo cuales han sido enrolados progresivamente dentro de una estrategia de manejo integral y holístico, antes de la pandemia por COVID 19.
Población y muestra
La población de estudio la constituyeron todos los adultos y adultos mayores, de ambos sexos, con diagnóstico de diabetes mellitus tipo 2, pertenecientes al Programa Integral de Diabetes del Centro de Salud San Genaro de Villa durante el período de realización de la presente investigación los cuales ascendieron a 120. El muestreo para la presente investigación fue de tipo no probabilístico por conveniencia ya que se incluyeron a la totalidad de los pacientes que cumplieron con los criterios de inclusión y exclusión planteados siendo estos 119 pacientes.
Variables e instrumentos
las variables que se estudiaron fueron los diagnósticos de retinopatía diabética (enfermedad inflamatoria de la retina relacionada con la diabetes), tipos de retinopatía diabética (caracterización de la retinopatía de acuerdo a los hallazgos clínicos y según criterios previamente establecidos), grados de retinopatía diabética (determinación del grado de severidad del daño retiniano con fines pronósticos y terapéuticos), sexo, edad, grado de instrucción, tiempo de enfermedad, tiempo de pertenencia al programa, tipo de tratamiento (denominación de la medicación prescrita), antecedente personal de HTA, antecedente personal de dislipidemia, presión arterial sistólica (PAS), presión arterial diastólica (PAD), índice de masa corporal (IMC), hemoglobina glicosilada (HbA1c), colesterol total, colesterol LDL, colesterol HDL, triglicéridos, depuración de creatinina, microalbuminuria, eficiencia visual, patología ocular asociada y presión ocular.
El instrumento utilizado en la presente investigación correspondió a una ficha de recolección de datos, la cual constó de 28 ítems entre los que se incluyeron las variables de estudio.
Procedimientos
En la ficha de recolección de datos la información de las variables: grado de instrucción, tiempo de enfermedad, tiempo de pertenencia al programa, tipo de tratamiento, antecedente personal de hipertensión arterial y antecedente personal de dislipidemia se obtuvieron mediante la técnica de la entrevista; en tanto fecha de nacimiento (que sirvió para el cálculo de la edad cronológica del paciente) y sexo se consignaron del documento nacional de identidad (DNI) del entrevistado. Por otro lado, las variables: PAS, PAD, peso y talla se obtuvieron mediante medición directa; el IMC fue calculado a partir de los datos consignados en el peso y talla del paciente. En relación a las variables: HbA1c, colesterol total, colesterol LDL, colesterol HDL, triglicéridos, depuración de creatinina y microalbuminuria, se consignaron de los resultados de los análisis laboratoriales bioquímicos correspondientes, archivados en el historial clínico. Con respecto a las variables: agudeza visual y presión ocular se obtuvieron de la evaluación clínica realizada por un médico oftalmólogo, quien a su vez consignó la patología ocular asociada. En relación a la variable eficiencia visual ésta fue obtenida a través de las equivalencias de agudeza visual de Snell Sterling. Finalmente, para las variables: prevalencia de retinopatía, tipo de retinopatía y grados de retinopatía se consignaron los resultados de las angiofluoresceinografías correspondientes evaluadas por un médico oftalmólogo con subespecialidad en retina.
Análisis estadísticos
Los datos obtenidos en la presente investigación fueron procesados utilizando el paquete estadístico PASW versión 18.0. Para el análisis de las variables se emplearon estadísticos descriptivos siendo en el caso de las variables cuantitativas las medidas de tendencia central las empleadas y en el caso de las variables categóricas la distribución de frecuencias.
RESULTADOS
En laTabla 1se puede observar la prevalencia de Retinopatía Diabética según las características clínicas epidemiológicas estudiadas en la presente investigación. De 119 sujetos con diagnóstico de diabetes mellitus tipo II, 18 de ellos presentan Retinopatía Diabética (15,1%) y los 101 restantes (84,9%) no presentaron Retinopatía Diabética. De los casos con retinopatía, la edad promedio fue 62,4 años, 14 fueron mujeres y 4 fueron varones. En cambio, los pacientes sin retinopatía tuvieron un promedio de 58,4 años, 83 fueron mujeres y 18 fueron varones.
Además, se encontró que ambos grupos presentaron diferencias estadísticamente significativas en la presión arterial sistólica y en los valores de microalbuminuria (p<0,001). En laTabla 2se puede observar el tipo de retinopatía encontrada en los pacientes evaluados. El 77,8% corresponde a Retinopatía No proliferativa y el 22,2% a retinopatía Proliferativa. Del total de casos de Retinopatía No Proliferativa identificada en los pacientes con diabetes Mellitus tipo II el 64,3% corresponde al grado Leve y el 35,7% corresponde al grado Moderado. Del total de casos de Retinopatía Diabética Proliferativa el 25% corresponde al grado Temprano, el 25% a grado de alto riesgo y el 50% al grado severo.
Tabla 1. Prevalencia de retinopatía según características clínicas epidemiológicas del Programa Integral de Diabetes del C.S San Genaro de Villa, Chorrillos.
| Con Retinopatía Diabética N=18 (15,1%) | Sin Retinopatía Diabética N=101 (84,9%) | Total N=119 | Valor de p | |
|---|---|---|---|---|
| Edad promedio | 62,4±10,8 años | 58,4±11,7 años | 59,0±11,6 | 0,18 |
| Sexo | 0,74 | |||
| Masculino | 4 (18,2%) | 18 (81,8%) | 22 (100,0%) | |
| Femenino | 14 (14,4%) | 83 (85,6%) | 97 (100,0%) | |
| Grado de Instrucción | 0,50 | |||
| Ninguna | 2 (10,5%) | 17 (89,5%) | 19 (100,0%) | |
| Primaria | 7 (14,3%) | 42 (85,7%) | 49 (100,0%) | |
| Secundaria | 8 (18,2%) | 36 (81,8%) | 44 (100,0%) | |
| Técn. Superior | 0 (0,0%) | 5 (100,0%) | 5 (100,0%) | |
| Universitaria | 1 (50,0%) | 1 (50,0%) | 2 (100,0%) | |
| Tiempo de enfermedad | 8,2±6,0 años | 6,9±6,8 años | 7,1±6,7 | 0,46 |
| Tiempo de pertenencia al programa | 2,6±2,1 años | 2,1±2,0 años | 2,2±2,0 | 0,33 |
| Tipo de Tratamiento | 0,75 | |||
| ADO | 16 (15,0%) | 91 (85,0%) | 107 (100,0%) | |
| Insulina | 0 (0,0%) | 2 (100,0%) | 2 (100,0%) | |
| ADO + Insulina | 2 (20,0%) | 8 (80,0%) | 10 (100,0%) | |
| Antecedente de Hipertensión Arterial | 0,092 | |||
| Si | 9 (25,0%) | 27 (75,0%) | 36 (100,0%) | |
| No | 9 (11,0%) | 73 (89,0%) | 82 (100,0%) | |
| Antecedente de Dislipidemia | 0,80 | |||
| Si | 10 (16,9%) | 49 (83,1%) | 59 (100,0%) | |
| No | 8 (13,6%) | 51 (86,4%) | 59 (100,0%) | |
| Presión Arterial | ||||
| Sistólica | 153,9±23,5 | 134,2±20,8 mmHg | 137,2±22,3 | <0,001 |
| Diastólica | 73,9±10,3 | 69,9±8,4 mmHg | 70,5±8,8 | 0,073 |
| IMC | 28,1±3,9 kg/m2 | 29,2±5,4 kg/m2 | 29,0±5,2 | 0,42 |
| HbAc1 | 8,6±2,6 % | 8,7±2,7% | 8,7±2,7 | 0,84 |
| Colesterol Total | 192,3±42,1 mg/dl | 200,0±55,6 | 198,8±53,7 | 0,58 |
| LDL | 120,2±36,2 mg/dl | 125,9±48,7 | 125,0±46,9 | 0,64 |
| HDL | 39,7±9,6 mg/dl | 38,6±9,8 | 38,7±9,8 | 0,65 |
| Triglicéridos | 172,2±72,6 mg/dl | 188,4±104,1 | 185,9±99,9 | 0,53 |
| Depuración de creatinina | 120,7±55,0 ml/min | 130,7±44,1 | 129,2±45,9 | 0,39 |
| Microalbuminuria | 356,9±827,2 mg/dl/24h | 36,7±90,1 | 88,2±354,3 | <0,001 |
| Eficiencia Visual | ||||
| Eficiencia Visual OD (%) | 0,13 | |||
| 0 | 1 (16,7%) | 5 (83,3%) | 6 (100,0%) | |
| 3 | 1 (100,0%) | 0 (0,0%) | 1 (100,0%) | |
| 20 | 0 (0,0%) | 3 (100,0%) | 3 (100,0%) | |
| 49 | 0 (0,0%) | 5 (100,0%) | 5 (100,0%) | |
| 58 | 1 (20,0%) | 4 (80,0%) | 5 (100,0%) | |
| 70 | 0 (0,0%) | 1 (100,0%) | 1 (100,0%) | |
| 76 | 3 (20,0%) | 12 (80,0%) | 15 (100,0%) | |
| 84 | 1 (12,5%) | 7 (87,5%) | 8 (100,0%) | |
| 91 | 5 (41,7%) | 7 (58,3%) | 12 (100,0%) | |
| 96 | 3 (25,0%) | 9 (75,0%) | 12 (100,0%) | |
| 100 | 2 (6,3%) | 30 (93,8%) | 32 (100,0%) | |
| 104 | 1 (7,7%) | 12 (92,3%) | 13 (100,0%) | |
| Eficiencia Visual OI | 0,39 | |||
| 0 | 1 (50,0%) | 1 (50,0%) | 2 (100,0%) | |
| 3 | 1 (50,0%) | 1 (50,0%) | 2 (100,0%) | |
| 20 | 1 (100,0%) | 0 (0,0%) | 1 (100,0%) | |
| 49 | 0 (0,0%) | 3 (100,0%) | 3 (100,0%) | |
| 58 | 1 (11,1%) | 8 (88,9%) | 9 (100,0%) | |
| 70 | 0 (0,0%) | 1 (100,0%) | 1 (100,0%) | |
| 76 | 1 (12,5%) | 7 (87,5%) | 8 (100,0%) | |
| 84 | 1 (14,3%) | 6 (85,7%) | 7 (100,0%) | |
| 91 | 4 (25,0%) | 12 (75,0%) | 16 (100,0%) | |
| 96 | 3 (17,6%) | 14 (82,4%) | 17 (100,0%) | |
| 100 | 4 (11,8%) | 30 (88,2%) | 34 (100,0%) | |
| 104 | 1 (7,7%) | 12 (92,3%) | 13 (100,0%) | |
| Presión Ocular (mmHg) | ||||
| Ojo derecho | 15,5±3,2 | 16,0±3,5 | 15,9±3,5 | 0,55 |
| Ojo izquierdo | 15,9±2,4 | 16,4±3,3 | 16,4±3,2 | 0,47 |
| Patología ocular asociada | 0,16 | |||
| Catarata | 9 (25,7%) | 26 (74,3%) | 35 (100,0%) | |
| Glaucoma | 0 (0,0%) | 10 (100,0%) | 10 (100,0%) | |
| Catarata + Glaucoma | 1 (14,3%) | 6 (85,7%) | 7 (100,0%) | |
| Otros/ninguno | 8 (11,9%) | 59 (88,1%) | 67 (100,0%) | |
En laTabla 2se puede observar el tipo de retinopatía encontrada en los pacientes evaluados. El 77,8% corresponde a Retinopatía No proliferativa y el 22,2% a retinopatía Proliferativa. Del total de casos de Retinopatía No Proliferativa identificada en los pacientes con diabetes Mellitus tipo II el 64,3% corresponde al grado Leve y el 35,7% corresponde al grado Moderado. Del total de casos de Retinopatía Diabética Proliferativa el 25% corresponde al grado Temprano, el 25% a grado de alto riesgo y el 50% al grado severo.
Tabla 2. Tipos de retinopatía diabética
| TIPO DE RETINOPATIA/GRADOS | RETINOPATIA PROLIFERATIVA | RETINOPATIA NO PROLIFERATIVA |
| Temprana | 1 (25%) | - |
| Alto Riesgo | 1 (25%) | - |
| Leve | - | 9 (64,3%) |
| Moderada | - | 5 (35,7%) |
| Severa | 2 (50%) | - |
| Total | 4 (22,2%) | 14 (77,8%) |
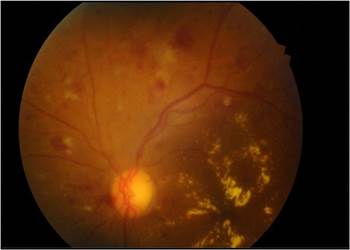
A.O. N.O. rosado, excavación papilar pequeña, retina aplicada, disminución de brillo macular con engrosamiento retinal y exudados que afecta en toda la mácula microaneurismas distribuidos en cuatro cuadrantes.Pág. 528
En laFigura 1se observa la papila óptica rosada, con excavación papilar pequeña, retina aplicada, disminución de brillo macular con engrosamiento retinal y exudados que afecta en toda la mácula y microaneurismas distribuidos en cuatro cuadrantes. Signos compatibles con retinopatía diabética no proliferativa severa de un paciente del lugar de estudio.
DISCUSIÓN
En la presente investigación, la prevalencia de retinopatía diabética en el grupo estudiado fue 15,1%, una cifra inferior a la reportada por la Encuesta Nacional de Salud y Nutrición III (NHANES III) del 2005 al 2008 en Estados Unidos en la que se informa un 28,5% de retinopatía en población diabética.
Por otro lado, la literatura refiere la influencia de algunos factores tanto genéticos como étnicos en la fisiopatología y la historia natural de la retinopatía diabética, factores que podrían explicar la variabilidad epidemiológica en la frecuencia de presentación de dicho evento. Sin embargo, estudios realizados en población peruana como el de Amaral J et al.11, quien evaluó 849 pacientes de un programa de Diabetes Mellitus de la ciudad de Piura, Perú; encontró una prevalencia de 30% cifra ésta que no difiere mucho de la hallada por Mendizábal T et al.12quienes evaluaron 48 pacientes del Servicio de Endocrinología de un hospital de referencia de Lima, encontrando una prevalencia de 26% de retinopatía diabética. Estas cifras reportadas a nivel nacional son aún más elevadas que la hallada en la presente investigación, lo cual puede explicarse debido al tamaño muestral de las diferentes investigaciones referidas, así como al factor relacionado con el tipo de población incluido en las presentes investigaciones y la metodología utilizada en el diagnóstico lo cual dificulta las comparaciones estadísticas.
En relación a la prevalencia de los diferentes tipos de retinopatía diabética, la Retinopatía No Proliferativa fue la más frecuente, seguida de la Retinopatía Proliferativa. Estas cifras coinciden con lo reportado por Amaral J et al.11en población piurana de nuestro país, quien refiere una prevalencia de Retinopatía No Proliferativa de 81% así como 19% de Retinopatía Proliferativa, sin embargo, ellos también reportan una mayor proporción de Edema Macular (35%). En cambio, Wang F et al13en población china, encontraron una prevalencia de Edema Macular de 5,2%.
Cuando observamos la prevalencia de retinopatía diabética según edad, podemos apreciar que la edad promedio de los pacientes con retinopatía diabética es mayor que la de aquellos que no presentan la complicación microvascular, pudiendo observar, que el grupo etáreo de adultos mayores tiene una mayor proporción de casos de retinopatía que el grupo de adultos que pertenecen al Programa Integral de Diabetes del C.S. San Genaro de Villa. Estos datos de frecuencia, guardan relación con lo hallado por Al-Sarraf A et al.14en su estudio “Prevalence and Factors Associated with Diabetic Retinopathy, a Multi-centric Study in Kuwait” refiere que, de los factores personales examinados, la edad fue el único determinante significativo de retinopatía diabética (OR= 2,2, IC 95%: 1,1-5,2) así como los grupos de edades 50 a 59 y > 60 años comparados con aquellos menores de 40 años (OR= 4,6, IC 95% 2,0-11,0).
Esta mayor frecuencia de retinopatía diabética en adultos mayores podría estar en relación al mayor tiempo de convivencia con la enfermedad de fondo y por lo tanto una mayor exposición a la hiperglicemia crónica, factor fisiopatológico preponderante en la aparición de dicha complicación microvascular.
Cuando se describe la prevalencia de retinopatía según el tiempo de enfermedad, siendo el tiempo promedio de enfermedad de los pacientes con retinopatía diabética ligeramente superior a la de los pacientes que no presentan la complicación. En relación al tiempo de enfermedad, diversos estudios como la Encuesta NHANES III encuentran que este factor se encuentra asociado independientemente a la presencia de retinopatía (OR: 1,06 por año de duración, IC 95%: 1,03-1,10), dato que es corroborado Afra A Al-Sarraf A et al.14quien encuentra que la duración de la diabetes es un predictor significativo de retinopatía diabética (OR=2,6, IC 95%: 1,61-4,2).
Estudios como el Diabetes Control and Complications Trial (DCCT) y el United Kingdom Prospective Diabetes Study (UKPDS) demostraron que la hiperglicemia crónica constituye un factor preponderante en la inducción de lesiones retinianas de lo que podemos colegir que un mayor tiempo de enfermedad estaría asociado a una mayor probabilidad de desarrollar cuadros de hiperglicemia de larga data y subsecuentemente lesiones retinianas.
Cuando describimos la prevalencia de retinopatía diabética según sexo de los pacientes evaluados podemos apreciar que si bien es cierto la mayor proporción de los pacientes con retinopatía son varones (18,2%) frente a 14,4% de mujeres que cursan con la complicación, debemos tener en cuenta que en el Programa Integral de Diabetes del C.S. San Genaro de Villa la mayor proporción de pacientes que acudieron fueron mujeres. Esto guarda relación con lo hallado en la NHANES III del 2005 al 2008 en la que se encontró que la retinopatía diabética es ligeramente más frecuente en hombres que en mujeres con diabetes, 31,6% (IC 95%: 26,8% -36,8%) frente al 25,7% (IC 95%: 21,7% -30,1%, p = 0,04). Asimismo, según NHANES III, el sexo masculino se asoció independientemente con la presencia de retinopatía diabética (odds ratio [OR] = 2,07, IC 95%:1,39-3,10).
Cuando describimos la prevalencia de retinopatía según tipo de tratamiento, podemos apreciar, que la mayoría de los pacientes con retinopatía usan antidiabéticos orales (85%) frente a un 15% de pacientes que cursan con la complicación y que usan insulina ya sea sola o combinada con antidiabéticos orales. Si analizamos por grupos de tratamiento del total de pacientes que reciben solo antidiabéticos orales el 15% tiene Retinopatía Diabética y en el caso de los pacientes que reciben terapia de antidiabéticos orales más insulina el 20% tiene Retinopatía Diabética. Esta ligera superioridad numérica en la prevalencia de retinopatía en los pacientes insulinodependientes guarda relación a lo hallado en otras investigaciones como la NHANES III del 2005 al 2008 en la que se reporta que el uso de insulina se asoció independientemente con la presencia de retinopatía (OR, 3,23; IC 95%: 1,99 a 5,26). Investigadores como Al-Sarraf A et al.14, también encontraron que los pacientes con diabetes mellitus tratados con insulina fueron más propensos a desarrollar retinopatía diabética (OR=8, IC 95%: 3,5-19,4. A nivel nacional, Amaral J et al.11encontraron a su vez, que el tipo de tratamiento fue un factor relacionado con la aparición de la retinopatía diabética.
Cuando analizamos la prevalencia de retinopatía diabética según colesterol total, LDL-C, HDL-C o triglicéridos, no observamos una diferencia numéricamente importante en ambos grupos con y sin retinopatía, esto podría deberse a que muchos de los pacientes del Programa Integral de Diabetes del C.S.
San Genaro de Villa que cursan con cuadros de dislipidemia reciben tratamiento hipolipemiante para tratar dicha alteración del metabolismo lipídico lo cual podría hacer imperceptible la diferencia numérica a la que nos referimos. Esto guardaría relación con los hallazgos encontrados cuando evaluamos la variable prevalencia de retinopatia diabetica según antecedente de dislipidemia. La mayor proporción de los pacientes que presentaron dislipidemia fueron aquellos pacientes sin retinopatía diabética (83,1%).
Cuando evaluamos la prevalencia de retinopatía según valores de presión arterial sistólica (PAS) y diastólica (PAD) en los pacientes estudiados, encontramos que el promedio de PAS en los pacientes con retinopatía es 153,9 mmHg mientras que en los pacientes que no tienen la complicación el promedio es 134,2 mmHg. En relación a la PAD los promedios respectivamente son: 73,9 mmHg y 69,9 mmHg. En ambos casos, ya sea PAS ó PAD los pacientes con retinopatía diabética tienen un promedio tensional mayor que aquellos que no tienen la complicación; estos datos descriptivos guardan relación con hallazgos analíticos de estudios como la NHANES III, en la cual se encontró que la PAS se asoció independientemente con la presencia de retinopatía diabética (OR, 1,03 por mm Hg; IC 95%: 1.02-1.03). En relación a la presión arterial y su impacto en la inducción de lesiones retinianas la evidencia actual sostiene que el control de la hipertensión arterial reduce la tasa de progresión de la retinopatía diabética y reduce el riesgo de hemorragia vítrea.
Estudios como el United Kingdom Prospective Diabetes Study (UKPDS) encontraron que luego de 8-9 años de intervención el grupo de pacientes con presión arterial más baja tenían una reducción del 24% en los puntos finales relacionados con la diabetes y un 34 y 47% de reducción en un deterioro significativo de la retinopatía y la agudeza visual respectivamente. La mejora se manifestaba en todos los aspectos: microaneurismas, exudados duros, exudados algodonosos, progresión de la retinopatía, necesidad de fotocoagulación y ceguera. De allí la importancia de un control exhaustivo de la presión arterial en este grupo de pacientes.
La prevalencia de retinopatía diabética según Índice de Masa Corporal (IMC) en los pacientes con y sin retinopatía, se encontró un IMC promedio ligeramente superior en los pacientes que no tienen la complicación; estos datos difieren de los hallados por Mendizábal T et al.12en el 2010, quien luego de evaluar 48 pacientes con diabetes mellitus encontró que el promedio de IMC al momento de la evaluación fue de 29,5 y 25,9 para los pacientes con y sin microangiopatía respectivamente. En este último estudio como podemos apreciar los pacientes con retinopatía tuvieron un mayor IMC que aquellos sin la complicación, dato contrapuesto al encontrado en la presente investigación.
Esto podría explicarse por el tamaño muestral incluido en la investigación de Mendizábal T et al.(12)que apenas incluyó 48 pacientes diabéticos. Por otro lado, debemos tener en cuenta que es probable que los pacientes que ya presentan complicaciones micro o macrovasculares y que se encuentran incluidos en un programa integral que refuerza el componente preventivo promocional, intensifiquen aún más aspectos como la nutrición y la actividad física con el consecuente impacto en las medidas clínico antropométricas y aunque se asocia obesidad con retinopatía, no queda claro si es un factor independiente o que actúa por medio de otros factores, como el aumento de prevalencia de hipertensión arterial, hiperlipemia o peor control metabólico15-16.
Cuando describimos la variable de estudio prevalencia de retinopatia diabetica según hemoglobina glicosilada (HbA1c), podemos apreciar que el valor promedio en los pacientes con y sin retinopatía es prácticamente el mismo (8,6 vs 8,76). Nuevamente, encuestas como la NHANES III encontró que la presencia de retinopatía diabética se asoció independientemente con un nivel mayor de hemoglobina glicosilada (OR, 1,45; IC 95%: 1,20-1,75). Al-Sarraf A et al.14también encuentra que el pobre control glicémico fueron factores asociados con la aparición de lesiones retinianas en pacientes diabéticos (OR=2,0, IC 95%: 1,2-2,8). El estudio UKPDS17halló que una reducción del 0,9% de la HbA1c en 10 años de seguimiento en pacientes con diabetes mellitus tipo II de diagnóstico reciente disminuía en un 25% el inicio y la progresión de la retinopatía. A los 6 años de seguimiento de 1.216 pacientes que no tenían retinopatía al diagnóstico, el 22% desarrolló algún tipo de lesión y de 703 que sí las tenían al inicio, el 29% empeoró. La incidencia y progresión estaban relacionadas con el grado de control18.
Una manera de evaluar la funcionalidad y el compromiso renal en los pacientes diabéticos es a través de la determinación de la depuración de creatinina y la cuantificación de la pérdida microscópica de albúmina llamada microalbuminuria. Precisamente, la evaluación de estos parámetros laboratoriales, nos permite identificar otra de las complicaciones microvasculares del paciente diabético como lo es la nefropatía. En nuestro estudio, podemos apreciar la Prevalencia de Retinopatía Diabética según Depuración de Creatinina que el promedio de este parámetro en los pacientes con retinopatía es menor que los pacientes sin la complicación (120,7 ml/min vs 130,7 ml/min respectivamente) lo cual refleja implícitamente un mayor deterioro del funcionamiento renal en el primer grupo de pacientes.
Por otro lado, la Prevalencia de Retinopatía Diabética según Microalbuminuria el promedio de este parámetro en los pacientes con retinopatía es mayor que aquellos que no tienen la complicación (356,9 mg/dl/24 horas vs 36,7 mg/dl/24 horas) reflejando ya un compromiso renal en los primeros. Estos datos descriptivos guardan relación con los hallazgos de Al-Sarraf A et al.(14)quienes encuentran que la nefropatía estuvo significativamente asociada a la retinopatía diabética. La asociación entre el desarrollo de retinopatía diabética y nefropatía, independiente del grado de hiperglicemia y la duración de la diabetes, sugiere que los factores patogénicos comunes pueden ser la base del desarrollo de ambas complicaciones.
Cuando evaluamos la prevalencia de retinopatia diabetica según patología ocular asociada podemos ver que la catarata fue la patología más frecuente en pacientes con retinopatía con un 25,7% de prevalencia en este grupo. Sin embargo cuando subanalizamos por tipo de patología en ambos grupos de pacientes con y sin retinopatía vemos que del total de pacientes con catarata el 74,3% no tiene retinopatía. Diversos estudios poblacionales han demostrado que el riesgo de catarata es mayor en población diabética. En un estudio19realizado en una población australiana la diabetes mellitus (DM) suponía un riesgo relativo de catarata posterior subcapsular de 1,7 a 5,1.
La eficiencia visual de Snell Sterling, es una manera de expresar en porcentaje, el grado de compromiso visual de una persona. Como podemos apreciar la Prevalencia de Retinopatía Diabética según Eficiencia Visual Ojo Derecho y Prevalencia de Retinopatía Diabética según Eficiencia Visual Ojo Izquierdo, el promedio de eficiencia visual calculada en ambos ojos es mayor en los pacientes sin retinopatía que en aquellos que cursan con la complicación microangiopática, lo cual es una consecuencia lógica de un menor compromiso retiniano y por ende una mejor agudeza visual en los primeros. Precisamente, Licea M et al.20, luego de evaluar 110 pacientes diabéticos con retinopatía encuentra un 65,9% de ellos con una eficiencia visual por debajo de 84% valor que al ser contrastado con nuestra población retinopática se eleva a 100% es decir, en nuestro estudio la totalidad de pacientes con retinopatía tienen una eficiencia visual por debajo del valor hallado por Licea. Recordemos que la disminución de la agudeza visual que no puede ser corregida con la refracción constituye una de las principales manifestaciones clínicas de los pacientes diabéticos que cursan con retinopatía.
Si evaluamos la Prevalencia de Retinopatia diabética según presión ocular bilateral en ambos grupos de pacientes con y sin retinopatía,veremos según nuestros resultados que el promedio de la presión ocular es practicamente similar (15,5 mmHg y 16,0 en el ojo derecho; 15,9 y 16,4 mmHg en el ojo izquierdo, para los pacientes con y sin retinopatía respectivamente). No hay acuerdo sobre si la DM supone un mayor riesgo de glaucoma. Algunos estudios observan el doble de riesgo entre la población con DM21sin embargo, otros no han identificado esta relación22,23
Como limitaciones, tenemos que el tipo de muestreo no probabilístico impide una adecuada generalización de los resultaos a toda la población; sin embargo, las mediciones presentadas son de importancia para ayudar a caracterizar a los pacientes y ayudar a generar evidencia para poder identificar a los pacientes de mayor frecuencia de enfermedad oftalmológica.











 texto en
texto en