INTRODUCCIÓN
La diabetes es un importante problema de salud pública mundial debido a sus elevadas tasas de incidencia y mortalidad. En América Latina, aproximadamente 422 millones de personas se ven afectadas por esta enfermedad1,2. Esto representa un reto importante para los sistemas de salud de todo el mundo y para las personas que luchan contra esta enfermedad degenerativa3. La Federación Internacional de Diabetes (FID) informó que, en 2021, 6,7 millones de personas en todo el mundo sucumbieron a complicaciones relacionadas con la diabetes, lo que representa el 12,2% del total de muertes en el mundo(4). Entre las complicaciones de la diabetes, las lesiones ulcerosas en las extremidades pélvicas inferiores son una de las más observadas. El riesgo de amputación en personas con diabetes es entre 15 y 40 veces mayor que en personas sin diabetes5. Las lesiones ulcerativas se manifiestan hasta en el 25% de los pacientes que viven con diabetes6, con tasas de recurrencia del 65% a los 3-5 años, conduciendo a amputaciones mayores y menores en el 20% de los casos7. En México, la información médica sobre la prevalencia e incidencia del pie diabético, las amputaciones y los aspectos clínicos relacionados con este tratamiento quirúrgico es limitada. Sin embargo, el Instituto Mexicano del Seguro Social (IMSS) reportó en 2004 una tasa de amputaciones de 169 por cada 100,000 pacientes que viven con diabetes, en 2013 la tasa fue de 163 por cada 100,000 pacientes. Ellos presentaron una edad promedio de 61.7 años para amputaciones mayores y 65.4 años para amputaciones menores8. Otra causa clínica de amputaciones es la manifestación de enfermedad arterial periférica. Ésta se ve acelerada por el daño directo a los nervios y vasos sanguíneos resultante de los altos niveles de glucosa en sangre9,10. Además, el proceso de cicatrización de heridas se ve alterado debido a factores celulares que implican estrés vascular, inmunológico, neurológico, inflamatorio y oxidativo; alteraciones que conducen a la necrosis parcial o total de las extremidades inferiores por la inducción de infecciones graves11,12. Las amputaciones de las extremidades inferiores se producen por debajo o por encima de la articulación del tobillo. Las personas con amputaciones mayores refieren mayor dolor, disminución de la función social y menor independencia que aquellas con amputaciones menores13. Es de suma importancia tener en cuenta que las amputaciones disminuyen significativamente la calidad de vida de las personas con diabetes14. Por lo tanto, es importante considerar la amputación como un factor de mortalidad tras la cirugía15,16. En consecuencia, existe un interés creciente por desarrollar estrategias centradas en la prevención de la diabetes dentro de los sistemas sanitarios. Recientemente, la Organización Panamericana de la Salud (OPS) resaltó la importancia de implementar estrategias de prevención, seguimiento y control de la diabetes, particularmente durante la reciente emergencia sanitaria COVID-193. El presente estudio evalúa los aspectos clínicos relacionados con la amputación del miembro inferior pélvico en una cohorte de pacientes con diabetes mellitus tipo 2.
MÉTODOS
Diseño de estudio
En un esfuerzo de colaboración entre el Instituto Mexicano del Seguro Social (IMSS) y la Facultad de Farmacia de la Universidad Autónoma del Estado de Morelos, se realizó un estudio retrospectivo de corte transversal, consistente en la revisión detallada de expedientes clínicos de pacientes que viven con diabetes mellitus tipo 2 adscritos al Hospital General Regional "Ignacio García Téllez" de la Delegación Morelos.
Población y muestra
Se analizaron los expedientes clínicos de todos los pacientes que viven con diabetes mellitus tipo 2, mediante la revisión del censo de pacientes con diabetes en el sistema de información de medicina familiar. Dos profesionales farmacéuticos clínicos fueron capacitados por dos médicos especialistas en medicina familiar para recolectar la información. Posteriormente, los dos profesionales médicos realizaron una revisión exhaustiva de los datos recopilados para validar el cumplimiento de los criterios de inclusión. De acuerdo con la Clasificación Internacional de Enfermedades, se identificaron un total de 2021 pacientes con múltiples complicaciones de la diabetes, incluidas complicaciones vasculares y neurológicas, incluyéndose un total de 100 expedientes clínicos (EC) y expedientes clínicos electrónicos (ECE) de pacientes que cumplían los siguientes criterios de inclusión: edad superior a 18 años, tener una afiliación válida en el centro de estudio, tener diagnóstico verificable de Diabetes Mellitus tipo 2 con historia documentada de diabetes de al menos 10 años, recibir tratamiento farmacológico para la diabetes, recibir atención médica en la sede del estudio en el periodo enero-mayo de 2022, y tener diagnóstico verificable de pie diabético con curación completa o amputación quirúrgica como resultado. Los criterios de exclusión incluyeron EC de pacientes que habían fallecido antes de que se determinaran los resultados, registros con menos de 2 mediciones anuales de glucemia en ayunas y EC de pacientes que solicitaron el traslado a un centro sanitario diferente.
Procesamiento de los datos
Una vez identificados los EC y los ECE, se procedió a realizar una nueva revisión utilizando los archivos del servicio de medicina de familia, los ECE del servicio de hospitalización y las historias clínicas del servicio de urgencias del Hospital. Se recolectó la información clínica relacionada con las lesiones del pie incluyendo el tipo de lesión presentada, grado de acuerdo con la clasificación de Wagner y Meggit(17), localización de la lesión y presencia de artropatía de Charcot. También se recopiló información relacionada con el tipo de amputación, tal como amputación mayor o menor del miembro inferior pélvico, así como los antecedentes de farmacoterapia utilizada en el tratamiento de la diabetes y el pie diabético. También se obtuvieron otros datos como la edad, el sexo, las principales comorbilidades y los valores de laboratorio (hemoglobina glucosilada y niveles de glucosa promedio en ayunas dentro de los 6 meses posteriores al diagnóstico de pie diabético).
Análisis estadístico
Las variables cualitativas son presentadas como frecuencias y porcentajes. Para las variables cuantitativas, se presentan la media y la desviación estándar. Se realizaron análisis de comparación de medias bivariantes mediante la prueba chi2y la prueba t. Los resultados considerados estadísticamente significativos se identificaron con p<0,05. Los datos se recolectaron en una base de datos utilizando el programa Microsoft Excel. Todos los análisis estadísticos se realizaron con STATA versión 12 (Software estadístico).
Consideraciones éticas
El presente estudio fue aprobado por el Comité Local de Investigación y el Comité Local de Ética del Instituto Mexicano del Seguro Social, Morelos (IMSS; número: R-2021-1701-040). Todos los datos de los expedientes clínicos fueron procesados mediante codificación y fueron resguardados por los investigadores. No se requirió consentimiento informado ya que en este estudio sólo se utilizaron expedientes clínicos.
RESULTADOS
El estudio analizó una muestra total de 100 expedientes clínicos. Entre la muestra, el 67% de los pacientes presentaban comorbilidades relacionadas con el sobrepeso y la obesidad, seguidos de hipertensión arterial sistémica (32%) (Tabla 1). También se observó que el 74% de los pacientes con pie diabético fueron hombres, mientras que el 26% fueron mujeres. La edad media de la población analizada fue de 59 años, con un rango de edad de 32 a 86 años. El 49% de los pacientes presentaban amputación total o parcial de los miembros pélvicos inferiores. Se identificó que el 30% de los casos fueron sometidos a una intervención quirúrgica de amputación menor, mientras que el 19% tuvieron una cirugía de amputación mayor. El miembro inferior derecho fue el predominantemente más afectado en el caso de las amputaciones menores, y el 69,23% de los pacientes con amputaciones mayores tenían ambos miembros inferiores afectados por pie diabético (Tabla 2). Identificamos que el 40% de los pacientes con pie diabético presentaban lesiones de grado IV, donde ya existía presencia de gangrena limitada, seguido por las lesiones de grado I (28%), (Tabla 3).
Tabla 1. Información general y comorbilidades de los pacientes diagnosticados con pie diabético.
| Sexo | ||
| Mujer | Hombre | |
| 26 (26%) | 74 (74%) | |
| Edad promedio: 59.2 ±10.5 años | ||
| Años de evolución de la DM2: 18.65 ±9.24 años | ||
| Comorbilidades | Porcentajes (n = 100) | |
| IMC> 25 kg/m2 | 67 | |
| Obesidad | 33 | |
| HAS | 32 | |
| ERC | 15 | |
| Dislipidemia | 7 | |
| Neuropatía diabética | 5 | |
| Retinopatía diabética | 4 | |
DM2: Diabetes mellitus tipo 2; IMC: Índice de masa corporal; HAS: Hipertensión arterial sistémica; ERC: Enfermedad renal crónica.
Tabla 2. Tipo de amputación y miembro pélvico afectado en la población estudiada.
| Amputación | Miembro afectado (frecuencia/porcentaje) | |||
| Derecho | Izquierdo | Ambos | Total | |
| Amputación mayor | 5 (23.81) | 5 (33.33) | 9 (69.23) | 19 (38.78) |
| Amputación menor | 16 (76.19) | 10 (66.66) | 5 (38.46) | 30 (61.22) |
| Total | 21 (100) | 15 (100) | 13 (100) | 49 (100) |
Tabla 3. Tipo de amputación y miembro pélvico afectado en la población estudiada.
| Grado Wagner | Frecuencia (Porcentaje) | Sexo | |
| Hombre | Mujer | ||
| I | 28 (28) | 15 (15) | 13 (13) |
| II | 11 (11) | 9 (9) | 2 (2) |
| III | 6 (6) | 5 (5) | 1 (1) |
| IV | 40 (40) | 31 (31) | 9 (9) |
| V | 15 (15) | 14 (14) | 1 (1) |
| Total | 100 (100) | 74 (74) | 26 (26) |
Considerando el tratamiento farmacológico de la diabetes, la mayoría de los pacientes (19%) recibieron un régimen de monoterapia con insulina, seguido de un régimen combinado de glibenclamida y metformina. Mientras tanto, al 12% de los pacientes se les prescribió un régimen de insulina en combinación con metformina. (Figura 1).
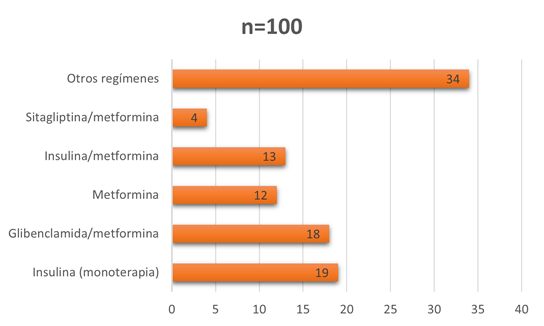
Figura 1. Principales regímenes de farmacoterapia empelada en el tratamiento de la diabetes en los pacientes incluidos en el estudio.
Se realizó un análisis bivariado que mostró que la mayoría de los pacientes con amputaciones fueron hombres, con diferencias estadísticamente significativas (p=0,031). Asimismo, se identificó significancia en aquellos pacientes mayores de 60 años en comparación con los casos menores de dicha edad (p=0,017). Las amputaciones también fueron más frecuentes en los pacientes con más de 10 años de evolución de la diabetes (p= 0,001) (Tabla 4). El grado de control glucémico medio en los seis meses siguientes al diagnóstico de pie diabético fue una variable importante en este estudio. En los pacientes con control glucémico óptimo mediante la cuantificación de sus niveles de glucosa en ayunas (menor de 130 mg/dl), así como de sus valores de hemoglobina glucosilada (menor de 7%) de acuerdo con los criterios de la Norma Oficial Mexicana 015 para la prevención, tratamiento y control de la diabetes18, las amputaciones fueron menos frecuentes en comparación con aquellos pacientes sin control glucémico adecuado. Estos parámetros bioquímicos fueron estadísticamente significativos (p<0.001 y p=0.001, respectivamente) mediante la prueba de Chi2. Por su parte, los tratamientos farmacológicos no mostraron relación con las amputaciones. Al evaluar la posible relación entre las comorbilidades, el tabaquismo, la hipertensión arterial sistémica, la obesidad y el sobrepeso (IMC> 25kg/m2), así como la artropatía de Charcot y la enfermedad renal crónica, no se encontraron diferencias estadísticamente significativas entre los pacientes con amputaciones y los que no se sometieron a tales procedimientos quirúrgicos (Tabla 4).
Tabla 4. Análisis bivariado de las amputaciones registradas en la población de estudio (* Chi2).
| Variable (n=100) | Sin amputación n (%) | Con amputación n (%) | p* |
| Sexo Masculino | 8 (8) | 41 (41) | 0.031 |
| Más de 60 años de edad | 32 (32) | 19 (19) | 0.017 |
| Más de 10 años de evolución de la diabetes | 10 (10) | 39 (39) | <0.001 |
| Glicemia en ayuno controlada (<130 mg/dl)(18) | 19 (19) | 0(0) | <0.001 |
| Hemoglobina glicosilada controlada (Hb1Ac < 7% 18) | 23 (23) | 7 (7) | 0.001 |
| Historial de tabaquismo | 13 (13) | 14 (14) | 0.729 |
| Uso de glibenclamida | 10 (10) | 15 (15) | 0.204 |
| Uso de insulina | 25 (25) | 25 (25) | 0.841 |
| Uso de metformina | 34 (33) | 33 (33) | 0.942 |
| HAS | 32 (32) | 24 (24) | 0.118 |
| IMC > 25 kg/m2 | 32 (32) | 36 (36) | 0.363 |
| ERC | 7 (7) | 7 (7) | 0.581 |
IMC: Índice de masa corporal HAS: Hipertensión arterial sistémica ERC: Enfermedad renal crónica.
DISCUSIÓN
En nuestra población de estudio encontramos que los pacientes hombres tenían una mayor frecuencia de pie diabético (74%), como se ha reportado internacionalmente(19). En particular, el porcentaje obtenido en nuestro estudio fue similar al observado por Sharma21en 2016 en la India (78,64%) y al reportado por Vanherwegen20en Bélgica (72%). Esto podría explicarse si se considera que, como se informó en el estudio realizado por Rangel22en una muestra de población mexicana en 2017, las mujeres tienden a exhibir una mayor adherencia a los cambios en el estilo de vida y a los regímenes de medicación, lo que se asocia con un menor riesgo de desarrollar lesiones en los pies. La edad media de los pacientes con pie diabético obtenida en este estudio (59,2± 10,5 años) fue muy similar a la reportada también por Sharma21(55,09±10,30 años), y contrasta con la reportada por Vanherwegen20(69,7±0,3 años). Esto se explica principalmente por las diferencias demográficas de los países en los que se realizaron los estudios. Encontramos un tiempo medio de evolución de la diabetes de 18,65 (±9,24) años en el momento del diagnóstico del pie diabético. Esto contrasta con lo obtenido por Núñez23en Honduras en 2017, quien observó un promedio de 10±8,0 años de tiempo de evolución. La edad media de los pacientes con amputación mayor fue de 55,3±11,2 años, mientras que para las amputaciones menores fue de 59,24±11,2 años (datos no mostrados en las tablas). Esto es particularmente relevante porque la media de edad para amputaciones mayores reportada en 2013 por Cisneros18para la población mexicana fue de 61,7 años. Esto indica que los desenlaces de pie diabético están ocurriendo a dicha edad más temprana en nuestra población de estudio.
La edad y el tiempo de evolución de la diabetes pueden estar relacionados con la lenta progresión del daño vascular y neuropático causado por las úlceras de pie diabético, tal y como informa Zhang19, quien refiere una evolución de la diabetes más prolongada en pacientes con úlcera de pie diabético en comparación con aquellos sin úlcera de pie diabético (11,3 ± 2,5 frente a 7,4 ± 2,2 años). Nuestros resultados, y los descritos por Sharma y Núñez, corresponden a poblaciones de países en vías de desarrollo, en los que ciertos factores como el acceso limitado a los servicios sanitarios, los programas de prevención insuficientes y la sobrecarga de los servicios médicos pueden favorecer la aparición del pie diabético, por ejemplo, el acceso limitado a los servicios clínicos. Tales condiciones requieren una mayor exploración. Las principales comorbilidades encontradas en esta investigación fueron sobrepeso y obesidad (IMC> 25 kg/m2) en 67% de los pacientes, seguido de hipertensión arterial sistémica (32%), en contraste, Núñez23observó enfermedad vascular periférica (72%) e hipertensión arterial sistémica (69.6%) como los principales hallazgos. Cabe señalar que la población mexicana presenta una de las tasas más altas de prevalencia de sobrepeso y obesidad a escala mundial. Recientemente, Barquera24reportó un incremento en la incidencia de obesidad de 42% entre 2000 y 2018 en población mexicana.
También se tiene conocimiento de que dichas condiciones metabólicas se relacionan con enfermedades cardiovasculares como la hipertensión arterial sistémica, la cual se encuentra altamente extendida también en el territorio mexicano (prevalencia de 9.6% de acuerdo con la ENSANUT 202125. Nuestro estudio también mostró que 49% de los pacientes diagnosticados con pie diabético fueron sometidos a amputación mayor o menor del miembro inferior pélvico. Este resultado difiere del 30,43% documentado por Bekele26en Etiopía en 2020. Esta diferencia puede explicarse por múltiples diferencias sociodemográficas y culturales, la variabilidad genética entre poblaciones y las variaciones en la prestación de asistencia sanitaria en estos territorios. Es importante destacar que el 49% que observamos es una tasa notablemente elevada, sin duda este resultado sugiere el acceso limitado que tienen ciertas poblaciones a un seguimiento clínico adecuado. No obstante, está claro que podemos esperar que la población que estudiamos estuviese expuesta a varios factores que condujeron a este resultado, la amputación de un miembro pélvico inferior, algunos de los cuales están relacionados con el acceso limitado a la farmacoterapia y la asistencia médica; la falta de adherencia a la terapia, o la ausencia de políticas de atención primaria adecuadas para poblaciones tan vulnerables como las personas que viven con diabetes. También se ha informado que las barreras que pueden afectar al cuidado adecuado de los pies son el acceso a la información y a las citas médicas puntuales por parte de los profesionales sanitarios27. En relación con el grado de las lesiones descritas en este estudio, los resultados coinciden con los identificados por Ugwu28en Nigeria en 2019, donde las lesiones más frecuentes fueron de grado IV según la escala de Wagner. Este grado de lesión implica la presencia de gangrena, lo que aumenta el riesgo de amputación. Por el contrario, nuestros hallazgos difieren de los obtenidos por Bekele26, quien identificó que el 72% de los casos presentaban lesiones de grado I a III, porcentaje que en nuestro estudio fue del 45%. Esta observación podría atribuirse potencialmente a la posibilidad de una detección precoz y una intervención terapéutica en el caso de estas lesiones, mitigando su progresión hacia las categorías más graves de grado IV o V. En cuanto a la farmacoterapia, la mayoría de los pacientes con pie diabético fueron tratados con insulina (19%). Sin embargo, Navarro29en 2016 identificó que el desarrollo de pie diabético no está directamente relacionado con la insulina. Es bien sabido que la adherencia a la insulina suele ser menor en comparación con los medicamentos administrados por vía oral, y es probable que empeore debido a otros factores como la falta de apoyo social y, sobre todo, la dificultad para medir las unidades de insulina adecuadas, entre otros22,30. En el presente estudio se observó que las amputaciones eran menos frecuentes en los pacientes mayores de 60 años. Posiblemente, debido al establecimiento de mejores condiciones proporcionadas por un cuidador o a la provisión de un esquema terapéutico que permitió la mejora a largo plazo del control glucémico; estas condiciones deben estudiarse más a fondo. Tener un nivel de glucosa en ayunas adecuado (<130 mg/dl), niveles de hemoglobina glicosilada inferiores al 7% y ser mujer fueron variables relacionadas con la ausencia de amputaciones. Este hallazgo es similar a la investigación realizada por Vatankhah31en 2016, quien identificó que las amputaciones eran un 8,7% más frecuentes en aquellos pacientes con valores más altos de hemoglobina glicosilada. Este resultado también concuerda con el comunicado por Fan32en 2021, que informa de un mayor riesgo de amputación en los varones (OR:1,38, p<0,001). Este estudio remarca la alta prevalencia de pie diabético en pacientes con diabetes mellitus tipo 2 en México. Aunque los resultados se compararon con los de otros países, es esencial tener en cuenta las diferencias en los sistemas sanitarios, las prácticas médicas y los factores socioculturales que pueden influir en la prevalencia, el tratamiento y los resultados del pie diabético. Estas disparidades contextuales son cruciales para comprender mejor la situación en México y proporcionan información importante sobre esta población específica. Cabe destacar que, a nivel internacional, se ha informado que las tasas de amputación varían desde tan bajas como 3% en China hasta tan altas como 42.8% en Taiwán33, lo que ubica a nuestra población de estudio entre las tasas más altas de amputación. Por lo tanto, se recomienda que futuras investigaciones profundicen en el impacto de las prácticas médicas y los factores relacionados con la atención sanitaria recibida por estas personas, así como en el efecto de las políticas y programas de prevención sobre el riesgo de amputación en pacientes diabéticos. Evidencias previas han demostrado la eficacia de estas estrategias en otros entornos34,35.
Las principales limitaciones de este estudio están relacionadas con la calidad de la información contenida en los expedientes clínicos, lo cual podría haber introducido sesgos en la selección de pacientes debido a la posibilidad de infradeclaración en el diagnóstico de pie diabético. Es frecuente que los médicos registren en el censo únicamente la presencia de complicaciones, sin especificar con mayor precisión que se trata de pie diabético. Además, se identificaron deficiencias en la redacción de las notas médicas en los expedientes clínicos ya que en la mayoría de los casos faltaba información detallada sobre las características clínicas y la extensión de las lesiones, así como información más completa sobre el inicio de las lesiones y los posibles factores de riesgo identificados en la exploración física. Disponer de estos datos podría haber ampliado significativamente el alcance de esta investigación.
CONCLUSIONES
Tras el análisis realizado en la población de estudio, se encontró que ser varón, tener valores de hemoglobina glicosilada superiores al 7% y tener valores medios de glucosa en ayunas superiores a 130 mg/L aumentan la probabilidad de presentar una amputación de extremidad inferior mientras que otros factores como ser mayor de 60 años y una óptima medición periódica de glucosa y hemoglobina glicosilada parecen ser factores relacionados con un menor riesgo.











 texto en
texto en 


