INTRODUCCIÓN
Desde que la OMS emite la declaratoria de pandemia el 11 de marzo del 2020, l hasta el día 30 de diciembre 2022 se habían confirmado 7,639,825 casos por covid-19 y 345,639 defunciones, ocupando el quinto lugar en el mundo en términos de muertes reportadas1. A lo largo de la pandemia se presentó evidencia suficiente para sugerir que la gravedad de las manifestaciones clínicas y la tasa de mortalidad de la enfermedad varía de persona a persona y depende de factores como la edad avanzada (personas mayores de 70 años), obesidad, presencia de comorbilidades como diabetes mellitus, hipertensión arterial, enfermedad renal y enfermedades que cursan con inmunosupresión e inflamación a nivel sistémico2-4.
Dado que en México el 36.1% de adultos mayores de 20 años presentan obesidad5y aproximadamente el 10.32% (8,542,718) diabetes mellitus (INEGI 2018)6. Durante toda la pandemia México fue uno de los países que se mantuvo en los primeros 5 lugares con mayor tasa de mortalidad a nivel mundial. La hipertensión arterial, la obesidad y la diabetes mellitus tipo 2 aumentan la vulnerabilidad a desarrollar complicaciones graves debido a la infección por SARS-CoV-2 son discutidos a continuación.
Hipertensión Arterial Sistémica
Se ha reconocido a la ACE2 (enzima convertidora de angiotensina 2) como el receptor de unión de SARS-CoV-2 en el inicio del proceso infeccioso en una célula huésped. Esta unión se logra mediante el reconocimiento del dominio RBD perteneciente a la subunidad S1 de la proteína S viral. La distribución y presencia de ACE2 en los tejidos del cuerpo humano podrían actuar como potenciales objetivos virales y, por lo tanto, ser susceptibles a la infección. Este receptor se ha identificado altamente expresado en células epiteliales alveolares tipo II de pulmón, cerebro y en enterocitos del intestino delgado7.
La ACE2 (enzima convertidora de angiotensina 2) es una aminopeptidasa secretada y asociada a la membrana expresada en diferentes tejidos8. Fue descubierta en el año 2000 como un homólogo de la enzima convertidora de la angiotensina (ECA)9, que posee una potente acción reguladora negativa del sistema renina-angiotensina (RAS) el cual juega un papel importante en la fisiología cardiovascular y en la homeostasis a través de la regulación del equilibrio electrolítico, la presión arterial y el tono vascular 10,11. Una disfunción del RAS resulta en concentraciones elevadas de angiotensina II, un péptido vasoactivo con propiedades vasoconstrictoras e inflamatorias, que aumenta el número de macrófagos y los induce a infiltrarse en la pared vascular, lo que aumenta el número de células inmunes y la inflamación contribuyendo así al aumento del estrés oxidativo10.
En varios modelos animales y estudios en humanos se ha demostrado que, el aumento de expresión de ACE2 aumenta con la administración crónica de inhibidores del sistema renina-angiotensina (RAS), lo que sugiere la posibilidad de una mayor susceptibilidad a la infección por SARS-CoV-2 y un curso más grave de la enfermedad con el uso de inhibidores de RAS12.
El endotelio que reviste la pared interna de los vasos y es el principal regulador de la homeostasis vascular, modula el balance vasoconstricción/vasodilatación, inhibe la proliferación/migración de células musculares de la pared vascular, y también modula la hemostasia. La disfunción endotelial es un evento que precede los cambios morfológicos característicos de la aterogénesis y contribuye al desarrollo de complicaciones de la placa ateroesclerótica13.
Este es el denominador más común para la mayoría de las comorbilidades de COVID 19. En la hipertensión arterial, la elevación sostenida de la presión sistémica en la microvasculatura conduce al envejecimiento prematuro y al aumento de la renovación de las células endoteliales, lo que afecta la capacidad del endotelio para liberar factores relajantes derivados del endotelio, lo que produce vasoconstricción14. Se sugiere que la disfunción endotelial está involucrada en la progresión de COVID 19 debido a las manifestaciones atípicas entre los pacientes, como lesión cardíaca e hipercoagulabilidad, medida por un aumento en los niveles de dímero D y factor de Von Willebrand. Los marcadores inflamatorios comunes que se observan en la disfunción endotelial, incluida la proteína C reactiva, IL 6 y TNF alfa, también están elevados en pacientes con COVID 1915. El estrés mecánico provocado por la alta presión intraluminal en la pared vascular activa la NADPH oxidasa (NOX), que es la principal enzima productora de especies reactivas a oxígeno, lo que desencadena el estrés oxidativo que conduce a la disfunción endotelial. El estrés oxidativo incita una cascada destructiva en la pared arterial seguida de inflamación crónica que da como resultado cambios en la pared arterial, como remodelación, aumento del grosor de la íntima-media y remodelación funcional16.
Obesidad
El sobrepeso y la obesidad representan uno de los principales problemas de salud en México17. De acuerdo con la más reciente “Encuesta Nacional de Salud y Nutrición 2020”, la prevalencia combinada de sobrepeso-obesidad en adultos mayores de 20 años fue de 76.8% en mujeres y 73.0% en hombres18.
La obesidad, asociada a otras enfermedades como la diabetes mellitus o la hipertensión arterial, son factores de riesgo y aumentan la mortalidad por COVID-19, ya que estas cursan con hipertrofia e hiperplasia de los adipocitos lo cual altera el equilibrio en la producción de adipocinas al inducir la secreción de adipocinas proinflamatorias como la leptina, interleucinas (IL-1β, IL-6 y IL-8), TNF-α, MCP-1, disminuyendo la producción de adipocinas antiinflamatorias como la adiponectina18,19, estas citoquinas provocan una inflamación de bajo grado y una disfunción de la inmunidad innata que predispone al desarrollo de infecciones.
La leptina actúa sobre los fibroblastos pulmonares y contribuye a la inflamación pulmonar al inducir citoquinas y quimioquinas proinflamatorias, los niveles altos de leptina están asociados con una inflamación pulmonar más severa en pacientes con COVID 19. Ha habido una correlación positiva entre la duración de la infección por SARS COV 2 y el grado de fibrosis intersticial, la fibrosis pulmonar debida a un exceso de componentes de la matriz extracelular producidos por los miofibroblastos activados supone un obstáculo para el cambio de gases20.
El receptor celular del SARS-CoV-2 en las células huésped, además del corazón, los vasos, los pulmones, los riñones, los testículos y el cerebro, se expresa en tejido adiposo y pulmonares en pacientes obesos21.
La elevada expresión de la enzima convertidora de angiotensina por el tejido adiposo, promueve mayor replicación viral, además de que el tejido adiposo puede actuar como un reservorio y almacén para el virus. Así mismo estos pacientes son más susceptibles a episodios de tromboembolia, debido a la presencia de hipercoagulabilidad22.
La obesidad también conduce a un estado procoagulante, que puede verse potenciado por la infección por SARS-CoV-2 y, por lo tanto, a peores resultados clínicos23.
La función de varias células inmunitarias también está alterada en pacientes obesos, la obesidad afecta las respuestas de las células T y B, por lo tanto, retrasa la respuesta inmunitaria adaptativa a la infección, el sistema inmunitario debilitado en pacientes obesos puede resultar en una mayor carga viral, una rápida replicación y propagación viral24.
Desde una perspectiva fisiológica, la obesidad deteriora la mecánica respiratoria y el intercambio de gases, aumenta la resistencia de las vías respiratorias y reduce la fuerza de los músculos respiratorios y los volúmenes pulmonares25.
Diabetes Mellitus tipo 2
La diabetes es la segunda causa subyacente de muerte en México y representa el 14% de las muertes26,27. Un metaanálisis que incluyó 33 estudios informó una correlación entre la diabetes mellitus y la gravedad de la enfermedad, con más pacientes que requirieron ventilación invasiva e ingreso a la UCI con una mayor mortalidad en este grupo como resultado28.
El control glucémico deficiente en los pacientes con diabetes mellitus tipo 2 se asocia con deficiencia de magnesio y un estado proinflamatorio subagudo, que incluye un aumento de citocinas proinflamatorias circulantes y niveles alterados de linfocitos, neutrófilos y macrófagos en comparación con sujetos no diabéticos29,30.
La experiencia vivida evidencia la necesidad de prevención para una futura pandemia de esta magnitud. En conjunto, estas observaciones indican que para reducir el impacto del SARS-CoV-2, se requiere un enfoque amplio; las intervenciones deben abordar no sólo la transmisión del virus, sino también una evaluación integral del estado de salud de una población.
Por lo que el objetivo del presente estudio fue determinar si la diabetes mellitus tipo 2, la hipertensión arterial y la obesidad incrementan la mortalidad en pacientes con diagnóstico de COVID-19 en México.
MÉTODOS
Estrategia de búsqueda
Se llevó a cabo una revisión sistemática de acuerdo con las guías PRISMA (Preferred Reporting Items for Systematic Reviews and Meta-analysis) de los artículos publicados desde enero del 2020 al 31 de diciembre del 2021, en inglés o español.
La búsqueda sistemática se realizó en las siguientes bases de datos, utilizando operadores booleanos: Pubmed MeSH (Medical Subject Heading) ("COVID-19"[MeSH] o "México"[MeSH]) o ("diabetes mellitus"[MeSH] o "obesity"[MeSH] o " Hypertension"[MeSH] o "Mortalidad"[MeSH]), Scopus (México y COVID-19 o CORONAVIRUS o SARS-CoV-2 o SARS) o (diabetes, obesidad e hipertensión o mortalidad o comorbilidad), Web of Science México (título) y COVID 19 (todos los campos) y (diabetes o hipertensión u obesidad o mortalidad (todos los campos) y comorbilidades), Lilas (México y COVID-19 o SARS-CoV-2 o Coronavirus), Google Scholar (México y COVID-19 o SARS-CoV-2 o Coronavirus), y Scielo (México and COVID-19 or SARS-CoV-2 or Coronavirus). Los términos MeSH utilizados fueron: ''revisión'' o ''revisión de literatura'' o ''Meta- Análisis'', [tipo de publicación]. Se excluyeron los estudios que no contaban con resumen o texto completo. Cuando un resumen cumplió con los criterios de inclusión que incluyeron pacientes hospitalizados mayores de 20 años, con reporte de las tres comorbilidades estudiadas (obesidad, hipertensión y diabetes mellitus) además de la mortalidad, se revisó el texto completo. Todos los artículos seleccionados fueron identificados y revisados por cuatro autores (AP,LC,AS,SR).
Recogida y análisis de datos
Extracción y gestión de datos. La selección de los estudios fue realizada por dos revisores independientes (AP, LC). Para evaluar si los estudios cumplían con los criterios de inclusión, dos revisores adicionales participaron en el análisis de los estudios (AS, SR). El proceso de selección del estudio se presenta en la Figura 1.
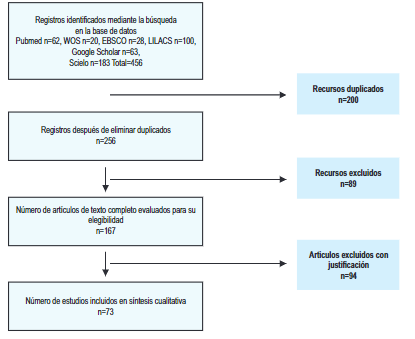
Figura 1. Proceso de selección de estudios en la revisión sistemática sobre mortalidad por COVID-19 en México
De los estudios recopilados se extrajo y analizó la siguiente información: año de estudio, número de casos incluidos, número de pacientes diabéticos, número de pacientes hipertensos, número de pacientes obesos y número de pacientes fallecidos. Los resultados se resumen de forma narrativa en cada sección relevante dentro del texto de esta revisión.
RESULTADOS
Después de buscar los registros en las bases de datos, se encontraron un total de 456 estudios, se eliminaron 200 registros duplicados y 89 artículos por no cumplir con los criterios de selección al leer el artículo completo, de los 89 artículos restantes en una segunda revisión, dos revisores independientes excluyeron algunos artículos por presentación de resultados incompletos, o que pertenecían a estudios en población infantil. Finalmente, se incluyeron 73 estudios para el análisis.
Características de los estudios incluidos
Los 73 estudios incluidos se realizaron en México, entre el 2020 y el 2021, casi todos obtuvieron información en las bases de datos nacionales como el Sistema Nacional de Vigilancia epidemiológica 24 estudios (32.8%) y las bases de datos locales como la del Instituto Nacional de Enfermedades Respiratorias con 20 estudios (27.3%), de la Secretaría de Salud con 19 estudios (26%) y del Instituto Mexicano del Seguro Social 10 estudios (13.6%).
El 64 % de la población total del estudio fueron mujeres, la mediana de edad de los participantes fue de 52,9 años DE ±13,27.
Las características de los estudios son presentadas en la Tabla 1, en general fue reportada una tasa de mortalidad de 16.76 (Min-Max 0.77-73.73%). El 71% de los estudios (n=52), no reportaron la mortalidad específica relacionada con las comorbilidades. La patología más prevalente fue la obesidad con una tasa de 24.23% (Min-Max 11.50-71.00%), seguida de la hipertensión arterial 22.23% (Min-Max 2.0-53.96%) y finalmente la diabetes mellitus con un 18.10% (Min-Max 1.83-40.00%).
DISCUSIÓN
La propagación mundial del síndrome respiratorio agudo severo por coronavirus (SARS-CoV-2) desencadenó una crisis económica y de salud en todo el mundo.
Desde el inicio de la pandemia México, se perfiló dentro de los 5 países con mayor morbimortalidad, debido a que el COVID-19 severo afecta desproporcionadamente a personas mayores de 70 años y pacientes con comorbilidades como obesidad, diabetes e hipertensión, enfermedad cardiovascular, enfermedad renal crónica y enfermedad pulmonar crónica1,5, enfermedades en las que México exhibe una alta prevalencia. La pandemia evidenció una alta prevalencia de casos de diabetes mellitus tipo 2 no diagnosticada los cuales mostraron un riesgo mayor de mortalidad que los casos previamente diagnosticados. Tomando en cuenta que los pacientes con sobrepeso/obesidad y COVID-19 requirieron más ingresos a la Unidad de Cuidados Intensivos por una mayor necesidad de intubación, mayor duración de la hospitalización y exhibieron mayor mortalidad en comparación de los individuos con un IMC entre 18.5 y 25 kg/m², la saturación hospitalaria y los largos tiempos de atención condujeron además al aumento de la mortalidad23,25.
Además otros factores que influyeron en estos resultados; México es uno de los países más poblados del mundo, en el que aproximadamente el 42% de la población viven en pobreza5, población que no tiene fácil acceso a instituciones de salud.
El acceso a los sistemas de salud es un problema importante en México ya que 50% de la población mexicana no está afiliada a la Seguridad Social, por lo que esta parte de la población depende de los servicios estatales o federales de salud o debe recurrir a servicios privados de los cuales sus costos son impagables31. Ésta desigualdad en materia de salud debida a la pobreza puede estar relacionada con un mayor riesgo de morir por COVID- 19. Independientemente de las comorbilidades descritas, la vulnerabilidad social jugó un papel determinante dado que en comunidades aisladas no se cuenta con acceso adecuado al sistema de salud32.
Se ha estimado que México tuvo las tasas en pruebas diagnósticas para COVID-19 per cápita más bajas del mundo (alrededor de 17 pruebas por cada 1000 personas)33.
El manejo de la pandemia por las autoridades sanitarias fue ampliamente cuestionado por los profesionales de salud ya que durante los primeros meses existió controversia del uso de cubrebocas y por lo tanto no se difundió su uso además de que las fronteras permanecieron abiertas al tránsito internacional; esto pudo haber propiciado el aumento en el número de casos, pero la mortalidad desde el inicio fue consistente y no existe relación con estas variables.
La campaña de vacunación contra SARS COV 2 inició en México en diciembre de 2020 con la inmunización a personal de salud y adultos mayores quienes presentan la mayor prevalencia de las comorbilidades asociadas a elevación de la mortalidad, para finales de 2021 63% de la población estaba inmunizada. Desde el comienzo de la campaña se encontró una modificación en las tasas de mortalidad por COVID 19 de 10% al inicio de la pandemia a 1% en 2022. por lo que los casos graves y hospitalizados disminuyeron, así como los casos graves de infección por SARS CoV-2. Sin embargo, se encontró un aumento de la probabilidad de fallecer en pacientes hospitalizados quienes principalmente fueron personas no vacunadas34.
CONCLUSIONES
La edad, el sexo y comorbilidades como diabetes, obesidad e hipertensión fueron el factor de riesgo más frecuentemente asociado al riesgo de muerte por COVID 19.
Las diferencias demográficas, la prevalencia de comorbilidades, la capacidad de atención de la salud y la eficacia de las medidas de mitigación de riesgos afectan la mortalidad y las complicaciones derivadas del COVID-19.
Los esfuerzos del sistema de salud mexicano deberán dirigirse a la promoción de estilos de vida saludable para buscar un mejor control metabólico de pacientes diabéticos e hipertensos, ya que fue documentada la asociación entre descontrol glucémico y severidad de la enfermedad respiratoria por el virus SARS-CoV-2.











 texto em
texto em 



